Вид поджелудочной железы при панкреонекрозе
Одним из сложнейших заболеваний является панкреонекроз поджелудочной железы. Причем этот недуг чаще характерен для молодых людей, независимо от половой принадлежности (более 70% больных панкреонекрозом выявляется в возрасте до 30 лет). Даже при адекватном и современном лечении шанс выжить после болезни составляет всего 30–60%.
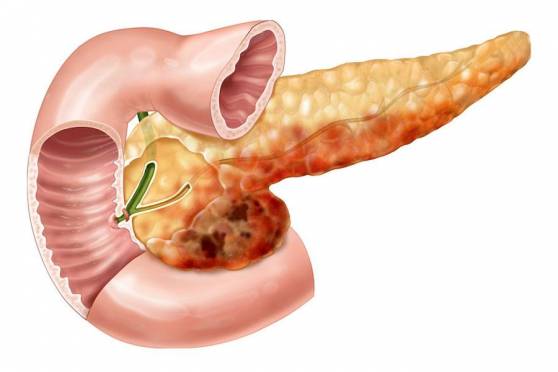
Панкреонекроз — тяжелейшее нарушение функции поджелудочной железы, которое представляет собой стремительное отмирание клеток органа, сопровождающееся воспалительным процессом. Как результат, поджелудочная железа подвергается деструкции и не может в прежней мере выполнять свои функции. Панкреонекроз — одна из стадий развития острой формы панкреатита, характеризующаяся быстрыми темпами прогрессирования и тяжелейшей клинической картиной.
Виды панкреонекроза
В зависимости от распространения и локализации деструктивных процессов, выделяют:
- ограниченный панкреонекроз;
- распространенный (из-за панкреонекроза поджелудочной железы поражается практически вся поверхность органа);
- тотальный (полное поражение всего объема органа).
В зависимости от того, сопровождается ли течение заболевания инфекционным процессом:
- с наличием инфекции, то есть инфицированный;
- стерильный — инфекция отсутствует.
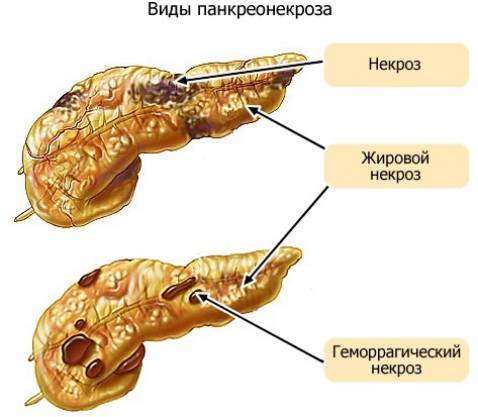
Стерильный вид панкреонекроза может протекать в одной из 3-х клинико-анатомических форм:
- Жировая. Прогрессирование некротического процесса происходит медленно, на протяжении 4–5 дней, прогноз в таком случае наиболее благоприятный.
- Геморрагическая. Развитие заболевания быстрое, часто с наличием внутреннего кровотечения.
- Смешанная. Присутствуют признаки жировой и геморрагической формы, такая форма встречается чаще всего.
Основные причины
Самой частой причиной возникновения панкреонекроза является употребление алкогольных напитков и неправильное питание. Причем в большинстве случаев панкреонекроз выявляется именно после однократного употребления алкоголя и жирной пищи в большом количестве. Чаще всего это бывает в праздники, после длительных застолий с обилием жирных блюд и алкогольных напитков. Симптомы развития заболевания можно обнаружить уже в первые сутки после воздействия провоцирующего фактора.
Следующая причина, по которой может развиться панкреонекроз, — наличие у пациента желчекаменной болезни. В таком случае происходит закупоривание протоков поджелудочной железы, вследствие чего повышается внутрипротоковое давление и начинается расплавление тканей органов.
Причины панкреонекроза могут заключаться и в возникших после операции осложнениях, травмах в области живота, расстройстве работы желудочно-кишечного тракта. В результате одного из перечисленных факторов происходит рефлюкс — заброс желчи в поджелудочную железу и активизация проферментов, что становится причиной развития ферментопатических реакций.
Патогенез панкреатита поджелудочной железы основывается на нарушении локального защитного механизма органа. Прием пищи и алкоголя в обильных количествах значительно усиливает выработку внешней секреции, из-за чего нарушается отток панкреатического сока и происходит перерастяжение протоков органа. Из-за повышения давления внутри протоков образуется отек паренхимы, разрушаются ацинусы органа. Все это в совокупности становится причиной массивного некроза тканей органа (самопереваривания жировых клеток и сосудистых стенок). При дальнейшем попадании ферментов и продуктов распада тканей в кровеносную систему оказывается токсическое воздействие на весь организм. Очаги поражения возникают в печени, почках, сердце, головном мозге.
И хотя от развития панкреонекроза никто не застрахован, можно определить группу риска по возникновению данного заболевания. Сюда нужно включить хронических алкоголиков, а также пациентов, страдающих от желчекаменной болезни, печеночной патологии, нарушений функций желудочно-кишечного тракта. Относятся сюда и люди с врожденной аномалией строения поджелудочной железы или органов пищеварения.
Механизм развития
О начале развития болезни можно говорить еще до того, как будут обнаружены первые симптомы. В основе механизма развития панкреонекроза лежит сбой в работе локальных защитных механизмов поджелудочной железы.
Дальнейшее прогрессирование заболевание проходит в 3 этапа:
- Этап токсемии. После того как провоцирующий фактор оказал свое влияние на поджелудочную железу, происходит усиление внешней секреции органа и перерастяжение протоков железы, в результате чего наблюдается повышение давления и запуск процесса некроза тканей органа. Т. е. орган переваривает сам себя. В случае с активизацией липазы происходит некроз жировых клеток, такая клинико-анатомическая форма развития панкреонекроза называется жировой. А если же происходит активизация эластазы, начинается разрушение сосудов, в таком случае принято говорить о геморрагической форме. В обоих случаях не избежать возникновения полиорганной недостаточности, то есть поражения всех жизненно важных органов — сердца, печени, почек, головного мозга.
- После того как заболевание начало свое развитие, наступает этап абсцесса. На этом этапе образуется воспалительный процесс в железе, который впоследствии распространяется и на другие органы с последующим образованием гнойных полостей.
- Для увеличения шансов на благоприятный исход необходимо избежать развития третьей фазы развития панкреонекроза — образования гнойных очагов. Если заболевание достигло этой стадии, даже самое современное и профессиональное лечение не дает никаких гарантий.
Характерные симптомы
Клиническая картина панкреонекроза достаточно своеобразна, ее легко отличить от каких-либо других патологий. Симптомы развития заболевания включают в себя в первую очередь болевые ощущения, локализующиеся в левой части живота и отдающие в спину, плечо или пах. Часто больному сложно определить точную локализацию боли, и он утверждает, что она является опоясывающей. В зависимости от степени развития некротического процесса, боль может быть различной интенсивности: чем больше степень поражения тканей, тем менее ощутимой становится боль, что объясняется омертвением тканей и нервных окончаний.
Именно поэтому улучшение самочувствия пациента при выявленном панкреонекрозе является исключительно плохим сигналом, за которым должны последовать незамедлительные лечебные манипуляции. Однако снятие болевых ощущений на начальной стадии развития заболевания возможно после принятия больным позы лежа на боку с согнутыми в коленях ногами.
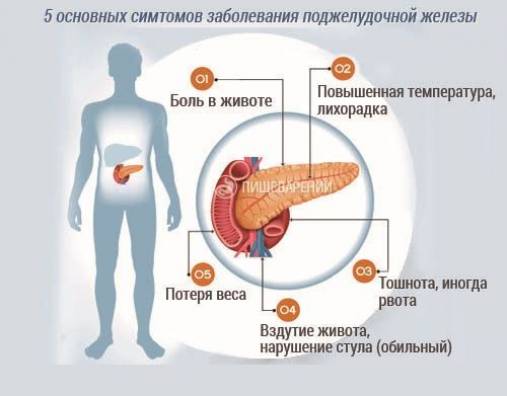
Следующим симптомом после возникновения болевых ощущений является тошнота и рвота. Не зависимо от приема пищи и других факторов, пациент жалуется на неукротимую рвоту. При анализе рвотных масс можно обнаружить примеси желчи и крови. Даже после того, как в желудке не останется никакой пищи, рвота будет продолжаться, но уже в виде сгустков крови и желчи. Это говорит о том, что идет процесс разрушения кровеносных сосудов эластазой. После длительного периода рвоты наступает дегидратация организма — обезвоживание. Кожа больного становится сухой, на языке появляется налет, в слизистых чувствуется сухость, снижается количество выделяемой мочи вплоть до ее полного отсутствия, появляется постоянная жажда, которую невозможно утолить из-за постоянной рвоты.
Нарушение работы желудочно-кишечного тракта — еще один признак начала развития болезни. Из-за «выключения» поджелудочной железы из процесса пищеварения происходит сбой в этой системе, появляется вздутие живота и метеоризм, при этом запор и задержка газов. Дальнейшее течение заболевания приводит к интоксикации организма, признаками которой является:
- повышение температуры тела до 38 градусов и выше;
- учащение сердцебиения и дыхания;
- появление одышки;
- снижение артериального давления;
- общая слабость и ломота в теле.
При распространении губительных токсинов в головной мозг развивается энцефалопатия, что проявляется в спутанности сознания, повышенной возбудимости или, наоборот, заторможенности, дезориентации в пространстве. Тяжелейшим последствием интоксикации является кома.
Симптомы прогрессирования заболевания выражаются в изменении кожных покровов. Сначала по причине выброса поджелудочной железой вазоактивных веществ, расширяющих кровеносные сосуды, появляются участки покраснения, затем с возникновением интоксикации организма становится бледной кожа, позже цвет кожных покровов может стать желтушным, землистым, мраморным. В некоторых случаях могут происходить подкожные кровоизлияния, проявляющиеся в виде сине-фиолетовых пятен сначала на животе, а затем и на других частях тела. Независимо от интенсивности проводимых лечебных манипуляций процесс токсемии длится около 4–5 дней с ежедневным нарастанием выражения симптомов.
Следующей стадией клинической картины болезни является образование гнойных инфильтратов — осложнений вследствие некротических процессов в органах. Начинает развиваться полиорганная недостаточность — нарушение функционирования всех жизненно важных органов. Помимо общей симптоматики, в ряде случаев могут возникать различного рода осложнения. Самыми опасными являются:
- перитонит;
- внутренние кровотечения;
- обширный абсцесс брюшной полости;
- ферментная недостаточность;
- образование тромбов;
- болевой или инфекционный шок.
Если хотя бы одно из осложнений имеет место быть, последствия заболевания, скорее всего, будут трагичны.
Диагностика
Диагностировать развитие заболевания можно, оценив анамнез пациента, выслушав его жалобы, осмотрев и организовав комплекс дополнительных обследований.
При панкреонекрозе необходимо провести лабораторную диагностику, состоящую из общего анализа крови (на сахар, кальцитонин, уровень лейкоцитов, СОЭ, гемокрит, зернистость нейтрофилов), анализа мочи (на уровень трипсина), анализа роста АСТ и АЛТ (печеночных ферментов).
Затем необходимо перейти к инструментальной диагностике, включающей:
- УЗИ брюшной полости и желчных путей, что позволяет выявить наличие кист и абсцессов и определить их локализацию;
- компьютерную томографию, с помощью которой определяется степень увеличения железы, панкреатических протоков, наличие очагов некроза, воспаления тканей;
- магнитно-резонансную томографию;
- рентгенографию области живота;
- пункцию и бакпосев образовавшейся жидкости в очаге поражения;
- ангиографию сосудов поджелудочной железы;
- ретроградную холангиопанкреотографию (оценка состояния протоков поджелудочной железы) и диагностическую лапароскопию.
Только последовательное, своевременное и качественное выполнение всех перечисленных действий способно дать точный результат. Врач не может пренебречь ни одним из этапов обследования, иначе картина заболевания не будет достоверна.
Применяемое лечение
Как будет поставлен окончательный диагноз, необходимо прибегнуть к выполнению лечебных манипуляций. Больной незамедлительно госпитализируется в палату интенсивной терапии отделения хирургии. Комплекс лечебных мероприятий должен быть проведен исключительно в условиях стационара. В первую очередь терапия направлена на подавление разрушительных процессов в организме: предотвращение самопереваривания поджелудочной железы, ликвидацию последствия интоксикации, а в случае, если обнаруживаются признаки осложнений, немедленное их подавление. Наиболее благоприятный прогноз может быть в том случае, если заболевание выявлено на самой ранней стадии и было начато своевременное адекватное лечение.
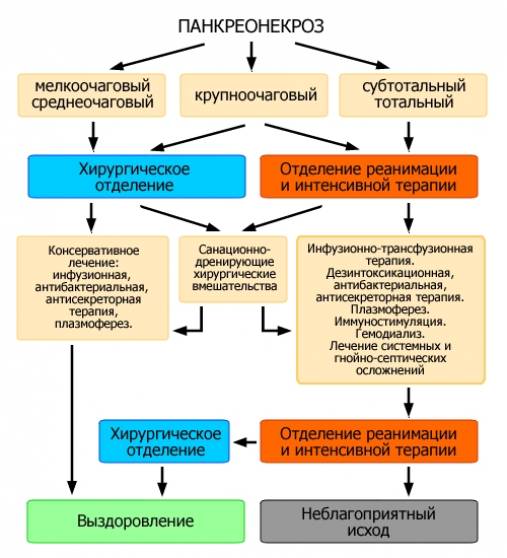
Для лечения панкреонекроза применяются консервативные и хирургические методы. К ряду консервативных методов относятся следующие:
- обеспечение абсолютного покоя больного, то есть полное ограничение его физической активности;
- исключение приема пищи (питание организма производится с помощью специальных растворов через капельницы);
- введение препаратов, подавляющих болевой синдром (это необходимо сделать во избежание развития такого осложнения, как болевой шок);
- блокирование выделения секреции желудка, поджелудочной железы и 12-перстной кишки (путем внутривенного введения антиферментных средств и промывания желудка холодной водой);
- при отсутствии сопровождающей желчекаменной болезни возможно введение желчегонных препаратов;
- обеспечение местной гипотермии (прикладывание холода к животу);
- введение антибактериальных препаратов с целью профилактики и купирования воспалительного процесса в железе (могут быть использованы такие антибиотики, как Цефепим, Ципрофлоксацин и Метронидазол);
- внутримышечное введение Церукала для подавления рвоты;
- при выраженных проявлениях интоксикации проводится очищение крови с помощью плазмофереза, гемосорбции, перитонеального диализа, гемофильтрации;
- в целях предупреждения возникновения внутреннего кровотечения вводится Соматостатин.
Если рассматривать хирургические методы лечения, то при постановке диагноза панкреонекроз в большинстве случаев больному должна быть проведена операция, так как процент избежавших ее незначителен. Хирургическое вмешательство необходимо для восстановления оттока соков железы, удаления постнекротических участков и гнойных образований, остановки внутреннего кровотечения. Оперативное лечение панкреонекроза должно проводиться по истечении острой фазы развития заболевания, которая может длиться около 4–5 суток. Срочное оперативное вмешательство может быть проведено, если наблюдается субтотальный и тотальный некроз тканей поджелудочной железы, гнойном перитоните, панкреатогенном абсцессе. В большинстве случаев больным показано повторное оперирование с целью устранения остатков инфекции и некротических очагов.
Восстановление после лечения
После операции и других лечебных манипуляций врачи могут сформулировать больному и его родственникам дальнейший прогноз. При панкреонекрозе поджелудочной железы летальный исход возможен даже после оказания своевременной адекватной медицинской помощи. Даже после удачного проведения терапии пациенту потребуется ряд сложнейших реабилитационных мероприятий. В течение 3–4 и более месяцев человек будет считаться нетрудоспособным.
Для того чтобы предотвратить развитие панкреонекроза, необходимо избегать провоцирующих факторов, известных своим негативным действием на организм. Это неправильное питание, малоподвижный образ жизни и прием алкоголя.
Источник
Подписывайся на канал в ЯндексДзен
Панкреонекроз: что это такое, по каким причинам развивается, какие имеет клинические признаки и методы лечения? Этими вопросами задается каждый, кому был поставлен этот диагноз.
Что нужно знать о состоянии и как не допустить развития серьезных осложнений?
Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Панкреонекроз — что это?
Панкреонекрозом называют деструктивную патологию поджелудочной железы, которая развивается как особо тяжелое осложнение острого панкреатита.
Состояние приводит к дисфункциям или полному прекращению работы двух и более систем органов в человеческом организме.
В ходе развития болезни происходит стремительное отмирание тканей и клеток железы, которое сопровождается воспалением. В результате поджелудочная железа разрушается и перестает функционировать, что сопровождается тяжелейшими клиническими проявлениями.
Классификация панкреонекроза
В зависимости от распространенности разрушающего процесса, панкреонекроз разделяют на:
- ограниченный (мелкоочаговый, среднеочаговый и крупноочаговый);
- распространённый (субтотальный, при котором поражено 75-90% железы (полинекроз) и тотальный, при котором разрушена вся поджелудочная железа).
По течению болезни выделяют:
Абортивный панкреонекроз
Отличительным признаком данной формы панкреатического некроза является интерстициальный отек, развивающийся вокруг разрушенных клеток. Процесс сопровождается гипертермией и воспалением. Лечение этой формы проводится медикаментозно.
Прогрессирующий панкреонекроз
Ферменты, продуцируемые поджелудочной железой, поступая из промежуточного русла лимфы и кровотока, оказывают негативное воздействие на ткань. Последовательно в организме происходят следующие изменения:
- нарушение гиподинамии;
- развитие панкреатогенного шока;
- развитие функциональной недостаточности паренхиматозных органов;
- осложнения гнойного и постнекротического характера.
Рецидивирующий панкреонекроз
Заболевание характерно для пациентов в возрасте 35-45 лет, преимущественно мужчин, однако может наблюдаться у лиц всех возрастов, злоупотребляющих алкоголесодержащими напитками. Данная форма является острой патологией, которая возникает вследствие различных хронических процессов.
Молниеносный панкреонекроз.
Мгновенно развивающаяся форма заболевания. Происходит стремительная интоксикация организма, развивается панкреатический шок. В 90% случаев шансы выжить равны 5-10%.
В зависимости от наличия в органе инфекционных агентов, болезнь разделяют на:
- стерильный;
- инфицированный.
Стерильный пенкр некроз разделяют на 3 формы:
- Жировой панкреонекроз, который характеризуется воспалительным процессом и стремительным формированием инфильтрата. Поджелудочная железа увеличивается, ее поверхность приобретает бугристость и имеет серо-желтые некрозные очаги, иногда соединяющиеся между собой. Клетки представляют собой массу без определенной структуры, при исследовании не дифференцируются. В полости брюшины может скапливаться жидкость. После снижения интенсивности воспалительного процесса вокруг очагов некроза образуется соединительнотканная капсула.
- Панкреонекроз геморрагический. Наиболее тяжелая форма панкреонекроза, для которой характерно стремительное развитие и сопровождение внутренним кровотечением. При данной форме наблюдается необратимое отмирание тканей и клеток железы. Развитие геморрагического некроза связано с негативным воздействием основных панкреатических ферментов. Орган равномерно увеличивается, приобретает тёмный красный цвет с иссине-черным оттенком. Некроз геморрагический является крупноочаговым, при котором в процесс вовлечены 2 и более участков органа.
- Смешанная форма панкреонекроза.
Механизм развития панкреонекроза
О начальном этапе панкреонекроза можно судить задолго до проявления первых клинических признаков.
Развитие патологии происходит в 3 стадии:
- Токсемия. После воздействие фактора-провокатора на железу наблюдается усиление секреции органа и растяжение железных протоков. В результате этого давление в нем растет и запускается процесс отмирания. Другими словами, железа начинает переваривание самой себя. При активизации липазы некро зу подвергаются жировые клетки (жировой паранекроз). При активизации эластазы наблюдается разрушение сосудов (геморрагический некроз).
- Абсцесс. На этом этапе развивается воспаление железы, которое далее распространяется на соседние органы, образуя гнойные полости.
- Формирование гнойных очагов. Завершающий этап развития патологии, по достижении которого благоприятный прогноз маловероятен.
Причины развития
Развитие патологии является следствием:
- хронического алкоголизма или чрезмерного употребления алкоголесодержащих напитков;
- язвенной болезни двенадцатиперстной кишки, желудка;
- нарушения режима питания, а именно регулярного переедания;
- инфекционных и вирусных болезней;
- желчекаменной болезни;
- перенесенных ранее операций;
- рака;
- травматизации живота.
Симптомы панкреонекроза
Симптомы панкреоза практически невозможно спутать с проявлениями иных заболеваний. Болезнь характеризуется болью, тошнотой, рвотой, обезвоживанием, усилением газообразования, признаками общей интоксикации, изменениями цвета кожи.
- Боль
Боль при панкреонекрозе является кардинальным симптомом. Болезненность ощущается в левой части живота с иррадиацией в спину, паховую область, плечо и грудь. Как правило, больной не может указать четко где локализуется болевой синдром и описывает его, как опоясывающий. Интенсивность зависит от течения панкреонекроза. Чем больше разрушений произошло в организме, тем менее интенсивную боль ощущает человек (связано с отмиранием нервных окончаний в органе).
- Чувство тошноты, рвота
После возникновения боли у человека начинается обильная неукротимая рвота, которая не имеет связи с приёмом пищи и не облегчает состояние пациента. Рвотная масса состоит только из желчи с примесью крови.
- Обезвоживание
Рвота, которую невозможно унять, приводит к развитию обезвоживания. Признаками дегидратации при патологии pancreas являются постоянная жажда, сухость кожи и слизистых, образование налета на языке, мочеиспускание становится редким и скудным (часто моча очень темная) вплоть до полного прекращения мочевыделения.
- Интоксикация
Токсины, которые циркулируют в кровотоке, приводят к стремительному отравлению всего организма. Интоксикация проявляется слабостью, сердцебиение учащается, дыхание становится поверхностным, АД значительно снижается. Температура при интоксикации достигает субфебрильных значений. Воздействие токсинами на мозг приводит к развитию энцефалопатии.
- Изменение цвета кожи
При незначительной интоксикации панкреас выбрасывает в кровь вещества, расширяющие сосуды, что способствует гиперемии (покраснению кожи). Далее, когда влияние токсических веществ ярко выраженное, кожа бледнеет, холодеет. Иногда по телу появляются гематомы.
Осложнения
К негативным последствиям панкроза панкреаса относят:
- панкреатогенный перитонит;
- абсцессы;
- тромбозы;
- недостаточность выработки ферментов;
- внутренние кровотечения;
- образование свищей.
Важно: осложнения более чем в 85% случаев приводят к летальному исходу. Важно не допустить развития осложнений и обратиться за медицинской неотложной помощью как можно раньше.
Диагностика
Диагностировать панкреонекроз можно следующими методами:
- сбор анамнеза;
- визуальный осмотр, пальпация;
- клиническое исследование крови, мочи;
- анализ крови АЛТ и АСТ, амилазу;
- УЗИ;
- КТ и МРТ;
- рентгенографическое исследование;
- пункция и бактериологический посев содержимого очага поражения;
- ангиография;
- лапароскопия, холангиопанкреотография ретроградная.
Лечение панкреонекроза
Благоприятный прогноз ожидается лишь в том случае, если лечение панкреатического некроза было проведено своевременно и верно.
Для лечения панкрео некроза используют медикаментозные средства, действие которых направленно на блокировку функций железы.
Для того чтоб избежать развития гнойных процессов назначаются антисептические и антибактериальные препараты. Часто используют иммуностимулирующую терапию.
В случае если медикаментозное лечение панкреонекроза не принесло положительных результатов, а так же в случае позднего обращения за помощью, больному проводят операцию по удалению разрушенных участков органа.
После проведения операции человек должен пожизненно и неукоснительно соблюдать все рекомендации врача, особенно режим питания.
Важно: отклоняться от послеоперационных рекомендаций врача нельзя ни при каких условиях!
Видео — панкреонекроз излечим?
Прогноз после операции
При своевременном лечении смертность больных составляет чуть менее 50%, при лечении тяжелых форм летальность достигает 95%.
Ставим лайки и подписываемся на канал. Спасибо за внимание!
Вам так же может быть интересно:
Что такое хронический панкреатит? Симптомы и лечение
Что такое поверхностный гастродуоденит?
Каковы причины режущей боли внизу живота у женщин?
Причины и лечение газообразования у женщин
Какие существуют болезни кишечника?
Источник


