Видео лапароскопия поджелудочной железы
Лапароскопическая операция Бегера (дуоденумсберегающая резекция головки поджелудочной железы)
Лапароскопическая операция Бегера (дуоденумсберегающая резекция головки поджелудочной железы). Операционная бригада Израилов Р.Е., Андрианов А.В. (2017 г.)
Московский Клинический Научный Центр им. А.С.Логинова
В фильме показана лапароскопическая операция Бегера у пациента с хроническим калькулёзным панкреатитом тип С3 по классификации M.Buchler.
На дооперационной компьютерной томографии определяется фиброзноизмененная головка поджелудочной железы с кальцинатами размером до 34 мм, расширенный д 9 главный панкреатический проток и суженная, на уровне перешейка поджелудочной железы за счет сдавления головкой поджелудочной железы, воротная вена. Также виден суженный общий желчный проток.
После пересечения желудочноободочной связки и разделения спаек в сальниковой сумке. Прошивается и пересекается нижняя панкреатодуоденальная вена. Двенадцатиперстная кишка частично мобилизуется по Кохеру. Выделяется, прошивается и пересекается верхняя передняя панкреатодуоденальная артерия. Поджелудочная железа прошивается в области перешейка для осуществления тракции во время пересечения поджелудочной железы. Ввиду выраженного инфильтративноспаечного процесса в данной области поэтапно пересекается поджелудочная железа с отделением ее от воротной вены. При этом в процессе пересечения вскрывается расширенный главный панкреатический проток. Гастродуоденальная артерия пересекается после клипирования. Головка поджелудочной железы иссекается, с оставлением пластинки вдоль двенадцатиперстной кишки и частично задней стенки. Главный панкреатический проток в дистальной части вскрывается на протяжении 7 см.
Формируется два панкреатоеюноанастомоза непрерывным однорядным швом на выделенной по Ру петле – с дистальной частью поджелудочной железы бок-в-бок, и с проксимальной частью поджелудочной железы конец-в бок.
Также операция была дополнена, учитывая у пациента билиарную гипертензию, формированием билиодигестивного анастомоза на этой же петле тонкой кишки (в видео не представлено)
Время операции – 680 минут, кровопотеря – 250 мл. Послеоперационный койко-день – 5.
На послеоперационной компьютерной томографии видна область резекции головки поджелудочной железы с анастомозированной с ней петлей тонкой кишки.
Лапароскопическая операция Фрея комбинированная с дистальной резекцией поджелудочной железы
Лапароскопическая операция Фрея комбинированная с дистальной резекцией поджелудочной железы. Операционная бригада Израилов Р.Е., Андрианов А.В. (2016 г.)
Московский Клинический Научный Центр им. А.С.Логинова
В фильме показана лапароскопическая операция Фрея комбинированная с дистальной резекцией поджелудочной железы у пациентки с хроническим калькулёзным панкреатитом тип С3 по классификации M.Buchler.
Лапароскопическая операция Фрея
Лапароскопическая операция Фрея. Операционная бригада Израилов Р.Е., Андрианов А.В. (2016 г.)
Московский Клинический Научный Центр им. А.С.Логинова
В фильме продемонстрирована лапароскопическая операция Фрея у пациента с хроническим калькулёзным панкреатитом тип С3 по классификации M.Buchler. Головка поджелудочной железы размером до 32 мм, главный панкреатический проток расширен до 8 мм.
После пересечения желудочноободочной связки и разделения спаек в сальниковой сумке, двенадцатиперстная кишка частично мобилизуется по Кохеру. Выделяется, прошивается и пересекается верхняя передняя панкреатодуоденальная артерия. Поджелудочная железа прошивается в области перешейка для осуществления тракции во время вскрытия главного панкреатического протока. Для определения расположения главного панкреатического протока, выполняется диагностическая пункция иглой. В месте пугнкции вскрыт главный панкреатический проток в проксимальном и дистальном направлении на протяжении 13 см. Границы резекции поджелудочной железы маркируются путем прошивания. Выполняется субтотальная резекция головка поджелдуочной железы. Все кальцинаты из просвета главного панкреатического протока удаляются. После этого формируется продольный панкреатоеюноанастомоз однорядным непрерывным швом. Устанавливается дренаж к области панкреатоеюноанастомоза.
Время операции – 320 минут, кровопотеря – 50 мл. Послеоперационный койко-день – 4.
Лапароскопическая цистоэнтеростомия
Лапароскопическая цистоэнтеростомия. Операционная бригада Израилов Р.Е., Андрианов А.В. (2016 г.)
Московский Клинический Научный Центр им. А.С.Логинова
В фильме продемонстрирована лапароскопическая цистоэнтеростомия у пациента с постнекротической кистой тела-хвоста поджелудочной железы. Размер кисты составляет 11 см, в полости определяются крупные секвестры.
После пересечения желудочноободочной связки и разделения спаек в сальниковой сумке, стенка кисты вскрыта. Находящиеся в ней секвестры удалены. Сформирован цистоэнтероанастомоз однорядным непрерывным швом.
Время операции – 220 минут, кровопотеря – 20 мл. Послеоперационный койко-день – 4.
Лапароскопическая продольная панкреатоеюностомия
Лапароскопическая продольная панкреатоеюностомия. Операционная бригада Израилов Р.Е., Андрианов А.В. (2014 г.)
Московский Клинический Научный Центр им. А.С.Логинова
В фильме продемонстрирована лапароскопическая продольная панкреатоеюностомия у пациента с хроническим калькулёзным панкреатитом тип С3 по классификации M.Buchler. Головка поджелудочной железы размером до 24 мм, главный панкреатический проток расширен до 8 мм. Определяются единичные кальцинаты в главном панкреатическом протоке.
После пересечения желудочноободочной связки и разделения спаек в сальниковой сумке, поджелудочная железа прошивается в области перешейка для осуществления тракции во время вскрытия главного панкреатического протока. Главный панкреатический проток вскрывается с помощью монополярной коагуляции в проксимальном и дистальном направлении на протяжении 13 см. Все кальцинаты из просвета главного панкреатического протока удаляются. После этого формируется продольный панкреатоеюноанастомоз однорядным непрерывным швом.
Время операции – 290 минут, кровопотеря – 30 мл. Послеоперационный койко-день – 5.
Источник
Сегодня лапароскопия является одним из самых популярных методов проведения хирургического вмешательства на внутренних органах. Она дает возможность снизить травматизм и риски развития осложнений. Лапароскопию также широко используют в качестве метода диагностики и лечения ряда заболеваний.
Если раньше ее применяли только для выявления рака поджелудочной, то сегодня активно используют с целью удаления отмерших тканей железы, дренажа псевдокист, удаления новообразований на органе.
Что означает лапароскопия поджелудочной железы
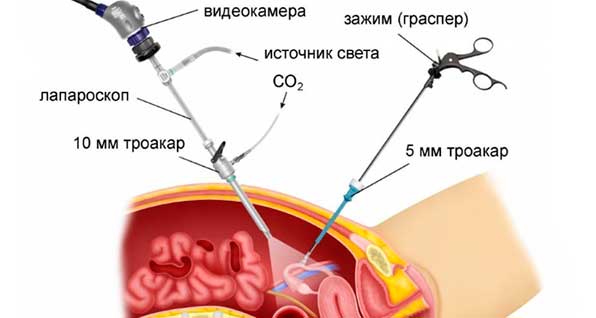
Лапароскопией называется хирургическая малоинвазивная лечебно-диагностическая процедура, которая проводится при помощи специального инструмента – лапароскопа. Он представляет собой телескопическую трубку с набором линз и двумя каналами. Через один подают свет, а через другой на монитор передается видеоизображение с целью полного контроля проводимой манипуляции.
Лапароскоп и хирургические инструменты вводятся в брюшную полость через маленькие отверстия (не более 1,5 см), что дает возможность провести процедуру с наименьшим травматизмом и уменьшить риски развития осложнений после манипуляции.
Как лечебный и диагностический метод
Раньше лапароскопия использовалась только для выявления рака поджелудочной железы. С развитием технологий возможности применения этого метода для диагностики и лечения недугов паренхиматозного органа значительно расширились. В качестве диагностического метода она используется не часто, только в случаях, если при помощи УЗИ и МРТ не удалось выявить область некроза тканей, опухолевого поражения, если результаты исследований разнятся.
Следует отметить, что ввиду особенностей расположения поджелудочной, ее тесной связи с рядом находящимися органами, ранняя диагностика панкреатита очень затруднена. Лапароскопия является высокоинформативным методом диагностики при непонятной клинической картине, неэффективности других, менее инвазивных, методов и невозможности исключить другие болезни, которые требуют срочного вмешательства.
Как правило, показаниями для использования такого метода диагностики являются:
- Желтуха как симптом гепатита либо поражения желчных протоков опухолью, камнями.
- Уточнение природы перитонита.
- Необходимость определить масштаб, тяжесть и характер заболевания поджелудочной.
- Определение формы панкреонекроза.
Такая диагностика позволяет обследовать не только поджелудочную, но и желчные, поджелудочные протоки, желчный пузырь, а также желудок, кишечник, брюшную полость.
Так как они находятся рядом, существует большая вероятность их сопутствующего поражения или отдачи боли в другую область, что может послужить постановлению ложного диагноза.
Лапароскопия является одним из самых популярных и часто используемых методов лечения многих поражений поджелудочной. С ее помощью проводится:
- изъятие гнойных скоплений из области брюшной полости при перитоните;
- вскрытие, очистка областей разрушения, разложения вокруг железы и в тканях самого органа;
- устранение факторов сдавливания в области желчных и поджелудочных протоков;
- дренирование кист, при котором создаются условия для оттока их содержимого в пищеварительный тракт, благодаря чему киста «спадает»;
- пункция кисты, налаживание оттока жидкостных образований в поджелудочной и ее протоках под наблюдением УЗИ, КТ.
Первые два действия в медицине еще называют санацией поджелудочной, брюшной области, устранение сдавливания – декомпрессией.
Острый панкреатит может привести к развитию ложных кист. Ложные кисты могут рассасываться, однако если их размер больше пяти сантиметров и они не рассасываются на протяжении шести недель, проводится дренирование. Лапароскопия ложной и истинной кисты поджелудочной железы является очень эффективной процедурой в лечении этого недуга.
Как хирургическое вмешательство
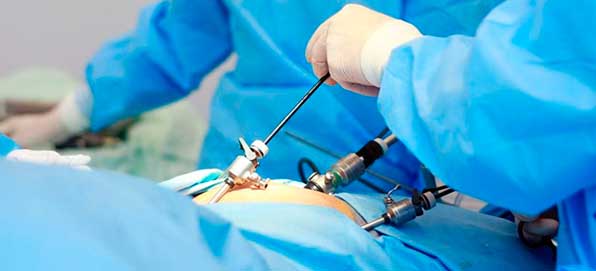
Посредством этого метода возможно проведение следующих хирургических вмешательств:
| Состояние | Особенности |
| При обострении воспаления ПЖ | Лапароскопия при остром панкреатите проводится с целью удаления отмерших тканей поджелудочной железы. Она необходима для купирования процессов инфицирования, интоксикации организма, которые могут привести к развитию панкреатического эндотоксивного шока (без экстренной помощи в 50% случаев заканчивается летальным исходом). |
| Удаление камней в желчном протоке | Необходимо извлечь образования, которые закупоривают устье желчного протока, поджелудочный проток, просвет двенадцатиперстной кишки. |
| Пилорус-сохраняющая панкреатодуоденальная резекция | Операция предполагает удаление головки поджелудочной и сохранение двенадцатиперстной кишки. Желудок сохраняется до области, находящейся после пилоруса. Такое вмешательство проводится при раковом поражении головки железы, а также при длительном хроническом панкреатите, когда излечиться от недуга медикаментозным способом нет возможности либо орган оброс рубцовой тканью, которая затрудняет отток панкреатических ферментов. |
| Левосторонняя резекция поджелудочной | В процессе этой процедуры может удаляться хвост, тело поджелудочной либо две эти части одновременно. Осуществляется при опухолевом поражении, а также при длительном хроническом панкреатите. |
| При раке | Лапароскопия эффективна при раке поджелудочной железы в тех случаях, когда существует возможность при помощи лапароскопа получить доступ до опухоли и хороший обзор оперируемой части тела. |
Если опухоль поражает рядом расположенные ткани, может понадобиться удаление части желудка, кишечника, а также желчного пузыря, селезенки. При удалении частей органов для нормализации прохода пищи, жидкостей и секретов по пищеварительному тракту врачи делают искусственные петли для соединения органов.
В каких случаях назначается ее проведение?
Лапароскопия поджелудочной железы проводится при:
- Некрозе тканей поджелудочной, сопровождающемся развитием инфекций и абсцесса.
- Ферментном перитоните.
- Полиорганной недостаточности, которая развилась и сохраняется на протяжении трех дней после осуществления консервативной терапии, так как это явный симптом отмирания тканей железы и забрюшинной зоны.
- На КТ или МРТ обнаружено 50-ти процентное отмирание тканей железы.
- Распространении некроза на забрюшинную область.
- Образовании кист.
- Обрастании железы рубцовой тканью для восстановления оттока пищеварительных ферментов при длительном хроническом панкреатите.
- Образовании камней, закупоривающих желчный, поджелудочный проток и просвет двенадцатиперстной кишки.
- Опухолевых образованиях.
- Периампулярном раке.
- Асците головки поджелудочной.
Перед принятием решения о выборе лапароскопии как метода лечения или хирургического вмешательства необходимо оценить возможность и эффективность ее проведения в конкретном случае, убедиться в отсутствии противопоказаний.
Противопоказания лапароскопии
Лапароскопия при панкреатите не проводится в таких случаях:
- Недостаточная техническая оснащенность, невозможность создать максимальный доступ к пораженной части органа и обзор оперируемой области.
- Спаечные соединения в верхней области живота, сальника.
- Ожирение.
- Нарушение свертываемости крови.
- Возможность проведения очищения брюшной полости другим, менее инвазивным, способом.
При раке ПЖ в случае отсутствия доступа к пораженным участкам органа более эффективным методом считается лапаротомия – обычная операция с разрезом брюшной полости.
Также следует обратить внимание, что, в отличие от многих других видов раковых заболеваний, при онкологии поджелудочной пункцию рекомендуется не делать, так как ввиду особенностей ее расположения существует большой риск открытия кровотечения, травмирования соседних органов, образования свища. По этой причине хирурги стараются создать оптимальный доступ к органу и удалить опухолевое образование.
Негативные последствия
Перед принятием решения о проведении лапароскопии следует убедиться, что другими, менее инвазивными методами, решить поставленную задачу нет возможности.
Так как процедура хоть и малотравматична, но может повлечь развитие некоторых осложнений, особенно если она была выполнена некачественно.
К возможным осложнениям после проведения манипуляции относятся:
- Травмы кровеносных сосудов, кишечника.
- Переохлаждение от сухих газов, которые вводятся для раздувания живота.
- Ожоги от электродов.
- Развитие инфекций.
В лапароскопии очень важно найти профессионального опытного врача, так как от этого на половину зависит успех манипуляции.
Преимущества и недостатки методики
Благодаря тому, что при лапароскопии осуществляются небольшие разрезы, сами приборы небольшие в диаметре и оснащены линзами, которые позволяют получить высококачественное изображение, она имеет много достоинств перед обычной операцией, предполагающей большой разрез брюшной полости.
К таким преимуществам можно отнести:
- меньшая травматичность брюшной стенки и внутренних органов;
- лучшая визуализация оперируемой области;
- небольшой период пребывания в больнице;
- реабилитация проходит быстрее и менее болезненно;
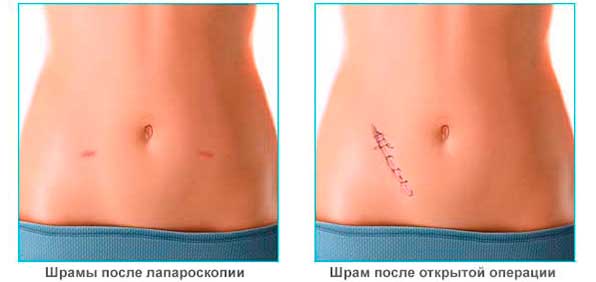
- после процедуры остаются небольшие, аккуратные рубцы, которые заживают значительно быстрее, нежели следы больших разрезов;
- меньшая травматичность снижает риски развития послеоперационных осложнений.
В то же время, этот метод имеет и некоторые недостатки:
- по причине использования оптики искажается восприятие глубины введения лапароскопа — чтобы рассчитать нужную глубину и правильно ввести прибор нужен профессионализм;
- прибор не такой гибкий и изворотливый, как руки врача, такая неповоротливость уменьшает диапазон проведения процедуры;
- сложно вычислить силу давления инструментов на ткани, так как нет тактильных ощущений, для этого опять же требуется опытность и профессионализм;
- нет возможности вычислить некоторые характеристики органов (например, плотность опухоли);
- в процессе проведения процедуры врач видит только конкретный оперируемый участок и не может рассмотреть брюшную область в целом (по этой причине можно пропустить наличие опухолевых образований в пространстве, которое находится за пределами визуализированного участка).
Схема проведения лапароскопической операции на ПЖ
Для того чтобы выяснить, что лапароскопия возможна и не опасна в конкретном случае, пациент должен пройти некоторые исследования. Назначается:
- Клинический, биохимический анализ крови, анализ на ее свертываемость.
- Токсикологический анализ мочи и крови.
- УЗИ брюшного и забрюшного пространства.
- В особых случаях – КТ и анализы на онкомаркеры.
- Необходимо пройти флюорографию, кардиограмму, сдать анализ на ВИЧ и гепатит.
Если операция ургентная, проводят анализы крови, мочи, показателей свертываемости, определяют группу и резус крови. При позитивном решении назначается лапароскопическая операция.
Подготовительный этап
Непосредственная подготовка к операции предполагает голодание на протяжении восьми часов перед проведением манипуляции. Если операция назначена на утро, кушать не рекомендуется после 18.00 вечера предыдущего дня, чтобы организм успел переварить всю еду. Отсутствие еды в пищеводе снижает риск развития инфекции брюшной полости, появление рвоты во время введения анестезии.
В день манипуляции за час до процедуры больному при необходимости также делают очистительную клизму или дают медикаментозные средства для очистки кишечника.
Перед проведением процедуры больной должен снять украшения, линзы, зубные протезы.
Непосредственно перед операцией пациенту вводятся препараты, которые облегчают вхождение в наркоз, препятствуют развитию страха, уменьшают секрецию желез и риски развития аллергических реакций. Наркоз, обычно, вводят внутривенно и через пути дыхания.
Ход операции
Операцию проводят по следующему алгоритму:
- Введение в брюшную область углекислого газа для создания свободного пространства, которое обеспечит визуализацию оперируемой области, свободное перемещение инструментов. Газ накапливается при помощи иглы, которую вводят через созданное отверстие в пупке.
- Через небольшие надрезы на животе вводят полые трубки, которые прокладывают путь для хирургических инструментов, используемых в процессе проведения операции. Как правило, вводят три трубки: одна для лапароскопа (ее вводят в ранее осуществленный пупочный надрез), две остальные – для введения дополнительных инструментов.
- Вводится лапароскоп, на котором закреплен световод и видеокамера.
- Осматривается брюшная полость на предмет наличия существующих поражений, степени их разрастания, наличия спаек и воспалительных очагов.
- Осуществляются запланированные лечебные действия (декомпрессия, дренаж, санация) либо удаление тканей, опухолей, спаек или камней.
- Забирается материал для гистологического и биологического обследования.
- Наружу выводится гнойное содержимое (при его наличии).
- Осматривается брюшная полость на предмет того, что все неотложные процедуры выполнены.
- Удаляются хирургические инструменты.
- Удаляется газ.
- На осуществленные разрезы (как правило, их всего три) накладываются швы.
Если швы косметические – они рассосутся сами, если обычные – на 10 день после манипуляции их снимают.
Реабилитация

В процессе реабилитации очень важно не допустить инфицирования швов, разрастания на их месте соединительной ткани, придерживаться щадящего режима питания. Самыми важными пунктами реабилитации являются:
| Фактор | Рекомендации |
| Диета | В первый день после операции рекомендуется отказаться от еды, можно пить только небольшое количество негазированной щелочной воды. На следующий день в зависимости от состояния пациента и тяжести операции может использоваться искусственное питание специальными смесями или осуществляется переход на щадящее питание согласно пятого диетического стола. |
| Уход за швами | После снятия нитей на протяжении двух недель швы рекомендуется обрабатывать зеленкой/йодом, чтобы не допустить инфицирование, и периодически менять повязки. Купаться, как правило, можно на третий день после снятия швов. Через месяц после операции для лучшего заживания рубцов при отсутствии признаков воспаления их можно обрабатывать специальными мазями. |
| Нагрузки | Две-три недели после операции предполагают ограничение физических нагрузок. |
| Половая жизнь | При положительной динамике восстановления половую жизнь можно начинать через две недели после проведения операции. |
Следование этим пунктам очень важно для скорейшего выздоровления и предупреждения послеоперационных осложнений.
Загрузка…
Источник


