Заболевание поджелудочной железы называется
Поджелу́дочная железа́ человека (лат. páncreas) — орган пищеварительной системы; крупнейшая железа, обладающая внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты. Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена.
История[править | править код]
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А. Везалий (1543 г.) следующим образом описывает поджелудочную железу и её назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов». При описании двенадцатиперстной кишки Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает её полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом (1642 г.).
Функции[править | править код]
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т.е. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность. Пункция поджелудочной железы требует особой осторожности при выполнении.
Анатомия[править | править код]
Область поджелудочной железы.
Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека — 14—22 см, ширина — 3—9 см (в области головки), толщина — 2—3 см. Масса органа — около 70—80 г.
Макроскопическое строение[править | править код]
В поджелудочной железе выделяют головку, тело и хвост.
Головка[править | править код]
Головка поджелудочной железы (caput pancreatis) примыкает к двенадцатиперстной кишке, располагаясь в её изгибе так, что последняя охватывает железу в виде подковы. Головка отделена от тела поджелудочной железы бороздой, в которой проходит воротная вена. От головки начинается дополнительный (санториниев) проток поджелудочной железы, который или сливается с главным протоком (в 60 % случаев), или независимо впадает в двенадцатиперстную кишку через малый дуоденальный сосочек.[1]
Тело[править | править код]
Тело поджелудочной железы (corpus pancreatis) имеет трёхгранную (треугольную) форму. В нём выделяют три поверхности — переднюю, заднюю и нижнюю, и три края — верхний, передний и нижний.
Передняя поверхность (facies anterior) обращена вперед, к задней поверхности желудка, и несколько вверх; снизу её ограничивает передний край, а сверху — верхний. На передней поверхности тела железы имеется обращённая в сторону сальниковой сумки выпуклость — сальниковый бугор.
Задняя поверхность (facies posterior) примыкает к позвоночнику, брюшной аорте, нижней полой вене, чревному сплетению, к левой почечной вене. На задней поверхности железы имеются особые борозды, в которых проходят селезёночные сосуды. Задняя поверхность разграничивается от передней острым верхним краем, по которому проходит селезёночная артерия.
Нижняя поверхность (facies inferior) поджелудочной железы ориентирована вниз и вперед и отделяется от задней тупым задним краем. Она находится ниже корня брыжейки поперечной ободочной кишки.
Хвост[править | править код]
Хвост поджелудочной железы (cauda pancreatis) имеет конусовидную или грушевидную форму, направляясь влево и вверх, простирается до ворот селезёнки.
Главный (вирсунгов) проток поджелудочной железы проходит через её длину и впадает в двенадцатиперстную кишку в её нисходящей части на большом дуоденальном сосочке. Общий желчный проток обычно сливается с панкреатическим и открывается в кишку там же или рядом.
Двенадцатиперстная кишка и поджелудочная железа (желудок удалён)
Топография[править | править код]
Головка проецируется на позвоночник на уровне в диапазоне от XII грудного до IV поясничного позвонков. Тело располагается на уровне от TXII до LIII; положение хвоста колеблется от TXI до LII.
Микроскопическое строение[править | править код]
По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела.
Поджелудочная железа включает экзокринную и эндокринную части.
Экзокринная часть[править | править код]
Экзокринная часть поджелудочной железы представлена расположенными в дольках панкреатическими ацинусами, а также древовидной системой выводных протоков: вставочными и внутридольковыми протоками, междольковыми протоками и, наконец, общим панкреатическим протоком, открывающимся в просвет двенадцатиперстной кишки.
Ацинус поджелудочной железы является структурно-функциональной единицей органа. По форме ацинуc представляет собой округлое образование размером 100—150 мкм, в своей структуре содержит секреторный отдел и вставочный проток, дающий начало всей системе протоков органа. Ацинусы состоят из двух видов клеток: секреторных — экзокринных панкреатоцитов, в количестве 8—12, и протоковых — эпителиоцитов.
Вставочные протоки переходят в межацинозные протоки, которые, в свою очередь, впадают в более крупные внутридольковые. Последние продолжаются в междольковые протоки, какие впадают в общий проток поджелудочной железы.
Эндокринная часть[править | править код]
Эндокринная часть поджелудочной железы образована лежащими между ацинусов панкреатическими островками, или островками Лангерганса.
Островки состоят из клеток — инсулоцитов, среди которых на основании наличия в них различных по физико-химическим и морфологическим свойствам гранул выделяют 5 основных видов:
- бета-клетки, синтезирующие инсулин;
- альфа-клетки, продуцирующие глюкагон;
- дельта-клетки, образующие соматостатин;
- D1-клетки, выделяющие ВИП;
- PP-клетки, вырабатывающие панкреатический полипептид.
Кроме того, методами иммуноцитохимии и электронной микроскопии было показано наличие в островках незначительного количества клеток, содержащих гастрин, тиролиберин и соматолиберин.
Островки представляют собой компактные пронизанные густой сетью фенестрированных капилляров скопления упорядоченных в гроздья или тяжи внутрисекреторных клеток. Клетки слоями окружают капилляры островков, находясь в тесном контакте с сосудами; большинство эндокриноцитов контактируют с сосудами либо посредством цитоплазматических отростков, либо примыкая к ним непосредственно.
Кровоснабжение[править | править код]
Кровоснабжение поджелудочной железы осуществляется через панкреатодуоденальные артерии, которые ответвляются от верхней брыжеечной артерии или из печёночной артерии (ветви чревного ствола брюшной аорты). Верхняя брыжеечная артерия обеспечивает нижние панкреатодуоденальные артерии, в то время как гастродуоденальная артерия (одна из конечных ветвей печёночной артерии) обеспечивает верхние панкреатодуоденальные артерии. Артерии, разветвляясь в междольковой соединительной ткани, образуют плотные капиллярные сети, оплетающие ацинусы и проникающие в островки.
Венозный отток происходит через панкреатодуоденальные вены, которые впадают в проходящую позади железы селезёночную, а также другие притоки воротной вены. Воротная вена образуется после слияния позади тела поджелудочной железы верхней брыжеечной и селезёночной вен. В некоторых случаях нижняя брыжеечная вена также вливается в селезёночную позади поджелудочной железы (в других она просто соединяется с верхней брыжеечной веной).
Лимфатические капилляры, начинаясь вокруг ацинусов и островков, вливаются в лимфатические сосуды, которые проходят вблизи кровеносных. Лимфа принимается панкреатическими лимфатическими узлами, расположенными в количестве 2—8 у верхнего края железы на её задней и передней поверхностях.
Иннервация[править | править код]
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения. Симпатические волокна сопровождают кровеносные сосуды. В поджелудочной железе имеются интрамуральные ганглии.
Развитие и возрастные особенности поджелудочной железы[править | править код]
Поджелудочная железа развивается из энтодермы и мезенхимы; её зачаток появляется на 3-й неделе эмбрионального развития в виде выпячивания стенки эмбриональной кишки, из которого формируются головка, тело и хвост. Дифференцировка зачатков на внешнесекреторную и внутрисекреторную части начинается с 3-го месяца эмбриогенеза. Образуются ацинусы и выводные протоки, эндокринные отделы образуются из почек на выводных протоках и «отшнуровываются» от них, превращаясь в островки. Сосуды, а также соединительнотканные элементы стромы получают развитие из мезенхимы.
У новорождённых поджелудочная железа имеет очень маленькие размеры. Её длина колеблется от 3 до 6 см; масса — 2,5—3 г; железа располагается несколько выше, чем у взрослых, однако слабо фиксирована к задней брюшной стенке и относительно подвижна. К 3 годам её масса достигает 20 грамм, к 10—12 годам — 30 г. Вид, характерный для взрослых, железа принимает к возрасту 5—6 лет. С возрастом в поджелудочной железе происходит изменение взаимоотношений между её экзокринной и эндокринной частями в сторону уменьшения числа островков.
Заболевания поджелудочной железы[править | править код]
- Панкреатит
- Острый панкреатит
- Хронический панкреатит
- Рак поджелудочной железы
- Муковисцидоз
- Диабет
- Псевдокисты поджелудочной железы
- Панкреанекроз
Примечания[править | править код]
Литература[править | править код]
- Везалий А. О строении человеческого тела. — 1954 — Том 2. — с. 960
- Губергриц Н. Б. Панкреатология: от прошлого к будущему // Вестник клуба панкреатологов. — 2009. — № 2. — с. 13—23
- Лепорский Н. И. Болезни поджелудочной железы. — М., 1951.
Источник
Заболевания поджелудочной железы отрицательно сказываются на многочисленных функциях организма и выражают себя диспепсическими расстройствами и болями. Эта железа, невзирая на собственную небольшую массу и объемы, несет существенную роль, участвует в процессах пищеварения и несет ответственность за производство ферментов и инсулина.
Любой сбой в деятельности железы может привести к опасным последствиям, по этой причине обращаться за медикаментозной помощью необходимо при первых симптомах.
Симптомы
Ключевыми признаками, которые способны указывать на нарушения в поджелудочной железе, являются болевой и диспепсический симптом (пищеварительное расстройство). Болевые ощущения, как правило, размещаются в подложечной зоне, может отдавать в левое подреберье, лопатку, поясницу. При остром течении может иметь опоясывающий характер. Болевые признаки возникают либо усиливаются после чрезмерного употребления пищи, в особенности жирной, острой, жареной. Локальный холод помогает облегчать болевые ощущения, в некоторых случаях больные для сокращения малоприятных ощущений принимают вынужденную позу (лежа на боку с притянутыми коленями к животу).
Диспепсические явления сопровождаются отсутствием аппетита, тошнотой, рвотой, диареей или запором. На первоначальном этапе прослеживается вздутие живота, газообразование, запор. После нескольких суток запора возникает частая диарея. Пациента мучает жажда, сухость во рту, слабость, может увеличиться температура.
Может появиться рвота при определенных болезнях. Кожные покровы становятся бледными или желтыми. Это сопряжено с тем, что отечная железа передавливает желчные протоки. При пальпации живота обнаруживаются специфические признаки. Определить их оценить сумеет лишь специалист. Сделать точный диагноз помогут обследования крови, кала, мочи, УЗИ железы. Определить гормональный фон.
Первые признаки
Часто первым признаком являются болевые ощущения вокруг пупка (в верхней области живота). Ее напряженность зависит от того, в какой мере выражено воспаление, именно по этой причине в период острого течения болезни боли очень выраженные.
При панкреатите боли носят опоясывающий характер, отражается по всей спине и животе. Зачастую боли достаточно обостренные и длительные. Также болевые спазмы способны усилиться после приема еды, алкоголя и при лежачей позе. Облегчить болевые ощущения возможно, если не употреблять пищу, приложить лед к животу.
Кроме того, первыми признаками могут быть тяжесть в животе, газообразование, тошнота. Такое нарушение может сопровождаться рвотой, не приносящая никакого облегчения, встречается она при остром панкреатите и при хроническом.
Причинами появления заболеваний поджелудочной железы могут быть:
- Прием в существенных количествах жирной, жареной и острой пищи.
- Прием спиртных напитков.
- Период беременности (после родов ранний период).
- Травмирование в области живота.
- Заболевания желчного пузыря.
- Цирроз печени.
- Язва.
Это базовые причины появления болевых ощущений, однако хорошим помощником будет народная терапия железы, если соблюдать все принципы и осуществление систематических процедур.
Классификация
Болезни поджелудочной железы разделяют на следующие разновидности:
- Функциональные расстройства;
- Сосудистые патологии;
- Сахарный диабет;
- Панкреатиты;
- Опухоли доброкачественного и злокачественного характера;
- Специфические процессы – сифилис и туберкулез;
- Камни, кальцификация, кисты;
- Паразитарные поражения;
- Профессиональные нарушения.
Воспалительный процесс железы – это нарушение современности, встречающееся зачастую среди заболеваний пищеварительной системы.
Список заболеваний поджелудочной железы
Поджелудочная железа принадлежит важнейшим секреторным органам человеческого организма и имеет существенную роль в обменных и пищеварительных процессах. Наиболее распространенные болезни, которые связаны с данным органом – панкреатит, панкреонекроз, рак, диабет и киста. О признаках и способах диагностирования всех ключевых заболеваний поджелудочной железы можно прочитать ниже.
Острый панкреатит
Воспаление поджелудочной железы, которое принимает острую форму, имеет название острого панкреатита. Приблизительно 70% ситуаций острого панкреатита сопряжено с повышенным увлечением приема алкоголя и спиртовым отравлением.
Иные причины, которые провоцируют формирование заболевания:

- Несбалансированное питание (острая, жареная еда, переедание).
- Желчнокаменное заболевание.
- Наследственный фактор.
- Нарушения поджелудочной железы (оперирование, несчастный случай).
- Употребление лекарственных средств в токсических дозировках.
- Эндокринные болезни.
- Инфекции (гепатит, микоплазмоз).
Диагностировать острый панкреатит сложно, в особенности если заболевание находится в начальной стадии.
Диагностика:
- Общий анализ крови. Дает возможность обнаружить признаки воспаления (например, увеличение количества лейкоцитов).
- Биохимический анализ крови. Устанавливает чрезмерную концентрацию фермента амилазы (указывает на формирование заболевания).
- УЗИ брюшины. Находит перемены в поджелудочной железе и рядом находящихся органов. Если причины болезни стали камни в желчном, УЗИ поможет определить их расположение.
- Анализ мочи. Обнаруживает амилазу в моче, доказывая присутствие панкреатита у пациента.
- ЭГДС. Производит оценку степени вовлеченности желудка в воспаление.
Обратиться нужно сразу при обнаружении первых признаков болезни к врачу. Это поможет избежать неприятных осложнений.
Хронический панкреатит
Формирование хронического панкреатита совершается из-за затяжного воспаления, которое протекает в поджелудочной железе. Самыми подверженными пациентами этой болезни являются мужчины старше 40-ка лет, но в последние годы прослеживается и увеличение случаев хронического панкреатита у женщин более молодого возраста.
Наиболее распространенные причины – присутствие у пациента желчнокаменного заболевания и избыточный прием алкоголя.
Болевые ощущения при хроническом панкреатите имеет режущий характер, больной чувствует регулярное сдавливание в пораженной области. Интенсивность болевых ощущений нарастает, если пациент не соблюдает диетический рацион, употребляя жирные продукты и газированные напитки, употребляет спиртные напитки.
Иные признаки хронического панкреатита – отрыжка, рвота, вздутие, газообразование, нарушенный стул. Кроме того, может произойти потеря массы тела, невзирая на сохранение обычного рациона питания.
Панкреонекроз
Примерно 20% пациентов с диагнозом острого панкреатита прослеживается сложное течение болезни, на фоне которого совершаются перемены паренхимы поджелудочной железы, которые обладают дегенеративно-деструктивный характер. Панкреонекроз зачастую может встречаться в молодости, самые подверженные этому заболеванию – женщины.
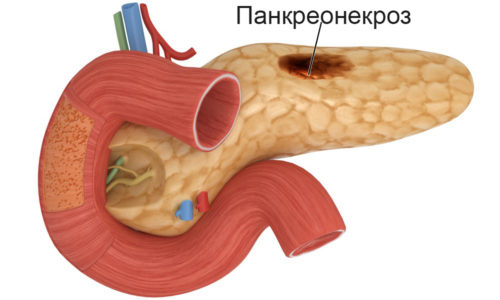
Панкреонекроз способен сформироваться из-за следующих причин:
- Холецистит.
- Несбалансированное питание (чрезмерное употребление углеводов, жиров и переедание).
- Осложнения после оперативного лечения.
- Злоупотребление спиртных напитков, которые разрушают материю органа.
- Ряд некоторых инфекционных болезней (мононуклеоз, паротит).
Примерно у 10% больных установить причину панкреонекроза не получается.
Признаки панкреонекроза следующие:
- Резкие болевые ощущения, которые концентрируются в верхней области живота и имеют опоясывающий вид. Болезненность при пальпации.
- Многократные приступы рвоты, тошнота, регулярная сухость в ротовой полости.
- Формирование на брюшной стенке пятен цианоза, гиперемированная кожа лица.
- Приступы тахикардии, одышка даже в покое.
- Пациент чувствует регулярное беспокойство и напряжение, ощущает регулярную слабость.
Для диагностирования панкреонекроза применяются идентичные исследования, как и при панкреатите.
Рак поджелудочной
Редкая болезнь, которая характеризуется формированием в материях поджелудочной железы злокачественных раковых клеток.
Условия, которые способствуют появлению рака поджелудочной железы, могут быть следующими:

- Сигареты. Опасность формирования болезни для курящих пациентов выше приблизительно в 2 раза. Условие характеризуется обратимостью, если вовремя отказаться от курения сигарет.
- Возраст. В категории опасности находятся пациенты, которым больше 60-ти лет.
- Пол. Предрасположенность к онкологии железы у мужского пола больше, чем у женского. Некоторые специалисты объясняют это меньшим процентом курящих среди женского пола, но гипотеза не имеет доказательств.
- Ожирение. Лишняя масса тела благоприятствует формированию рака поджелудочной.
- Хронические болезни. Среди них самую большую опасность представляют панкреатит и диабет.
- Несбалансированное питание. Угроза онкологии увеличивается, если в меню пациента есть избыточное число жиров животного происхождения и простых углеводов.
- Генетическое условие. Присутствие в родословной онкологии поджелудочной железы обязано быть причиной более внимательного отношения к собственному самочувствию.
При появлении каких-либо жалоб и признаков обязательно обратиться к врачу.
Киста поджелудочной железы
Пузырек, наполненный жидкостью, размещается в паренхиме поджелудочной железы либо ближайших материях, имеет название киста.
Киста поджелудочной железы может носить приобретенный или врожденный характер. Врожденные формирования сопряжены с нарушениями формирования тканей.
Приобретенные кисты возникают из-за следующих причин:
- Повреждение поджелудочной железы (операции, несчастный случай).
- Хроническое или острое течение панкреатита.
- Опухоль доброкачественного характера.
- Опухоль злокачественного характера.
- Паразитарная инфекция.
- Избыточное концентрирование холестерина в крови.
Условия, которые благоприятствуют формированию кист – переедание, большое количество жирной еды, чрезмерный прием спиртной продукции, хронические стрессовые ситуации.
Сахарный диабет
Формирование сахарного диабета у больного определено патологиями производства инсулина железой и накоплением в крови сахара. Наследственная предрасположенность является ключевым условием, которое определяет формирование диабета у пациента. Возможны также и следующие причины:
- Ожирение. Люди, которые имеют наследственную предрасположенность к диабету, в первую очередь обязаны держать под контролем массу тела.
- Заболевания и повреждения поджелудочной железы.
- Эмоциональное перенапряжение, состояние постоянного стресса.
- Вирусные инфекции (грипп, краснуха).
- Возраст. Самыми подверженными лицами этому заболеванию являются люди пожилого возраста.
Заболевания поджелудочной железы представляют опасность для жизни и самочувствия больного, чреваты опасными осложнениями. При найденных любых симптомах непременно нужно обязательно обратиться к специалисту.
Заболевания поджелудочной железы у детей
В детском возрасте имеют место такие же заболевания поджелудочной железы, как и в взрослом. Симптомы и течение также аналогичное. Какие заболевания поджелудочной железы у детей:
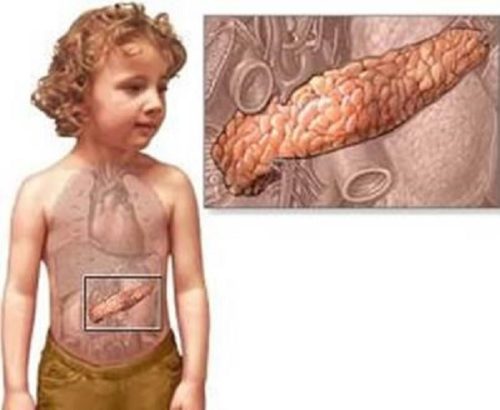
- Панкреатит.
- Киста органа.
- Сахарный диабет.
- Опухоли поджелудочной железы.
При обнаружении симптомов детей нужно срочно приводить к врачу и отправлять на диагностирование для последующего лечения.
Лечение
Лечение зависит от разновидности болезни и подбирается специалистом из учета многочисленных условий: общего состояния пациента, тяжести признаков, присутствия сопутствующих заболеваний и вероятных противопоказаний. Базу медикаментозных мер составляет лекарственное лечение и придерживание строгого питания. Дополнительным лечением может выступать народная медицина.
Острые формы болезни лечат в стационарных условиях. Кисты, опухоли, камни удаляют хирургическим методом. Другие нарушения, которые связаны с сопутствующими заболеваниями нуждаются в особой терапии.
Терапия болезней поджелудочной железы препаратами при обострении панкреатита стоится на употреблении средств, которые уменьшают выделение желудочного сока и приема ферментов, не включающих в себя компоненты желчи. Снять приступы тошноты можно с помощью препаратов Церукал, Мотилиум. Чтобы снять боли рекомендовано принимать Но-шпу, Папаверин, Мебеверин. При потребности проводят уколы обезболивающих средств, используют антибиотики, статины, ингибиторы протеаз.
При остром течении панкреатита рекомендуют воздержаться от употребления еды на 2-3 дня, в этот период советуют пить только минеральную воду без газа и некрепкий зеленый чай.
При хроническом панкреатите в стадии ремиссии показано употребление ферментных средств, которые улучшают пищеварительные процессы (Фестал, Панкреатит, Мезим, Креон). Возобновить нормальную кислотность возможно при помощи антацидов:

- Альмагель.
- Маалокс.
- Фосфалюгель.
Препараты нужно со временем менять, а при нормализации состоянии пациента – сделать перерыв в терапии.
К какому врачу обратиться
Занимается проблемами поджелудочной железы врач – гастроэнтеролог.
Диета и профилактика
Терапию острого панкреатита начинают с 2-3 дней голода. Это поспособствует уменьшению производства пищеварительных ферментов и сократить проявленность воспаления. На протяжении 2-3 дней рекомендовано пить до 1,5 л теплой минеральной воды.
Что запрещено кушать:
- Жирная, острая, жареная пища.
- Газированные напитки.
- Маринады, соления.
- Приправы.
- Колбасы, сало, сардельки, сосиски.
- Полуфабрикаты.
- Сладости и выпечка.
- Жиры животного происхождения.
- Кофе, какао.
- Спиртные напитки.
Что можно кушать:
- Перетертые супы.
- Мясо и рыба нежирных сортов.
- Овощные гарниры.
- Яблоки печеные (не кислые).
- Компоты, кисели.
- Некрепкий зеленый чай, желе, мусс.
- Минеральная вода не газированная.
Профилактические меры строятся на следующих советах:
- Полный отказ от принятия алкоголя.
- Отказ от курения.
- Сбалансированное питание.
- Не употреблять жирную и острую пищу.
- Придерживаться рациона диеты.
- Питаться дробно.
- Здоровый образ жизни.
Не нужно допускать переедания, кушать на ходу. Требуется следовать умеренности в пище, кушать небольшими порциями. При малейших сбоях в деятельности железы нужно исправлять рацион питания и ограничивать прием жиров и углеводов.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о заболевании поджелудочной железы в комментариях, это также будет полезно другим пользователям сайта.

Александр:
Был у меня острый панкреатит. Мучился я очень долго, 3 дня полностью голодал. Потом полегчало. Лечили в стационаре, теперь стало гораздо легче. Придерживаюсь диеты и здорового образа жизни.
Мария:
Мне 60 лет и у меня сахарный диабет уже 20 лет. Я привыкла так жить, но порой может и в кому вогнать болезнь. Колю постоянно инсулин, питаюсь по времени и сбалансировано и все хорошо пока.
Видео
Источник



