Заброс желчи в протоки поджелудочной железы
Билиарный панкреатит — одна из самых частых патологий, встречающихся в гастроэнтерологической практике. Большое количество людей попадают в кабинет врача с сильной болью и нарушением пищеварения, которыми характеризуется острая стадия недуга. Поставить диагноз на начальных этапах развития патологического процесса в поджелудочной железе довольно сложно, так как отсутствуют специфические признаки.
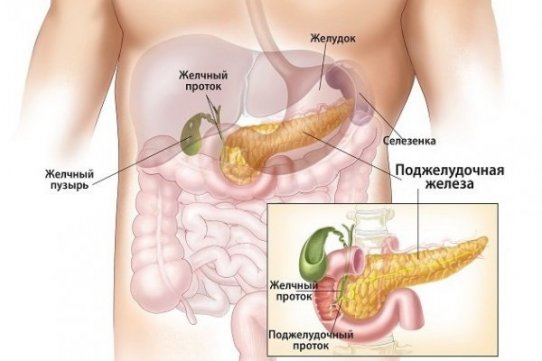
Определение недуга
Билиарный панкреатит — это воспаление поджелудочной железы вследствие нарушений работы желчного пузыря и печени. Данное заболевание часто сочетается с другими патологиями органов пищеварения. Недуг возникает чаще других воспалительных поражений ЖКТ. Данный вид панкреатита развивается по разным причинам. Первая — это попадание желчи в поджелудочную железу. Такое возможно при наличии воспалительного процесса в желчном пузыре. При этом отток секрета происходит неравномерно.
Второй причиной является наличие камней, которые создают несвоевременное и неправильное отхождение желчи. Билиарный панкреатит возникает в 60% случаев появления проблем с печенью. Особенно это актуально при присоединении бактериальной инфекции.
Если патологии печени прогрессируют, то заболевание усугубляет наличие свободных радикалов, которые попадают из желчных протоков непосредственно в поджелудочную железу. Длительное течение холецистита при отсутствии конкрементов приводит к изменению состава секрета, который при длительном застое в органе способствует формированию хлопьев. Они осаждаются в желчном пузыре и по мере продвижения могут приводить к травмированию протоков, которые в дальнейшем начинают сужаться вследствие рубцевания. При этом происходит неравномерный заброс желчи в 12-перстную кишку. В результате секрет попадает в протоки поджелудочной железы и приводит к ее воспалению.
Билиарный панкреатит может быть спровоцирован дискинезией желчного пузыря, резким снижением массы тела, а также наличием гепатита и цирроза печени. Прием некоторых медикаментов тоже может стать причиной появления болезни. Особенно это актуально при лечении желчегонными препаратами.
Симптомы заболевания
Билиарнозависимый панкреатит проявляется рядом симптомов. Самый характерный признак — это боль в брюшной полости, которая может иметь разлитый характер. Дискомфорт часто охватывает левое и правое подреберья. Боль возникает при употреблении некоторой пищи, которая оказывает раздражающее действие. Это жирные, жареные, копченые, острые блюда.

При симптомах гепатита, характеризующихся наличием желтых склер и кожных покровов, следует определить отсутствие закупорки камнем желчного протока. Билиарная патология имеет определенные признаки, схожие с другими патологиями ЖКТ. Больной человек часто испытывает позывы к дефекации. При этом стул жидкий с характерной консистенцией. Могут присутствовать частички непереваренной пищи.
При данном виде панкреатита нередко возникает рвота. Она может сопровождаться тяжестью в желудке и болями, напоминающими собой спазм. Длительное отсутствие аппетита провоцирует похудение. Жидкий стул, который сопровождает больного человека ежедневно, приводит к тому, что нарушается всасывание жиров и полезных микроэлементов.
Кожные покровы становятся желтыми. Отличием билиарного поражения от других видов панкреатитов разной этиологии является повышение температуры тела и постоянное присутствие тошноты. Другими симптомами патологии могут быть боли в суставах, общее плохое самочувствие, слабость и присоединение депрессивного расстройства.
Даже небольшие порции пищи могут вызвать отвращение и тошноту. Возникновение билиарного панкреатита, симптомы которого бывают настолько ярко выражены, что требуют срочного врачебного вмешательства, может быть первичным и вторичным. Патология порой переходит в хроническую форму с длительным тяжелым течением.
При постановке диагноза важно исключить неспецифический язвенный колит, воспалительные процессы в желудке и патологии печени. Определение заболевания происходит при помощи УЗИ брюшной полости и эндоскопического исследования.
Лечение патологии
Такое заболевание, как билиарный панкреатит, лечение предусматривает комплексное. В первую очередь устраняется провоцирующий фактор патологического заброса желчи. В острой стадии может потребоваться операция по удалению камня из протока. Если присутствуют незначительные конкременты, то назначается специальная медикаментозная терапия, направленная на растворение и выведение камней из желчного пузыря.
Методы лечения билиарнозависимого панкреатита включают в себя терапию, направленную на устранение болевого синдрома. При этом используют спазмолитики и анальгетики. Их вливают внутривенно в условиях стационара или назначают в таблетированной форме. В острой стадии заболевания не применяют препараты желчегонного действия, иначе можно только усугубить патологию.
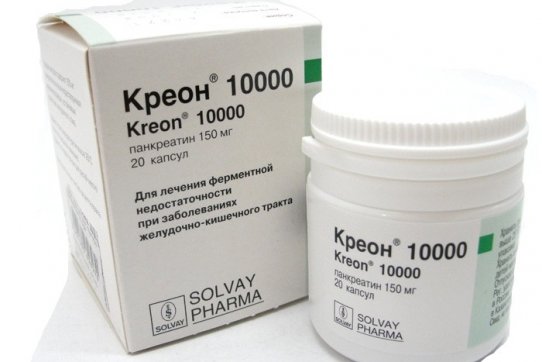
Для улучшения функции поджелудочной железы назначаются препараты ферментной группы. К ним относятся: Креон, Мезим, Панкреатин и др. Такие медикаменты восполняют недостаточную выработку активных веществ тканями поджелудочной, в результате улучшается пищеварение. Прием препаратов назначается на длительный срок. Однако по мере улучшения самочувствия их постепенно отменяют.
При чрезмерной выработки соляной кислоты клетками слизистой оболочки желудка лечение дополняют блокаторами протонной помпы. К ним можно отнести: Омепрозол, Нольпазу, Эманеру и др. Данная линейка средств способствует тому, что соляная кислота перестает вырабатываться в чрезмерном количестве.
Когда присутствует билиарнозависимая патология, то медикаментозная терапия играет лишь второстепенную роль. Очень важно правильное питание. В острый период лучше вообще голодать, употребляя при этом достаточное количество жидкости за исключением газировки, которая может привести к спазму сфинктера Одди. В результате течение симптоматики только ухудшится.
В хронической форме назначают препараты, которые помогают оттоку желчи. Это лекарства растительного происхождения, например Хофитол на основе экстракта артишока. Данный препарат позволяет мягко выгонять желчь, препятствуя ее патологической концентрации.
Диетическое питание
Диета при билиарном панкреатите стимулирует своевременный отток желчи и заживление воспаленной ткани поджелудочной железы. В первую очередь следует отказаться от всего, что может приводить к болезненной симптоматике. Это жирные, острые, жареные, копченые блюда. То же самое правило касается и напитков. Не рекомендуется употреблять кофе, газировку и алкоголь в фазе обострения.

Следует отдавать предпочтение вегетарианским супам, макаронам, овощному рагу, кашам. Необходимо исключить сырые овощи и фрукты, которые могут усилить болевую симптоматику. Особенно это касается томатов, баклажанов, грибов. Все пряности необходимо убрать из меню. Блюда следует немного солить. Можно добавлять небольшое количество растительного масла.
Не рекомендуется употреблять блюда в холодном и горячем виде. Следует соблюдать температурный режим. Пища должна быть теплой. Сразу же после еды нельзя пить. Нужно подождать хотя бы полчаса. По мере выздоровления можно расширять рацион. На начальном этапе лучше отдавать предпочтение картофельному пюре, паровым рыбным котлетам и протертым супам.
Из фруктов разрешаются только бананы, но и то на стадии выздоровления. Выпечку и кондитерские изделия следует исключить полностью. Вместо этого можно употреблять постное печенье, сушки, хлебцы. Готовить большинство блюд необходимо на пару. Так можно ускорить процесс восстановления ткани поджелудочной железы. Очень полезен кисель, который обладает обволакивающим действием, не вызывая чрезмерного отделения желчи и соляной кислоты.
Принимать пищу следует 5 раз в день, но маленькими порциями. В период обострения исключены чрезмерные физические нагрузки и большие перерывы между едой. Кисломолочные продукты на время лучше исключить. Это же касается и молока.
Сладости, шоколад и леденцы следует исключить из меню. Сахар нужно употреблять в минимальном количестве, так как во время обострения страдает не только экзокринная, но и эндокринная функция органа. При соблюдении диеты стоит ограничить употребление зелени, разрешается небольшое количество укропа.
Дополнительные рекомендации по лечению и прогноз
Лечение вторичной билиарной патологии требует комплекса мер, направленных на восстановление нормальной работы желчного пузыря и поджелудочной железы. Очень важно устранить сопутствующие заболевания ЖКТ.
Если дополнительно присутствует цирроз печени, то рекомендуется прием препаратов, восстанавливающих клетки органа. В данном случае терапия может быть неуспешной, если заболевание запущено. В редких случаях приходится прибегать к сложной операции по трансплантации печени.
Люди, страдающие билиарным панкреатитом в хронической форме, должны употреблять минеральную воду, предварительно выпуская из нее газ. Хороший результат дает санаторно-курортное лечение. Вторичную стадию лечат в стационаре. Если появилась непроходимость желчного протока, то применяется срочное хирургическое вмешательство.
Первичная и вторичная фазы заболевания протекают примерно одинаково, однако по мере прогресса происходит все больший ущерб для панкреатической ткани. Если соблюдать диету, принимать медикаменты и посещать врача, то прогноз лечения хороший. Многое зависит от наличия сопутствующих заболеваний. При циррозе прогноз может быть неблагоприятным. Особенно, если большая часть тканей печени поддалась некрозу.
Важна дополнительная психотерапия, так как у больных панкреатитом нередко возникают различные фобии. Некоторые люди боятся есть или отказываться от лекарств, опасаясь возвращения тяжелой симптоматики. Прием антидепрессантов и противотревожных средств осуществляется только при переходе заболевания в хроническую стадию и при отсутствии тяжелой симптоматики. Если на фоне патологии развился сахарный диабет, то дополнительно назначаются препараты, регулирующие уровень глюкозы.
Источник
 Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит — достаточно частое заболевание: в разных странах заболеваемость хроническим панкреатитом составляет 5 – 7 новых случаев на 100 000 человек населения. При этом за последние 40 лет произошел примерно двукратный прирост заболеваемости панкреатитом. Это связано не только с улучшением способов диагностики хронического панкреатита, но и с увеличением употребления алкоголя в некоторых странах, усилением воздействия неблагоприятных факторов внешней среды, которые ослабляют различные защитные механизмы.
Острый и хронический панкреатит нередко рассматривают, как два отдельных заболевания. Дело в том. что у 60% больных острая фаза панкреатита остаётся нераспознанной или распознанной как пищевая токсикоинфекция, желчнокаменная болезнь и т.д. Поэтому становится понятным, что хронический панкреатит является исходом осторго.
Причины развития хронического панкреатита
Основные причины развития хронического панкреатита —алкогольный и билиарный (желчный) — чаще встречаются в развитых странах с высоким потреблением алкоголя, белка и жира.
Злоупотребление алкоголем (алкогольный панкреатит). Ведущая причина – от 40 до 95% всех форм панкреатита, в основном у мужчин. Распознать его природу трудно. При опросе больной часто заявляет, что пьёт «как все, не больше». Тем не менее пациент с алкогольным панкреатитом потребляет алкоголя существенно больше, чем рекомендуется современными медицинскими постулатами. Поджелудочная железа более чувствительна к алкоголю, чем печень (токсические дозы для печени больше доз для поджелудочной железы на 1/3). Тип алкогольных напитков (бытует миф, что дорогой алкоголь безвреден) и способ их употребления не имеет решающего влияния на развитие хронического панкреатита. Клинически выраженные проявления развиваются у женщин через 10— 12 лет, а у мужчин через 17 — 18 лет от начала систематического злоупотребления алкоголем.
Основные факторы, влияющие на развитие и обострения хронического алкогольного панкреатита:
Первое — это токсическое действие алкоголя. Даже после разового приёма большого количества алкоголя развиваются дегенеративные и гипоксические изменения в ткани поджелудочной железы. При продолжительном употреблении алкоголя образуются очаги некроза поджелудочной железы, образуются камни в пртоках железы.Кроме того алкоголь вызывает спазм сфинктера Одди (место впадения главного панкреатического протока в двенадцатиперстную кишку), тем самым препятсвуя нормальному оттоку сока поджелудочной железы. Но это еще не все. Злоупотребление алкоголя приводит к сгущению панкреатического сока, что так же способствует задержке его в протоках поджелудочной железы. При продолжении секреторной деятельности поджелудочной железы это приводит к прогрессирующему увеличению давления в протоках поджелудочной железы и её отёку.
Заболевания билиарной (желчевыводящей) системы
вызывают хронический панкреатит в 25 — 40% случаев, в основном у женщин. Билиарный хронический панкреатит связан с желчнокаменной болезнью (ЖКБ). Частые рецидивы билиарного панкреатита обычно возникают при миграции мелких и очень мелких камней. Особенно тяжелые и длительные обострения хронического панкреатита наблюдаются после проведения каменогонной терапии (назначения желчегонных препаратов).Болевые приступы развиваются не у всех больных, даже со сверхмелкими камнями, а у «гурманов», которые вкусными кушаньями провоцируют спазм желчного пузыря, сфинктера Одди и отёк поджелудочной железы. В качестве провокаторов чаще других выступают пироги с мясом, рыбой, грибами, свежие булочки, торты, шоколад, окрошка, солянка, шампанское, холодные шипучие напитки.
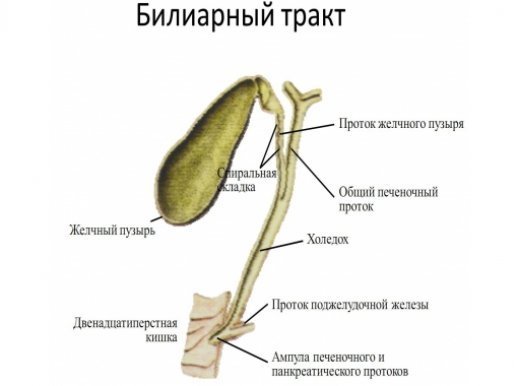
Заброс желчи в протоки поджелудочной железы
Нарушение функции печени при гепатите, циррозе приводит к продукции патологически измененной желчи, содержащей большое количество, свободных радикалов, которые при попадании с желчью в панкреатические протоки приводят к образованию камней и развитию воспаления.
Заболевания двенадцатиперстной кишки (ДПК) и большого дуоденального сосочка в развитии хронического панкреатита (БДС)
При патологии ДПК развитие хронического панкреатита часто связано с рефлюксом содержимого ДПК в протоки поджелудочной железы. Рефлюкс возникает при:
- Наличие недостаточности (гипотонии) – папиллиты, дивертикулиты, прохождение камня, нарушение моторики;
- Развитие дуоденального стаза (хронической дуоденальной непроходимости);
- Комбинации этих двух состояний.
Развитие хронического панкреатита может быть осложнением язвенной болезни – пенетрация язвы в поджелудочную железу (вторичный панкреатит).
Алиментарный фактор в развитии хронического панкреатита
Употребление жирной, жареной, острой пищи, низкое содержание белка в рационе (например, фиброз и атрофия поджелудочной железы и её выраженная секреторная недостаточность — наблюдается при циррозе печени, синдроме мальабсорбции).
Генетически обусловленные (наследственные) панкреатиты
Выделяют так называемый наследственный панкреатит – аутосомно-доминантный тип наследования с неполной пенетрантностью. Так же по сути наследственным является панкреатит при муковисцидозе.
Лекарственные панкреатиты
Встречаются редко. К числу панкреатоповреждающих факторов относят:
- Азатиоприн;
- Эстрогены;
- Глюкокортикостероиды;
- Сульфаниламиды;
- Нестероидные противовоспалительные (бруфен);
- Фуросемид;
- Тиазидные диуретики;
- Тетрациклин;
- Непрямые антикоагулянты;
- Циметидин;
- Метронидазол;
- Ингибиторы холинэстеразы.
Клиническая картина первичного хронического панкреатита.
Исходы хронического панкреатита
Клиническая картина хронического панкреатита характеризуется 3 основными синдромами:
- Болевой синдром при хроническом панкреатите;
- Синдром внешнесекреторной недостаточности поджелудочной железы (нарушение переваривания пищи, диарея);
- Синдром инкреторной недостаточности (нарушение секреции инсулина, сахарный диабет).
Болевой синдром при хроническом панкреатите
Боль — ведущий признак хронического панкреатита. Она ощущается преимущественно в левом боку, может иметь характер «опоясывающих» болей, т. е. захватывать весь левый бок с заходом на спину. Отличие болевого синдрома при остром панкреатите в том, что интенсивность болей такова, что больной корчится и не может даже разогнуться. Чаще такие приступы возникают после злоупотребления алкоголем, особенно низкого качества, или его суррогатами, содержащими большое количество токсических примесей. Однако эти приступы могут провоцироваться и приемом избыточного количества чрезмерно жирной или острой пищи.
Обострение хронического панкреатита характеризуется, во-первых, менее сильными болями, а во-вторых, как правило, такие болевые эпизоды повторяются периодически после погрешностей в диете или злоупотреблений алкоголем.
Чаще всего боли появляются после обильной еды, особенно жирной, жаренной, часто боли появляются натощак или через 3 — 4 часа после еды, что требует исключить язвенную болезнь двенадцатиперстной кишки. При голодании боли успокаиваются, поэтому многие больные мало едят и худеют.
Существует определённый суточный ритм болей: до обеда боли беспокоят мало, после обеда усиливаются (или появляются) и нарастают к вечеру.
Боли могут быть давящими, жгучими, сверлящими, значительно выражены боли в положении лёжа и уменьшаются в положении сидя с наклоном туловища вперёд.
Боль при хроническом панкреатите имеет разнообразное происхождение: она может быть связана с нарушением оттока панкреатического сока, увеличением объема секреции поджелудочной железы, ишемией органа, воспалением окружающей клетчатки, изменением нервных окончаний, сдавлением окружающих органов (желчных протоков, желудка, двенадцатиперстной кишки). В связи с этим первым шагом при лечении такого пациента является проведение тщательного обследования (ультразвуковое исследование, ФГДС, рентгенологическое исследование желудка и двенадцатиперстной кишки, компьютерная томография, эндоскопическое ультразвуковое исследование), которое может выявить некоторые осложнения панкреатита, например псевдокисты, стриктуры желчных протоков или заболевания, часто сочетающиеся с хроническим панкреатитом.
После предварительного обследования при отсутствии осложнений больным назначают высокую дозу панкреатических ферментов (креон, мезим-форте, панкреатин и т.д.). Чаще всего боль удается купировать при легкой степени тяжести хронического панкреатита, при отсутствии стеатореи, при преимущественном поражении паренхимы органа («болезнь мелких протоков»), а также у женщин.
Диспепсический синдром при панкреатите — гиперсаливация (повышенное слюноотделение), отрыжка воздухом или съеденной пищей, тошнота, рвота, отвращение к жирной пищи, вздутие живота, иногда изжога.
Похудание вызвано ограничением в еде из-за болей в животе + недостаточная выроботка ферментов поджелудочной железой.
Панкреатогенные поносы и синдромы нарушения всасывания в полости кишечника характерны для тяжёлых и длительно существующих форм хронического панкреатита с выраженным нарушением внешнесекреторной функции (когда функциональная способность поджелудочной железы 10% от исходной). Поносы обусловлены нарушениями выделения ферментов поджелудочной железы и кишечного пищеварения.
Ненормальный состав химуса раздражает кишечник и вызывает появление поноса. Характерно выделение большого количества зловонного кашецеобразного кала с жирным блеском (стеаторея) и кусочками непереваренной пищи.
При тяжёлых формах хронического панкреатита развиваются симптомы нарушения всасывания питательных веществ, что приводит к снижению массы тела, сухости кожи, полигиповитаминозу, обезвоживанию, электролитным нарушениям, анемии, в кале обнаруживаются крахмал, непереваренные мышечные волокна.
Инкреторная недостаточноть проявляется нарушением толерантности к глюкозе, в тяжелых случаях развивается инсулинпотребный сахарный диабет.
Этапы заболевания хроническим панкреатитом
В течение хронического панкреатита можно выделить этапы заболевания:
- начальный этап болезни протяженностью в среднем 1 — 5 лет (до 10 лет). Наиболее частое проявление — боль различной интенсивности и локализации: в верхней части правой половины живота при поражении головки поджелудочной железы, в эпигастральной области при поражении тела, в левом подреберье при поражении хвоста поджелудочной железы; боли опоясывающего характера связаны с парезом поперечно-ободочной кишки и встречаются нечасто. Диспепсический синдром если и наблюдается, то имеет явно сопутствующих характер и купируются при лечении первым.
- Развернутая картина болезни выявляется чаще позднее и продолжается в основном 5 — 10 лет. Основные проявления: боль; признаки внешнесекреторной недостаточности; элементы инкреторной недостаточности (повышение или понижение уровня сахара крови). Признаки внешнесекреторной недостаточности выходят на первое место.
- Осложненный вариант течения хронического панкреатита (в любом периоде). Стихание активного патологического процесса или развитие осложнений чаще возникает через 7-15 лет от начала болезни. У 2/3 больных наблюдается стихание патологического процесса за счет адаптации больного к хроническуму панкреатиту (алкогольная абстиненция, санация билиарной системы, соблюдение диеты), у 1/3 развиваются осложнения. Изменяется интенсивность болей, или их иррадиация, динамика под влиянием лечения.
Осложнения хронического панкреатита
- панкреатическая протоковая гипертензия (повышение давления в просвете главного панкреатического протока);
- кисты и псевдокисты поджелудочной железы;
- холестаз (застой желчи);
- инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния);
- обструкция ДПК;
- тромбоз портальной и селезеночной вен;
- подпечёночная портальная гипертензия;
- кровотечения (эрозивный эзофагит, синдром Мэллори-Вейса, гастродуоденальные язвы);
- выпотной плеврит;
- панкреатический асцит;
- гипогликемические кризы;
- абдоминальный ишемический синдром.
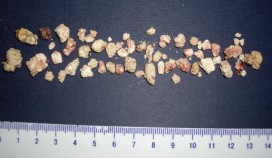
Камни удаленные из протока поджелудочной железы
Лечение хронического панкреатита
Лечением больных с неосложненным хроническим панкреатитом занимается терапевт- гастроэнтеролог, оно направлено на:
- устранение болевого синдрома,
- компенсацию экзокринной недостаточности,
- компенсацию эндокринной недостаточности.
Одной из главных проблем в лечении больных хроническим панкреатитом является своевременная диагностика осложнений и направление больного в специализированный хирургический гастроэнтерологический центр на консультацию и возможное оперативное лечение. Чем раньше больной получит квалифицированную помощь, тем больше шансов сохранить функцию поджелудочной железы и высокое качество жизни.
В свою очередь грамотная диагностика хронического панкреатита не возможна без квалифицированной оценки изменений паренхимы поджелудочной железы, ее протоковой системы врачами, а это возможно только в специализированных клиниках имеющих большой опыт в лечении панкреатита. Поэтому мы рекомендуем больным с панкретитом, неоднократно поступающим в стационар с обострением хронического панкреатита, либо с постоянным болевым синдромом, просить лечащего врача направить его на лечение в такую клинику, для избежание диагностических ошибок.
Возможности консервативного лечения в хронической фазе панкреатита ограничены; медикаментозные препараты, специфически влияющие на развитие хронического панкреатита, практически отсутствуют. Поэтому основные усилия должны быть направлены на смягчение болей, рациональную диетотерапию, коррекцию внешне- и внутрисекреторной недостаточности ПЖ, а также на устранение причин развития панкреатита путем купирования воспалительного процесса в желчных путях, борьбы с алкогольной зависимостью пациента.
Необходимость диетотерапии обусловлена снижением у больных хроническим панкреатитом массы тела, наличием авитаминоза; она является также важным средством профилактики обострений панкреатита. Наличие признаков внешнесекреторной недостаточности ПЖ (похудание, стеаторея, повышенное газообразование) требует проведения заместительной терапии современными препаратами с повышенным содержанием липазы, облегчающие коррекцию стеатореи и нарушенного всасывания жирорастворимых витаминов. Использование микрогранулированных препаратов в капсулах, защищенных специальным покрытием (Креон), предупреждает дезактивацию липазы в кислой среде желудка.
Прием ферментных и антисекреторных препаратов также обладаетпротивоболевым эффектом, так как повышая содержание протеаз в просвете начального отдела кишечника, позволяет снизить секрецию панкреатических ферментов и уменьшить давление в протоковой системе и тканях ПЖ.
Показания к хирургическому лечению хронического панкреатита
Осложнения панкреатита являются показанием к его оперативному лечению.
Для ликвидации осложнений выполняются прямые операции на поджелудочной железе. Арсенал их разнообразен, учитывает различные варианты поражения железы, но все они делятся на две большие группы – операции, направленные на дренирование главного панкреатического протока , и вторая группа – операции, направленные на резекцию фиброзных тканей самой поджелудочной железы.
Автор: к.м.н. Макаренко Александр Владимирович – заведующий отделением хирургии поджелудочной железы Российского центра функционалной хирургической гастроэнтерологии
Для получения более полной информации или очной консультации, с автором можно связаться по тел.+79615172073 или по электронной почте. ( medbaza23@mail.ru )
Источник

