Ацинарный рак поджелудочной железы
Ацинарно-клеточный рак — опухоль, включающая в себя не только ацинарно-клеточную, но и непостоянную эндокринно-клеточную дифференцировку. Он составляет 1—2 % от всех новообразований экзокринной части поджелудочной железы. Чаше поражаются мужчины, юноши и мальчики. Возраст значения не имеет. Клиническая симптоматика не имеет какой-либо специфики и обычно связана с осложнениями, возникшими либо от метастатических поражений, либо от местной инвазии опухоли. В числе обших признаков этого заболевания выделяют абдоминальные боли, потерю аппетита, похудание, тошноту и рвоту. Желтуха отмечается редко. Более чем у 30 % больных развивается сочетанный синдром полиартралгии-полиартрита и диссеминированного некроза жировой клетчатки, главным образом, подкожной. Иногда отмечаются лихорадка и эозино-филия. Возникновение указанного синдрома связывают с высоким содержанием липазы в сыворотке и выработкой опухолью трипсина (в то же время увеличение сывороточной альфа-амилазы происходит редко). В сыворотке крови некоторых больных обнаруживается также повышение концентрации альфа-фетопротеина.
У взрослых пациентов опухоль диаметром 2— 30 см. Макроскопически представляет собой четко отграниченную узловатую массу мягкой консистенции, желтовато-коричневую на разрезе. Узлы разделены тонкими фиброзными прослойками и могут содержать зоны некроза, изредка кисты (см. ниже). Локализация опухоли внутри органа варьирует, но головка поджелудочной железы поражается несколько чаше других отделов. Инвазия может распространяться на двенадцатиперстную кишку, желудок и брюшину. У детей внешний вид ацинарно-клеточного рака соответствует картине панкреатобластомы.
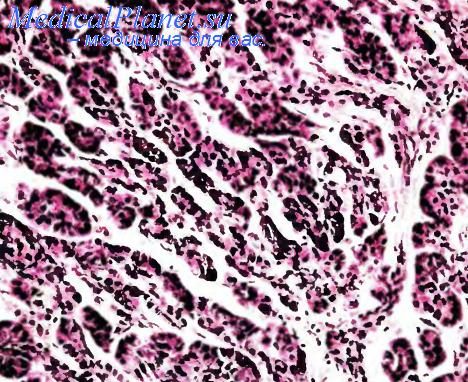
Ацинарно-клеточный рак поджелудочной железы
Ацинарно-клеточный рак метастазирует в лимфатические узлы печени, дистантные метастазы крайне редки. Показатели 3- и 5-летней выживаемости больных связаны с величиной опухоли и уровнем распространения процесса. Они равняются 26 и 5,9 % соответственно. Лица моложе 60 лет имеют лучшие отдаленные результаты, чем более старые пациенты.
Под микроскопом большинство таких новообразований у взрослых лиц отличается, прежде всего, развитыми дольками опухолевой ткани, содержащими большое количество раковых клеток и разделенными тонкими стромальными перегородками. Внутри долек, даже самых крупных, строма не развита. Здесь преобладают чередующиеся ацинарные, трабекулярные, солидные, реже железистые структуры раковой паренхимы. Относительно мономорфные опухолевые клетки обладают довольно массивной и зернистой цитоплазмой, дающей слабо положительную диастазо-резистентную ШИК(PAS)-реакцию, а также положительную реакцию хотя бы с одним из таких панкреатических ферментов, как трипсин, липаза, хемотрипсин и фосфолипаза. Они также хорошо выявляются с помощью реакций на маркеры зимогена (белок панкреатического камня), альфаамилазу, цитокератины 8 и 18, альфа-1-антитрипсин, реже маркеры эндокринных клеток — синаптофизин и хромогранин А. Ядра опухолевых клеток обладают умеренным полиморфизмом и часто лежат в цитоплазме эксцентрично. При большом увеличении микроскопа среди них можно встретить в одном поле зрения более одной фигуры митоза.
В паренхиме при некоторых наблюдениях ацинарно-клеточного рака преобладают солидные комплексы, создающие сходство с эндокринными новообразованиями низкой степени злокачественности. В них нередко определяются зоны некроза. Раковые эпителиоциты в таких опухолях обладают скудной цитоплазмой и везикулярными, несколько полиморфными ядрами с отчетливо проступающими ядрышками. При таком варианте опухолевой дифференцировки можно насчитать в одном поле зрения более пяти фигур митоза при большом увеличении микроскопа. Ацинарно-клеточный рак у детей отличается высокой гистологической лифферениировкой ацинарной опухолевой паренхимы и солидным характером роста. Среди прочих вариантов ацинарно-клеточного рака крайне редко встречаются: ацинарно-клеточная цистаденокарцинома и смешанный ацинарно-эндокринный рак (син. апудома).
Ацинарно-клеточный рак дифференцируют от эндокринных, солидно-папиллярных опухолей поджелудочной железы, панкреатобластомы и ацинарно-клеточной аденомы.
— Читать далее «Панкреатобластома поджелудочной железы. Солидная псевдопапиллярная опухоль поджелудочной железы.»
Оглавление темы «Опухоли поджелудочной железы.»:
1. Хронический панкреатит. Кисты поджелудочной железы.
2. Муцинозно-кистозная опухоль поджелудочной железы.
3. Внутрипротоковая папиллярно-муцинозная опухоль поджелудочной железы.
4. Рак поджелудочной железы. Протоковая аденокарцинома поджелудочной железы.
5. Виды аденокарцином поджелудочной железы.
6. Ацинарно-клеточный рак поджелудочной железы.
7. Панкреатобластома поджелудочной железы. Солидная псевдопапиллярная опухоль поджелудочной железы.
8. Гиперплазия островков Лангерганса. Незидиобластоз.
9. Эндокринные опухоли поджелудочной железы.
10. Аденома поджелудочной железы. Инсулинома.
Источник
Среди предраковых изменений ПЖ наиболее значима дисплазия. Чаще её обнаруживают в экзокринной части ПЖ (в эпителии протоков), реже — в ацинарных клетках. Термин «диеплазия» характеризует нарушение нормального клеточного роста с потерей единообразия клеток и возникновением так называемой «архитектурной анархии». При морфологическом исследовании ПЖ с диспластическими изменениями её экзокринной части обнаруживают участки хаотичного расположения протоковых эпителиальных или ацинарных клеток с признаками клеточного полиморфизма: вариабельностью в размерах и форме, наличием в некоторых клетках крупных гиперхромных ядер.
Помимо дисплазии могут присутствовать гиперплазия и плоскокчеточная метаплазия протокового эпителия, участки междолькового и межацинарного склероза, поли фиброза с «замурованными» в них протоками и ацинусами, кчеточными инфильтратами и липоматозом. Это подтверждает, что диеплазия предракового эпителия и ацинарных клеток часто возникает на фоне ХП, особенно сопровождающегося вторичным сахарным диабетом.
Рак ПЖ может развиваться в любом её отделе, но чаще в головке, где имеет вид плотного сероватого узла (см. рис. 5-14 a). Опухоли тела и хвоста нередко достигают значительных размеров, так как длительное время могут протекать скрыто, не сдавливая проток ПЖ и общий жёлчный проток (см. рис. 5-14 б).

Рис. 5-14. Рак поджелудочной железы (макропрепарат): а — рак головки поджелудочной железы; б — рак хвоста поджелудочной железы
Самая частая злокачественная опухоль ПЖ — протоковая аденокарцинома (см. рис. 5-15). Такой морфологический вариант обнаруживают у 75—90% больных раком ПЖ, несмотря на то, что протоковый эпителий составляют только 10—30% от общего удельного веса нормальной паренхимы ПЖ. У одной четверти больных присутствуют, кроме основного очага, участки с карциномой in situ. Таким образом, возможно полифокальное возникновение очагов озлокачествления. Средний размер опухоли на момент обнаружения — 5 см. Средняя выживаемость— 16 нед от момента установления диагноза; 1 год живут 17% больных, 5 лет — 1%. В 61% случаев опухоль растёт в головке, в 18% — в теле и в 21 % — в хвосте.

Рис. 5-15. Протоковая аденокарцинома поджелудочной железы при разном увеличении (окраска гематоксилином и эозином)
В 6% случаев обнаруживают гигантоклеточные аденокарциномы, представляющие собой скопление кистозных полостей геморрагического характера. Встречаются чаще у мужчин (соотношение мужчин и женщин 1,5:1). При первичной диагностике такие опухоли имеют крупные размеры — примерно 11 см в диаметре. Средняя выживаемость составляет 8 нед, практически ни один из больных этим вариантом рака не живет более 1 года после установления диагноза. Половина гигантоклеточных аденокарцином располагается в головке.
Железисто-плоскоклеточный рак представляет собой смешанную опухоль, состоящую из двух неопластических компонента — железистого и сквамозного. Частота встречаемости составляет 3—4% от всех опухолей, у мужчин встречается в 3 раза чаще. В структуре опухоли чаще преобладает железистый компонент, что объясняет высокий уровень метастазирования данного гистологического варианта опухоли. Более чем в 60% случаев железисто-плоскоклеточный рак распологается в головке ПЖ, значительно реже — в хвосте; зачастую очаги множественные. Средняя выживаемость достигает 24 нед, более 1 года живут 5% больных, до 3—5 лет, как правило, никто не доживает.
Некоторые авторы ставят под сомнение существование изолированного плоскоктеточного рака ПЖ, поскольку для объективного суждения об отсутствии железистого компонента необходимо радикально удалить опухоль ПЖ, что, к сожалению, не всегда осуществимо. В то же время есть публикации о таком варианте рака (см. рис. 5-16). Частота их встречаемости составляет менее 0,005% от всех злокачественных опухолей ПЖ.

Рис. 5-16. Плоскоклеточный рак поджелудочной железы
Муцинозная аденокарцинома составляет 1—3% всех случаев злокачественных опухолей ПЖ. Размер опухоли при первичной диагностике составляет, в среднем, 6 см; у 78% больных она локализуется в головке. Средняя продолжительность жизни после установления диагноза достигает 44 нед, около 33% больных живут- более I года. В целом прогноз несколько более благоприятный, чем при протоковой карциноме.
Муцинозная цистаденокарцинома составляет 1% всех случаев рака ПЖ. Чаще болеют женщины. В 60% случаев опухоль локализуется в теле, в 20% — в головке и в 20% — хвосте, железы. Во время первичной диагностики опухоль достигает 16 см в диаметре. Примерно 50% больных можно излечить хирургическим путем (больные живут до 5 лет). От доброкачественных кист опухоль отличается присутствием стенок и перегородок.
Ацинарный рак (гроздевидный, ацинарноклеточная карцинома) составляет 1,0—1,5% всех больных раком ПЖ различных возрастных групп; у мужчин встречается в 2,5 раза чаще. Характеризуется ацинарноподобным строением опухоли (см. рис. 5-17). Клиническая картина: длительное бессимптомное течение, прогрессирующая потеря веса и болевой абдоминальный синдром наблюдают у половины больных, симптомы диспепсии встречаются реже — в 20% случаев, повышение липазы в сыворотке крови — у 16% больных.

Рис. 5-17. Ацинарноклеточная карцинома: а — ацинарная архитектоника опухоли (окраска гематоксилином и эозином, ×400), чередующиеся ацинарные и трабекулярные клетки с цитоплазматическими гранулами; б — ацинарноклеточная карцинома поджелудочной железы при малом увеличении, хорошо видно ацинарноподобное строение опухоли
У больных ацинарноклеточной карциномой с высокими сывороточными уровнями панкреатической липазы нередко развиваются системные осложнения в виде очаговых некрозов подкожной жировой клетчатки и полиартрита, Опухоль наиболее часто обнаруживают в головке и теле ПЖ — в 56 и 36% случаев, соответственно. Средний размер опухоли во время первичной диагностики составляет 5,0—10,8 см. Средняя выживаемость — 28 нед; 1 год живут 14% больных, до 5-ти лет не доживает никто.
В целом рак ПЖ метастазирует рано и даёт обширные распространённые метастазы, сначала лимфогенные (в парапанкреатические и другие лимфатические узлы), а затем и гематогенные (в печень, лёгкие, костную систему и другие органы).
Маев И.В., Кучерявый Ю.А.
Источник
Фторурацил
.
Фторурацил (FU) — синтетический аналог естественно встречающегося пиримидина — урацила. Основной мишенью является фермент тимидилат синтетаза, контролирующий синтез нормальных тимидиновых нуклеотидов. При инфузиях раствор Фторурацила должен быть защищен от света. Больным рекомендуется не применять вместе с Фторурацилом аспирин и другие нестероидные противовоспалительные средства.
Препарат применяется в разных режимах:
- 500 мг/м
2
в/в струйно 5 дней подряд, каждые 4 недели или
- 500-600 мг/м
2
в/в, струйно 1 раз в неделю, 6 недель или
- 1000 мг/м
2
в/в, инфузионно 5 дней (120 часов) каждые 4 недели или
- 200-300 мг/м
2
в/в, инфузионно в течение месяца или
- 2,6 г/м
2
в/в, инфузионно в течение 24 часов, 1 раз в неделю, 4-5 недель.
Митомицин С
(ММС).
ММС является антибиотиком по происхождению, по механизму действия относится к алкилирующим агентам, требующим активации in vivo. Среди побочных эффектов ММС — лейкопении и особенно тромбоцитопении. Редко препарат вызывает развитие интерстициальной пневмонии, при применении вместе с антрациклинами усиливает кардиотоксичность последних.
Препарат вводится в/в. Назначается по 10-20 мг/м
2
каждые 6-8 недель, или по 5-6 мг/м
2
каждые 4 недели.
Стрептозоцин
(Szt).
По химическому строению препарат относится к нитрозомочевинам с D-глюкопиранозной связью. По механизму действия Szt — типичный алкилатор ДНК. Он попадает в клетки островкового аппарата и этим объясняется его противоопухолевая активность при новообразованиях эндокринной части поджелудочной железы.
Препарат вводится строго в/в по 500 мг/м
2
в течение 5 дней каждые 6 недель.
Из осложнений наблюдаются почечная токсичность, рвота, умеренная миелосупрессия, гипогликемия, лихорадка, депрессия, летаргия.
Относится к классу нитрозомочевин. Является алкилирующим агентом. При раке поджелудочной железы препарат эффективен в 13% случаев.
Доксорубицин
(ADM).
Антибиотик из группы антрациклинов, состоящий из многокольцевого хромофора и аминосахара. Главным в механизме действия ADM является интеркаляция хромофора между спиралями ДНК. Кроме того, подавляется фермент топоизомераза II, ответственный за топологию ДНК, и генерируются свободные радикалы, которые цитотоксичны для опухолевых и нормальных тканей.
ADM вводится в/в или внутриартериально. Назначается в дозах по 25-30 мг/м
2
2 дня каждые 3-4 недели, или 20 мг/м
2
еженедельно, или 60-75 мг/м
2
1 раз в 3 недели.
Наиболее серьезным осложнением считается кардиотоксичность.
Эпирубицин
(EPI).
Является стереоизомером доксорубицина, отличается от него ориентацией гидроксильной группы в 4 положении в аминосахаре. Противоопухолевый эффект регистрируется в диапазоне 13-37%. Годичная выживаемость составляет 12%.
Применяется в дозах 75-90 мг/м
2
каждые 21 день. Препарат вводится строго в/в. Суммарная доза не должна превышать 700 мг/м
2
.
Среди частых осложнений миелосупрессия, мукозиты, тошнота и рвота. Среди редких побочных эффектов повышение мочевой кислоты, тромбоцитопении, флебосклероз, диарея, темные пятна на коже, изменения ногтей, аллергические реакции.
Относится к хлорэтиламинам, является синтетическим аналогом циклофосфана. Активируется в печени микросомальными ферментами. Его активный метаболит — 4-гидроксиифосфамид алкилирует ДНК вызывая ее разрывы, а также РНК и тормозит синтез белков.
Из осложнений наблюдаются: миелосупрессии, тошнота, рвота, диарея и иногда запоры, алопеция, гепатотоксичность, редко летаргия, галлюцинации; могут возникнуть симптомы цистита — дизурия, частое мочеиспускание.
Наиболее распространенные режимы (в/в):
- 1000 мг/м
2
5 дней подряд каждые 3 недели или
- 1,2-2,4 г/м
2
3 дня подряд каждые 3 недели или
- 5000 мг/м
2
1 раз в 3 недели.
Хиназолиновый антифолат, является прямым и специфическим ингибитором тимидилат синтетазы. После попадания в опухолевую клетку препарат подвергается полиглутаминированию под действием фолиполиглутамат синтетазы. Томудекс проявляет активность в режиме монотерапии в 12-14% случаев. У 29% пациентов отмечается стабилизация роста опухоли.
Вводится по 3 мг/м
2
в/в 1 раз в 3 недели.
Среди осложнений: лейкопения (18%), диарея (10%), мукозиты (3%), астения (18%), рвота (13%), повышение трансаминаз (7%).
UFT — препарат, состоящий из фторафура и урацила. Молярное соотношение этих компонентов 1:4. Эффективность препарата регистрируется в 22,7% случаев.
Это синтетический аналог дезоксиуридина, является метаболитом фторурацила.
Препарат вводится в/в или внутриартериально. При в/в введении доза FUDR составляет 0,1-0,15 мг/кг в день — 14 дней; циклы повторяют каждые 4 недели. При введении внутриартериально доза FUDR составляет 0,2-0,3 мг/кг в день, 14 дней; циклы повторяют каждые 4 недели.
Из осложнений FUDR отмечаются: тошнота, рвота, мукозиты, диарея (29%), гастриты, головная боль, зуд, дерматиты, повышение трансаминаз.
Относится к ингибиторам топоизомеразы I. Является аналогом камптотецина.
Вводится в/в, в дозе 350 мг/м
2
1 раз в 3 недели (5-6 доз).
Среди осложнений — диарея, нейтропения, иногда с лихорадкой, рвота, аллергические реакции, стоматиты.
При раке поджелудочной железы эффективен у 12% больных.
Это сложный дитерпен с таксановым кольцом и углеводной цепочкой (необходимой для противоопухолевой активности). Паклитаксел имеет растительное происхождение, выделен из коры калифорнийского тиса. Тах — (первый активный препарат из группы таксанов) стимулирует хаотичное и неправильное образование из тубулина микротрубочек и затем мешает их распаду. Эти нарушения скелета опухолевых клеток ведут их к гибели. В 20% от Тах отмечена стабилизация опухолевого процесса.
Тах вводится в дозах 175-200 мг/м
2
в/в, инфузионно, в течение 3 часов (иногда 24) 1 раз в 3 недели с предварительной премедикацией.
Из побочных эффектов наблюдаются миелосупрессия, анемия и тромбоцитопения, падение давления (12%), нейротоксичность (60%), анорексия, алопеция, рвота и мукозиты не часты.
Механизм действия препарата заключается в разрушении клеточного скелета из-за стимуляции образования микротрубочек и подавления их деполимеризации.
Применяется Txt в/в в дозах 100 мг/м
2
1 раз в 3 недели (5-6 циклов). Для снижения гиперчувствительности также требуется премедикация дифенгидрамином и стероидами.
Из побочных эффектов наблюдаются: нейтропения (70%), дерматологическая токсичность (60%), задержка жидкости (30-68%), диарея (31%), стоматиты (20%), нейротоксичность (12%), прочие осложнения редки.
Gem является фторзамещенным аналогом дезоксицитидина, по структуре близок к цитозару. Однако, в отличие от последнего, он более липофильный и вследствие этого быстрее проходит через мембраны опухолевых клеток. У него больший аффинитет к мишени — дезоксицидинкиназе, его активный метаболит гемцитабин трифосфат дольше, чем цитозар находится в опухолевой клетке.
Гемзар применяется в/в по 1000 мг/м
2
в 1,8,15 дни, каждые 4 недели. Среди осложнений от применения Gem: лейкопения (19%), тромбоцитопения (22%), астения (12%), периферические отеки (10%).
Эрлотиниб (Тарцева) является обратимым и высокоспецифичным ингибитором тирозинкиназы рецептора эпидермального фактора роста (EGFR). Тирозинкиназа отвечает за процесс внутриклеточного фосфорилирования HER1/EGFR. Экспрессия HER1/EGFR наблюдается на поверхности как нормальных, так и опухолевых клеток. Ингибирование фосфотирозина EGFR тормозит рост линий опухолевых клеток и/или приводит к их гибели.
При раке поджелудочной железы применяется по 100 мг ежедневно, длительно, в комбинации с гемцитабином.
Источник


