Аденома поджелудочной железы гистология
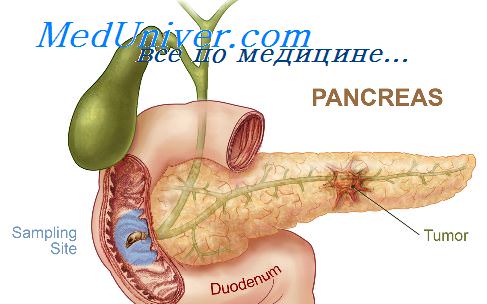
Рак поджелудочной железы. Аденокарцинома поджелудочной железы.Аденомы (простая и панилярная цистаденомы). Кистозная опухоль чаще многокамерная, с кистами от 0,5 до 5—6 см в диаметре. Содержимое кист прозрачное желеобразное, а в случаях нагноения гноевидное. Локализуется чаще в хвосте поджелудочной железы в виде четко отграниченного, инкапсулированного опухолевою узла до 15 см в диаметре. Цистаденому следует отличать от врожденного поликистоза железы, для которого характерно наличие кистозпых образований но всем длиннику органа с резкой атрофией других отделов паренхимы. Кисты выстланы цилиндрическим или уплощенным эпителием, расположенным в один ряд. В редких случаях отмечается пролиферация клеток эпителия и образование папиллярных разрастаний. Строма фиброзная. В капсуле можно обнаружить отдельные группы ацинусов и островки Лангерганса. Возможна малигнизация. Рак поджелудочной железы в 90% обнаруживается у лиц старше 40 лет, в 1,5 раза чаще у мужчин. Головка поджелудочной железы поражается в 63,8%, тело в 23,1%, хвост в 7,2%. Остальные 5,9% приходятся на сочетанные поражения тех или иных отделов органа. При этом чаще речь идет о поражении тела и хвоста железы. Макроскопически опухоль имеет вид плотного узла неправильной формы, без четких границ, чаще волокнистого вида, белесовато-серого цвета. Размеры опухоли могут достигать 10 см в диаметре. Нередко в центре опухоли можно обнаружить очаги распада с формированием полостей неправильной формы. Подразделение опухолей на узловую форму, которая чаще наблюдается в головке, и диффузно-инфильтративную, чаще описываемую в теле и хвосте органа, является условным, так как при изучении гастотопограмм в обоих случаях отмечается выраженный инфильтративный рост опухоли.
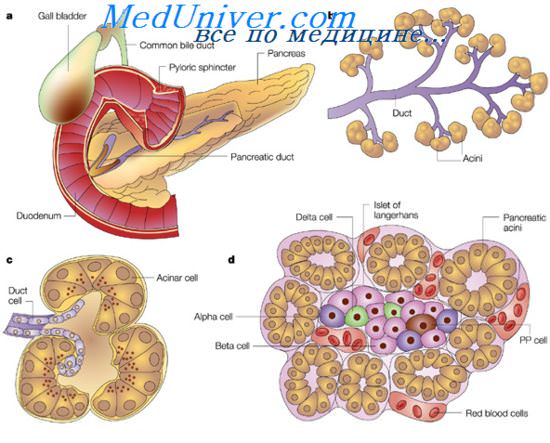
Поджелудочную железу желательно изучать на гистотопографических срезах, что позволяет более точно установить топографию опухоли, степень инвазии опухолевыми клетками соседних органов, а также детальнее оценить ее гистологическое строение. В поджелудочной железе, как ни в каком другом органе, выражено несоответствие между структурной и клеточной дифференцировкой раковой опухоли, т. е. способностью к формированию железистых сгруктур и степенью дифференцировки выстилающих их клеток. Это обстоятельство усложняет выделение гистологических типов рака. Основной гистологической формой рака поджелудочной железы является светлоклеточная аденокарцинома с разной степенью тканевой и клеточной дифференцировки, выраженности и развития cтромы. Ниже приводятся наиболее часго встречающиеся формы аденокарциномы. Плоскоклеточный рак в чистом виде встречается в 3,1%. Чаще он является компонентом злокачественных низкодифференцированных форм инкреторных гранулоцитом. Современное развитие методов морфологического исследования с применением электронной микроскопии, цитохимии и иммуноморфологии позволило расширить предсгавления о строении эндокринного аппарата поджелудочной железы. Оказалось, что только часть эндокринных клеток органа сконцентрирована в специализированные структуры панкреатические островки или островки Лангерганса. Часть же клеток входит в состав эпителия протоков. Их содержание в поджелудочной железе человека незначительно, и представлены они, как правило, аргирофильными клетками. Feyerter приписывает «протоковому органу» паракринную функцию Особое место отводится также ацино-островковым клеткам, которые сочетают структурные и функциональные черты как эндокринных, так и экзокринных клеток. Клеточный состав панкреатических островков представлен 3 основными типами клеток. — альфа-клетки—расположены по периферии островка, выделяют гормон глюкагон. под действием которого из гликогена образуются простые сахара, вследствие чего в периферической крови возрастает содержание глюкозы. — бета-клетки—располагаются в центре островка, выделяют гормон инсулин, который превращает глюкозу, поступающую в печень и мышечную ткань, в гликоген. — дельта-клетки—немногочисленны, расположены по периферии островка, вырабатывают соматостатин. Он обладает ингибирующим действием на процессы выделения глюкагона и инсулина альфа- и бета-клетками, а также тормозит синтез ферментов ацинозными клетками поджелудочной железы. Помимо этого, в островках описаны Д 1 клетки, продуцирующие гормональный полипептидный фактор, известный под названием вазоактивный интестинальный полипептид (ВИГТ), Д 2 клетки, вырабатывающие панкреатический полипептидный гормон (ПП) Часть авторов выделяет в составе островков недифференцированные клетки (С-клетки). Альфа- и бета-клетки иногда свободно лежат вблизи мелких выводных протоков, а также между клетками ацинусов. Функциональное значение расположенных таким образом клеток неясно Наряду с описанными в эпителии протоков поджелудочной железы обнаружены клетки, вырабатывающие полипептидные гормоны, а также биогенные амины. К ним относятся Ес-клетки, вырабатывающие серотонин и мелатонин. Последний обладает широким спектром метаболических и гомеостатических свойств. Наиболее важными физиологическими действиями мелатонина являются: усиление обменных процессов, влияние на пигментный обмен, регуляция суточных и сезонных биологических ритмов, антигонадотролные эффекты, седативное и галлюциногенное действие на ЦНС, ингибирующее действие на процессы пролиферации и деления клеток Среди клеток эпителия протоков выявлены также клетки, продуцирующие гастрин (G-клетки). — Также рекомендуем «Островки поджелудочной железы. Эндокринный аппарат поджелудочной железы.» Оглавление темы «Опухоли поджелудочной железы, почек, мочевого пузыря.»: |
Источник
Цистаденомы
Наиболее частое доброкачественное новообразование, которое развивается из протокового эпителия поджелудочной железы. Встречается в 10-15% всех кистозных поражений поджелудочной железы и в 1,5-4% опухолевого её поражения. Чаще локализуются в хвосте или теле железы. Страдают преимущественно женщины.
Согласно современной международной гистологической классификации ВОЗ (Дж. Клоппель и др., 1996) выделяют 3 варианта доброкачественных кистозных опухолей поджелудочной железы: серозную, муцинозную цистаденому и внутрипротоковую папиллярно-муцинозную опухоль.
Серозная цистаденома
Этот вид цистаденомы поджелудочной железы в большинстве случаев представляет собой полостное образование, внутри которого содержится прозрачная водянистая жидкость. Этиология серозной цистаденомы неясна, хотя полагают, что она может развиваться из эпителиальных клеток ацинусов поджелудочной железы вследствие альтерации в хромосоме Зр25.
Характерной особенностью макроскопического строения кистозных опухолей поджелудочной железы считают наличие в их полости дополнительных тканевых структур — перегородок или солидных масс (рис. 58-11).

Рис. 58-11. Серозная цистаденома хвоста поджелудочной железы: а — препарат на разрезе; б — магнитно-резонансная томограмма.
При гистологическом исследовании стенки серозной цистаденомы обнаруживают внутреннюю эпителиальную выстилку, состоящую из однослойных кубических клеток, а при гистохимическом окрашивании внутри этих эпителиальных клеток обнаруживают гранулы с гликогеном.
При серозной цистаденоме перегородки делят кистозную опухоль на множество более мелких кист, делая ее похожей на пчелиные соты. Этот вариант строения цистаденомы называется микрокистозным и он считается характерным только для серозной кистозной опухоли поджелудочной железы. Однако встречается и другой вариант макроскопического строения серозной кистозной опухоли, когда она имеет вид однополостной кисты, а внутренние перегородки в ней полностью отсутствуют. Такой вариант серозной цистаденомы называется макрокистозным, или олигоцистным. Её трудно отличить от псевдокисты.
Заболевание очень медленно прогрессирует, и многолетние наблюдения могут не выявлять увеличения размеров серозной цистаденомы. Случаи её злокачественной трансформации в серозную цистаденокарциному казуистичны.
Размеры такой кистозной опухоли обычно не превышают 5-7 см. Часто заболевание обнаруживают при профилактическом обследовании. Клинические симптомы редко выражены, неспецифичны, чаще всего это хроническая боль в эпигастральной области. В диагностике основное значение принадлежит УЗИ, КТ и МРТ, а также эндосонографии. Для дифференциальной диагностики с псевдокистами можно использовать чрескожную тонкоигольную пункцию с аспирацией и исследованием содержимого на активность амилазы и особенно клеточный состав.
Совокупность перечисленных особенностей этой разновидности кистозной опухоли позволяет избежать оперативного вмешательства и рекомендовать больным ежегодное инструментальное обследование. Операция показана при нарастании симптомов и увеличении размеров кисты свыше 5-6 см. Среди методов оперативного лечения предпочтительна энуклеация, и лишь при локализации кисты в хвосте допустима экономная резекция этого отдела поджелудочной железы. Недопустима операция наружного или внутреннего дренирования. Следует особо подчеркнуть важность экстренного гистологического исследования стенки кисты, без которого всегда есть риск выбора неадекватного метода или объёма операции, особенно в условиях широкого использования миниинвазивных методов.
Муцинозная цистаденома
Муцинозная цистаденома отличается полиморфизмом строения. В большинстве случаев она представляет собой крупную многокамерную кисту (рис. 58-12), заполненную вязкой слизью или геморрагическим содержимым с толстой стенкой.

Рис. 58-12. Муцинозная цистаденома поджелудочной железы: а — препарат на разрезе; б — компьютерная томограмма с контрастным усилением.
Нередко она имеет строение однополостной кисты без внутренних перегородок (макрокистозная олигоцистная форма). Согласно одной из наиболее распространённых гипотез, считают, что муцинозная кистозная опухоль развивается из ткани яичника, элементы которой попадают в закладку поджелудочной железы в периоде раннего внутриутробного развития. Стромальная ткань стенки и перегородок муцинозной цистаденомы имеет большое сходство со стромальной тканью яичника, в связи с чем получила название овариоподобной стромы. Это считают одной из отличительных особенностей строения муцинозной кистозной опухоли. Гистологическое строение стенки муцинозной кистозной опухоли характеризуется эпителиальной выстилкой, состоящей из призматического эпителия, содержащего муцин. Гистохимическая окраска на гликоген в этом случае даёт отрицательный результат.
Муцинозная цистаденома сравнительно быстро прогрессирует и ко времени обнаружения обычно имеет размеры до 10-15 см в диаметре. Поэтому для неё может быть характерен неотчётливый, но постоянный болевой синдром, чувство дискомфорта в эпигастрии. Описаны единичные наблюдения сдавления или обтурации этой опухолью общего жёлчного протока, двенадцатиперстной кишки и главного протока поджелудочной железы. Важнейшая особенность такой кистозной опухоли — очень высокий потенциал злокачественной трансформации.
Во многих исследованиях показано, что практически в любой муцинозной кистозной опухоли с течением времени появляются участки тяжёлой дисплазии эпителия, переходящие в карциному in situ, а далее — в цистаденокарциному поджелудочной железы.
По данным УЗИ и КТ приблизительно в 20-30% случаев выявляют кальцификацию её наружной стенки. В некоторых случаях, при КТ-исследовании с внутривенным болюсным усилением, можно выявить накопление контрастного вещества в перегородках и стенке кистозной опухоли (см. рис. 58-12). Коллатеральный кровоток внутри кистознои опухоли можно обнаружить и при УЗИ в режиме дуплексного сканирования, что обусловлено наличием сосудов во внутриполостных структурах и стенке кистозной опухоли.
Определённое значение для диагностики кистозной опухоли имеет состояние остальной паренхимы поджелудочной железы. Важно принимать во внимание, что при таких опухолях она не подвержена структурным изменениям. В то же время при псевдокисте поджелудочной железы в её паренхиме часто обнаруживают склероз, атрофию, включение кальцинатов, расширение главного протока поджелудочной железы. Муцинозная цистаденома сходна с цистаденокарциномой поджелудочной железы. Но по данным КТ или УЗИ только при цистаденокарциноме можно обнаружить признаки прорастания опухоли в окружающие ткани, увеличение регионарных лимфатических узлов или отдалённые метастазы в других органах. Для их различения важно определить онкомаркёры (СЕА и СА-19-9).
Большие возможности для диагностики кистозных опухолей поджелудочной железы открывает МРТ. Она позволяет не только получать и обрабатывать изображение органов, но и одновременно оценивать некоторые физические свойства биологических жидкостей при исследовании Т1- и Т2-взвешенных изображений. Эти данные могут быть использованы при проведении дифференциальной диагностики серозной от муцинозной кистозной опухоли. При серозной цистаденоме внутриполостная жидкость характеризуется низкой интенсивностью сигнала в T1- и высокой — в Т2-взвешенном изображении. Сигнал от внутреннего содержимого муцинозной кистозной опухоли более интенсивный в T1-взвешенном изображении.
Для псевдокисты поджелудочной железы, как и при серозной цистаденоме, характерна низкая интенсивность сигнала в Т1-взвешенном изображении и высокая — в Т2-взвешенном изображении. Однако присутствие внутри псевдокисты сгустков крови или секвестров может изменить характеристики получаемого сигнала.
Магнитно-резонансная панкреатикохолангиография позволяет установить взаимоотношение между кистой и главным протоком поджелудочной железы. При серозной и муцинозной кистозных опухолях такая связь отсутствует. А при внутрипротоковой папиллярно-муцинозной опухоли, наоборот, дилатированный, связанный с полостью кисты главный проток является одним из её основных дифференциально-диагностических признаков.
Однако специфичность УЗИ и КТ при диагностике кистозных опухолей не превышает 50-60%. Основное количество ошибочных заключений возникает при олигоцистном варианте строения кистозной опухоли.
В сомнительных случаях, когда характер кистозного поражения поджелудочной железы остаётся неясным, целесообразно использовать чрескожную ТАБ кисты с последующим биохимическим и цитологическим анализами. Один из перспективных методов диагностики патологических процессов в поджелудочной железе — метод эндоскопического УЗИ, обладающий высокой разрешающей способностью.
В лечении муцинозной цистаденомы принята активная хирургическая тактика независимо от её размеров, что обусловлено высокой опасностью малигнизации именно этой разновидности кисты. Среди методов оперативного лечения допустимо только полное её удаление обычно с резекцией соответствующего отдела поджелудочной железы после пункции, биопсии, цитологического и гистологического подтверждения диагноза.
Следует учитывать, что стенка кистозной опухоли часто имеет участки, лишённые внутренней эпителиальной выстилки. Исследованию подлежат несколько фрагментов стенки кисты, состоящих преимущественно из участков, где находятся внутриполостные тканевые разрастания или перегородки.
Внутрипротоковая папиллярно-муцинозная опухоль
Это редкая и труднодиагностируемая опухоль. Встречается в любом возрасте. Развивается из призматического, муцинпродуцирующего эпителия главного или боковых протоков поджелудочной железы и локализуется преимущественно в её головке или крючковидном отростке. Такие опухоли представлены в виде папиллярных эпителиальных разрастаний, продуцируют густую слизь и сопровождаются резким расширением главного и боковых протоков поджелудочной железы. В отдельных случаях может наблюдаться преимущественное поражение какого-то одного отдела железы. Эта разновидность опухоли имеет абсолютный риск малигнизации.
В связи с тем что ни один из методов инструментального исследования, кроме морфологического, не способен определить истинные границы распространения опухоли по протокам, основным методом лечения является тотальная панкреатэктомия. В отдельных случаях допустимо удаление железы в границах видимых изменений со срочным гистологическим исследованием срезов.
В.А. Кубышкин
Источник
Развитие поджелудочной железы. Аденомы поджелудочной железы.Развитие хирургии поджелудочной железы со значительным увеличением количества радикальных операций при опухолевых и неопухолевых поражениях органов панкреатодуоденальной зоны позволило морфологам более детально изучить характер наблюдаемых при этом иатологичеких процессов. Вырезка операционного или секционного материала, правильная интерпретация обнаруженных изменений должны основываться на данных эмбриогенеза и топографических взаимоотношений этих органов. Это касается не только процессов неопухолевого или доброкачественного опухолевого характера, но и злокачественных новообразований. Поджелудочная железа является ведущей составной частью органов панкреатодуоденальной зоны, которые тесно связаны между собой как топографически, так и эмбриологически. Положение поджелудочной железы и топография ее выводных протоков объясняются се эмбриогенезом. Источником развития железы являются три закладки: одна дорсальная и две вентральные панкреатические почки, представляющие собой выросты энтодермы первичной кишки. Дорсальная закладка врастает в ту часть mesogastrium dorsale. которая составляет при образовании сальниковой сумки заднюю ее стенку, сращенную с париетальной брюшиной. Обе вентральных закладки образуются в качестве лево- и правостороннего выпячиваний общего желчного протока непосредственно перед его впадением в двенадцатиперстную кишку; эти закладки увеличиваются путем образования вторичных выростов. Левосторонняя вентральная закладка поджелудочной железы очень рано теряет связь с общим желчным протоком, срастается с правосторонней вентральной и образует с ней железистую массу, растущую в дорсальном направлении. В результате вращения кишечной стенки зачатки сближаются (эмбрион длиной 8 мм) и сливаются (эмбрион длиной 12 мм). Ко времени рождения из них образуется единый непарный орган, не связанный со стенками двенадцатиперстной кишки, основная масса поджелудочной железы образована из дорсальной закладки; исключение составляет головка органа, большая часть которой развивается из вентрального зачатка. Главный, или вирсунгов, проток поджелудочной железы открывается вместе с общим желчным протоком в просвет большого сосочка двенадцатиперстной кишки. Часто встречающийся добавочный, или санториниев, проток впадает самостоятельно в двенадцатиперстную кишку в области малого дуоденального сосочка. Основываясь на данных литературы и результатах собственных исследований, мы считаем, что топографические взаимоотношения головки поджелудочной железы и двенадцатиперстной кишки могут выражаться в следующих вариантах строения головки поджелудочной железы.
Первый вариант ткань головки поджелудочной железы четко отделена от двенадцатиперстной кишки собственной капсулой, а в части случаев и дополнительным тонким слоем жировой ткани. Второй вариант ткань головки полжелулочной железы пронизывает наружный и частично мышечный слои стенки двенадцатиперстной кишки, представлена всеми ее элементами. Третий вариант ткань головки поджелулочной железы «инфильтрирует» все слои стенки двенадцатиперстной кишки, представлена всеми ее элементами или только кистовидно расширенными протоками. Этот вариант клинически и макроскопически может симулировать рак. Малый дуоденальный сосочек располагается чуть выше и медиальнее большого сосочка двенадцатиперстной кишки в среднем на 2 см. Он может быть представлен как всеми составными элементами паренхимы. Так и в отдельных наблюдениях только протоками. Через паренхиму головки поджелудочной железы проходит дистальный отдел общего желчного протока, формируя интрапанкреагичеекую и интрадуоденальную его части. • Возможность интрадуоденального о расположения части головки поджелудочной железы, a также наличия ее цементов (чаще протоков) с формированием очагов аленомиоза в стенках двенадцатиперстной кишки, общею желчною протока и большою сосочка двенадцатиперстной кишки важно учитывать при определении исючника возникновения опухолевого процесса, его характера, а также в плане проведения дифференциального диагноза. — Также рекомендуем «Рак поджелудочной железы. Аденокарцинома поджелудочной железы.» Оглавление темы «Опухоли поджелудочной железы, почек, мочевого пузыря.»: |
Источник