Анатомия поджелудочной железы сосуды
ПЖ — непарный железистый орган, расположенный в забрюшинном пространстве на уровне 1—11 поясничных позвонков. Длина железы в среднем составляет 18—22 см, средняя масса — 80-100 г. В ней различают 3 анатомических отдела: головку, тело и хвост. Головка ПЖ прилежит к ДПК, а хвост расположен в воротах селезёнки. Толщина железы в различных отделах составляет 1,5—3см. Передняя и нижняя поверхности тела ПЖ покрыты брюшиной. ПЖ имеет тонкую соединительнотканную капсулу и слабо выраженные соединительнотканные перегородки. Кпереди от ПЖ располагаются желудок и начальный отдел ДП К. Головка ПЖ лежит в подковообразном изгибе ДПК.
Позади головки ПЖ проходят нижняя полая и воротная вены, правые почечные артерия и вена, общий жёлчный проток. К задней поверхности тела прилежит аорта и селезеночная вена, а позади хвоста находятся левая почка со своими артерией и веной и левый надпочечник (см. рис. 1-2).

Рис. 1-2. Топографическая анатомия поджелудочной железы. На рисунке схематически представлено изображение поперечного среза верхних отделов брюшной полости
Главный (вирсунгов) проток ПЖ образуется путём слияния дольковых протоков и проходит в толще органа от хвоста до головки, ближе к задней поверхности. Диаметр ГПП у взрослого человека составляет 1—2 мм в области хвоста и тела и 3—4 мм в области головки, где ГПП в 60% случаев сливается с добавочным (санториниевым) протоком (см. рис. 1-3).

Рис. 1-3. Строение поджелудочной железы. Показана анатомическая взаимосвязь общего жёлчного протока и протоков поджелудочной железы
Проток ПЖ сливается с общим жёлчным протоком, образуя печён очно-поджелудочную ампулу, и открывается в ДПК на вершине её большою (фатерова) сосочка. В 20—25% случаев протоки впадают в ДПК раздельно, что зависит от различных вариантов развития протоковой системы (см. рис. 1-4). Так, в 10% случаев происходит атрофия терминального отдела вирсунгова протока и ПЖ дренируется через санториниев проток — такой вариант развития называют расщеплённой ПЖ (pancreas division) и относят к аномалиям развития органа. Длина ГПП составляет 18—20 см.

Рис. 1-4. Анатомическая конфигурация внутрипанкреатической протоковой системы. Показано примерное процентное соотношение каждого из возможных вариантов развития
Интрамуральные отделы обшего жёлчного протока и протока ПЖ, а также печёночно-поджелудочная ампула окружены гладкомышечными волокнами, формирующими сфинктер Одди, регулирующий порционное поступление жёлчи и сока ПЖ в ДПК. Местоположение фатерова соска вариабельно, но чаще всего он расположен в 12—14 см от привратника. Сфинктер Одди имеет довольно сложное строение и формально не является общим для обоих протоков (см. рис. 1-5).

Рис. 1-5. Строение сфинктера Одди
Описаны следующие мышечные образования, формирующие сфинктер Одди.
• Сложная мышца сосочка ДПК, состоящая из мышц:
— сфинктера основания сосочка;
— дилататора сосочка;
— сфинктера отверстия сосочка.
• Собственный сфинктер общего жёлчного протока (сфинктер Вестфаля), расположенный на границе со сфинктером основания сосочка.
• Собственный сфинктер протока ПЖ.
Что касается особенностей структуры самих гладкомышечные образований сфинктера Одди, то в целом они идентичны другим гладкомышечным клеткам во всех внутренних органах.
Как видно из рисунка, сфинктер функционирует так, что не только отделяет общий жёлчный проток и ГПП от просвета ДПК, но и на большом протяжении разделяет вышеуказанные протоки друг от друга.
Сфинктерный аппарат системы жёлчеотделения и протоков ПЖ выполняет комплексные функции, с одной стороны, обеспечивая рациональное расходование жёлчи и панкреатического сока путём ограничения потока жёлчи и панкреатических соков в ДПК между приёмами пищи, и, с другой стороны, предотвращая обратный ток жёлчи и кишечного содержимого в жёлчные протоки и ГПП и облегчая (способствуя) наполнение жёлчного пузыря. Эти функции обусловлены и способностью сфинктера создавать высокий градиент давления между системой протоков и ДПК. Сфинктер Одди способствует подъёму давления в общем жёлчном протоке, благодаря чему эта величина различается на разных уровнях жёлчного протока — от 4 до 10 мм рт.ст.
Данные функции, в первую очередь, выполняют расположенный в общем жёлчном протоке, перед ампулой, сфинктер Вестфаля (т. sphincter ductus choledochi) и сфинктер печёночно-поджелудочной ампулы, работающие во взаимосвязи со сфинктером панкреатического протока. Кроме того, сфинктерный аппарат большого сосочка ДПК отвечает за регуляцию давления в полости ДПК.
Вместе с тем мышечные образования сфинктера Одди работают и как мощный насос, обеспечивая интенсивное поступление жёлчи и секрета ПЖ в полость ДПК в процессе пищеварения.
Моторная активность сфинктерного аппарата фатерова соска находится под контролем сложных нейро-гуморальных механизмов. К медиаторам, регулирующим деятельность сфинктера, относят энкефалины и эндорфины, субстанцию Р, оксид азота, вазоактивный интестиналъный полипептид (ВИП), нейропептид Y, холецистокинин (ХК) и кальцитонин-связанный пептид.
Таким образом, отдельные части сфинктера Одди предотвращают рефлюкс содержимого ДПК в вирсунгов проток и жёлчные протоки, жёлчи в ГПП, панкреатического секрета — в систему жёлчных протоков. Измерение давления с помощью микроканюляции протоков свидетельствует о более высоком давлении в протоке ПЖ по сравнению с давлением в общем жёлчном протоке. Имеет ли эта разница давлений какое-либо физиологическое значение, доподлинно до сих пор не известно.
Головка ПЖ получает кровоснабжение через печёночную артерию (a. hepatica), переднюю и заднюю поджелудочно-двенадцатиперстные артерии. Перешеек и тело ПЖ снабжаются вариантно отходящими ветвями общей печёночной и желудочно-двенадцатиперстной артерий, а также правой желудочно-сальниковой артерией. В области перешейка иногда лежит вариантно отходящая от общей печёночной, верхней брыжеечной, чревной, селезёночной или желудочно-двенадцатиперстной артерии так называемая тыльная поджелудочная артерия. Располагаясь на границе тела и головки ПЖ, она служит анастомотическим пограничным ориентиром. Тело ПЖ получает кровь из селезёночной артерии через крупную ветвь — большую поджелудочную артерию Гаплера. Она может отходить одним или двумя-гремя стволами, широко анастомозирующими друг с другом и с другими артериями.
В результате соединения поджелудочной артерии в области тела и хвоста ПЖ образуется два внутриорганных анастомоза, расположенных вдоль нижнего и верхнего краёв органа. Вместе с артериальными дугами головки эти анастомозирующие ветви образуют замкнутый пери-панкреатический артериальный круг, отдающий по передней и задней поверхности ПЖ на всём своём протяжении ветви, анастомозируюшие между собой. Таким образом, артериальная система паренхимы ПЖ представляет собой трёхмерную внутриорганную сеть широко анастомозируюших между собой сосудов.
Венозный отток осуществляют одноимённые венозные сосуды, идущие параллельно артериям. Вся кровь, оттекающая от ПЖ, поступает в воротную вену и далее в печень. Лимфатический отток от ПЖ происходит через лимфатические узлы, расположенные по ходу кровеносных сосудов (парапилорические, панкреатодуоденальные лимфатические узлы и лимфатические узлы ворот селезёнки).
ПЖ относится к «чемпионам» по объёму кровотока на 100 г ткани: натощак кровоток составляет 50—180 мл/мин на 100 г ткани, а при стимулированной секреции — до 400 мл/мин на 100 г ткани. Немаяоважной особенностью кровоснабжения ПЖ считают высокую диффузионную проницаемость кровеносных сосудов: в покое она составляет 0,1—0,3 мл/ мин на 100 г ткани ПЖ; при функциональной гиперемии она возрастает до 1,5—20 мл/мин на 100 г. Приведённые данные свидетельствуют о высоких потребностях железы в кровоснабжении и, следовательно, в пластических материалах, энергии и кислороде, а также в элиминации метаболитов.
Поджелудочная железа имеет симпатическую и парасимпатическую иннервацию — из чревного сплетения и блуждающих нервов. Вегетативная иннервация включает эфферентные (двигательные) и афферентные (чувствительные) нервные волокна. Центр симпатической иннервации находится в сегментах спинного мозга Тh5—Th9, затем в составе симпатических нервов аксоны нейронов направляются к чревному сплетению и ПЖ. Эти нервы иннервируют интрапанкреатические кровеносные сосуды и нервные узлы, а также несут волокна болевой чувствительности.
Парасимпатическую иннервацию осуществляет блуждающий нерв. ПЖ также получает иннервацию от нейронов метасимпатической нервной системы. Наконец, ПЖ содержит ряд нервных волокон, контролирующих кровеносные сосуды, ацинарные и островковые клетки — эти нервные волокна оплетают ацинусы железы, располагаются вокруг сосудистой сети и вокруг островков Лангерганса. Главными нейромедиаторами, ответственными за экзокринную функцию ПЖ, служат ацетилхолин, ВИП, гастрин-рилизинг пептид и др. Объединение нервной и гуморальной регуляции составляет систему контроля над деятельностью ПЖ. Таким образом, нейроны в ПЖ вовлечены в процесс контроля за эндокринными и экзокринными функциями органа.
Иннервация жёлчевыводящей системы, ПЖ и ДПК имеет общее происхождение, что предопределяет тесную взаимосвязь их функционирования. Жёлчевыводящая система также получает иннервацию от нервных симпатических и парасимпатических структур. Волокна симпатических нервов, направляясь от симпатического ствола, через внутренностные нервы входят в звёздчатый узел, где встречаются с волокнами блуждающего нерва. Кроме того, жёлчные пути иннервирует и правый диафрагмальный нерв.
Нервные волокна симпатического и парасимпатического происхождения обнаруживаются также непосредственно в области сфинктерного аппарата жёлчного пузыря и протоковой системы жёлчевыводящих путей. В жёлчном пузыре, пузырном протоке и общем жёлчном протоке имеются нервные сплегения и ганглии, подобные таковым в ДПК.
Многочисленные нервные волокна залегают в мышечном слое, вокруг кровеносных сосудов и в слизистой оболочке системы жёлчеотделения. Сплетения жёлчевыводящей системы и ПЖ тесно связаны с автономной нервной системой ДПК, ее сплетениями, что имеет существенное значение в координации деятельности этих органов и остальной части желудочно-кишечного тракта (ЖКТ).
Маев И.В., Кучерявый Ю.А.
Источник
Поджелудочная
железа (pancreas) удлиненную пищеварительную
железу, располагающуюся позади желудка
на уровне XI—XII нижних грудных и I—II
поясничных позвонков. Она состоит из
трех располагающихся справа налево
отделов: головки (caput pancreatis, тела (corpus
pancreatis)) и хвоста (cauda pancreatis). Головка
железы окружается двенадцатиперстной
кишкой, а хвост располагается поверх
левой почки и доходит до ворот селезенки.
Выделяют переднюю и заднюю поверхности
железы, а в области тела — нижнюю
поверхность и передний (margo anterior), верхний
(margo superior) и нижний края (margo inferior). Передняя
и нижняя поверхности покрываются
брюшиной.
Железа
представляет собой трубчато-альвеолярный
орган, состоящий из долек, протоки
которых впадают в проходящий вдоль нее
выводной проток поджелудочной железы
(ductus pancreaticus), соединяющийся с общим
желчным протоком, образуя
печеночно-поджелудочную ампулу (ampulla
hepatopancreatica), и открывается в двенадцатиперстную
кишку у правого края головки железы.
Поджелудочный
сок вырабатывается основными клетками
железистых долек (экзокринная часть).
В паренхиме поджелудочной железы
располагаются так называемые
панкреатические островки, или островки
Лангерганса, представляющие собой
скопления клеток, выделяющих в кровь
секреты глюкагон, инсулин и др. Эти
островки не имеют протоков и составляют
эндокринную часть органа.
Основная
масса железы выполняет внешнесекреторную
функцию — это экзокринная часть
поджелудочной железы, pars exocrina pancreatis;
выделяемый ею секрет через выводные
протоки по¬ступает в двенадцатиперстную
кишку.
Экзокринная
часть поджелудочной железы имеет
сложное альвеолярно-трубчатое строение.
Вокруг основного протока железы
расположены макро¬скопические
панкреатические дольки, lobuli pancreatis, ее
паренхимы, состоящие из ряда порядков
более мелких долек. Самые мелкие
структуры — панкреатические ацинусы,
acini pancreatici, состоят из железистого
эпителия. Группы ацинусов объединяются
в дольки седьмого порядка, в них
формируются самые мелкие выводные
протоки. Дольки железы разделены
соединительнотканными междольковыми
перегородками, septi interlobares.
Между
дольками залегают панкреатические
островки, insulae pancreaticae, представляющие
эндокринную часть поджелудочной железы.
В
верхней половине щели между головкой
поджелудочной железы и нисходящей
частью двенадцатиперстной кишки
спускается общий желчный проток, ductus
choledochus.
Тело
поджелудочной железы, corpus pancreatis, лежит
на уровне I поясничного позвонка. Оно
трехгранной (призматической) формы.
Хвост
поджелудочной железы, cauda pancreatis,
направляется кверху и влево и, отойдя
от задней стенки живота, входит между
листками желудочно-селезеночной связки,
lig. gastrolienale; селезеночные сосуды обходят
здесь верхний край железы и идут впереди
нее.
Проток
поджелудочной железы, ductus pancreaticus,
проходит от хвоста до головки, располагаясь
в толще вещества железы на середине
расстояния между верхним и передним
краями, ближе к задней, чем к передней,
поверхности. По пути протока в него
впадают протоки из окружающих долек
железы. У правого края головки проток
соединяется с общим желчным протоком
в печеночно-поджелудочную ампулу,
ampulla hepatopancreatica, на вершине большого
сосочка двенадцатиперстной кишки,
papilla duodeni major.
Перед
соединением с общим желч¬ным протоком
слой круговых мышеч-ных пучков протока
поджелудочной железы утолщается,
образуя сфинктер протока поджелудочной
железы, m. sphincter ductus pancreatici,
который, как отмечалось, является
фактически частью сфинктера
печеночно-поджелудочной ампулы.
В
области верхней части головки нередко
имеется добавочный проток поджелудочной
железы, ductus pancreaticus accessorial, который
открывается отдельным устьем выше
основного по вершине малого сосочка
двенадцатиперстной кишки, papilla duodeni
minor.
Иннервация:
plexus coeliacus и n. vagus.
Кровоснабжение:
a. pancreaticoduodenalis superior (из
a. gastroduodenalis), a. pancreaticoduodenalis inferior (из
a. mesenterica superior) и
rr. pancreatici (из
a. lienalis). Венозная
кровь
оттекает
через
vv. mesentericae superior et inferior, v. lienalis и
v. gastrica sinistra в
v. portae. Лимфатические
сосуды
несут
лимфу
к
nodi lymphatici pancreatici, pancreatoduodenales, lienales,
pylorici, lumbales.
Источник
Поджелудочная железа — крайне важная структура. Ведь этот орган не только участвует в процессах пищеварения, но и является частью эндокринной системы, обеспечивая регуляцию и утилизацию глюкозы в крови. Разумеется, подобной структуре необходимо соответствующее кровоснабжение. Поджелудочная железа питается множеством сосудов. Как известно, любое нарушение кровотока негативно сказывается на работе органа и может привести к некрозу тканей.
Именно поэтому многие люди интересуются дополнительной информацией. Что представляет собой кровоснабжение поджелудочной железы? Схема, основные артерии и вены, особенности иннервации и тока лимфы — это важные моменты. Изучить эти данные стоит более детально.
Кровоснабжение поджелудочной железы. Анатомия и общая информация
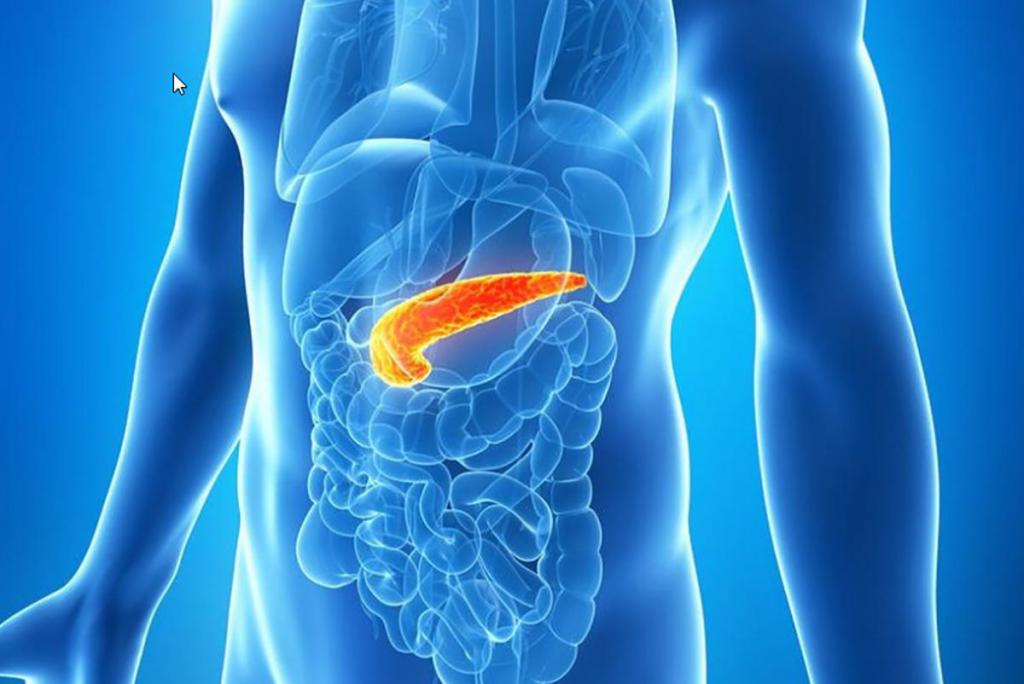
Прежде чем рассматривать основные сосуды, стоит ознакомиться со структурой самого органа. Поджелудочная железа расположена за желудком, прямо над солнечным сплетением. Состоит они из головки, тела и хвоста. К слову, железа является второй по размеру в теле и имеет дольчатое строение. Хвост органа упирается в селезенку, а головка лежит на петле двенадцатиперстной кишки.
Специфическими клетками данной железы синтезируются ферменты, в частности трипсин, липаза, лактаза, которые обеспечивают переваривание белковых, углеводных и жировых молекул. Кроме того, в тканях органа вырабатываются важные гормоны, в частности инсулин и глюкагон.
Артериальное кровоснабжение поджелудочной железы
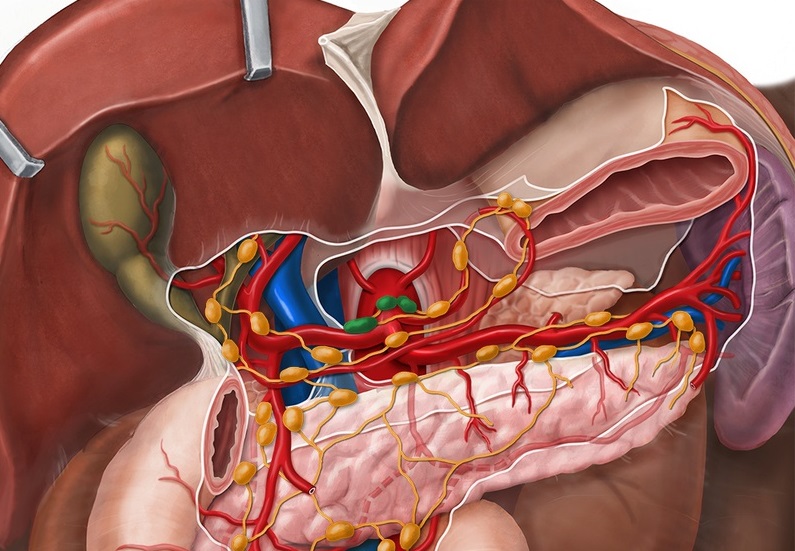
Мы уже разобрались со структурой и особенностями функционирования органа. Как осуществляется кровоснабжение поджелудочной железы?
На самом деле собственных сосудов данный орган не имеет. Кровь доставляется к тканям посредством ветвей селезеночных, печеночных и верхних брыжеечных артерий. Питание головки органа обеспечивают верхние брыжеечные и печеночная артерия, которые берут начало от нижних и верхних панкреатодуоденальных сосудов.
В свою очередь, панкреатодуоденальные артерии соединяют кровеносные сосуды в дугу, которая обеспечивает постоянное круговое движение крови.
Желудочно-двенадцатиперстная артерия: особенности кровотока
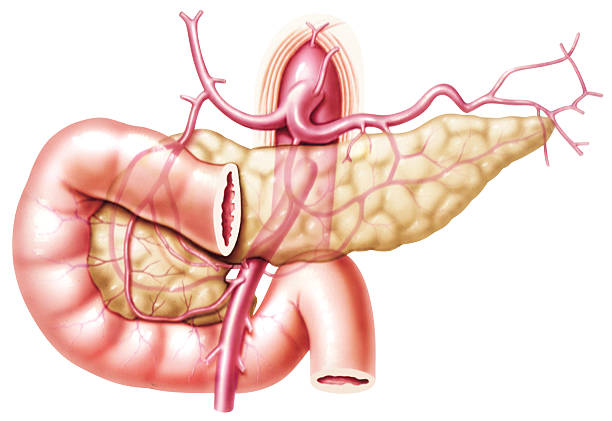
Некоторые люди интересуются вопросами о том, как осуществляется кровоснабжение желудка и поджелудочной железы. Немалую роль здесь играет желудочно-двенадцатиперстная артерия, которая отходит от общей почечной артерии. Этот сосуд, как правило, достигает в длину 20-40 мм, а диаметр его равен 2,5-5,0 мм.
Данный сосуд располагается позади того отдела желудка, который контролирует процессы поступления пищи. Также сосуд пересекает начальные отделы кишечника. Он частично отвечает за кровоснабжение поджелудочной железы и двенадцатиперстной кишки, желудка и близлежащих тканей.
Кстати, любые хирургические вмешательства на поджелудочной железе (например, удаление части головки) может привести к смещению, нарушению кровообращения и дальнейшему некрозу данного сосуда.
Венозный отток
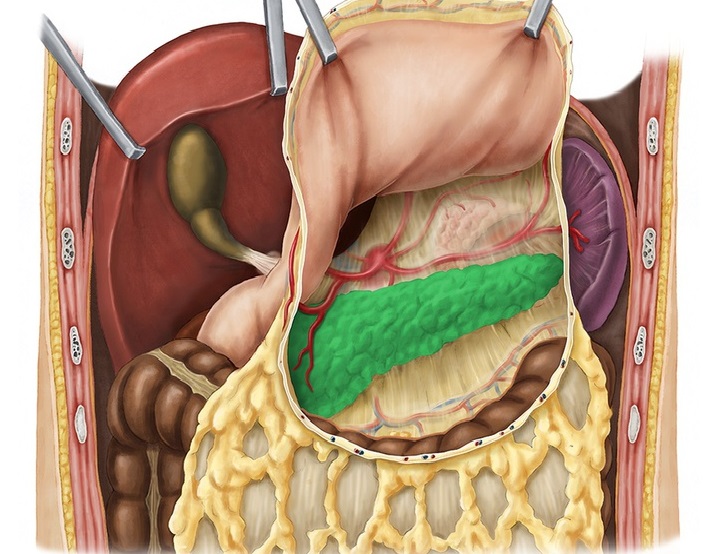
Нельзя упускать из виду и венозные сосуды, рассматривая кровоснабжение. Поджелудочная железа имеет весьма развитую артериальную сетку. Отток крови также осуществляется массой мелких сосудов, которые сливаются в множественные ветви и в конце концов впадают в систему воротной вены.
От головки железы, крючковидного отростка и двенадцатиперстной кишки кровь собирается по сосудам, которые идут параллельно поджелудочно-двенадцатиперстным артериям. Наиболее функциональными являются нижние поджелудочно-двенадцатиперстные вены, которые один, реже двумя стволами включаются в верхнюю брыжеечную вену. Дополнительно кровь с головки железы и частей двенадцатиперстной кишки собирается в правой желудочно-сальниковой вене.
Что касается хвоста и тела железы, то отток крови в данном случает осуществляется посредством поджелудочных ветвей селезеночной вены. Также кровь собирается большой нижней веной, которая впоследствии впадает в нижнюю или верхнюю брыжеечную вену.
Лимфатические сосуды поджелудочной железы
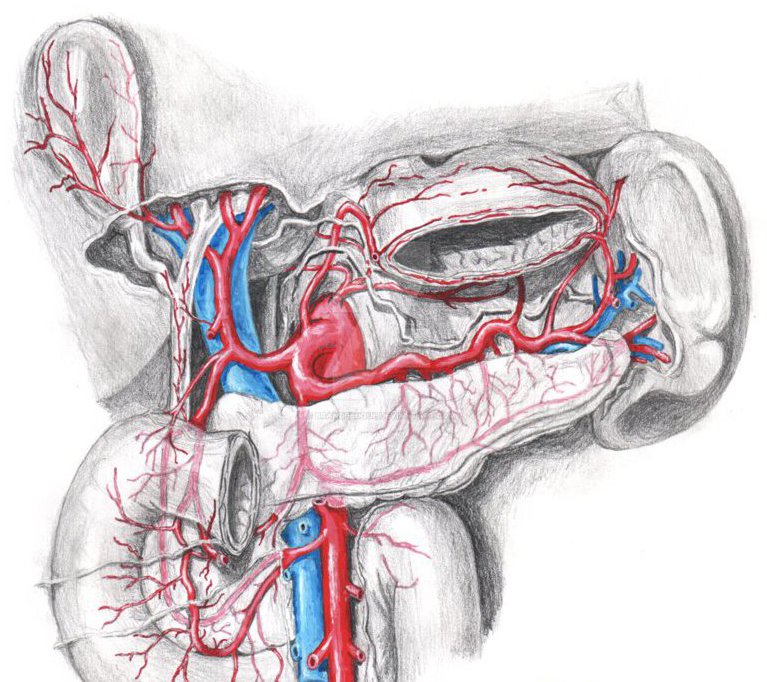
Рассматривая кровоснабжение поджелудочной железы, не стоит забывать и о токе лимфы, ведь эта биологическая жидкость не менее важна.
Лимфатические сосуды, которые собирают лимфу от поджелудочной железы, неразрывно связаны с общей лимфатической системой остальных органов. Мелкие капилляры собирают жидкость от островков Лангерганса и ацинусов, после чего объединяются в мелкие сосуды, которые идут параллельно кровеносным.
В дальнейшем лимфа впадает в панкреатические и панкреатодуоденальные лимфатические узлы, которые распространяются возле верхнего края поджелудочной железы, а также у ее передней и задней поверхностей. Далее жидкость собирается в более крупных селезеночных и чревных лимфатических узлах (они относятся к коллекторам второго порядка).
Иннервация поджелудочной железы
Иннервация (а точнее, нервная регуляция) поджелудочной железы обеспечивается ветвями правого блуждающего нерва. Кроме того, на ткани органа воздействуют и симпатические нервы солнечного сплетения (в частности, чревные).
Стоит отметить, что симпатические нервы регулируют тонус венозных стенок, по которым осуществляется отток крови из железы. В то же время парасимпатические нервные волокна участвуют в выработке и секреции пищеварительных ферментов.
Повреждение вышеупомянутых нервов приводят к развитию гемодинамических и нейровегетативных расстройств. Также при травмах наблюдаются моторно-эвакуаторные расстройства со стороны желудочно-кишечного тракта.
Секреторная активность органа и нервные импульсы
Многие люди интересуются вопросами о том, как работает поджелудочная железа. Кровоснабжение и иннервация — важные вопросы, которые стоит рассмотреть.
Как уже упоминалось, активность органа регулируется парасимпатическими волокнами блуждающего нерва. Нервные импульсы, поступившие из данных нервных окончаний, активируют процессы выработки и выделения пищеварительных ферментов.
Симпатические нервы действуют по-другому. Кратковременное раздражение чревного нерва приводит к остановке секреции панкреатического сока. Тем не менее длительная стимуляция также сопровождается интенсивным выделением ферментов.
Стоит отметить, что даже при повреждении вышеописанных нервов секреция поджелудочной железы не прекращается, так как поддерживается гуморальными механизмами регуляции.
Злоупотребление алкоголем и нарушение кровообращения поджелудочной железы
Алкоголь негативно сказывается на работе всего организма, в частности поджелудочной железы. Дело в том, что спиртные напитки вызывают сужение мелких сосудов органа. В связи с этим ткани железы не получают столь нужных им питательных веществ и кислорода. При хроническом алкоголизме клетки начинают погибать, что грозит более массивным некрозом.
Кроме того, злоупотребление горячительными напитками нередко способствует отложению солей в хвостовой части органа, что также негативно сказывается на работе железы. Согласно статистике, у женщин подобные процессы протекают быстрее, чем у мужчин.
Нарушение кровообращения в тканях железы: причины, симптомы и лечение

Очень опасным является нарушенное кровообращение. Поджелудочная железа потребляет много кислорода и питательных веществ, которые необходимы ей для синтетических процессов.
Данная патология редко является самостоятельной. В большинстве случаев нарушение кровообращения связано с другими заболеваниями, в частности атеросклерозом и сердечной недостаточностью. Данные патологии приводят к нарушению венозного оттока из тканей железы.
Стоит сразу же отметить, что диагностировать данное заболевание непросто. Дело в том, что клиническая картина смазана, так как на первый план выходят симптомы первичного заболевания. Нарушение венозного оттока негативно сказывается на работе поджелудочной железы — она отекает и увеличивается в размерах, а вот процессы синтеза ферментов и гормонов дезактивируются.
Недостаток ферментов в первую очередь сказывается на пищеварении. Некоторые пациенты отмечают возникновение диспепсии. Появляются боли в животе, тяжесть в желудке, урчание, вздутие, повышенное газообразование, которое нередко сопровождается сильными болями.
Диагностировать нарушение оттока крови в тканях поджелудочной железы можно с помощью анализов. Например, на фоне подобной патологии в сыворотке крови повышается активность трипсина и амилазы. В то же время активность амилазы в образцах мочи повышена умеренно.
Информативным является и УЗИ, так как во время процедуры врач может обнаружить отек и изменение размеров поджелудочной железы. При лабораторном исследовании кала можно обнаружить наличие большого количества непереваренных веществ, которые при нормальной работе пищеварительной системы усваиваются полностью.
При отсутствии лечения, а также в случае серьезных нарушений кровообращения в тканях железы возможно развитие сахарного диабета (орган перестает синтезировать столь нужный организму инсулин).
Специфической терапии в данном случае нет, поскольку для начала нужно устранить основное заболевание. Тем не менее пациентам назначают специальную щадящую диету и рекомендуют дробное питание (часто, но небольшими порциями). При наличии серьезных пищеварительных расстройств больные принимают лекарства, в которых содержатся панкреатические ферменты.
Источник


