Атрофия поджелудочной железы диета
 Для хронического панкреатита характерны воспалительно-дегенеративные изменения поджелудочной железы с последующей атрофией и нарушением функции.
Для хронического панкреатита характерны воспалительно-дегенеративные изменения поджелудочной железы с последующей атрофией и нарушением функции.
Относительно редко (не более чем у 1/5 больных) хронический панкреатит возникает как следствие перенесенного острого панкреатита.
Чаще всего он развивается как хронический на фоне предшествующих заболеваний органов пищеварения (желчно-каменная болезнь, хронический холецистит, холангиогепатит, язвенная болезнь, хронический дуоденит, гастрит, энтерит, колит).
Другими этиологическими моментами являются переедание, избыточное употребление жирной и острой пищи, хронический алкоголизм, инфекционные заболевания (дизентерия, вирусный гепатит, тифы, сифилис, бруцеллез, туберкулез, малярия), поражение сосудов (атеросклероз, узелковый периартериит, гипертоническая болезнь и т. д.), очаговые инфекции (тонзиллит, аднексит и др.), аллергические факторы.
В истории заболевания обычно встречается проникновение инфекции в поджелудочную железу, затекание желчи и кишечного сока в проток поджелудочной железы, нарушение оттока панкреатического секрета в двенадцатиперстную кишку и повышение гидростатического давления в протоках поджелудочной железы, а также внутриорганная активация ферментов с последующим самоперевариванием и образованием аутоантител к белковым продуктам некротизированной ткани поджелудочной железы (аутоиммунный фактор.)
Симптомы. Нарушение внешнесекреторной функции поджелудочной железы (переваривания и усвоения важнейших питательных веществ) может вести к развитию поноса, остеопороза, анемии, эндогенной алиментарной недостаточности с явлениями гиповитаминозов и трофическими нарушениями (похудание, выпадение волос, сухость кожи, ломкость ногтей и др.).
В некоторых случаях это может сопровождаться повышением либо понижением выработки инсулина и соответствующим нарушением регуляции содержания глюкозы в крови (гипергликемия, гипогликемия).
Лечебное питание в комплексной терапии хронического панкреатита (диета) должно быть направлено прежде всего на щажение поджелудочной железы и органов пищеварения (особенно при их сопутствующем поражении). Кроме того, оно должно способствовать повышению секреторной функции желудка, устранению обменных нарушений, уменьшению бродильных и гнилостных процессов в кишках.
Диета при панкреатите поджелудочной железы назначается с учетом стадии заболевания (обострение, ремиссия), состояния инсулярного аппарата, наличия сопутствующих заболеваний.
В период резкого обострения хронического заболевания в течение 1— 2 дней показано полное воздержание от приема пищи и большого количества жидкости. Разрешается пить глотками некрепкий и несладкий теплый чай (2—3 стакана в сутки); парентерально или в виде питательных клизм вводится изотонический раствор натрия хлорида.
Затем разрешается прием пищи с постепенным расширением энергетической ценности рациона с таким расчетом, чтобы к концу первой недели она достигла 2000— 2200 ккал.
В дальнейшем энергетическая ценность диеты должна соответствовать энергозатратам, степени упитанности больного.
В последние годы пересмотрен вопрос о содержании белка в рационе в сторону значительного повышения (до 140-150 г).
Экспериментальные и клинические наблюдения показали, что наряду с некоторым повышением протеолитической активности белок в значительно большей степени способствует увеличению активности ингибитора трипсина, предупреждающего самопереваривание поджелудочной железы.
Установлено также, что дефицит белка в рационе или недостаточное его усвоение может вести к развитию хронического панкреатита.
В эксперименте на животных низкое содержание белка в рационе вызывает атрофические изменения в поджелудочной железе. Доказана способность белка стимулировать репаративные процессы в поджелудочной железе. Введение с белками липотропных факторов предотвращает жировую дистрофию печени. В связи с этим важно, чтобы на 60—70 % белки были животного происхождения (нежирные сорта мяса, рыба, творог, яичный белок и т. д.).
Жиры являются сильными возбудителями панкреатической секреции. Больные хроническим панкреатитом обычно плохо переносят жиры, особенно тугоплавкие (говяжий, бараний, гусиный, утиный, сало).
Прием жиров, ранее использовавшихся для поджаривания, вызывает усиление боли, так как при жарении образуются альдегиды и акролеины (токсические продукты расщепления жиров). Вследствие недостаточного переваривания жиров развивается стеаторея, в связи с чем количество жиров в рационе ограничено до 60—80 г.
Следует отдавать предпочтение жирам растительного происхождения (особенно при недостаточности внешнесекреторной функции поджелудочной железы) ввиду того, что они содержат ненасыщенные жирные кислоты, обладающие липотропным действием. Разрешается употребление небольшого количества сливочного масла.
Необходимо обеспечить достаточное количество липотропных веществ из-за возможности нарушения выработки поджелудочной железой липокаина.
При введении повышенного количества белка целесообразно ограничить содержание углеводов (до 350—400 г). Нарушение инкреторной функции поджелудочной железы с наличием гипергликемии диктует необходимость еще большего ограничения их в рационе (до 150—200 г) в основном за счет легкоусвояемых углеводов (сахар, мед, варенье и т. п.). Употребление последних показано при гипогликемии. Более стойкой нормализации содержания глюкозы в крови достигают употреблением пищи, богатой крахмалом (картофель, хлеб, каши).
Недостаточное усвоение и содержание витаминов в организме определяет необходимость обогащения ими рациона. Особенно важно вводить повышенное количество витаминов: ретинола, тиамина, рибофлавина, пиридоксина, цианокобаламина, ниацина, аскорбиновой кислоты.
Сниженная резорбция кальция и фосфора может в тяжелых случаях вести к развитию остеопороза, поэтому их содержание в диете должно быть повышенным. Кроме того, кальций оказывает противовоспалительное и десенсибилизирующее влияние.
Общие принципы лечения
Показано ограничение соли (6—8 г) и введение нормального количества магния и железа. Снижение содержания соли в диете оказывает противовоспалительное действие. Ограничение ее в пище оправдано и тем, что соль возбуждает панкреатическую секрецию (посредством стимуляции желудочной секреции и образования секретина). Поэтому пища должна быть слегка недосоленной.
Необходимо исключить и другие пищевые продукты, оказывающие выраженное стимулирующее влияние на желудочную секрецию и внешнесекреторную функцию поджелудочной железы (бульоны и навары из мяса, рыбы, овощей, грибов; алкогольные и газированные напитки; ржаной хлеб, кофе, крепкий чай, сырые овощи и их соки, квас, копчености, консервы и т. д.; острые специи — перец, горчица и др.).
Запрещаются другие стимуляторы панкреатической секреции (какао, шоколад, сдобное тесто, жирные кремы, сметана, колбасы, кислые фруктовые соки, уксусная, лимонная и другие кислоты). Из специй разрешается петрушка, укроп.
Следует иметь в виду, что отрицательное влияние на усвоение белка, особенно при недостаточности внешней секреции поджелудочной железы, могут оказывать пищевые продукты, содержащие ингибиторы протеиназ (сырой яичный белок птиц, ткань легких, соя, горох, фасоль, молозиво, пшеница, рис и др.).
Благоприятно действует прием щелочных минеральных вод («Боржоми», «Поляна Квасова» и др.). Они ощелачивают желудочное содержимое, предупреждая возбуждение панкреатической секреции, и способствуют созданию щелочной среды, необходимой для проявления оптимальной активности ферментов поджелудочной железы в кишках.
С целью уменьшения рефлекторной возбудимости желчного пузыря, поджелудочной железы и ограничения двигательной функции пищевого канала в период выраженного обострения заболевания (и при сопутствующем поражении желудка или кишок с наличием поноса) необходимо исключить продукты, богатые грубой растительной клетчаткой (репа, редис, щавель, белокочанная капуста, редька, брюква, бобовые), соединительной тканью (жилистое мясо, хрящи, кожа рыбы, птицы), холодные блюда и напитки.
Для борьбы с запором показано употребление кислого молока, свежего кефира, меда с водой, морковного, абрикосового и свекольного соков.
Таким образом, в период обострения заболевания рекомендуется пища, щадящая в механическом, химическом и термическом отношении. Блюда готовят на пару, в протертом и измельченном виде. С целью улучшения оттока застоявшегося панкреатического секрета показано дробное питание — 5—6 раз в сутки.
Основной считается диета № 5п (панкреатическая). С 2—3-го дня на 3—4 дня назначают I, а затем II ее вариант.
При затихании обострения и безболевой (латентной) форме хронического панкреатита разрешается использование II варианта диеты № 5п в непротертом виде.
Источник
Поджелудочная железа отвечает в нашем организме за обменные процессы и пищеварение. Она вырабатывает более 20 ферменты, участвующих в переваривании пищи. Гормоны инсулина и глюкагон поддерживают углеводный обмен. От нормальной работы этого органа зависит полноценное усвоение съедаемой пищи и концентрация глюкозы в крови.
Размеры железы могут меняться. Она растет вместе с маленьким ребенком, достигая в подростковом возрасте своего максимального значения. Начало процесса угасания железы приходится на возраст 50 – 60 лет. Отклонения размеров органа от нормативных показателей могут быть связаны как с индивидуальными особенностями строения внутренних органов, так и свидетельствовать о наличии патологии.
Атрофия поджелудочной железы
Состояние, для которого характерно уменьшение объема поджелудочной железы, называется ее атрофией. У взрослого здорового человека орган весит 80 – 100 г. При атрофических изменениях вес железы может снижаться до 40 г.
Аномалия затрагивает клетки паренхимы – железистой ткани, отвечающей за функциональную состоятельность органа. Они начинают перерождаться, замещаясь соединительной тканью. При этой патологии угнетается выработка инсулина, глюкагона и панкреатических ферментов.
При каких заболеваниях возникают изменения?
 Атрофические изменения в органе могут быть вызваны следующими причинами:
Атрофические изменения в органе могут быть вызваны следующими причинами:
- естественное старение;
- хронический панкреатит;
- СД;
- цирроз печени;
- опухоль;
- системная склеродермия.
При старении объем поджелудочной железы уменьшается. Симптомы, сопровождающие возрастные изменения, выражены гораздо слабее, чем при патологических нарушениях.
Хронический панкреатит – наиболее вероятная причина атрофии. Длительное воспаление способствует аномальному перерождению клеток.
Некомпенсированный сахарный диабет приводит к дисфункции поджелудочной железы. Получается замкнутый круг: подавление выработки инсулина усугубляет течение диабета и способствует дальнейшему отмиранию клеток паренхимы.
Цирроз печени, опухоли в близлежащих органах и системная склеродермия могут повлиять на размеры железы, но это случается редко.
Симптомы
На возможные атрофические изменения указывает ряд признаков, связанных со следующими факторами:
- нарушением пищеварения;
- гиповитаминозом;
- угнетением эндокринной функции.
Сначала появляются симптомы, свидетельствующие о нарушении усвоения пищи:
- снижение массы тела;
- отсутствие аппетита;
- повышенное выведение жира с калом (стеаторея);
- расстройство стула.
Затем появятся признаки, указывающие на гиповитаминоз:
- сухая кожа;
- ломкие ногти;
- слабость;
- выпадение волос.
Симптомы, указывающие на нарушение усвоения глюкозы, встречаются примерно у половины больных, страдающих атрофией поджелудочной железы:
- жажда;
- чувство сухости во рту;
- частое мочеиспускание.
Диагностика
При первичном осмотре пациента врач обращает внимание на его вес и состояние кожных покровов.
При пальпировании уменьшенную в размерах поджелудочную железу обнаружить не получится, но возможна болезненная реакция на нажатие, если орган воспален (при панкреатите).
Врач направляет на лабораторные исследования крови и кала:
- «биохимия» позволяет оценить уровень в крови панкреатических ферментов и глюкозы;
- копрограмма – анализ кала на содержание жиров.
При повышенном содержании сахара в крови необходима консультация эндокринолога.
Для оценки структуры органа проводят диагностические исследования:
- УЗИ;
- МРТ;
- РХПГ.
УЗИ позволяет оценить размеры и плотность органа. Более детальная визуализация при помощи МРТ дает возможность выявить причину атрофии. Холангиопанкреатография (РХПГ) применяется для исследования панкреатического протока.
Для прогноза развития заболевания обязательно делают биопсию исследуемого органа.
Лечение
 Применяют комплексное лечение, проводимое под наблюдением гастроэнтеролога и эндокринолога, оно включает:
Применяют комплексное лечение, проводимое под наблюдением гастроэнтеролога и эндокринолога, оно включает:
- Диету.
- Терапию препаратами, содержащими ферменты.
- Инсулинотерапию.
- Витаминотерапию.
- Прием пробиотиков и пребиотиков.
- Операционное лечение.
Особенности лечебных мероприятий:
- Заместительная терапия ферментами позволяет восстановить пищеварение и углеводный обмен.
- Пребиотики и пробиотики приводят в порядок микрофлору кишечника.
- Витаминные комплексы благоприятно влияют на обменные процессы.
- Инсулинотерапия назначается строго индивидуально при выявленном дефиците инсулина.
- При хирургическом лечении пациенту пересаживают клетки поджелудочной железы донора. К операции прибегают редко.
- Диетическое питание является залогом успешного лечения.
Диета
При любых заболеваниях поджелудочной железы из питания необходимо исключить:
- Жареную, жирную, сладкую пищу.
- Копчености.
- Продукты, содержащие грубую клетчатку (белокочанную капусту, редис, редьку) и экстрактивные вещества (крепкие бульоны, студень).
- Холодные блюда.
- Газированные напитки.
- Острые специи.
Рекомендации:
- Есть надо небольшими порциями 5 – 6 раз в день.
- Рекомендуется тушеная, вареная или запеченная еда, температура которой не превышает 60 °C. Предпочтительнее есть супы, полужидкую или измельченную пищу – каши, пюре.
- Пищу лучше недосаливать.
- В рацион необходимо включать нежирные белковые продукты – мясо, рыбу, творог. Белок стимулирует восстановительные процессы в поджелудочной железе.
- Усвоение белка затрудняется при употреблении сырого яичного белка, бобовых, ливера. От этих продуктов надо отказаться.
- Можно употреблять растительные жиры и в небольших количествах сливочное масло.
- Щелочные минеральные воды (Боржоми) активизируют работу панкреатических ферментов в кишечнике.
- Полезно выпивать несколько стаканов чистой воды в течение дня.
- От спиртного и никотина следует отказаться.
Осложнения и прогноз
Функции железы частично сохраняются в зависимости от степени атрофических изменений органа.
Вовремя начатое терапевтическое лечение позволит поддерживать пациенту нормальный уровень жизни.Игнорирование симптомов, сигнализирующих о неблагополучии поджелудочной железы, приведет к дальнейшему перерождению ее тканей.
Развивается прогрессирующая ферментная и эндокринная недостаточность, чреватая тяжелыми осложнениями:
- Гипер- и гипогликемиями.
- Панкреонекрозом.
Профилактика
Чтобы уберечь поджелудочную железу от патологических изменений, достаточно не увлекаться спиртным, не чревоугодничать и бороться с хроническими заболеваниями:
- Больным СД необходимо выполнять рекомендации лечащего врача.
- Лечение хронического панкреатита убережет поджелудочную железу от атрофических изменений.
Загрузка…
Источник
Диагноз «атрофия поджелудочной железы» означает, что уменьшился объем внутреннего органа, что проявляется внешнесекреторной (пищеварительные ферменты) и внутрисекреторной (выработка инсулина и глюкагона) недостаточностью функциональности.
В большинстве картин патогенез обусловлен хронической формой панкреатита, сахарным диабетом, соматическими патологиями с выраженным истощением, циррозом печени, нарушением кровообращения. Иногда причиной выступает опухолевое новообразование.
Для постановки точного диагноза осуществляется дифференциальная диагностика. Учитывают лабораторные результаты, которые показывают недостаток пищеварительных ферментов и малую концентрацию инсулина.
Обязательно проводится ультразвуковое исследование, которое подтверждает уменьшение железы, патологическое изменение паренхимы. Терапия состоит в назначении заместительного лечения. Рекомендуют ферментные лекарства, инсулин, таблетки для восстановления кишечной микрофлоры.
Патогенез атрофических изменений в поджелудочной
Атрофические изменения поджелудочной железы бывают физиологическими, когда развиваются вследствие естественного процесса старения организма. Они сопровождаются тяжелыми истощающими болезнями.
Помимо этого, атрофия – это исход любой формы хронического панкреатита, при этом существенная часть стромы 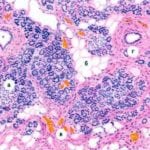 замещается фиброзными тканями, что приводит к резкому усилению недостаточности эндокринного и экзокринного характера.
замещается фиброзными тканями, что приводит к резкому усилению недостаточности эндокринного и экзокринного характера.
В норме вес внутреннего органа варьируется от 80 до 90 г. Если наблюдаются аномальные изменения в нем, то он уменьшается до 30-40 г и ниже. Происходит изменение самой структуры органа. Для недуга характерно появление избыточного количества соединительной ткани.
Атрофия поджелудочной железы возникает по следующим причинам:
- Возникновение жировой дистрофии органа.
- Осложнение сахарного диабета.
- Злоупотребление спиртным, курением.
- Язва двенадцатиперстной кишки, желудка.
- Неправильное питание.
- Аутоиммунные патологии, поразившие брюшную полость.
- Резекция ПЖ.
Отдельное место занимает атрофический панкреатит на фоне сахарного диабета. Эта болезнь характеризуется значительным уменьшением органа вплоть до 20 г, уплотняется его консистенция, поверхность становится бугристой, капсула сращивается с жировыми тканями, близлежащими органами.
Липоматоз тоже предстает атрофичной формой болезни ПЖ. Хоть эта болезнь и характеризуется нормальными размерами органа либо его увеличением, но его большая часть замещается жировой тканью, в которой прослеживаются отдельные железистые сегменты. В 80% картин при таком заболевании островковый аппарат и эндокринная функция сохраняются.
В группу риска попадают пациенты, у которых имеется генетическая предрасположенность, алкогольная зависимость, травмы брюшной полости, инфекционные болезни внутренних органов, калькулезный холецистит.
Клинические проявления атрофии
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
 Рассмотрев диагноз «атрофия ПЖ», что это такое, и что может атрофировать орган, выясним, какие симптомы свидетельствуют о патологии. Симптоматика обусловлена этиологией развития патологического процесса в организме (нарушение усвояемости глюкозы, хроническая форма панкреатита и пр.).
Рассмотрев диагноз «атрофия ПЖ», что это такое, и что может атрофировать орган, выясним, какие симптомы свидетельствуют о патологии. Симптоматика обусловлена этиологией развития патологического процесса в организме (нарушение усвояемости глюкозы, хроническая форма панкреатита и пр.).
В независимости от причины и провоцирующих факторов, у всех пациентов наблюдается недостаточность эндокринной и экзогенной природы. Внешнесекреторная недостаточность сопровождается понижением выработки ферментов пищеварения, электролитов, которые способствуют нейтрализации содержимого желудка, помогая обеспечить нормальную среду для панкреатических ферментов.
Пациенты жалуются на нарушение работы пищеварительного тракта, что чаще всего проявляется:
- Поносом.
- Ухудшением аппетита.
- Снижением массы тела.
Наиболее ранний симптом экзокринной недостаточности – увеличенное выведение жира вместе с фекалиями. Данный симптом выявляется на фоне понижения продуцирования на 10% от нормального значения.
Больной начинает быстро худеть. Это обусловлено тем, что нарушается процесс переваривания пищи, всасывания питательных компонентов в желудочно-кишечном тракте, происходит уменьшение аппетита. Если у человека хронический атрофический панкреатит, то лабораторные анализы показывают значительный дефицит витаминов и минеральных веществ.
Эндокринная недостаточность выявляется расстройством обмена углеводов, которое протекает наподобие гипергликемического синдрома.
При этом только половина пациентов жалуется на симптомы диабета (учащенное мочеиспускание, сухость во рту, частое посещение туалета и пр.).
Дифференциальная диагностика
При обследовании пациента в 90% клинических картин диагностируется дефицит веса. Кожа истончается, становится чрезмерно сухой. Нередко присутствуют шелушащиеся элементы. При этом пальпация не позволяет «ощутить» уменьшение внутреннего органа.
Когда патогенез базируется на возникновении панкреатита, то при пальпации пациент жалуется на болезненные ощущения либо выраженный дискомфорт. Результаты биохимического анализа крови показывают, что снизилась активность пищеварительных ферментов.
Копрограмма помогает выявить жир в фекалиях (стеаторею). Как правило, в каловых массах обнаруживается более 10% от потребления в сутки. Значительно увеличивается количество мышечных волокон в испражнениях, что является отклонением от нормы.
В большинстве случаев исследование на концентрацию глюкозы свидетельствует о ее существенном увеличении, что требует дополнительного посещения таких врачей как эндокринолог либо диабетолог.
Другие методы определения болезни:
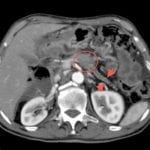
- Проведение ультразвукового исследования ПЖ показывает патологическое уменьшение внутреннего органа. Структура становится плотной, увеличивается эхогенность, контуры неровные.
- МРТ рекомендуется в тех случаях, когда УЗИ не предоставило полной информации и требуется дополнительная детализация, чтобы определить оптимальную тактику терапии.
- РХПГ назначают, чтобы оценить состояние протоков, найти изменения, которые обычно сопровождают панкреатит хронической формы. Благодаря такой медицинской манипуляции можно диагностировать уменьшение панкреатических протоков, извилистость и неровность стенок.
- Ангиография необходима в тех случаях, когда медицинский специалист подозревает опухолевый процесс. Процедура позволяет опровергнуть или подтвердить предположение.
Обязательно проводится биопсия ПЖ. При лабораторном исследовании взятого образца оценивают степень фиброза и разрушения паренхимы, состояние железистых элементов и областей, которые вырабатывают инсулин.
Такой метод диагностики позволяет озвучить прогноз болезни.
Медикаментозное лечение атрофии поджелудочной железы
 При первых признаках атрофических изменений поджелудочной железы в первую очередь рекомендуется диета. Пациенту необходимо сократить потребление продуктов, которые содержат животные жиры.
При первых признаках атрофических изменений поджелудочной железы в первую очередь рекомендуется диета. Пациенту необходимо сократить потребление продуктов, которые содержат животные жиры.
Требуется уделить внимание нехватке белковых веществ в организме, энергетическому дефициту, корректировать недостаток витаминов и минеральных веществ. Так как никотин способствует нарушению выработки бикарбонатов во внутреннем органе, от сигарет нужно отказаться.
Основная ориентация консервативного лечения состоит в заместительной терапии функциональности внешнесекреторной и внутрисекреторной секреции. Чтобы компенсировать данные процессы рекомендуются ферментные лекарственные средства.
Чтобы получить желаемый терапевтический эффект, медикаменты должны характеризоваться высокой степенью активности липазы, не должны разрушаться под воздействием желудочного сока. При этом таблеткам необходимо способствовать быстрому высвобождению ферментных веществ в тонком кишечнике, активно содействовать пищеварительному процессу.
Микрогранулы соответствуют всем описанным требованиям. Так как именно липаза быстрее всего теряет активность, поэтому коррекция осуществляется с учетом ее содержания в медикаменте и интенсивности стеатореи (содержание жира в кале).
Эффективность рекомендуемой терапии определяется: степенью уменьшения стеатореи и концентрацией эластазы в фекалиях. Ферментные препараты помогают добиться следующего лечебного результата:
- Уменьшают вторичный энтерит.
- Нормализуют микрофлору в кишечнике.
- Способствуют улучшению обмена углеводов.
Чтобы снизить выраженность болезненных ощущений, назначают лекарства, которые относятся к анальгетикам и спазмолитикам. Дозировка определяется в индивидуальном порядке, зависит от интенсивности болевого синдрома. Рекомендуют инъекции Папаверина, Но-шпу, Анальгин и др. препараты.
Чтобы скорректировать эндокринную недостаточность необходимо введение инсулина. При атрофических изменениях не наблюдается отмирания островковых клеток, поэтому гормон вырабатывается, но в малой концентрации. Доза и кратность применения инсулинотерапии зависят от течения заболевания, этиологии болезни, результатов суточного исследования глюкозы в организме.
Важным условием является коррекция пищеварительных функций, в частности, нормализация микрофлоры кишечника. Поэтому используются пробиотики и пребиотики.
Дополнительно рекомендуют препараты, содержащие витамины. Также надо восполнить дефицит следующих минеральных компонентов:
- Магний.
- Цинк.
- Медь.
Биологически активные добавки могут назначаться в виде нескольких препаратов, либо одного средства, которое одновременно включает в свой состав необходимые вещества.
Хирургическое вмешательство осуществляется в специализированных клиниках. Процедура подразумевает трансплантацию островков Лангерганса с последующей резекцией поджелудочной железы и заместительным ферментным лечением.
Так как атрофические изменения ПЖ – следствие тяжелых патологий с выраженными расстройствами общего состояния больного, оперативное лечение назначается редко.
Прогноз и профилактика
 Прогноз исхода заболевания базируется на степени поражения внешнесекреторной и внутрисекреторной функции. Так как островковые клетки частично сохраняются, соответственно, присутствует остаточная выработка инсулина. Поэтому редко диагностируется кетоацидотическое состояние, однако часто развивается резкое понижение сахара в крови.
Прогноз исхода заболевания базируется на степени поражения внешнесекреторной и внутрисекреторной функции. Так как островковые клетки частично сохраняются, соответственно, присутствует остаточная выработка инсулина. Поэтому редко диагностируется кетоацидотическое состояние, однако часто развивается резкое понижение сахара в крови.
Определение патогенеза патологического процесса, устранение «первоисточника» — основной болезни, своевременное начало терапии – все эти моменты позволяют достичь хороших лечебных результатов и благоприятного прогноза.
В качестве профилактики отзывы пациентов рекомендуют использовать способы народной медицины. Они помогают улучшить функциональность поджелудочной железы, способствуют улучшению пищеварения, предотвращают серьезные нарушения в организме.
Для терапии используют лекарственные растения – боярышник, укроп, перечную мяту, аптечную ромашку и др. Поддержать работу органа помогает такой рецепт: смешать три столовых ложки семян укропа и такое же количество мяты, добавить 2 столовых ложки боярышника, одну столовую ложку аптечной ромашки. Залить кипятком. Отфильтровать. Принимать по 100 мл четыре раза в сутки. Курс лечения составляет две недели.
В качестве профилактики рекомендуют придерживаться рекомендаций:
- Отказ от курения, алкоголя.
- Своевременная терапия имеющихся хронических болезней.
- Сбалансированное и рациональное питание.
- Поддержание требуемого уровня ферментной активности.
- Ведение активного образа жизни. Умеренные физические нагрузки при панкреатите, особенной йога и ходьба, будут очень полезными.
Атрофия поджелудочной железы – тяжелое заболевание, поэтому при появлении болезненных ощущений в эпигастральной области следует посетить медицинское учреждение. Чем раньше начать лечение, тем благоприятнее прогноз.
О функциях и патологиях поджелудочной железы рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник


