Блюда для диабета и поджелудочная железа
Лечебная диета при панкреатите и сахарном диабете имеет много общего, так как эти патологические процессы провоцируются одними и теми же факторами. У 30% пациентов с воспаленной поджелудочной железой со временем диагностируется развитие инсулиновой болезни, что значительно ухудшает и так ослабленное здоровье человека.
При таком сочетании болезней врачи настаивают не только на обстоятельной медикаментозной терапии, а и рекомендуют тщательно соблюдать правильное питание, что позволяет существенно уменьшить интенсивность протекания недугов.
Взаимосвязь двух заболеваний
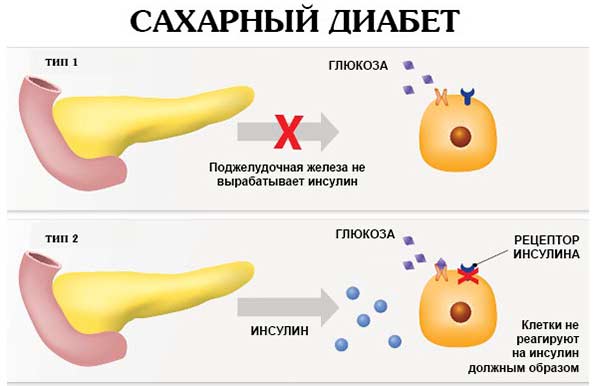
Поджелудочная железа в человеческом организме выполняет важную функцию – на ней лежит ответственность не только за корректное протекание обменных процессов всех видов, а и контроль над синтезом инсулина и глюкагона, принимающих активное участие в обмене углеводов. Однако в случае развития панкреатита очень часто происходит и повышение глюкозы в кровяной жидкости.
Воспаленная железа уже не способна в полной мере вырабатывать нужные гормоны, в итоге наблюдается их недостаток. Особенно опасен дефицит инсулина, который является проводником глюкозы, получаемой в результате расщепления углеводов.
Глюкозное вещество крайне важно для многих органов и систем организма, в которые оно поступает благодаря инсулину. В случае его понижения уровень сахара в крови начинает стремительно подниматься, что в медицине определяется, как гипергликемия, которая и способствует развитию сахарной патологии.
Как видим, две этих патологии тесно взаимосвязаны, подобное их сочетание специалисты называют панкреатогенным диабетом, при котором одновременно страдает эндокринная и экзокринная функциональность организма.
Цель и принципы диеты при панкреатическом диабете

Специальное питание при панкреатите и сахарном диабете позволяет предупредить резкое увеличение глюкозного показателя в крови и повышение массы тела пациента.
Его основная цель – предоставить поджелудочной железе максимальный покой, тем самым предупреждая избыточную нагрузку на нее. Для этого необходимо, чтобы потребляемая пища была щадящей (отварная, паровая или протертая), что помогает избежать чрезмерной активности поджелудочных ферментов.
Лечебный рацион питания при панкреатогенной патологии, помимо удерживания глюкозного показателя на корректном уровне, помогает:
- Восстановить нормальную кислотность в кишечнике.
- Вывести избыточное скопление ферментов пищеварения из больной железы.
- Убрать скопления токсических веществ из организма.
Грамотно подобранная диета при панкреатите и сахарном диабете способствует восстановлению нормальной работоспособности ПЖ. Для этого необходимо:
- Обязательно соблюдать условия сбалансированного питания, тщательно рассчитав суточную потребность белков, углеводов и жиров.
- Допустимый объем калорий для женщин составляет 2000, а для мужчин – 2500 в сутки. Точная цифра устанавливается в зависимости от массы тела человека, характера трудовой деятельность и соблюдения физических нагрузок.
- Питаться нужно часто, не меньше 4 раз в день.
- Категорически избегать продуктов из запрещенной категории.
- При приготовлении еды приоритет отдавать паровой обработке блюд либо традиционной варке. При стойкой ремиссии допустимо запекание и тушение.
Однако оптимальный вариант лечебного питания все же разрабатывается лечащим врачом, исходя из индивидуальных особенностей здоровья пациента. К примеру: для диабетиков с панкреатитом, занимающих активным спортом предпочтительнее углеводная диета, а вот беременным и кормящим мамам пользу принесут жиры.
Совмещение двух диет

При диабетическом панкреатите специалисты рекомендуют сочетать два диетстола №5 и №9.
Диета №5 назначается при панкреатическом недуге, стол №9 при диабете первого и второго типа. При панкреатите в сочетании с диабетом перед лечащим врачом стоит задача правильно составить рацион питания с учетом индивидуального протекания обоих патологических процессов.
В ниже расположенной таблице приведены ключевые нюансы диет:
Диета №9 | Диета №5 |
| Предпочтение отдавать пище с малым индексом гликемии (показатель скорости пищевого продукта, при которой он способен повышать глюкозный уровень крови после своего применения). Например, высоким гликемическим индексом обладает сахар, низким – белки, медленные углеводы. | При воспалении ПЖ, особенно во время острого приступа нельзя: продукты с эфирными маслами, соленые, растительными кислотами и прочее, что способно дополнительно раздражать органы пищеварительной системы. |
| Еда должна быть малокалорийной (избегать жиров и углеводов), а присутствие белков повышается до дневной нормы. | Все употребляемые продукты должны быть обязательно термически обработаны, особенно это относится к фруктам, овощам (приобретают мягкость), а растительная клетчатка намного лучше переваривается. |
| Питаться часто – не менее 5-6 раз в сутки маленькими порциями. | Прием пищи в течение дня – не меньше 5-6 раз, порции – небольшие, обязательно соблюдать часовой промежуток. |
| Повышенное присутствие минералов и витаминов достигается за счет допустимой к употреблению овощной и фруктовой пищи. | Употреблять достаточно жидкости (2 литра чистой воды без газа). |
| Категорично исключается алкогольная продукция, соленая и копченая пища, консервы. | Запрещены продукты с высоким содержанием соли, различная консервация, острые, жареные и жирные блюда. Запрещено употреблять пищу со значительным присутствием жесткой клетчатки, что повышает активность перистальтики ЖКТ. |
| Варианты приготовления еды: отваривание, запекание, тушение и готовка на пару, жареные блюда под запретом. | Варианты тепловой обработки продуктов: тушение, отваривание, паровой способ, запекание (без золотистой корочки). Блюда должны обязательно перетираться в пюре, либо продукты нарезаются мелкими кусочками. |
Если не соблюдать эти правила, риск развития серьезных осложнений возрастает в несколько раз:
- Гипогликемия или гипергликемия способна привести к потере сознания, что опасно диабетической комой.
- Развитие почечной, сердечной патологии, а также значительное понижение зрения, вплоть до полной слепоты и нарушение работы головного мозга.
- Разъедание панкреатической железы ее собственными ферментами приводит к панкреонекрозу.
- Частые панкреатические рецидивы вызывают яркое проявление болезненной симптоматики: рвоты, интенсивных болей, газообразования, нарушение функций ЖКТ.
Диета при остром воспалении железы с диабетом
Что можно есть при остром панкреатите и сахарном диабете? Острый воспалительный процесс железы зачастую является следствием несоблюдения правильного питания. В первые сутки приступа показано полное голодание, которое по клиническим показаниям может быть продлено до трех-четырех дней. После этого назначается максимально щадящий режим питания:
- Запрет на острую, сладкую и раздражающую пищу до полного исчезновения болезненных проявлений.
- Питаться нужно маленькими порциями.
- Предпочтение отдавать белковой еде.
Твердые продукты строго воспрещены первые 2-3 дня, но в это время показаны:
- Постные бульоны.
- Вегетарианские супчики.
- Кисель из геркулеса.
- Компот из сушеных фруктов.
В последующие дни рацион немного расширяется, разрешаются жиденькие кашки на воде (овсянка, гречка, рис, манка).
Со второй недели устойчивого улучшения состояния вводятся каши, приготовленные на молоке, разбавленного пополам с водой, но в чистом виде молочный продукт противопоказано употреблять.
При данной форме недуга диетический стол должен соблюдаться как минимум 6 месяцев со дня приступа.
Однако зачастую наблюдается совершенно другая картина: уже с четвертого месяца, почувствовав облегчение, больной забывает о врачебных наставлениях и начинает пить алкоголь и кушать жареные блюда, что и приводит к очередному обострению патологии.
Запрещены к употреблению отдельные овощи и фрукты, для которых характерно длительное их усвоение либо они содержат вещества, способные нанести существенный вред железе. На протяжении двух месяцев после острого рецидива нельзя:
- Лук.
- Бобовые.
- Чеснок.
- Томаты.
- Щавель.
- Грибы.
- Хрен.
- Редис.
- Цитрусы.
- Кислые фрукты.
При остром панкреатическом диабете запрещено употреблять белокочанную капусту в любом ее виде. Данный овощ может спровоцировать вздутие живота и усиленную выработку ферментов поджелудочной. Лучше предпочесть другие виды капусты, например, цветную или брокколи, богатые на микроэлементы и различные витамины, при этом не вызывающие проблем с пищеварением.
Свежие фрукты разрешаются только спустя месяц после острого рецидива.
Суточная калорийность не должна быть больше 1800-2000 ккал. Важно соблюдать и тепловой режим блюд, как при их готовке, так и при употреблении. Минимальный температурный показатель при приготовлении диетической еды не должен превышать 50 градусов.
Готовые блюда можно есть только в теплом состоянии. Это обусловливается тем, что горячая еда раздражает слизистую ПЖ, поэтому может вызвать новый рецидив, а для переработки холодной пищи требуется больше энергии.
Питаться нужно дробно с перерывом в 2-3 часа. На протяжении дня должно быть три обстоятельных приема еды, между ними 2-3 легких перекуса.
Питание при хроническом панкреатите с присутствием диабета
Первостепенной задачей лечебного рациона при панкреатической патологии хронической формы и наличии параллельного СД является предотвращение последующего рецидива.
Основные требования при данном анамнезе точно такие же, как и при остром воспалительном процессе железы:
- Кушать дробно.
- Исключить вредные продукты.
- Избегать алкогольных напитков.
- Убрать продукты с быстрыми углеводами.
Основное отличие диетического рациона при остром и хроническом воспалении в том, что в меню вводятся свежие фрукты и овощи, но с обязательным мониторингом их суточного количества. Помимо этого допустимо повышение и показателя калорийности (до 2500 ккал в сутки).
Разрешается употребление молочной продукции, но не больше 1 стакана в сутки: ряженка, кефир, сметана, молоко с низким % жирности. В каши можно добавлять сметану и масло (не больше 10 г в сутки), а из сладостей позволяется полакомиться медом (2 ч.л. в день).
Из напитков можно принимать:
- Некрепкий чай.
- Компот из сухофруктов.
- Морс из ягод.
- Домашний кисель (не магазинный).
- Напиток шиповника.
- Минеральная вода без газа.
- Травяные отвары.
- Какао с добавлением молока.
Нельзя пить свежеотжатые соки домашнего приготовления, их обязательно разводят водой 1:2.
Запрещенные продукты и ограничения

При панкреатите с диабетом необходимо полностью избегать:
- Сдобную выпечку.
- Мучные изделия.
- Кофе.
- Грибов.
- Фастфудов.
- Спиртное.
- Концентрированный чай.
- Копчености.
- Полуфабрикаты.
- Кондитерская продукция.
- Жгучие и кислые соусы.
- Сладкие сиропы.
- Кукурузу.
- Кислых фруктов и ягод.
- Сгущенное молоко.
- Йогурты с фруктово-ягодным наполнителем и сахаром.
- Мюсли и хлопья быстрого завтрака.
- Консервы (мясные и рыбные).
- Подслащенные газированные напитки.
- Жирные и наваристые навары.
- Мясо и рыба жирных сортов.
Необходимо снизить потребление продукции, перегруженной углеводами, а в случае высокого риска развития диабета перейти на сахарозаменители — стевия, сахарин, сорбит и ксилит. Так же не стоит налегать на фруктозу и продукты с пометкой «для диабетиков», предварительно не изучив их состав.
Аккуратно относитесь к сладким овощам, ягодам и фруктам (тыква, морковь, свекла, клубника, виноград и пр.) – их содержание в рационе должно быть ограничено.
Меню на один день при разных стадиях болезни

Приблизительное меню при панкреатите и сахарном диабете:
Режим питания | Острая стадия | Хроническая стадия |
| Завтрак | Паровой омлет (из 2-х яиц), овсяная каша на воде (150 г) со слив.маслом (10 г) | Каша геркулес на воде (150 г), банан (100 г), мед (1 ст.л.) |
| Второй завтрак | Небольшое печеное яблоко | Салат из свежих огурцов и томатов с оливковым маслом (200 г) |
| Обед | Котлетки из говяжьего и куриного фарша (150 г), каша гречневая (100 г) | Вареный картофель (150 г), отварное филе курицы (200 г), винегрет (100 г) |
| Полдник | Некрепкий отвар ромашки (1 стакан) с добавлением меда (2 ч.л.) | Зеленый чай (200 мл), желейные конфеты с заменителем сахара (70 г) |
| Ужин | Паровой хек (100 г), отварная молодая фасоль (200 г) | Салат из брокколи и морковки (150 г), паровая творожная запеканка (200 г) |
| Второй ужин | 2,5% жирности кефир с добавлением незначительного количества измельченной зелени укропа | |
| Общее присутствие калорий | 1170 | 2117 |
На примере предложенного однодневного меню можно разработать собственные вариации рациона либо попросить помощи в составлении у своего врача.
С каждым приемом пищи рекомендуется выпивать 200 мл. жидкости, а присутствие хлеба сократить до 50 гр.
Рецепты приготовления питательных и полезных блюд
Какие можно использовать рецепты при диабете и панкреатите? Стоит подчеркнуть если грамотно подойти к лечебному питанию, то стол будет не только полезным, но и разнообразным.
Предлагаем несколько вариантов рецептов блюд, которые можно приготовить для больного человека с диабетическим панкреатитом.
Винегрет
 Для приготовления винегрета взять в равных пропорциях:
Для приготовления винегрета взять в равных пропорциях:
- Картофель.
- Морковь.
- Свеклу.
- Растительное масло – по вкусу.
Все овощи отварить прямо в кожуре, что позволяет сохранить их витамины и другие полезные вещества. Когда овощи станут мягкими, остудить и очистить от кожуры. Нарезать мелкими кубиками, соединить. Добавить растительное масло, перемешать.
Паровой пудинг с мясной начинкой
 Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
- Говядина или другое нежирное мясо – 150 г.
- Манная крупа – 10 г.
- Яйцо – 1 шт.
- Вода – 1/3 стакана.
- Оливковое масло – 0,5 ст.л.
Мясо отварить, а затем перекрутить через мясорубку. В указанный объем воды всыпать манку, полученную манную массу прибавить в подготовленное мясо. Затем вбить яйцо и все перемешать.
Чашу в мультиварке промазать маслом и переложить в нее готовый манно-мясной фарш. Пудинг готовят на пару до полной готовности.
Суфле из творога
 Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
- Обезжиренный творог – 300 г.
- Яичные белки – 3 шт.
- Сладкие яблоки – 300 г.
- Изюм и курага – 50 г.
С яблок снять кожуру, удалить сердцевину и протереть на самой мелкой терке. Сухофрукты перебрать, промыть чистой водой, а затем залить кипятком на 10 минут. В творог добавить подготовленные яблоки, распаренный ягоды и взбитые в пышную пенку белки, перемешать.
Готовую массу выложить ровным слоем на противень, застеленный пергаментной бумагой, и выпекать при 180 градусах около 40 минут.
Напиток шиповника
Одну горсть сушеного шиповника залить 1 литром кипятка и также настоять 3 часа. Профильтровать принимать на протяжении дня.
Заключение
При панкреатогенном диабете человек должен внимательно относиться к своему питанию, с обязательным соблюдением рекомендаций специалистов. Не стоит пренебрегать врачебными предписаниями, такое отношение к своему здоровью только усугубить течение двух тяжелых болезней. Успех лечения возможен только при грамотно подобранной медикаментозной терапии и тщательном соблюдении диеты.
Загрузка…
Источник
Железа поджелудочная — сложный орган, на него возложено выполнение эндокринной и пищеварительной функции в организме. Производимые сок и гормоны соучаствуют в обменных явлениях. Вследствие изменений в функциональности органа появляются тяжелые болезни, к примеру, панкреатит или диабет. Пациенты, которые проходят лечение, нередко спрашивают, как восстановить поджелудочную железу при сахарном диабете.
поджелудочная железа
Как развивается болезнь
Различают 2 заболевания, их появление неблагоприятнно отпечатывается на деятельности поджелудочной железы – диабет и панкреатит. Диабет и поджелудочная железа имеют связь друг с другом. Для контроля самочувствия следует понять, как лечить железу при изменениях ее деятельности.
Зачастую появление диабета наблюдается, когда возникают разлады эндокринной функции поджелудочной железы. Орган сложной структуры. Островки Лангерганса охватывают 2% величины органа, которые несут ответственность за производительность гормонов, требуемых для естественного обменного явления.
Когда присутствующие на островках бета-клетки претерпевают распад, развивается нехватка инсулина, перерабатываемого глюкозу. Излишество вырабатываемого гормона ведет к формированию гипогликемического состояния, а нехватка к повышению присутствия инсулина в кровеносной системе.
К факторам повреждения бета-клеток относят разные патологии, при этом нередко разрушение островков Лангерганса спровоцировано панкреатитом.
По причине появления воспаления наблюдается прекращение выброса в 12-перстную кишку ферментов поджелудочной. Они задерживаются в теле железы и приступают к перевариванию самих себя.
К причинам появления воспаления относят:
желчекаменные болезни
Однако частая проблема появления панкреатита диагностируется у лиц, которые злоупотребляют спиртным. А также заболевание возникает после хирургического лечения железы поджелудочной.
Опасность заболевания панкреатит состоит в том, что болезнь легко спутать с простым отравлением. Приступ исчезает, за терапией пациент не обращается и тогда болезнь становится хронической. Воспалительный процесс постепенно оказывает разрушающий эффект на клетки бета, ведя к неполноценности глюкозы.
Нарушение состояния поджелудочной железы препровождается признаками:
- болезненные проявления в зоне живота;
- возникновение нарушений со стулом.
Первичное формирование воспалительного явления характеризуется болевыми синдромом различного течения, который способен проявляться в разных участках.
Продолжительность первичного проявления болезни поджелудочной составляет около 10 лет.
- Болевой дискомфорт беспокоит под правым ребром и эпигастрии, когда поражена больше головка поджелудочной железы либо перешел на тело.
- Формирование в эпигастральной области и в левой стороне ребра говорит о повреждении тела с вероятным привлечением хвоста.
- Боли под ребрами с отдачей в область поясницы, руку, челюсть, похожие на болезненность как при стенокардии, опоясывающие проявления появляются во время полного повреждения всех отделов поджелудочной с вовлечением брюшной полости.
Когда боли обостряются, они бывают:
- сильные;
- приступообразные;
- пронизывающие.
отравление
Когда развивается следующий этап, у пострадавшего возникают приступы рвоты, изжога, вздутие живота, тошнота и понос. При запущенности патологии происходят затруднения в лечении, поскольку наблюдается распад клеток и образуется привычка к сахару.
Уровень глюкозы в крови растет после еды, в других ситуациях коэффициент инсулина нормальный.
При присутствии 2 степени диабета часто выявляется хронический вид панкреатита. Заболевание появляется вследствие изменения деятельности поджелудочной вследствие поражения и когда увеличивается глюкоза. У больного ощущаются острые боли в зоне живота, происходит изменение деятельности системы пищеварения.
Панкреатит и 2 стадия диабета охарактеризована так:
- у пациента иногда возникает обострение, патология переступает в ремиссию;
- выявляются изменения обменных явлений;
- доктор выявляет развитие 2 степени диабета.
Симптоматика
Развитие болезненности в поджелудочной железе при патологии диабет на первоначальных этапах не происходит. Орган болит несколько позже, когда проявляется панкреатит. При первичном его возникновении оказать помощь пострадавшему реально, если сразу будет проведено обследование и назначена терапия. Иногда, если фактором диабета становится серьезная форма панкреатита, железа начинает болеть во время панкреатических приступов и увеличение показателя глюкозы.
Кроме болезненности при диабете возникает кратковременный болевой дискомфорт в качестве реакции на принимаемые продукты, или указывающий на иную болезнь. При разной силе болевого синдрома, если он даже невыраженный, идите к медику обследоваться, поскольку при диабете происходит понижение болевого порога – боли чувствуются уже при несущественных либо критических переменах, которые требуют незамедлительного медицинского вмешательства.
Если вовремя не приступить к лечению, положение приведет к развитию болевого шока.
По причине резкого воспаления самочувствие больного ухудшается. Заболевание способно:
- повышать и снижать коэффициент давления;
- возрастает температурный коэффициент;
- кожа становится бледной;
- больного тошнит;
- сильно сохнет во рту;
- пострадавший рвет с примесями желчи.
При выявлении подобного заболевания больному требуется пару дней придерживаться диетического стола, затем проводится лечение железы при патологии диабет.
Кроме того у больного возможны признаки:
- поноса;
- запора;
- возникает одышка;
- сильное потоотделение, часто после рвоты;
- вздутие живота, вследствие невозможного нормального сокращения кишечника и желудка.
К синдрому пораженной железы относят синюшный оттенок кожных покровов зоне поясницы либо пупка.
В случае незначительных перемен в работе поджелудочной железы, признаки плохого самочувствия могут вызываться осложнениями панкреатита. К причинам, которые провоцируют болевые ощущения при диабете, относят:
- язву желудка;
- кетоацидоз;
- заболевания печени;
- ответ на употребление Метформина вследствие недостаточного питания либо прием диабетиком бигуанидов вместе с алкоголем.
язва желудка
Как восстановить поджелудочную железу при сахарном диабете? На данном этапе медикаментозных методик возобновления деятельности поджелудочной не существует, когда у пострадавшего имеется диабет. Однако можно возродить клетки органа. Сюда относят пересаживание костного мозга либо манипуляции с наименьшей угрозой.
Сахарный диабет и поджелудочная железа методы лечения
Лечение органа при патологии диабет проходит под наблюдением медика. Лишь доктор способен подобрать верный план терапии, которая станет приносить эффект в каждой ситуации.
Когда происходит расстройство поджелудочной железы при сахарном диабете 2 типа, чаще всего удается уклониться от назначения глюкозы. Производство гормона в необходимом количестве обеспечивается благодаря занятиям физкультурой и рациональным потреблением продукции. В основе стола имеются продукты низкого количества углеводов.
Если у пострадавшего 1тип, то положение несколько другое. Основной задачей является поиск методик возобновления клеток бета, в необходимом объеме, чтобы поджелудочная действовала правильно.
Больному требуется комплексная терапия, которая состоит:
- из диетического стола;
- употребления медикаментов;
- массажа;
- упражнений;
- в тяжелых ситуациях оперативное вмешательство.
диетический стол
Эндокринологом также могут прописываться народные рецепты, если гликемия невысокая, с приемом целебных трав, оказывающие влияние на показатель инсулина.
Лечение медикаментами
Комплексное лечение медикаментами поджелудочной при заболевании диабет считается терапией, как основной метод восстановления. Больной проходит лечение у гастроэнтеролога и эндокринолога, ему положено употребление сахаропонижающих лекарств, витаминов, ноотропов из-за повреждения сосудистых и нервных структур. Диапазон лечения будет определен гликемией и появившимся ухудшением диабета.
Чем лечить поджелудочную железу при сахарном диабете:
- Если ощущается болевой дискомфорт в животе, необходим прием спазмолитиков и лекарств, снимающих боль – Папаверин, Но-шпа.
- Для поддержки деятельности железы требуется пить медикаменты – Мезим, Панкреатин, Дигестал.
- Антибактериальное лечение требуется, в качестве недопущения появления инфекции. Врач назначает легкие антибиотики.
- Если имеется 2 стадия, незаменимым будет средство Метформин 500. В дополнение к препарату диабетикам принимать Дибикор. Он оказывает воздействие на поврежденный орган и приводит в норму процессы обмена.
- Антисекреторные лекарства, которые имеют разный механизм воздействия – препараты, подавляющие соляную кислоту слизистой, блокаторы H-2 гистаминовых рецепторов, анациды.
Панкреатин
Оперативное вмешательство
Пересаживание поджелудочной при патологии диабет сложная и небезопасная задача, однако, подобный маневр позволяет возобновить клетки бета.
При клинических обследованиях пострадавшим делали трансплантацию клеток островков Лангерганса от донора. Это позволяло восстановить возможность организма поправлять углеводный показатель. В периоде после операции осуществляется иммуносупрессивное лечение.
Трансплантация не проводится, если:
- возникают сложности с поиском подходящего органа;
- высокая чувствительность железы к нехватке кислорода;
- туберкулез;
- СПИД;
- есть раковая опухоль;
- отклонения на психиатрическом уровне;
- прием наркотиков, алкоголя, курение;
- сложности с печенью и легкими.
хирургическое вмешательство
Еще одним способом является ксенотрансплантация, которая подразумевает трансплантацию свиного органа. Ее вытяжки были применены для лечения диабета до обнаружения инсулина.
Массаж поджелудочной железы при сахарном диабете
Зачастую прописывается общее массирование. Манипуляция проводят со средней силой, возможно применение всех способов.
Благодаря манипуляции у пострадавшего улучшается состояния:
- Наблюдается ускорение обмена веществ.
- Увеличивается работоспособность.
- Снижается коэффициент инсулина.
Курс составляет 30 манипуляций.
Проведение физических упражнений
У диабетиков 1 типа постоянно скачет показатель инсулина в системе кровообращения. Для повышения глюкозы необходимы занятия физкультурой. Упражнения подбираются тщательно. Подбор программы осуществляется врачом.
Занятия спортом при 2 стадии диабета — это настоящее лекарство. Упражнения помогают повысить уязвимость клеток к сахару, побуждает выработку гормонов.
Как восстановить работу поджелудочной железы при помощи диеты
Неоднократно пострадавшие интересуются, реально ли возобновление работы больного органа, как лечить поджелудочную железу при сахарном диабете, как понизить коэффициент глюкозы.
Для выздоровления принимать лекарства и есть полезные продукты, которые помогают поджелудочной железе регенерировать.
Восстановительный промежуток при болезни длительный, потому необходимо придерживаться правил питания при панкреатите, чтобы улучшить работу органа, придерживаться пропорций потребления жиров, белков и углеводов.
- Разрешено потреблять углеводы в количестве 300 гр., белки 100 гр. и жиры 60 грамм.
- Принимать еду нужно часто 5-6 раз на протяжении дня, порции накладывать небольшие.
- Больным диабетом употреблять вареную, пареную еду.
- Полностью исключить жареные продукты.
- Тушить, запекать, возможно, при ремиссии.
- Заправлять блюда запрещено теми специями, которые ведут к возбуждающему действию слизистой кишечника.
- Если имеется обострение патологии и при терапии недопустимо принимать в пищу жирные, острые, копченые блюда, сдобу.
Перед проведением лечения заболевания стоит посоветоваться с врачом, поскольку возможны осложнения болезни.
Источник

