Болит головка поджелудочной железы
Роль поджелудочной железы в организме человека очень велика: она участвует в регуляции энергетического обмена, обеспечивает пищеварение, помогает перевариванию белков, регулирует уровень глюкозы и участвует в других важных процессах организма. Воспаление поджелудочной железы (или панкреатит) опасно осложнениями, которые могут привести к возникновению сахарного диабета или даже к некрозу тканей поджелудочной железы.
Симптомы и признаки воспаления поджелудочной железы
Расположена железа сзади желудка и поблизости с желчным пузырем, поэтому если он болит, то болезнь распространяется и на поджелудочную. В начале развития воспаления признаки и симптомы панкреатита стандартные:
- опоясывающий характер болей;
- жгучие боли в районе нижних бедер со стороны спины;
- снижение аппетита;
- повышенный рвотный рефлекс;
- при наклоне вперед боли снижаются;
- иногда характерно повышение температуры.
Больные нередко путают панкреатит с остеохондрозом, пиелонефритом и даже с опоясывающим лишаем. Но опытный врач быстро определяет воспаление поджелудочной железы, поскольку начало болезни всегда проходит с острой болью. Определить, что болит не позвоночник, легко с помощью пальпации: при остеохондрозе или пиелонефрите постукивания в болезненной области ощутимы, а при панкреатите – нет.
Острая форма
Острая форма панкреатита поддается лечению в стационаре, причем врачи должны «успокоить» поджелудочную железу быстро, иначе заболевание грозит перейти в некроз (отмирание тканей) и летальный исход для пациента. Поэтому при первых болях в подложечной области или при воспалении подреберья следует срочно обращаться к врачу. Острое заболевание железы приводит к смертности в 15% случаев из-за несвоевременного обращения к специалисту. Основные признаки острого воспаления поджелудочной:
- тахикардия;
- рвота;
- острая боль вокруг пупка;
- повышение температуры;
- понос.
Хроническая
Если острый панкреатит возникает на фоне активации ферментов поджелудочной железы, то хроническая его форма формируется различными заболеваниями желудочно-кишечного тракта, например, желчнокаменной болезнью, холециститом или гепатитом. Признаки хронического заболевания:
- отвращение к жирной пище;
- боль в подреберье при физических нагрузках;
- нарушение стула;
- резкая потеря массы тела;
- потеря аппетита.
В зависимости от симптомов, врачи выделяют несколько форм хронического заболевания поджелудочной железы: бессимптомная, болевая, рецидивирующая и псевдоопухолевая. При первой форме пациент не подозревает о заболевании, при болевой – ощущает периодические боли под ребрами, а при рецидивах болевые ощущения проявляются, но после курса лечения исчезают. Псевдоопухолевая форма воспаления поджелудочной происходит тогда, когда ее головка увеличивается, зарастая фиброзной тканью.
Локализация воспалительного процесса
Если поджелудочная железа воспаляется, то боли бывают разные: ноющие, режущие, колющие, с конкретной локализацией, к примеру, под правым ребром, или вообще без локализации по всей брюшной полости, в спине или паху. Тип этой боли напрямую зависит от того, какая часть железы воспалена: тело, головка или хвост. Когда локализация боли размыта, врачи чаще говорят о полном заболевании органа.
Ноющая боль в средней части брюшной полости указывает на то, что воспалено тело поджелудочной, если боль ощутима в правом боку – воспалена головка железы, а если в левом – хвост. Наличие последних двух случаев гораздо хуже, ведь в этих частях формируется объемное образование (опухоль).
Заболевания поджелудочной железы
В головке поджелудочной железы
Общее изменение размеров поджелудочной железы намного безопаснее, чем увеличение ее какой-либо части. Головка железы имеет особую форму и своеобразное строение: она располагается у взрослого человека на уровне первых двух позвонков, а у новорожденного младенца немного выше. В зрелом возрасте нормальный размер головки поджелудочной железы должен достигать до 35 мм, а если она меньше или больше по размеру, то это считается патологией.
Объемное образование головки поджелудочной обычно обнаруживается во время УЗИ брюшной полости и считается опасным заболеванием. Оно бывает доброкачественным или недоброкачественным, которое требует незамедлительного удаления. Такое заболевание нередко встречается у людей после 60 лет. Даже визуально опытный врач определяет первые признаки воспаления головки железы: изменение цвета кожи и окрашивание белков глаз в желтый цвет. Лечение этой формы заболевания происходит в условиях стационара.
В хвосте
Хвост поджелудочной железы имеет загнутую вверх грушевидную форму и вплотную подходит к селезенке. У взрослого здорового человека оптимальная ширина хвоста органа составляет 20-30 мм, а длину он имеет около 15 см. Сильная патология хвоста железы – это его расширение или уплотнение, на фоне которого развивается непроходимость селезеночной вены или подпочечной формы.
Опухоль в хвосте железы проявляется редко: около четвертой части всех заболеваний ЖКТ. Но если ее диагностируют, то нередко опухоль сразу злокачественная и почти не поддается лечению, так как обнаруживается поздно, когда уже достигает значительных размеров. При оперировании новообразования в хвосте поджелудочной железы врачам нередко приходится удалять и близлежащие органы.
Причины заболевания
В большинстве случаев причины заболевания поджелудочной железы связаны со спиртными напитками. Причем, не имеет значения, что было выпито накануне: дорогая водка или домашнее вино. Люди привыкли думать, что алкоголь дает основную нагрузку на печень, что приводит к циррозу,но она до определенного момента справляется со спиртами с помощью своих ферментов. У поджелудочной железы таких белков вовсе нет, поэтому спирты бьют сразу по органу, не способному защититься.
Также причинами воспаления органа принято считать следующие факторы:
- Заболевания желчевыводящих путей. При забрасывании желчи в поджелудочную железу происходит накопление особых веществ, которые активируют собственные ферменты железы, создавая отек тканей, поражение кровеносных сосудов и разные кровоизлияния. Если не брать во внимание алкогольный панкреатит, то такая форма воспаления составляет 70% от всех заболеваний железы.
- Образование камня или песка. В протоке поджелудочной железы под воздействием неправильного питания нередко образовываются камни, которые при выходе перекрывают проток, вызывая воспалительные процессы «поджелудки».
- Заболевания двенадцатиперстной кишки или желудка. Язва желудка, гастрит или любое другое воспаление ЖКТ способствуют выбросу в протоки поджелудочной железы необработанного кишечного содержимого, что приводит к обострению панкреатита.
- Гипертония, сахарный диабет, атеросклероз, беременность. В этих случаях происходит нарушение нормального кровообращения, ограничивая питание поджелудочной, развивая воспаление.
- Химические или пищевые отравления. При отравлениях щелочами, кислотами, токсинами, интоксикации или глистной инвазии активируются ферменты поджелудочной, что нередко приводит к панкреатиту.
- Неконтролируемый прием лекарственных препаратов. Некоторые лекарственные препараты активируют ферменты железы, поэтому принимать их нужно строго под наблюдением врача.
- Переедание. Если в организме нарушается жировой обмен при склонности к перееданию, то риск возникновения панкреатита повышается в разы. Особенно, если человек злоупотребляет жареной, жирной и острой пищей.
- Ранения или травмы живота. При ранах, тупых травмах или неудачных хирургических вмешательствах на органах ЖКТ повышается риск развития острого воспаления органа.
- Инфекции. Хронические гепатиты, ветряная оспа, печеночная недостаточность, тонзиллит, свинка, гнойные процессы в брюшной полости, сепсис кишечника или дизентерия повышают риск заболевания панкреатитом.
- Генетика. Генетические нарушения нередко вызывают воспаление поджелудочной у ребенка сразу после рождения.
Методы снятия воспаления и лечение панкреатита
При любой боли в области ЖКТ лучше сразу обратиться к врачу. Лечение панкреатита, как правило, происходит в условиях стационара. Врачи в острый период обезболивают поджелудочную железу, подавляя ее секреторные функции. Также они снимают лекарственными препаратами спазм выводящих потоков и назначают прием антибиотиков широкого спектра действия, чтобы предотвратить воспалительные изменения или вторичные осложнения. Если осложнения в поджелудочной железе серьезные, применяют хирургическое вмешательство.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Как лечить травами и народными средствами
Древний и эффективный метод лечения – травяная терапия. Помимо правильной диеты при панкреатите и отказа от жареных, жирных и острых блюд, чтобы снять в поджелудочной железе острое воспаление, нужно пить желчегонные травы. Для этого следует взять по 10 г сухих трав:
- чистотела;
- кукурузных рылец;
- плодов аниса;
- корня одуванчика;
- трехцветной фиалки;
- птичьего горца.
Все размельчить, перемешать, залить ½ л кипятка и проварить 3 минуты. После охлаждения отвар следует пить при обострении заболевания по три раза каждый день до еды две недели подряд. Затем нужно приготовить напиток из следующих трав:
- укроп, мята перечная по 30 г;
- цветы бессмертника, плоды боярышника по 20 г;
- цветы ромашки 10 г.
Залить измельченные травы ½ л кипятка и оставить на 20 минут, после процедить и принимать ежедневно три раза после еды в течение месяца. Также полезно пить сок квашеной капусты без морковки и специй. Сок быстро снимет острую боль, ведь в нем присутствует молочная кислота, которая особо полезна при обострении панкреатита.
Лекарственные препараты
Медикаменты в первую очередь устраняют первичную причину воспалительного процесса в поджелудочной железе, а также:
- восстанавливают пищеварительную функцию;
- купируют болевой синдром;
- компенсируют эндокринную недостаточность.
Для достижения этих результатов врачи назначают такие лекарственные препараты, как анальгетики, спазмолитики, направленные на снятие болевого синдрома в железе, ферменты, предназначенные для восстановления нормальной работы поджелудочной, а также антациды – препараты, которые подавляют выделение желудком соляной кислоты. При остром воспалении железы применяют в средних дозах но-шпу, папаверин или атропин.
Какие анализы необходимы
При подозрении на воспаление поджелудочной железы пациент направляется на комплексное обследование. Ему назначают:
- узи брюшной полости;
- обзорный снимок рентген исследования;
- компьютерную, магнитно-резонансную томографию;
- лапаротомию.
Если врач поставил диагноз панкреатит, то нужно постоянно контролировать состояние поджелудочной железы, поэтому регулярно понадобится проходить следующие лабораторные исследования (анализы):
- общий клинический крови;
- биохимический крови;
- мочи, кала;
- слюны.
Как снять приступ боли у ребенка
В домашних условиях снимать приступ острого панкреатита у ребенка врачи настоятельно не рекомендуют. С любыми симптомами заболевания нужно малыша везти в стационар. Но в жизни существуют разные ситуации, например, недоступна медицинская помощь. В таких ситуациях острую боль в поджелудочной железе стоит попытаться снять самостоятельно, а потом обязательно отправить ребенка в ближайшее медицинское учреждение. Для этого потребуется:
- Строгое голодание.
- Полный покой тела.
- Каждые 30 минут давать ребенку ¼ стаканы воды.
- Нельзя давать такие лекарственные препараты, как креон или панзинорм, а также любые другие, содержащие ферменты, чтобы не усугубить ситуацию.
- Лучше по возможности сделать инъекцию папаверина (2 мл) или заменить его но-шпой.
- Пузырь со льдом приложить со стороны спины на область поджелудочной железы.
- Ребенка усадить, наклонив вперед туловище.
Питание и диета
Независимо от формы заболевания, для лечения воспаления поджелудочной железы необходимо соблюдать строгий режим питания. При обострении заболевания в первые два дня принимать любую пищу нельзя. Разрешается только отвар шиповника, минеральная вода без газа или некрепкий и несладкий чай. Следует обязательно исключить из рациона при обострении заболевания:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
Какие продукты можно
Если воспаление поджелудочной железы хроническое, то врачи разрешают следующие продукты:
- Молокопродукты: некислый творог, простоквашу, кефир.
- Нежирные сорта рыбы: щука, лещ, судак.
- Мясные продукты в виде пюре, котлет, суфле из кролика, телятины, говядины, индейки или курицы.
- Отварные перетертые овощи.
- Сухари или сухой пшеничный хлеб.
- Омлет из яиц, приготовленный на пару.
- Крупяные, куриные, вермишелевые или овощные супы.
- Масла: рафинированное подсолнечное, оливковое, сливочное.
- Макаронные изделия, крупы в перетертом виде.
- Сладкие желе, кисели, компоты.
- Печеные груши, яблоки.
- Отвар пшеничных отрубей, некрепкий чай, отвар шиповника, минеральная вода без газа.
Меню
Если поджелудочная железа воспалилась, можете воспользоваться примерной диетой, описанной ниже. Меню рассчитано для 1 человека на 2 дня:
День первый
- Завтрак 1: пюре картофельное 100 г , 2 сухарика, минеральная вода.
- Завтрак 2: омлет на пару из 2 яиц, 2 котлеты паровых, 1 пшеничный сухарик, нежирное молоко 200 мл.
- Обед: куриный суп 200 мл, отварная рыба 100 г, отварные кабачки 100 г, 1 сухарик, изюм распаренный 30 г, томатный сок 200 мл.
- Полдник: фруктовый кисель 200 мл, минеральная вода без газа.
- Ужин: овсянка 150 г, 1 котлета паровая, морковное пюре 100 г, 1 сухарик, чай с молоком 200 мл.
День второй
- Завтрак 1: отварная говядина 100 г, овсянка 150 г, 1 сухарик, минеральная вода.
- Завтрак 2: яблочное пюре 100 г, творожный пудинг 100 г, 1 сухарик, 200 мл чая.
- Обед: овощной суп 250 мл, 2 рыбные котлеты на пару, тыквенная каша 100 г, творог 100 г, 1 сухарик, чай.
- Полдник: морковное пюре 150 г, фрикадельки 100 г, яблочное пюре 100 г, йогурт 100 г.
- Ужин: картофельное пюре 150 г, мясной рулет 150 г, творожный пудинг 100 г, 1 сухарик, фруктовый кисель 100 мл, чай.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Комментарии для сайта Cackle
Источник
Головка поджелудочной железы характеризуется своеобразным строением и особой формой. Она предстает одним из трех сегментов данного органа. Вслед за ней располагается тело, которое отделяется от головки посредством бороздки – шейка. Железа заканчивается хвостом, который немного загнут вверх.
Головка локализуется на уровне двух первых позвонков поясничного отдела (у взрослых). У детей, которые только родились, она располагается немного выше, имеет маленький размер. В зрелом возрасте размер головки в норме до 35 миллиметров.
Крючковидный отросток поджелудочной железы выступает частью головки, располагается позади брыжеечных кровеносных сосудов. Эта часть органа, которую крайне тяжело исследовать и мобилизовать на фоне панкреатодуоденальной резекции.
При нарушении функциональности ПЖ развивается острый или хронический панкреатит. Эти заболевания приводят к осложнениям – некроз тканей органа, абсцесс и пр.
Анатомия поджелудочной железы
Размер ПЖ варьируется от 12 до 14 сантиметров в длину, толщина около 2-3 см, а ширина до 9 сантиметров. Вес в норме составляет 70-80 г. Эндокринная часть – это примерно 1-2% от всей массы железы.
Внутренний орган локализуется в брюшине позади желудка, находится рядом с пупочным кольцом в зоне левого подреберья. Сзади имеется воротная вена, диафрагма, внизу располагаются брыжеечные кровеносные сосуды, входящие в тонкий кишечник.
По верхнему краю ПЖ размещаются лимфоидные узлы и кровеносные сосуды селезенки. Вокруг головки двенадцатиперстная кишка.
Части органа:
- Головка напоминает небольшой крючок, который локализуется на уровне первого-третьего поясничного позвонка. Она соприкасается посредством охватывания с тонкой кишкой, позади воротная вена, спереди находится поперечная ободочная кишка.
- Тело органа характеризуется трехгранной формой. Иными словами, если его визуализировать на УЗИ, оно имеет вид треугольника с 3-мя поверхностями. На передней поверхности присутствует сальниковый бугор, сзади аорта и брыжеечная область.
- Хвост поджелудочной железы имеет уплощенную форму, находится на уровне 11-12 грудного позвонка. Возносится к селезенке, сзади надпочечник правый.
Весь орган покрыт соединительной тканью, состоящей из долек. В рыхлой части располагаются островки Лангерганса. Их функция – продуцирование гормонов – инсулин и глюкагон, которые регулируют концентрацию сахара в крови.
Выводные протоки формируют панкреатический проток, который начинается в середине хвоста, впадает в участок 12-перстной кишки.
Заболевания поджелудочной железы
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
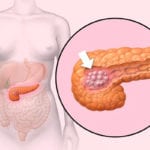 Гипоэхогенное образование в поджелудочной железе является диагностическим критерием определенных заболеваний – кисты, геморрагическая форма панкреатита, цистаденома – болезнь склонна к злокачественному перерождению, метастазы при опухолях злокачественной природы других органов.
Гипоэхогенное образование в поджелудочной железе является диагностическим критерием определенных заболеваний – кисты, геморрагическая форма панкреатита, цистаденома – болезнь склонна к злокачественному перерождению, метастазы при опухолях злокачественной природы других органов.
Если болит хвост поджелудочной железы, это может свидетельствовать о развитии острого либо хронического панкреатита. Этому заболеванию в соответствии с кодом по МКБ 10 пересмотра присвоены номера К86.0 и К86.1, соответственно.
Причины острого панкреатита обусловлены повышенной секрецией ферментов железой и обтурацией ампулы дуоденального сосочка. Панкреатический сок вырабатывается, однако наблюдается расстройство его оттока в 12-перстную кишку.
Ультразвуковое исследование показывает увеличение паренхимы внутреннего органа, которая оказывает давление на капсулу. Поскольку орган хорошо снабжается кровью, происходит стремительное развитие воспаления.
Пациенты жалуются на сильнейший болевой синдром. Им необходима незамедлительная помощь медицинских специалистов. Игнорирование симптомов значительно увеличивает вероятность осложнений – некроз и перитонит.
Если отсутствует адекватное лечение поджелудочной железы в острой фазе, то возникает хронический воспалительный процесс. Он бывает следующих форм:
- Первичный тип. Самостоятельное заболевание, воспаление обусловлено алкоголем, неправильным питанием, расстройством процессов обмена.
- Вторичный вид развивается из-за болезней других органов пищеварения – желчекаменная болезнь, воспаление желчного пузыря (холецистит).
- Посттравматический тип – следствие эндоскопического исследования либо различных травм.
Хроническая форма сопровождается недостаточностью железы, из-за чего она не может вырабатывать ферменты в нужном объеме. УЗИ органа показывает диффузные нарушения в структуре, склерозирование протоков, образование камней.
Последствия вялотекущего воспалительного процесса – кисты и опухоли. Опухолевые новообразования бывают гормонально-активные и гормонально-пассивные.
Их трудно диагностировать, нередко обнаруживают при постановке диагноза сахарный диабет. Опухоли лечатся только хирургическим путем.
Лечение головки и хвоста железы
Головчатый панкреатит – разновидность хронической формы болезни. Ее название обусловлено увеличением головки внутреннего органа пищеварительной системы. К основным симптомам относят сильный болевой синдром. Часто развиваются у пациентов осложнения – быстро прогрессирующая механическая желтуха.
Диагноз ставится на основании результатов, полученных посредством КТ, МРТ и ультразвукового исследования. Они показывают неоднородную структуру органа, размер головки более четырех сантиметров. Иногда образуются кисты вне паренхимы.
 Лечение головки поджелудочной железы требует проведения операции. Лекарственные средства не помогут вылечить пациента. Способ оперативной терапии – срединная лапаротомия, подразумевающая иммобилизацию головки по Кохеру. К минусам операции на поджелудочной железе относят высокую степень травматичности, сложность технического исполнения.
Лечение головки поджелудочной железы требует проведения операции. Лекарственные средства не помогут вылечить пациента. Способ оперативной терапии – срединная лапаротомия, подразумевающая иммобилизацию головки по Кохеру. К минусам операции на поджелудочной железе относят высокую степень травматичности, сложность технического исполнения.
Железа на фоне воспалительных процессов увеличивается неравномерно. Чаще всего встречается воспаление именно хвоста – он уплотняется и расширяется, что приводит к непроходимости селезеночной вены и портальной форме почечной гипертонии.
Увеличение хвоста имеет причины:
- Камень, который закрывает проток.
- Кистозная форма аденомы.
- Нагноение головки.
- Псевдокисты.
- Опухоль малого сосочка кишки.
- Киста поджелудочной железы.
- Рак поджелудочной железы.
Чаще всего увеличение хвоста происходит из-за опухолевых новообразований. На ранней стадии тяжело заподозрить патологический процесс. Обычно опухоль обнаруживается тогда, когда достигает внушительного размера. Единственный способ лечения – операция. Но она имеет свои сложности, поскольку чтобы проникнуть к хвосту органа нужно пройти через селезенку либо левую почку.
Во время хирургического вмешательства удаляется пораженный хвост, купируются кровеносные сосуды. Если наблюдается повреждение близлежащих органов, то их полностью иссекают либо частично. Удаленные части в процессе операции отправляют на гистологическое исследование. От его результатов зависит дальнейшее медикаментозное лечение.
О строении и функциях поджелудочной железы расскажет эксперт в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник


