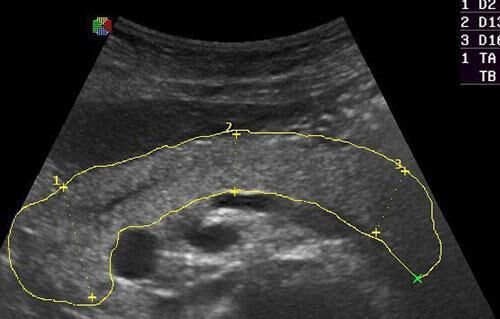
Что есть при приступе поджелудочной железы
Приступ поджелудочной железы — состояние, требующее оказания неотложной медицинской помощи. Симптомы заболевания проявляются настолько ярко, что самочувствие больного стремительно ухудшается. Как правило, обострение панкреатита развивается вследствие сильных погрешностей в питании, злоупотребления алкоголем, физического или психического переутомления, а также действия других провоцирующих факторов.
Главные признаки заболевания
Симптомы приступа поджелудочной железы развиваются совершенно внезапно. Основное проявление — сильные режущие боли, которые возникают сначала с правой стороны грудной клетки и постепенно распространяются на левую половину. Это обусловлено раздражением нервных окончаний, которые в большом количестве расположены в эндокринной железе. В результате отека органа и нарушения оттока секрет скапливается в pancreas, что приводит к перевариванию собственных тканей, вследствие чего и возникает сильная боль. Неприятные ощущения зачастую отдают под лопатку или на спину. Эти признаки могут приводить к ошибке в установлении диагноза, вследствие чего требуется провести дифференциальную диагностику с инфарктом миокарда, который имеет сходные проявления. При вовлечении в воспалительный процесс брюшины появляются новые симптомы. К ним относится усиление боли при поглаживании живота. При этом если на него надавить, состояние может кратковременно улучшиться.
Важным симптомом является нарушение работы пищеварительного тракта. Интенсивные боли сопровождаются приступами рвоты, которая не доставляет облегчение и носит изнуряющий характер. Через некоторое время в рвотных массах появляется желчь, а если желудок совершенно пустой — остаются только сильные позывы и тошнота.
Развивается расстройство стула в виде диареи. В результате ускоренной моторики кишечника в каловых массах присутствуют остатки непереваренной пищи. Однако через несколько дней возможно развитие запора. Наблюдается метеоризм, что приводит к выраженному вздутию живота. На языке появляется белый налет.
Из дополнительных симптомов присутствует значительное повышение температуры тела. Человек становится слабым, не может встать на ноги. Любое движение сопровождается болью, поэтому пациент пытается найти удобное положение, приносящее хоть небольшое облегчение.
Среди других признаков острого панкреатита наблюдаются скачки артериального давления, которое может как повыситься, так и значительно понизиться. Пульс становится слабым и учащенным. В результате сильной рвоты развивается гиповолемия, симптомами которой являются сухость во рту и изменение цвета кожи на нездоровый сероватый оттенок.
Возникновение этих клинических проявлений свидетельствует о сильном нарушении состояния здоровья больного, особенно если в течение нескольких дней человек пытался справиться с проблемой самостоятельно и не обращался за медицинской помощью.
Неотложная помощь
Симптомы приступа поджелудочной железы характеризуются настолько выраженной интенсивностью, что человек зачастую не может справиться с ними самостоятельно и обращается за медицинской помощью.
Как снять приступ, если нет возможности вызвать неотложку или человек находится далеко от города? В этом случае оказание первой помощи ложится на родных или близких.
Для снятия приступов панкреатита нужно обеспечить пациенту полный покой. Он не должен совершать никаких резких движений. Оптимальное положение — сидя, наклонившись немного вперед.
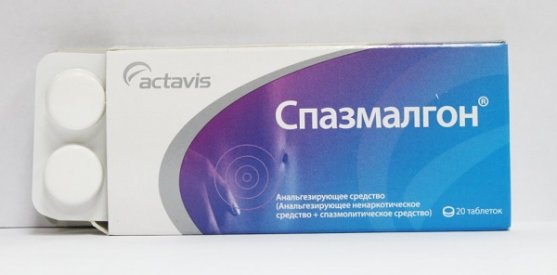
Первая помощь при приступе панкреатита включает применение спазмолитиков и анальгетиков. Это позволит устранить спазм выводных протоков и вывести секрет из органа, чтобы поджелудочная железа не начала переваривать сама себя. Для этого можно использовать следующие медикаментозные средства:
- Но-шпа;
- Спазмалгон;
- Максиган;
- Дротаверин и др.
Первым делом в область проекции pancreas, которая расположена между пупком и грудиной, следует приложить холод, чтобы уменьшить активность воспалительного процесса. С этой целью можно использовать грелку, наполненную холодной водой, замороженные овощи и другие подручные средства. Чтобы не допустить обморожения кожи, лед следует обернуть несколькими слоями ткани.
Что делать и как бороться с приступом? Первое правило успешной ликвидации неприятных ощущений и выздоровления пациента — во время обострения заболевания категорически запрещено есть. Это обусловлено тем, что в результате попадания пищи в желудочно-кишечный тракт активизируется выработка ферментов. Однако поскольку вследствие воспаления они не могут беспрепятственно попасть в кишечник, состояние больного еще больше ухудшается, так как повышается риск переваривания органа. Нельзя есть не только при снятии приступа, но и в течение 1–3 дней после этого, чтобы полностью ушло воспаление и отек тканей. Можно употреблять только чистую негазированную воду, поскольку в результате сильной рвоты развивается выраженное обезвоживание организма. Пить жидкость надо по несколько глотков, но часто. Это позволит не допустить возобновления рвоты.
Лечение обострения
Быстрое снятие приступа обеспечит отсутствие осложнений со стороны здоровья для пациента. Поэтому не нужно ждать, что все пройдет самостоятельно, следует принимать необходимые меры.
Если до приезда скорой помощи справиться с приступом не удалось, врач может внутримышечно ввести спазмолитики и анальгетики. При отсутствии положительного результата снимать приступ и лечить поджелудочную железу необходимо в условиях стационара, где есть возможность для тщательного обследования пациента и определения степени нарушения функциональности органа.
Дальнейшее лечение острого панкреатита разрабатывается индивидуально для каждого больного. При этом учитываются симптомы заболевания, результаты осмотра и обследования.
Терапия панкреатита должна быть комплексной. Кроме применения спазмолитических и обезболивающих препаратов, показано назначение мочегонных средств. С их помощью можно снять отек, что позволит обеспечить отток секрета поджелудочной железы и устранение риска самопереваривания. Кроме того, диуретики способствуют интенсивному выведению из организма человека токсинов и ферментов. С этой целью лучше всего использовать Фуросемид или Лазикс. При назначении Диакарба обязательным является включение в терапевтическую схему препаратов калия, поскольку мочегонное средство способствует вымыванию этого важного элемента.
При развитии осложнений, в частности, при присоединении бактериальной инфекции, лечение подразумевает использование противомикробных препаратов — фторхинолонов или цефалоспоринов 3–4 поколения.
Если приступы панкреатита привели к сильному ослаблению организма, восстановить силы и энергию поможет витаминотерапия. Вначале средства нужно вводить внутримышечно, чтобы быстро возобновить потерянный баланс. В дальнейшем разрешено перейти на таблетированную форму.
Лечение острого панкреатита не включает применение ферментов. Более того, они строго запрещены. Ведь в поджелудочной железе и так скапливается секрет, поэтому ни в коем случае нельзя допустить дополнительного его поступления извне. Это может еще больше усугубить ситуацию и ухудшить самочувствие больного.
Характер питания
Что можно кушать после приступа панкреатита? Важную роль в успешном выздоровлении пациента играет соблюдение специальной диеты. Это позволит снизить нагрузку на поджелудочную железу и достичь стабилизации самочувствия.
После обострения панкреатита есть можно не раньше чем через 2–3 дня. При этом нужно начинать с употребления небольшого количества пищи. Еда должна быть перетертой и не горячей. Кушать надо часто — до 5–6 раз в день.
Лечение с помощью диеты предполагает применение блюд, приготовленных на пару, запеченных или отваренных. Ни в коем случае нельзя есть жареное, копченое или маринованное. Следует избегать чрезмерного употребления соли, сахара, перца и других острых приправ во время приготовления еды. Категорически запрещены алкогольные и газированные напитки, а также продукты, относящиеся к категории полуфабрикатов или фастфуда. В их состав входит большое количество трансжиров, оказывающих выраженное неблагоприятное влияние на работу поджелудочной железы.

Под запрет попадают красное мясо, авокадо, сахар, белый хлеб и др.
Диета после приступа панкреатита способна нормализовать функционирование эндокринного органа. Пациент может есть следующие блюда и продукты:
- Нежирные сорта рыбы — хек, щука, сазан, треска, судак и др. Продукт желательно запекать, чтобы сохранить все полезные компоненты.
- Диетическое мясо — кролик, индейка, телятина, куриная грудка и пр. В его состав входит большое количество необходимых для организма человека белков, аминокислот и микроэлементов. Мясо можно тушить, готовить на пару или добавлять в супы.
- Вареные или тушеные овощи. Характеризуются богатым составом — содержат витамины, микроэлементы, антиоксиданты и другие компоненты. Идеальный вариант — суп-пюре, который чрезвычайно легко усваивается и при этом не содержит грубых частиц пищи. Диета при панкреатите исключает употребление сырых овощей.
- Крупы. Следует отдать предпочтение продуктам, содержащим сложные углеводы. К ним относятся рис, гречка, пшено. Положительное влияние на слизистую оболочку желудка оказывает овсянка, лечение которой показано не только при заболеваниях ЖКТ, но и pancreas.
- Нежирные молочнокислые продукты — йогурт, творог, сыр, кефир. Способствуют восстановлению нормальной микрофлоры желудочно-кишечного тракта. Разрешены к применению не ранее чем через 2 недели после приступа.
- Растительное и сливочное масло. Используется для добавления в небольшом количестве в готовые блюда.
- Выраженный положительный эффект оказывает травяной чай, который не только поможет восстановить водный баланс и утолить чувство жажды, но и насытит организм человека полезными веществами.
После приступа поджелудочной железы специальную диету следует соблюдать пожизненно. При нарушении рекомендаций врача и употреблении запрещенных продуктов не исключено обострение панкреатита. Поэтому нужно вести здоровый образ жизни, чтобы не допустить рецидива.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Естественно, больным, страдающим воспалением поджелудочной железы, нужно знать, а какова диета при приступе панкреатита. При этом необходимо различать режим питья и питания именно во время самого приступа с диетой в восстановительный период после данного пикового состояния.
Специалисты считают, что правильно организованный режим питания при приступе способен помочь больному улучшить своё состояние. Поэтому, в первые двое-трое суток сильного обострения заболевания необходимо строгое голодание. В это время показан приём жидкости, а именно воды – очищенной и не газированной. В сутки больному нужно выпивать до полутора литров живительной влаги, причём, малыми порциями – до четверти стакана. Такое питьё должно быть регулярным – одни раз в полчаса, причём в тёплом виде. Можно употреблять в качестве напитка щелочную минеральную воду.
Возможно, если специалист разрешит, употреблять слабый отвар плодов шиповника или же некрепко заваренный зелёный чай. Иногда рекомендуется разнообразить напитки слабым чаем с небольшим добавлением мёда или же негазированной минеральной водой «Боржоми». Но такие добавления в питьевой режим должны быть сделаны не самостоятельно, а только после консультации с лечащим врачом и не на первые сутки приступа.
От других изысков, которыми является теперь для больного вся пища и иное питьё придётся отказаться до тех пор, пока состояние больного не улучшится, и доктора не разрешат выйти из голода и прибегнуть к восстановительному питанию. Обычно, такая диета длится три дня, а затем наступает период долгой реабилитации больного, в том числе и с помощью питания.
 [1], [2], [3], [4], [5]
[1], [2], [3], [4], [5]
Питание после приступа панкреатита
Основные правила питания после того, как острые проявления болезни были сняты, заключаются в следующем:
- Первые три дня после приступа больной находится на лечебном голодании, о котором подробнее было рассказано чуть выше.
- С четвёртого дня после начала приступа больной начинает питаться в соответствии с диетой номер 5п.
- Пища принимается дробно, в небольших количествах, пять или шесть раз в сутки.
- Переедание запрещено. Лучше съесть немного пищи, ощутив чувство лёгкого голода после еды.
- Пищу стоит готовить в виде кашицеобразной консистенции, что исключает механическое раздражение желудка и продолжение стимулирования воспаления поджелудочной железы.
- Суточный приём пищи должен содержать достаточное количество белковых продуктов.
- Пища, богатая углеводами, сокращается в своём количестве.
- Жирные блюда и продукты питания исключаются из рациона больного человека.
- Под запретом также находится и другие продукты с резким вкусом – солёные, острые, копчёные, маринованные и консервированные блюда.
- В первый год после случившегося обострения заболевания запрещается не только вышеприведенная пища, но и свежая выпечка и хлеб, а также овощи и фрукты в свежем виде. Они, как и иные запрещённые продукты питания, вызывают процессы брожения в организме, что совсем не полезно для восстановления поджелудочной железы.
- Если пренебрегать данными рекомендациями, то организм не победит болезнь, а поджелудочная железа опять начнёт воспаляться и разрушаться. Кроме того, в течение всей жизни человеку, перенесшему пиковое состояние при панкреатите, нужно будет питаться в соответствии с данной диетой, исключая из рациона вредные продукты и блюда. Питание после приступа панкреатита – это своего рода лекарство на столе, которое помогает человеку поддерживать своё самочувствие в оптимальном состоянии.
Диета после приступа панкреатита
Три дня больного поджидали полное голодание (или голод с добавлением отвара шиповника, слабого чая и минеральной воды). На четвёртый день после начала приступа пациент переходит на специальную диету, названную диетой №5п.
Этот вид диеты предназначен для людей, страдающих воспалительными процессами в поджелудочной железе, а именно панкреатитом в острой или хронической форме. Данный подвид режима питания входит в диету №5, которая предназначена для лиц, имеющих проблемы с пищеварительной системой.
Если коснуться именно диеты №5п, то она создавалась с таким учётом, чтобы восстановить внешнесекреторную функцию поджелудочной железы. Это касается и регенерации всех пищевых каналов, как и предотвращения инфильтрации жира и дистрофических проявлений в поджелудочной железе и печени. Данный режим питания способствует уменьшению состояния возбудимости в жёлчном пузыре, что хорошо сказывается на процессах восстановления в поджелудочной железе.
Главный принцип вышеуказанного диетического питания – сделать всё возможное для того, чтобы уберечь поджелудочную железу от механических и химических воздействий. Диета №5п подразделяется на две составляющие. Первая – это режим питания при острой форме панкреатита и при проявлениях обострения хронического панкреатита. Вторая – при хронических формах панкреатита, но в период снижения симптомов и в стадии ремиссии после состояния обострения. В настоящий момент нас интересует первый вариант диеты.
Диета после приступа панкреатита подразумевает под собой следующий режим питания:
- Пища готовится на пару или варится на воде.
- Блюда должны быть жидкими или полужидкими — перетёртыми, кашицеобразной консистенции, хорошо измельчёнными.
- Больной должен употреблять пищу каждые три-четыре часа.
- Всего приёмов пищи в сутки должно быть не менее пяти-шести раз.
- Белка в продуктах питания и блюдах должно быть повышенное количество. В количественном составе белков принимается около восьмидесяти граммов в сутки, из них треть должны составлять белки животного происхождения.
- Сводятся к минимуму содержание жиров – всего от сорока до шестидесяти граммов в сутки, из них четверть должна быть растительного происхождения.
- Существенно понижается количество углеводов в пище – до двухста граммов в сутки, из них только двадцать пять граммов относится к сахару.
- Запрещаются к употреблению экстрактивные вещества, которые могут стимулировать секреторную функцию пищеварительной системы.
- Запрещается к использованию грубая клетчатка.
- Свободная жидкость, выпиваемая в сутки, должна составлять полтора литра.
Список рекомендуемых продуктов питания и напитков следующий:
- Хлебобулочные изделия рекомендуются только в виде сухарей из пшеничного хлеба, в количестве пятидесяти граммов в сутки.
- Мясные блюда можно есть нежирные и нежилистые. Поэтому, разрешается использование говядины, кролика, курицы, и индейки. Их можно готовить на пару или варить. Также хороши протёртые блюда – в виде суфле и так далее.
- Рыба разрешается нежирных сортов и только в перетёртом виде – суфле, кнели и так далее.
- Можно употреблять только белковый омлет на пару из одного или двух яиц в сутки. Желток подмешивается в другие блюда в количестве половины в сутки.
- Из молочных продуктов разрешены молоко, добавленное в блюда, нежирный творог с некислым вкусом, который готовится, как паста, паровые пудинги из творога.
- Из жиров можно использовать несолёное сливочное масло и растительные рафинированные масла, добавляемые в готовые блюда.
- Рекомендуются каши в протёртом виде и полужидкие из гречки, овсянки, перловки, пшеничной крупы, манки, риса и так далее. Можно делать пудинги и суфле из крупяных изделий.
- Овощи представлены картофелем, морковью, кабачками, цветной капустой. Из них нужно готовить пюре и паровые пудинги.
- Можно есть слизистые крупяные супы из овсянки, перловки, риса и манки.
- Из сладких блюд можно употреблять протёртый компот, кисель, муссы и желе, приготовленные с помощью ксилита или сорбита.
- Из напитков можно пить только некрепкие чаи и отвар шиповника.
- Из соусов подойдёт полусладкая фруктово-ягодная подливка.
Список запрещённых блюд и продуктов питания следующий:
- Все хлебобулочные изделия и мучные блюда находятся под запретом, кроме указанных в разрешённом списке.
- Жирные сорта мяса и птицы, к которым относятся блюда из баранины, свинины, гуся, утки, печени, мозгов, почек, а также колбаса, консервы и копчёное мясо. Нельзя употреблять нежирные сорта мяса в жареном и тушёном виде.
- Жирные сорта рыбы, а также жареные, тушёные, копчёные, солёные блюда из рыбы. Запрещены консервы и икра.
- Яйца исключены, кроме разрешённой формы приготовления и количества.
- Из молочных продуктов нельзя употреблять молоко, как напиток, а также сметану, сливки, кисломолочные напитки, жирный творог и кислый творог, сыры – особенно, жирные и солёные.
- Все жиры, кроме рекомендованных. Особенно, жарка продуктов с использованием жиров.
- Из круп – пшенная, ячневая, рассыпчатые каши.
- Все бобовые.
- Макаронные блюда.
- Из овощей придётся воздержаться от употребления белокочанной капусты, редьки, репы, редиса, брюквы, шпината, щавеля, чеснока и лука.
- Нельзя есть супы, приготовленные на мясных, рыбных, грибных и овощных бульонах. Запрещены молочные супы, щи, борщи, окрошки и свекольники.
- Исключаются все сладости, кроме разрешённых выше.
- Все напитки, особенно газированные сладкие и минеральные, фруктовые и овощные соки, кофе, какао и так далее.
Что можно есть при приступе панкреатита?
Питание при приступе панкреатита играет важную роль в восстановлении нормального состояния после активизации проблемы. Точнее, его отсутствие, как одного из главных факторов, провоцирующих ухудшение состояния человека.
Поэтому в течение трёх суток с момента диагностирования приступа болезни, необходимо строжайшее воздержание от еды, а точнее, голод. Полное голодание важно потому, что пища, попадая в пищеварительную систему, начинает активизировать развитие воспаления в поджелудочной железе. Это происходит из-за того, что пищеварительные процессы стимулируют раздражение в органе, что приводит к выработке ферментов, которые нужны для переработки пищи. Тем самым орган не находится в покое, чтобы восстановиться, а дальнейшее участие в схеме расщепления и усвоения питательных веществ поджелудочной железой провоцирует воспаление в ней самой же. Параллельно с воспалительными процессами усиливаются и болевые ощущения, что ухудшает общее состояние пациента и может усугубить болезнь и замедлить выздоровление.
В течение трёх указанных суток рекомендуется только питьё. Причём чистой воды в малых дозах. Потому что и вода оказывает воздействие на поджелудочную железу, что вовсе недопустимо для терапии заболевания.
Поэтому, отвечая на вопрос больного и его близких людей о том, что можно есть при приступе панкреатита, можно с полной уверенностью сказать: «Ничего». И это будет абсолютно правильным и справедливым решением.
Важно знать!
Большинство приступов острого панкреатита проходит довольно быстро и, казалось бы, не наносит непоправимого ущерба поджелудочной железе, вырабатывающей не только пищеварительные ферменты, но и такие важные гормоны, как инсулин и глюкагон. Читать далее…
!
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Источник