Денситометрические показатели поджелудочной железы
(Новости лучевой диагностики 1999 2: 20-22)
РКТ-характеристика поджелудочной железы: индивидуальный
подход к интерпретации томограмм с учетом возрастного и конституционального
факторов.
Горгун Ю. В., Петухов В. Н.
НИКИ радиационной медицины и эндокринологии, г. Минск.
Рентгеновская компьютерная томография (РКТ) в настоящее время является
единственным методом визуализации, позволяющим получить четкое детализированное
изображение поджелудочной железы (ПЖ). Высокая информативность метода в
сочетании с такими его преимуществами как неинвазивность, простота техники
проведения исследования, отсутствие противопоказаний и хорошая переносимость
позволяет широко использовать РКТ в клинической практике.
РКТ-исследование поджелудочной железы проводится натощак или не ранее
чем через 4 часа после последнего приема пищи. За 10-15 мин до исследования
пациент выпивает 1-2 стакана разведенного раствора водорастворимого контрастного
средства (КС), что обеспечивает контрастирование верхних отделов ЖКТ. Исследование
выполняется в положении пациента на спине, с запрокинутыми за голову руками.
После выполнения топограммы проводят сканирование от уровня левого купола
диафрагмы в каудальном направлении до исчезновения изображения головки
ПЖ. Если петля двенадцатиперстной кишки не контрастируется и не удается
отграничить головку ПЖ, исследование повторяют в положении пациента на
правом боку, что обычно способствует значительному улучшению визуализации
органа. Для получения обзорных томограмм ПЖ обычно используется толщина
среза 10 мм при шаге 10 мм. При необходимости после предварительного внутривенного
болюсного введения 40 мл водорастворимого КС исследование повторяют на
уровне выраженных патологических изменений с более тонкими срезами (2-5
мм).
Соблюдение описанной техники исследования, а также применение специальных
приемов, улучшающих визуализацию ПЖ (см. Таблицу 1), в большинстве
случаев позволяет получить качественнные РК-томограммы. Для их оценки используется
окно шириной 400 HU, уровень окна 40 HU. Основные РКТ-характеристики нормальной
ПЖ приведены в Таблице 2.
Таблица 1. Приемы, улучшающие визуализацию поджелудочной железы
| Проблема | Прием, улучшающий визуализацию |
| Из-за отсутствия парапанкреатической клетчатки границы поджелудочной железы не дифференцируются от окружающих структур | • Тщательное контрастирование верхних отделов ЖКТ (200-400 мл разведенного КС per os) • Внутривенное «усиление» (40 мл водорастворимого КС в/в) |
| Петля ДПК не контрастируется и не дифференцируется от ткани ПЖ | • 200 мл разведенного КС per os непосредственно перед исследованием на КТ-столе в положении на правом боку |
| Плохо визуализируется головка ПЖ | • Исследование в положении пациента на правом боку |
| Участки ПЖ маскируются спазмированными или раздутыми петлями кишечника | • Введение спазмолитиков (30 мг бускопана в/в) |
Таблица 2. Основные характеристики поджелудочной железы в норме.
| Признак | Характеристика |
| 1. Положение | Уровень Th XII — L II, расположена косо и визуализируется на 3-8 сканах |
| 2. Форма | Поперечный срез напоминает запятую с вогнутостью, направленной кзади, обычно передне-задний размер уменьшается от головки к хвосту, имеется физиологическое сужение в месте перехода головки в тело – перешеек. |
| 3. Передне-задний размер | Головка, хвост — не более 30 мм, тело — не более 25 мм |
| 4. Контуры | Ровные или слегка волнистые, четкие |
| 5. Структура | Однородная |
| 6. Плотность | 30-50 HU, после введения КС — 60-80 HU |
| 7. Ширина вирсунгова протока | 1-3 мм |
| 8. Отношение к соседним органам | Хорошо дифференцируются сосудистые структуры, границы соседних органов |
| 9. Подвижность | При изменении положения тела — относительная подвижность границ и некоторое изменение конфигурации органа |
Однако необходимо отметить, что иногда даже при интерпретации качественных
томограмм, полученных при методически верно проведенном исследовании, могут
возникнуть трудности. Так, например, у худощавых пациентов со слабо выраженной
парапанкреатической клетчаткой контуры ПЖ плохо дифференцируются от окружающих
структур, что часто не позволяет точно оценить размеры органа. Расположенная
параллельно оси органа жировая прослойка между селезеночной веной и задней
поверхностью железы в некоторых случаях может симулировать расширенный
панкреатический проток, а участки обызвествления в стенках селезеночной
артерии, проходящей по верхней окружности ПЖ, могут быть приняты за кальцинаты
в паренхиме органа.
Определенные трудности иногда возникают и при оценке размеров ПЖ. Четких
единых норм величины органа не существует, что связано с ее выраженной
индивидуальной вариабельностью. Большинство исследователей склоняется к
тому, что поперечный размер головки и хвоста не должен превышать 30 мм,
а тела — 25 мм. Для уменьшения индивидуальных колебаний используют сопоставление
размеров всех частей железы с величиной позвонка (Рис. 1) и ретрогастрального
пространства. Кроме того, необходимо принимать во внимание существование
зависимости размеров ПЖ от возраста. Поэтому при решении вопроса, имеет
ли место увеличение ПЖ, в первую очередь необходимо обращать внимание не
на абсолютные размеры органа, а на изменение его конфигурации, а также
на наличие или отсутствие признаков сдавления или смещения соседних структур.
Похожая проблема, обусловленная индивидуальными особенностями РКТ-картины
ПЖ, может возникнуть и при оценке денситометрических значений ткани органа,
также варьирующих в довольно широких пределах.
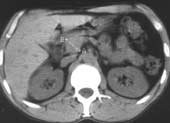 | Рис. 1. Измерение головки поджелудочной железы. |
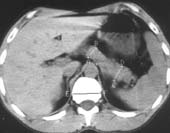 | Рис. 2. Измерение тела и хвоста. |
Мы проанализировали РК-томограммы поджелудочной железы 23 пациентов,
не злоупотреб-ляющих алкоголем и не имеющих каких-либо клинико-лабораторных
признаков поражения ПЖ. Среди обследованных было 3 мужчин и 20 женщин в
возрасте от 25 до 53 лет, средний возраст составил 39, 0+/-6, 5 лет. Исследование
проводили на аппарате Tomoscan СX/Q фирмы Philips по вышеописанной методике
при следующих технических условиях сканирования: 120 кВ, 90 мА, толщина
среза 10 мм.
Четкое качественное изображение всей поджелудочной железы было получено
у 14 человек. У остальных 8 пациентов, имеющих слабовыраженную парапанкреатическую
клетчатку, четкое отграничение ПЖ от окружающих органов и сосудистых структур
было возможно не на всем ее протяжении. В большинстве случаев изображение
ПЖ прослеживалось на 4-8 сканах. Передне-задний размер головки, тела и
хвоста ПЖ измеряли перпендикулярно к оси органа (Рис. 2). При анализе
формы ПЖ было выделено 4 ее варианта: I — передне-задний размер органа
постепенно уменьшается от головки к хвосту — 2 чел. , II — передне-задний
размер на всем протяжении органа практически не изменяется — 3 чел. , III
— передне-задний размер увеличи-вается в направлении от тела к головке
и от тела к хвосту; хвост уже головки — 8 чел. , IV — передне-задний размер
увеличивается от тела в обоих направлениях; хвост шире головки — 10 чел.
Размеры головки, тела, хвоста ПЖ, а также ее средний размер для разных
вариантов формы ПЖ приведены в Таблице 3.
Таблица 3. Средние размеры поджелудочной железы при различных
вариантах ее формы
| I вариант | II вариант | III вариант | IV вариант | |
| Головка | 24,9+/-2,65 | 22,4+/-0,93 | 26,9+/-2,36 | 22,6+/-2,86 |
| Тело | 19,2+/-2,1 | 20,1+/-2,87 | 17,7+/-1,93 | 17,0+/-3,38 |
| Хвост | 15,3+/-3,15 | 21,1+/-2,87 | 23,4+/-2,39 | 29,2+/-2,41 |
| Средний размер | 19,8+/-3,4 | 21,2+/-0,8 | 22,7+/-3,3 | 22,9+/-4,2 |
При сопоставлении вариантов формы ПЖ с индексом массы тела (индекс Qetelet
= масса тела в кг / (рост в м)2, в норме составляет 20 — 24,
9) оказалось, что в I и II группах все обследованные имели нормальный индекс
массы, в III группе у 37, 5% пациентов индекс был в пределах нормы, у 50%
— выше и у 12, 5% — ниже нормы, а в IV группе лишь 30% пациентов имели
нормальный индекс массы, у 40% он превышал норму и у 30% был ниже ее. При
сопоставлении относительных размеров ПЖ (выраженное в процентах отношение
передне-заднего размера ПЖ к поперечному размеру позвонка) с возрастом
пациентов мы не нашли тесной корреляционной связи и четкой тенденции к
уменьшению размеров ПЖ с возрастом, что можно объяснить малым числом пациентов
в каждой возрастной группе. Основываясь на выявленных различиях в размерах
головки, тела и хвоста ПЖ у пациентов с разным индексом массы, мы предположили,
что на указанную зависимость могла также повлиять и конституция пациентов.
Для проверки правильности этого предположения мы вычисляли показатель соответствия
К по формуле:
K = (a(b, c) х 100% / d)/Q ,
где а (b, c) – передне-задний размер головки (тела, хвоста) ПЖ в мм,
d – поперечный размер позвонка в мм, Q – индекс массы. При анализе полученных
значений показателя К для головки, тела и хвоста ПЖ и сопоставлении их
с возрастом была выявлена обратная сильная корреляционная зависимость.
Полученные результаты подтверждают предположение о том, что размеры и форма
ПЖ во многом определяются конституцией пациента, что необходимо учитывать
при их оценке.
Денситометрические показатели ткани ПЖ варьировали в довольно широких
пределах — от 26 до 72 HU. Средний денситометрический коэффициент (ДК)
составил в области головки 51, 1+/-6, 9 HU, тела — 52, 7+/-6, 1 HU, хвоста
— 49, 9+/-8, 4 HU, общий средний ДК — 51, 2+/-6, 7. Общий ДК имел сильную
обратную корреляцию с индексом массы и среднюю — с возрастом. Такая выраженная
зависимость плотности ткани от индекса массы и возраста делает практически
невозможным сравнение абсолютных денситометрических значений у пациентов
разного возраста и массы и затрудняет оценку значений плотности в каждом
конкретном случае, поскольку значение ДК ткани ПЖ, являющееся нормальным
для молодого ху-дощавого пациента, может быть патологическим для пожилого
пациента с избыточной массой тела и наоборот. Отсюда становится понятной
целесообразность введения величины, позволяющей уменьшить индивидуальные
различия в плотности ткани. В наших исследованиях парал-лельно с определением
денситометрических значений ПЖ проводилось и определение ДК просвета аорты.
Поскольку его значения также коррелировали с индексом массы и возрастом,
мы находили относительное значение плотности ПЖ по формуле:
А= (В/С)х 100%,
где А – относительная плотность ПЖ в %, В – ДК ПЖ в HU, С — ДК просвета
аорты в HU. Полученная величина практически не зависит от массы и возраста,
т. е. позволяет сравнивать плотность органа у различных групп пациентов.
Ее значение составило 110+/-7%. Стандартное отклонение (SD) денситометрических
значений, характеризующее степень однородности ткани ПЖ, колебалось от
4, 7 до 15, 9 HU и имело большие значения у пациентов с избыточной массой
тела и меньшей средней плотностью ПЖ. Менее отчетливым было увеличение
SD по мере увеличения возраста пациентов. Таким образом, на однородность
ткани ПЖ, так же как и на ее плотность, оказывают влияние как конституция,
так и возраст пациентов.
Выводы.
1. Интерпретация РКТ-томограмм ПЖ требует сугубо индивидуального
подхода.
2. Оценка размеров головки, тела и хвоста ПЖ должна проводиться
с учетом возрастного и конституционального факторов, а также варианта формы
ПЖ.
3. Денситометрическая плотность и однородность ПЖ зависят от
индекса массы и, в меньшей степени, от возраста, что необходимо учитывать
при оценке денситометрических показателей. В качестве величины, позволяющей
сравнивать ДК у людей различного возраста и конституции, можно использовать
относительный ДК.
Литература:
1. Данилов М. В. , Федоров В. Д. : Хирургия поджелудочной железы:
Руководство для врачей. – М. : Медицина, 1995. – 512 с.
2. Руководство по гастроэнтерологии: в трех томах / Под ред.
Комарова Ф. И. и Гребенева А. Л. Т3. Болезни поджелудочной железы, кишечника,
системные заболевания с нарушением функций пищеварительного тракта. — М.
: Медицина, 1996. — 720 с.
3. Тодуа Ф. И. , Федоров В. Д. , Кузин М. И. : Компьютерная томография
органов брюшной полости (Атлас) / АМН СССР. — М. : Медицина, 1991. – 448
с.
4. Gedroyc W. , Rankin Sh. : Practocal CT Techniques — Springer-Verl.
London Limited, 1992. — p. 100
5. Meckler U. : Sonographishe Differentialdiagnostik — Systematischer
Atlas: Abdomen — Urogeni-taltrakt — Halsorgane — Koln: Dt. Arzte-Verl.
, 1997. — S. 320
6. Wegener O. H. : Ganzkorpercomputertomographie — Berlin: Blackwell-Wiss.
-Verl. , 1992. — S. 618
Источник
Инструментальная диагностика острого панкреатита у пожилых. Методика
Обязательным этапом обследования больных пожилого и старческого возраста острым панкреатитом следует считать обзорную рентгенографию брюшной полости и грудной клетки, которые позволяют обнаружить косвенные признаки заболевания. Отмечается также пневматоз поперечноободочной и тонкой кишки, уровень жидкости в проекции ДПК, симптом «дежурной» петли. На фоне дилятированных петель кишечника выявляется контур m. psoas, что считается характерным признаком панкреонекроза.
Начиная с этапа приемного отделения стационара, а также в процессе лечения целесообразно проведение ультразвукового исследования (УЗИ) благодаря доступности, возможности повторений неограниченное число раз, высокой точности методики.
УЗИ уже в приемном отделении стационара помогает проведению дифференциального диагноза, особенно при отсутствии параллелизма между клиническими проявления заболевания и находками, что особенно актуально у больных пожилого и старческого возраста. Исследование может быть затруднено из-за пареза кишечника и при ожирении больных IV ст.
При УЗИ оцениваются размеры поджелудочной железы, контуры, структура паренхимы, состояние протока и сальниковой сумки.
Ввиду частого развития панкреонекроза на фоне патологии билиарного тракта уже при первичном исследовании необходимо осмотреть внепеченочное желчное дерево.
Оценивая состояние паренхимы поджелудочной железы у лиц пожилого и старческого возраста, следует помнить, что даже при отсутствии клинических проявлений заболевания ткань всегда имеет повышенную эхогенность при нормальных размерах.
При отечной форме острого панкреатита отмечается увеличение поджелудочной железы, контуры ровные, четкие. Эхоструктура паренхимы однородная, низкой эхогенности. Плотность паренхимы становится ниже плотности печени. Контуры прилежащих к железе сосудов четкие.
При повторном обострении процесса в поджелудочной железе выявляются кальцинаты. Почти у каждого пятого больного при отечной форме заболевания лоцируется вирсун-гов проток в виде линейной эхонегативной структуры, расположенной в середине паренхимы. Диаметр протока от 2 до 4 мм.
Жидкость при отечной форме острого панкреатита в сальниковой сумке скапливается редко. При данной форме заболевания почти в 10% случаев выявляется незначительное количество жидкости в брюшной полости.
В желудке и двенадцатиперстной кишки отмечается небольшое количество содержимого, даже если исследование проводится натощак.

При панкреонекрозе ультразвуковая картина, по сравнению с отечной формой панкреатита, более пестрая. В зависимости от объема поражения железы увеличиваются различные ее отделы, контуры становятся нечеткими. Паренхима крайне неоднородная.
При жировом панкреонекрозе преобладают зоны повышенной эхогенности с зонами разряжения, при геморрагическом — преимущественно определяются эхонегативные зоны, соответствующие некротически расплавленным тканям.
Практически у каждого второго больного с панкреонекрозом расширен вирсунгов проток. У каждого третьего пациента в фазе токсемии выявляется узкая полоска жидкости в различных отделах сальниковой сумки.
Многообразны и косвенные признаки панкреонекроза. У 90,8% больных обнаруживается жидкость в брюшной полости. УЗИ позволяет диагностировать даже ее незначительное количество в отлогих местах, а также признаки гастростаза и паралитической кишечной непроходимости.
Динамические ультразвуковые исследования помогают оценивать состояние ПЖ и забрюшинной клетчатки, органов гепатопанкреатодуоденальной зоны. При неэффективности лечения обнаруживаются дегенеративные изменения, жидкостные структуры сальниковой сумки и забрюшинной клетчатки.
Прежде всего деформируются контуры поджелудочной железы в соответствии с локализацией инфильтративного процесса. При тотальном панкреонекрозе орган не контурируется вообще в 95% случаев.
Из сосудистых структур определяется лишь аорта. При этом всегда пальпируется плотное образование в эпигастральной области. Оценивать структуру инфильтрата следует с дифференцировки полых органов (антрального отдела желудка, двенадцатиперстной и поперечноободочной кишки).
Компрессия выходного отдела желудка и двенадцатиперстной кишки приводит к дуодено- и гастростазу, которые выявляются с помощью УЗИ еще до появления клинических признаков.
При жировом некрозе за стенкой желудка определяются плотные структуры, чередующиеся с мелкими эхопозитивными включениями.
У 20—30% больных панкреонекрозом обнаруживаются скопления жидкости в сальниковой сумке — псевдокисты — даже при улучшении состояния и нормализации лабораторных показателей.
В панкреатологии хорошо известно, что эффективность различных вариантов лечения зависит от степени сформированности стенки кисты (особенно при проведении пункционных вмешательств).
Усиление сигнала за гнойником определяется в 70% случаев. Это объясняется тем, что лишь однородное содержимое полости хорошо проводит ультразвуковые волны. Вязкий гной служит существенным препятствием на пути ультразвуковых волн диагностической частоты.
Таким образом, широкие возможности контактного УЗИ позволяют считать эту методику обязательным этапом обследования больных с осложненным и неосложненным панкреонекрозом.
В последнее время для оценки состояния паренхимы поджелудочной железы и периампулярной зоны применяется сочетание ультразвукового сканирования и эндоскопии. Подобная методика дает возможность с большей достоверностью оценивать характер поражения ПЖ, объемных образований, прилежащих к задней стенке желудка.
Плотность поджелудочной железы в норме у пожилых и стариков превышает 40 ед. по шкале Хаунсфилда. После внутривенного контрастирования она повышается до 80 ед.
Компьютерная томография позволяет установить форму острого панкреатита, распространенность процесса как в железе, так и в забрюшинной клетчатке.
К прямым признакам острого панкреатита относится увеличение поджелудочной железы, нечеткость ее контура, негомогенность паренхимы и снижение денситометрической плотности.
При компьютерной томографии обнаруживаются полости в парапанкреатической клетчатке, содержащие гной и газ. Выявляются резидуальные абсцессы и прогнозируется течение гнойных осложнений.
Компьютерная томография практически безошибочно диагностирует псевдокисты. При внутривенном введении контрастного вещества кистозные образования (как и абсцессы) сохраняют первичную плотность. Положительное качество метода — возможность с высокой точностью оценить степень сформированности стенки кистозного образования.
Таким образом, компьютерная томография эффективна в распознавании различных форм острого панкреатита.
Обязательный этап обследования больных острым панкреатитом — гастродуоденоскопия. Гастроскопия помогает выявить лишь косвенные признаки заболевания (оттеснение стенок желудка и ДПК, инфильтрацию их стенок и стенозирование).
Вместе с этим значимость ее велика при оценке состояния слизистой указанных органов, обнаружении признаков воспаления, диагностике ее изъязвлений и язвенных дефектов, особенно при имеющихся признаках желудочно-кишечного кровотечения. Эти изменения встречаются как при отеке железы, так и при панкреонекрозе.
При гнойных осложнениях панкреонекроза гастроскопия может выявить высокие внутренние гнойные свищи при спонтанном вскрытии очагов в просвет желудка и ДПК. Катетеризация свищевого хода с последующим контрастированием полости (фистулография) помогает в оценке топографии полости, выявляет сообщение с протоковой системой поджелудочной железы.
Особое значение имеет дуоденоскопия с осмотром БДС и периампулярной области при вторичном панкреатите. При этом обнаруживаются признаки папиллита, ущемленного конкремента БДС, околососочковые дивертикулы (одиночные, множественные, с признаками дивертикулита), расширение продольной складки ДПК, полипы БДС. Подобные находки позволяют установить возможную причину панкреатита и провести этиотропное лечение.
Дуоденоскопия — обязательное исследование при остром панкреатите, амилаземии.
Несмотря на широкое использование в повседневной работе высокоинформативных методов диагностики, не потеряла своей значимости при остром панкреатите у больных пожилого и старческого возраста диагностическая лапароскопия.
В настоящее время при панкреонекрозе лапароскопия расценивается больше как лечебная методика. Проведение ее затруднено после повторных операций на органах брюшной полости, у больных с большими вентральными грыжами.
Исследование, требующее пневмоперитонеума, с особой осторожностью должно выполняться у пациентов, находящихся в крайне тяжелом состоянии, с нарушениями дыхательной и сердечной деятельности.
В настоящее время накопление опыта лапароскопии позволило сделать вывод о возможности получения прямых и косвенных доказательств различных форм аутолиза поджелудочной железы — как отека, так и панкреонекроза.
При отечной форме прямых признаков заболевания нет.
При сдавлении терминального отдела холедоха поджелудочной железой диагностируется увеличенный, напряженный желчный пузырь без признаков воспаления его стенки.
Ошибки в диагностике панкреонекроза составляют около 4%. В неясных случаях целесообразна динамическая лапароскопия, которая осуществляется через специальную гильзу или по ходу дренажа, установленного при первичном исследовании.
В настоящее время большинство хирургов единодушны во мнении о целесообразности применения уточненной диагностики в поздних стадиях заболевания.
Необходимость идентификации гнойного процесса при инфицированном панкреонекрозе заставило прибегать к тонкоигольным пункциям клетчаточных пространств с помощю игл Chiba под визуальным контролем, осуществляемым с помощью УЗИ и компьютерной томографии.
Своевременное выявление инфицированных очагов дает возможность аргументированно применять инвазивное лечение.
При проведении подобных манипуляций необходимо избегать повреждения сосудистых структур, что достигается визуальным контролем.
Получение жидкости помогает идентифицировать ее характер и выявить микрофлору. Это особенно важно при динамическом наблюдении за парапанкреатическим инфильтратом.
При дообследовании больных острым панкреатитом пожилого и старческого возраста значимо использование различных рентгеноконтрастных методов. Рентгенография желудка и ДПК помогает диагностировать нарушение эвакуации, явления гастроптоза, разворот подковы ДПК, сдавление ее горизонтальной ветви, увеличение ретрогастрального пространства при полипозиционном исследовании.
При имеющихся свищах, после дренирования полостей, сформированных на фоне панкреонекроза, необходимо проведение фистулографии водорастворимыми контрастными веществами. Это дает возможность четко определить характер свищевых ходов, выявить сообщение их с желудком, толстой, тонкой кишкой и т.п., а также локализацию и размеры полости, наличие затеков.
Таким образом, обследование больных острым панкреатитом — комплексный процесс, что подчеркивает необходимость госпитализации пациентов в специализированные стационары, где к этому есть все условия.
— Также рекомендуем «Консервативное лечение острого панкреатита. Принципы»
Оглавление темы «Хирургическая патология поджелудочной железы»:
- Инструментальная диагностика острого панкреатита у пожилых. Методика
- Консервативное лечение острого панкреатита. Принципы
- Хирургическое лечение острого панкреатита. Принципы
- Хирургические вмешательства у больных инфицированным панкреонекрозом в пожилом возрасте. Особенности
- Результаты лечения инфицированного панкреонекроза. Исходы
- Трансплантация поджелудочной железы. Показания
- Требования к трансплантату поджелудочной железы. Подготовка доноров
- Техника изъятия поджелудочно-дуоденального комплекса. Принципы
- Селекция реципиентов поджелудочной железы. Принципы
- Техника трансплантации поджелудочной железы. Методики
Источник

