Диета при поджелудочной железе при обострении
Воспаление поджелудочной железы или панкреатит ежегодно выявляется более чем у 50000 тысяч россиян. Острый панкреатит характеризуется высоким уровнем летальности – 20-25%. Своевременное лечение и правильное питание в значительной мере снижают риски для здоровья и жизни человека.
Воспаление поджелудочной железы и основные виды лечения
Такой небольшой орган, как поджелудочная железа играет огромную роль в общей работе всей пищеварительной системы. Выделяя особые ферменты, железа регулирует процесс метаболизма. При нарушениях в работе органа происходит сужение желчных протоков, что приводит к разрушению тканей железы под действием собственных ферментов, то есть к фактическому самоперевариванию. Причинами развития панкреатита чаще всего выступают неправильное питание, алкоголь, травмы и лекарственная терапия определенными препаратами.
В процессе лечения наряду с приемом лекарственных средств важную роль играет правильно подобранная диета с учетом индивидуальных особенностей пациента и общей клинической картины.
Специфика диеты при обострении поджелудочной железы
Главная задача диеты при панкреатите в период обострения поджелудочной железы – это уменьшение выработки ферментов, влияющих на ткани железы, поэтому к продуктам, употребляемым в этот период, предъявляются следующие требования:
- пониженное содержание жиров и сахара;
- небольшая энергетическая ценность;
- малое количество грубой клетчатки;
- отсутствие пищевых приправ и специй;
- низкое содержание углеводов;
- термическая обработка на пару, в духовке или при варке.
В период обострения болезни врачи рекомендуют полное голодание с последующим введением в рацион отваров и овощных бульонов. На 3-4 сутки разрешаются каши, сваренные на воде или разведенном молоке. Одно из главных условий питания при панкреатите – это измельчение пищи. Помимо этого порции должны быть уменьшены, а частота их приема доведена до 5-6 раз в день.
Что можно есть при обострении поджелудочной железы
Несмотря на ряд ограничений, диета, назначаемая больному панкреатитом довольно разнообразна. Рацион особенно богат белком, так как его расщепление оказывает на железу значительно меньшую нагрузку, чем утилизация углеводов.
Итак, что же можно кушать при обострении поджелудочной железы?
- Мясо и рыбу с пониженным содержанием жиров. Это может быть индейка, говядина, курица или крольчатины. Из рыбы, лучше всего отдать предпочтение, треске, сазану, щуке и минтаю. Все продукты должные пройти термическую обработку на пару или в духовке и подаваться в качестве суфле, паштета, котлет и тефтелей, то есть в протертом или перемолотом виде.
- Яйца. Диета при панкреатите предусматривает блюда из яиц за исключением жареной яичницы. Оптимальный вариант – это паровой белковый омлет. Куриные яйца лучше заменить на перепелиные, так как белок последних усваивается значительно легче.
- Молочные и кисломолочные продукты. Творог, ряженка, кефир, сметана и йогурт вводятся в рацион больного при условии пониженного содержания жиров (не более 1-1,5%). Творог допустим к употреблению, если он свежий или приготовлен на пару в виде пудинга. Цельное коровье молоко при обострении поджелудочной железы переносится организмом тяжело. Лучше всего заменить его на разбавленное или на козье молоко, которое гипоаллергенно.
- Злаковые культуры. Сваренные на воде каши рекомендуется вводить в рацион уже в первые дни после прохождения острой фазы заболевания. Греча, рис и манка наиболее благоприятно действуют на желудок не вызывая негативных реакций со стороны органа поджелудочной железы. Что касается хлеба, то пшеничные сорта лучше на время исключить из меню, в крайнем случае, заменив их сухарями или галетами.
- Напитки. Нормальная работа пищеварительного тракта невозможна без достаточного количества жидкости. При панкреатите необходимо употреблять не менее полутора литров минеральных вод в сутки. Благоприятное воздействие оказывают кисель, отвары из шиповника или отрубей, травяные чаи. Очень полезен при панкреатите цикорий, обладающий желчегонным действием.
- Орехи и семечки. После периода длительной ремиссии допускается ввод в рацион грецких орехов, каштанов или кешью. Они содержат минимум клетчатки и в небольших количествах не увеличивают нагрузку на железу.
Овощи и фрукты при воспалении поджелудочной железы
Основу меню больного панкреатитом составляют белок в виде мяса и сложные углеводы в виде овощей и злаков. В период обострения заболевания овощи вводятся в виде протертых супов без добавления специй и приправ. Во время лечебной диеты допускается употребление небольшого количества сырой тертой моркови. Но в большинстве случаев овощи запекаются, варятся или обрабатываются паром. Оптимальным выбором для меню больного панкреатитом являются:
— кабачки,
— картофель;
— свекла,
— тыква;
— сладкий перец;
— цветная капуста.
С осторожность вводятся в рацион такие виды овощей, как:
— белокочанная капуста,
— горох,
— зеленый горошек,
— молодая фасоль;
— помидоры;
— огурцы.
Овощи могут быть как гарниром, так и самостоятельным блюдом, представленным в виде пюре, пудингов или суфле. В таком виде они будут усваиваться значительно легче и безопаснее для пораженного органа.
Что касается фруктов, то большинство видов содержат грубую клетчатку, которая затрудняет пищеварительный процесс, а также кислоту и сахар, увеличивающий нагрузку на поджелудочную железу. На второй неделе после ремиссии в рацион можно ввести:
— яблоки сладких сортов;
— груши;
— абрикосы;
— папайю.
Все фрукты перед употреблением необходимо очистить от кожуры.
Ягоды врачи разрешают вводить в меню только в случае длительной ремиссии и в небольшом количестве. Свежими можно употреблять голубику, чернику, черешню. Смородину, крыжовник, сливы, малину и клубнику лучше всего ввести в рацион в виде компотов.
Запрещенные продукты при обострении поджелудочной железы
Диета при панкреатите не подразумевает однообразного и «скучного» питания. Однако существует ряд продуктов, способных нанести вред и свести на нет все усилия по восстановлению функций поджелудочной железы. В этот перечень входят:
- мясные, грибные и крепкие овощные бульоны;
- жирные сорта мяса (гусь, утка, баранина) и субпродукты;
- жирная рыба (сельдь, семга, угорь);
- рыбные консервы и икра;
- колбаса, сало;
- копченые и острые сыры, плавленые сырки;
- жареные блюда;
- копчения;
- некоторые бобовые культуры (чечевица, кукуруза, горох);
- редис, лук, чеснок, репа, щавель, листовой салат;
- яблоки кислых сортов;
- газированные напитки;
- какао и шоколад;
- сдоба;
- мороженое;
- кофе и крепкий чай;
- приправы и специи;
- алкоголь.
Многие задаются вопросом можно ли употреблять мед в период ремиссии болезни. Понятно, что в острой фазе заболевания мед категорически противопоказан, так как провоцирует выработку инсулина поврежденной железой. Но после длительной ремиссии врачи позволяют понемногу вводить мед в рацион. Однако суточная доза не должна превышать 40-50 грамм. Безопаснее всего употреблять мед, добавляя его в компоты, творог или пудинги.
Диета при обострении поджелудочной железы: временно или навсегда?
Правильное питание – это такой же по значимости фактор для излечения больного панкреатитом, как и медикаментозное лечение. Рацион и диета напрямую влияют на состояние пораженного органа. При соблюдении правильного режима питания ремиссия наступает уже через 7-10 дней. Однако это не означает, что через месяц пациент может позволить себе вернуться к обычному питанию, как до обострения. Для предотвращения рецидивов человеку придется пересмотреть и откорректировать не только свой рацион, но и образ жизни. Алкоголь, курение, фаст-фуд, обилие сладкого, жирная и острая пища – все это способствует скорому возвращению в стены лечебного учреждения.
Источник
Что можно есть при панкреатите?
При появлении дискомфорта в животе, в области желудка нужно сразу отказаться от тех продуктов, которые противопоказаны при панкреатите – это все жирные продукты, кислые, соленые, острые, газированные напитки и консервы. В диете таких продуктов просто нет.
Пища диеты при панкреатите должна быть разнообразной и содержать все полезные вещества:
- Белок – до 90 грамм ежедневно;
- Углеводы – до 75 грамм;
- Жиры – до 40 грамм, желательно растительного происхождения.
В рацион питания при панкреатите должны входить все полезные микроэлементы: калий, кальций, фосфор, магний, железо, весь впектр витаминов и пр. Диете должна помогать организму повышать иммунитет и бороться с патологиями внутри железы.
Рацион при панкреатите должен быть полноценным, но все продукты готовятся только путем варки, тушением, на пару, запеканием. Никакой жареной пищи в питании и диете быть не должно.
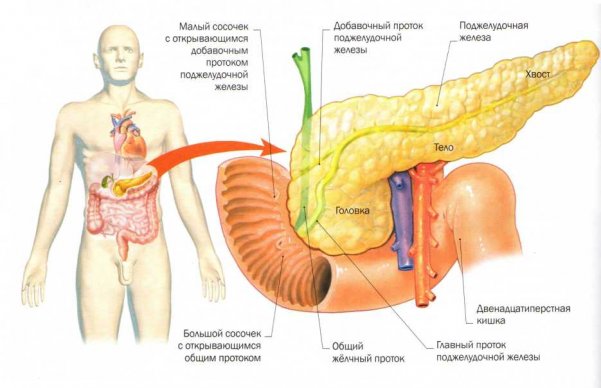
Поджелудочная железа у взрослых
Причин возникновения воспаления поджелудочной железы у взрослых – огромное множество.
Основными являются:
- Неправильное питание;
- Переедание;
- Употребление алкоголя;
- Наличие иных заболеваний желудочно-кишечного тракта;
- Инфекционные болезни;
- Малоподвижный образ жизни;
- Пониженный иммунитет;
- Сбои в работе гормональной и эндокринной систем и пр.
В соответствии с основной причиной возникновения панкреатита медики различают виды болезни:
- Алкогольный – основная причина алкоголь;
- Лекарственный – хаотичный или длительный прием лекарств;
- Билиарный – возникает как следствие желчекаменной болезни;
- Кальцинированный – избыток соли в организме и пр.
Все заболевания поджелудочной железы объединены в общую группу – панкреопатию.
При любом виде панкреопатии назначают диету при помощи тестов и другим методов дифференциальной диагностики – лабораторной (анализы) и инструментальной (УЗИ, рентген, лапароскопия, эндоскопия и пр.). Особенно диета становится строгой при обострении болезни.
Что кушать, когда обострение?
В период обострения заболевания врач назначает голод на 2-3 суток. эта диета называется стол № 0. В это время пациент может пить только щелочную негазированную воду – до 2 литров в день.
Если стадия панкреатита тяжелая, то проводится экстренная операция по удалению части или всей железы, камней из желчных путей и пр. До и после операции пациент также не должен ничего есть и придерживать диеты стола № 0. Все полезные микроэлементы, необходимые организму пациента, врач назначает путем внутривенных капельниц или инъекций.
Если даже оперативное вмешательство не показано, все равно голод – это тот период, когда доктор купирует боль и дает железе отдохнуть от пищеварительных процессов. Поэтому при хронической форме панкреатита, при обострениях, так или иначе, придется поглодать.
Меню
Затем после купирования боли и голода при панкреатите пациенту разрешают пить отвары шиповника, ромашки и других трав, имеющий противовоспалительное, антисептической, антимикробное действие. Спустя 2-3 дня рацион диеты расширяется вегетарианскими бульонами, чуть позже в диете появляются пюре, мясные или рыбные нежирные бульоны.
При положительной динамике выздоровления рацион расширяется и пациенту назначается диета – стол № 5, которая состоит из каш, овощных пюре, нежирных бульонов, приготовленной на пару рыбе или диетическом мясе, фруктов и овощей.
Условия приема пищи при диете должны соответствовать критериям:
- Пища должна быть размельченной;
- Подаваться при температуре 37 градусов;
- За один раз пациент может употребить не более 200 грамм продуктов;
- В течение дня можно есть 5-6 раз без перекусов и запиваний.
Даже размельченную пищу при панкреатите пациент должен тщательно прожевывать. Соблюдая все правила диетического питания при панкреатите, пациент максимально поможет своей поджелудочной железе восстановиться и начать нормально функционировать.
Конечно, при самой тяжелой некрозной стадии, когда единственным эффективным методом лечения является операция по удалению железы, пациент садится на строгую диету пожизненно.
Во время лечебного процесса диета – основное условие эффективного лечения. Без соблюдения диеты никакие медикаменты не помогут восстановиться этому важному органу.
Как питаться после прохождения основного курса лечения панкреатита, вам расскажет ваш лечащий врач. Но, как правило, схема и рацион питания при диете остаются неизменными, даже когда панкреатит отступает.
Ведь спровоцировать новый приступ и обострение панкреатита легко – достаточно один раз позволить себе, к примеру, жареную или жирную пищу. Тогда диета становится неэффективной, и панкреатит возвращается новым приступом и обострением.
Вся информация предоставлена сайтом https://NetGastritu.com
С уважением.
Источник
Поджелудочная железа – важная часть ЖКТ, участвующая в пищеварительном процессе и отвечающая за необходимое количество глюкозы в крови. В случае поражения органа, возникает панкреатит, сопровождающийся сильными болями, тошнотой, рвотой.
Во время лечения обязательно назначается диета, призванная нормализовать состояние больного, восстановить пищеварительный процесс, устранить спазмы, предотвратить развитие осложнений.
Заболевания поджелудочной железы, требующие диеты
Воспаление поджелудочной железы проявляется расстройством пищеварения. Нарушением метаболизма, проблемами с выработкой инсулина, вследствие чего возможно непроизвольное повышение сахара в крови.
Панкреатит развивается в острой или хронической формах, симптоматизируется:
- сильной болью в левом подреберье;
- тошнотой, рвотой;
- диареей;
- повышением температуры тела.

Причины вызывающие воспалительный процесс:
- неумеренность в питании (переедание, преобладание жирной пищи, нагружающей работу органа);
- злоупотребление алкоголем;
- травмы брюшной полости;
- длительный прием медикаментов;
- ДНК-предрасположенность;
- холецистит, воспаление желчного пузыря.
В случае диагностирования панкреатита проводиться обязательная госпитализация больного с назначением восстановительного, противовоспалительного лечения (обезболивающие препараты, ферменты, инсулин) и жесткой диетотерапии.
Основы питания при болезнях поджелудочной железы
Диета при поджелудочной железе – это строгое ограничение ежедневного рациона, направленное на:
- снятие болевых симптомов;
- предотвращением возможных рецидивов патологии;
- нормализацию пищеварительного процесса.
В случае обострения панкреатита проводиться лечебное голодание (2-3 дня). В это время разрешается пить только минерализованную воду (Есентуки, Слявяновская), фитоотвар из плодов шиповника, настой круп, корнеплодов. С 4-х суток в меню вводятся жидкие, безмолочные каши, процеженный бульон из индейки или курицы, пюрированный картофель, измельченная рыба.
Длительность строгой диеты составляет 12-16 дней. После нормализации состояния, прекращения болей рацион постепенно расширяется до меню, рекомендованного диетическим столом № 5.
Основные принципы питания:
- Кушать необходимо до 5-ти-6-ти раз в сутки маленькими порциями (по 250 гр).

- Не следует ложиться спать, испытывая чувство голода.
- В ежедневном рационе приветствуется преобладание белковой пищи, приготовленной в пароварке, методом тушения или запекания. Полностью исключается жарка.
- Все блюда изготавливаются строго перед потреблением, подаются теплыми. Температурный режим важно соблюдать для избегания появления спазмов.
- При изготовлении еды запрещается применением острых приправ, соусов кроме небольшого количества соли (6-8 гр) и молотой зелени.
- Ежедневное количество потребляемой энергии должно составлять 2300-2800 ккал.
Запрещенные продукты
Диета при поджелудочной железе состоит в строгом ограничении потребления в пищу жиров и простых углеводов.
После диагностики панкреатита из рациона убирают:
- мясо, рыба, отличающиеся большим количеством жирных кислот;
- креветки, осьминоги;
- кефир, ряженку, простоквашу (превышающие жирность более 10-15 %);
- сливочное масло;
- копчености;
- алкоголь;
- лимонад с газом;
- торты, пирожные, мороженое, булочки промышленного изготовления;
- ржаной свежий хлеб;
- горох, фасоль, бобы;
- белокочанную капусту;
- корнеплоды, содержащие щавелевую кислоту, дубильные вещества (редис, перец болгарский, помидоры);
- консервы из мяса и рыбы;
- соленое, копченое сало;
- грибы;
- свежевыжатые соки;
- фруктово-ягодные свежие плоды (исключение составляют яблоки, груши, сливы, 1 банан);
- фаст-фуд;
- шоколад;
- какао, кофе;
- острые приправы, уксус, сахар.

Ограничиваются:
- Колбаса докторская. Разрешается по 50 гр 1-2 раза в неделю. Перед употреблением продукт желательно отварить 10-15 мин.
- Молоко (не более 6% жирности). В чистом виде лучше не употреблять. Допускается добавление в напитки, каши.
- Подсолнечное, оливковое масло по 1 ст. л.
- Сливочный жир (20 гр во время приготовления пищи).
- Можно кушать только белок куриного яйца.
- Мармелад, вафли, варенье абрикосовое – не более 50 гр в день.
- Крупяные супы готовиться из перловки, гречки, овсянки, риса, перед подачей протираются.
- Разрешенные ягоды, фрукты, корнеплоды подвергаются термической обработке.
- Соль допустимо добавлять для вкуса еды (7-8 гр).
Замена вредных продуктов на полезные
Диетический рацион, соблюдаемый при заболеваниях поджелудочной железы легко разнообразить, заменив аналогами запрещенные к потреблению продукты:
| Исключаемая еда | Аналоги |
| Свежий хлеб |
|
|
|
| Куриные яйца (желток) | Омлет из белков, изготовленный на пару |
| Творожные глазированные сырки | творог низкой жирности с добавлением сухофруктов, меда. |
|
|
| сваренное, запечённое филе минтая, судака, трески |
| сахар | мармелад, мед, ксилит, фруктоза, ягодные муссы |
|
|
Сырые овощи, включающие в свой состав грубую клетчатку, дубильные вещества:
| Отварные, приготовленные над паром, запечённые корнеплоды с большим количеством крахмала:
|
|
|
| Жирная паста с соусами |
|
|
|
| сливочный жир | подсолнечное и оливковое масла (1 л) |
| приправы, соусы |
|
|
|
|
|
Тактика диетотерапии при обострении Тактика диетотерапии при обострении
Диета при поджелудочной железе направлена на максимальную разгрузку поражённого органа. В случае внезапного обострения патологии показано очистительное голодание длительностью не менее 3-4-х суток. Допустимо потреблять только минерализованную воду без примеси газов, фитоотвар из плодов шиповника.
С 4-х суток разрешено кушать перетертые супы из овсяной, рисовой круп, пюрированный отварной картофель, постный бульон из курицы.
 Диета при поджелудочной железе разрешает пюре на воде без соли
Диета при поджелудочной железе разрешает пюре на воде без соли
С 5-го дня вводиться молотое мясо с паровыми, измельченными овощами, пшеничные сухарики. На 2-й неделе болезни разрешается потреблять перемолотую теплую пищу из допустимых диетой продуктов. Длительность строго ограничения в питании составляет 1-2 недели. По окончании срока происходит постепенное введение новой пищи.
Рекомендуемое меню
Диета при поджелудочной железе назначается для снижения секреторной функции ЖКТ, предотвращения развития воспалительного процесса. Каждое обострение панкреатита вызывает замещение функционирующей ткани соединительной, провоцируя появление внешнесекреторной недостаточности, проявляющейся в нарушении выработки ферментов, участвующих в расщеплении пищи.
Ограничение рациона призвано максимально разгрузить поджелудочную железу, восстановить конституцию органа, предотвратить дальнейшее разрушение тканей.
При хронических заболеваниях
Чаще всего (после 1-го обострения) панкреатит преобразуется в хроническую патологию, переходя в острую форму при резком нарушении диетического режима.
Принципы питания:
- Разрешается употребление блюд, приготовленных в пароварке, методом варения, тушения запекания.

- Овощи и мясо, курицу перед подачей следует измельчать.
- Запрещается употребление продуктов с высоким содержанием щавелевой кислоты, имеющих в составе грубую клетчатку, дубильные микроэлементы. Опасно включат в меню еду, вызывающую повышенную секрецию пищеварительного сока.
- Ежедневное питание основывается на преобладании в меню углеводов и белковых продуктов. Строго ограничиваются жиры.
- Кушать требуется 5-6 раз в сутки. В промежутках между приемами пищи необходимо потреблять жидкость.
Состав суточного рациона:
- белки – 120 гр (более половины должен составлять растительный белок);
- жиры – 85 гр (не менее 35% — растительного происхождения);
- углеводы – 380 гр;
- жидкость – 1-2 л;
- пищевая ценность – 2300-2900 ккал.
Придерживаться диетпитания следует от 6 мес. до 2 лет.
Рекомендованный рацион:
При острой форме
Воспалительный процесс в поджелудочной железе проявляется сильными болями, тошнотой и рвотой. В острой стадии заболевания назначается голодание (2-3 дня). В случае сильного снижения веса проводится кормление через зонд.
На время голодного периода разрешены:
- минерализованная вода без примеси газов;
- несладкий чайный напиток;

- фитоотвар из плодов шиповника;
С 4-го дня пациенту можно кушать. Употреблять пищу следует дробно (не более 100 гр за 1 прием) 5-6 раз в сутки.
Основы питания:
- Показаны только отварная пища и еда, изготовленная в пароварке.
- Каши, мясные, овощные блюда тщательно перетираются.
- Можно есть только теплую пищу.
Суточный рацион:
- с 1-го по 3-й день – 0 ккал;
- с 4-го по 7-й – 80 гр белка, 60 гр жира, 90 гр углеводов. Во время лечения наложен строгий запрет на потребление простых углеводов, из-за возможного появления пищеварительного секрета.
Предлагаемое питание:
В стадии выздоровления
После завершения стационарного лечение, в течение 14-18 суток необходимо придерживаться щадящей диеты, направленной на:
- оздоровление ЖКТ;
- предотвращение повышенной секреции желудочного сока;
- исключения возможного обострения болезни.
Особенности питания:
- Преобладание белковой пищи. В случае непереносимости животного белка применяются соевые продукты.

- Обязательная термическая, механическая обработка. Разрешены только отварные и паровые блюда. Корнеплоды, фрукты применяются для приготовления муссов, запекаются, в обязательном порядке перетираются блендером или с помощью терки.
- Ограничение соли (6-7 гр).
- Полное исключение алкоголя, сахара, корнеплодов, богатых грубой клетчаткой.
- Питаться необходимо 4-5 раз в сутки. Пища подается свежеприготовленной и теплой (+ 37 °С).
- Питьевой режим – до 1,2 л.
Пищевая энергия:
- белки – 100-110 гр;
- жиры – 70-80 гр (до 20% растительные происхождения);
- углеводы – 250-350 гр (30% простые);
- суточный рацион – 2590-2790 ккал.
Допустимое меню на 7-ми дневный период:
| 1-й день | |
| 8:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
2-й день | |
| 8:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 20:00 |
|
| 21:00 |
|
| 3-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
4-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 5-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
6-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| 21:00 |
|
7-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
В период обострения
Показано пребывание в условиях стационара. Лекарственная терапия сопровождается 3-х дневным исключение пищи с последующим переводом на диетпитание. Голодание проводиться с целью предупреждения выработки ферментов, необходимой для восстановления функций поджелудочной железы. С 4-го дня разрешается употребление жидкой, перемолотой пищи. Показаны кисели, содержащие крахмал.
Основы рациона:
- Строгое ограничение в пище, направленное на восстановление работы ЖКТ, снятие болевых симптомов.
- Термальная и механическая обработка изготовляемой пищи. Разрешены к потреблению только теплые блюда, подаваемые в перемолотом виде, жидкие, безмолочные каши.
- Диетпитание проводиться 5-6 раз в сутки.
- Показано полное исключение из рациона запрещенных продуктов.
Меню на 7-ми дневный срок:
 Суточное потребление:
Суточное потребление:
- белки – 65 гр;
- жиры – 25 гр;
- углеводы – 350 гр (строго ограничено количество простые);
- вода – 1,2 л.;
- всего – 1000 ккал.
Длительность строгой диеты 10-14 дней с постепенным расширением ежедневного рациона. По окончанию ограничений больной переводиться стол 5В.
В период ремиссии
Питание в период стойкой ремиссии имеет целью:
- предупреждение острых приступов панкреатита;
- стабилизацию работы поджелудочной железы и ЖКТ;
- соблюдение правильного рациона.
Особенности диетпитания:
- Кушать следует 4-5 раз в сутки.
- Пища вариться, готовиться в пароварке, тушиться, запекается.
- Рекомендуется измельчать еду, но допустимо потребление еды мягкими кусками.
- Исключение жирных, сладких, острых продуктов.
Ежедневный рацион:
- белки – 1105 гр;
- жиры – 95 гр;
- углеводы – 350-450 гр;
- суточное потребление – 2700 ккал.
7-дневный рацион:
Воспалительный процесс в поджелудочной железе – неприятная патология, могущая привести к нарушению пищеварения и метаболических процессов организма. Во время проведения терапии необходимо соблюдение диетпитания, направленного на предотвращение спазмов, разгрузку ЖКТ и восстановление его полноценной работы.
Оформление статьи: Мила Фридан
Видео о диете при заболеваниях поджелудочной
Диета при панкреатите:
Источник