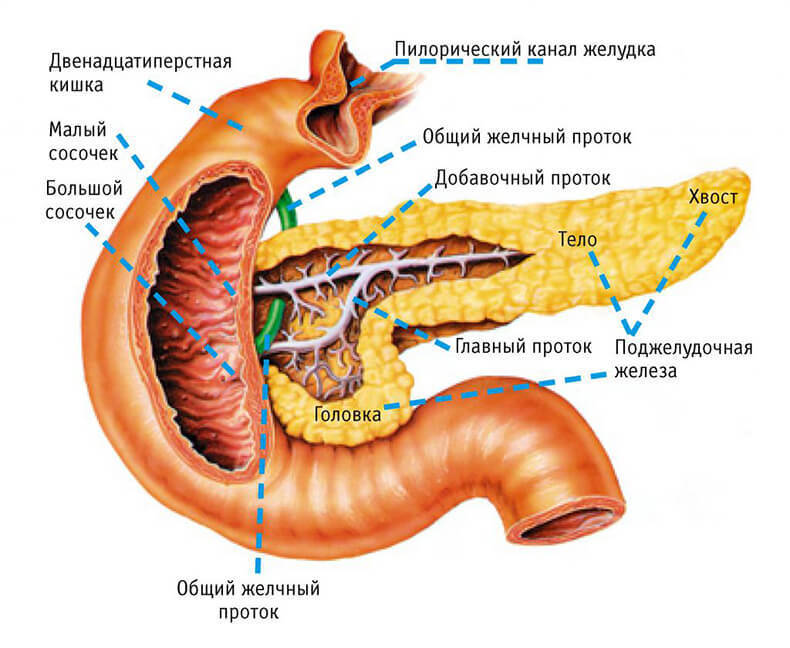
Дополнительная долька в поджелудочной железе
Добавочная, или аберрантная поджелудочная железа – это редчайшая аномалия развития желудочно-кишечного тракта, когда в дополнение к основной железе появляется еще одна. Орган располагается в антральном участке ЖКТ, у стенки желудка или 12-перстной, подвздошной или тонкой кишки, брыжейке. Он считается аномалией и появляется дополнительно к основному органу, имея такие же ткани, но при этом никак с ним не связан. Как проявляется патология и что необходимо предпринимать, рассмотрим далее.
Что скрывается под термином «аберрантная поджелудочная железа»?
Добавочная железа появляется в результате аномального развития. Считать ее появление заболеванием не стоит, в некоторых случаях она себя никак вообще не проявляет и почти не мешает человеку жить полноценной жизнью. Выявить патологию можно случайно, во время проведения лапаротомии, которая была назначена по другой причине. К примеру, когда проверяется поджелудочная железа на предмет аномалий, при хирургическом вмешательстве по удалению язв в желудке или кишечнике, оперативном излечении холецистита в калькулезной форме.
Ткани аномальной железы и нормального органа состоят из одинаковых составляющих. Аберрантная поджелудочная железа состоит из протока, который открывает свой просвет в желудок или кишечник. В результате этого в дополнительной железе может развиться панкреатит в острой форме. К редчайшим недугам можно отнести желудочно-кишечное кровотечение.
Причины развития добавочной железы
До сих пор ученые бьются над главным из вопросов: по какой причине формируется двойной аберрантный проток поджелудочной железы. Но есть достоверные сведения, что возникает аномалия еще в утробе матери, а влияют на его развитие многие нежелательные факторы:
- неблагоприятный экологический фон, влияющий на женщину в период вынашивания малыша;
- генетические патологии;
- курение и прием спиртосодержащих напитков во время беременности;

- частые депрессивные состояния и стрессы;
- инфекционные заболевания, которые были перенесены женщиной во время вынашивания малыша, в их числе — сифилис, краснуха, герпес и другие;
- прием нежелательных для беременной женщины препаратов.
Симптоматика заболевания
Клинические проявления наличия аберрантной поджелудочной железы зависят от ее размеров и места локализации. Если она находится в районе стенок желудка, то симптомы очень схожи с проявлением гастрита, а если расположена в области 12-перстной кишки, то в этом случае проявления могут указывать на развитие язвы. Кроме этого, могут появиться признаки, указывающие на панкреатит, холецистит или аппендицит. Эти признаки не заставляют пациента обратиться к врачу, и патология длительное время может не выявляться.
Но в большинстве случаев симптомы почти не проявляются, жалобы у пациента возникают только при развитии осложнений. Это:
- воспалительные процессы;
- перфорация стенки кишечника или желудка;
- некроз;
- кровотечение;
- непроходимость кишечника.
Чаще всего осложнения появляются, если добавочная железа локализуется в области тонкого кишечника. Осложнением в этом случае является его непроходимость. А если еще дополнительно в организме присутствует воспаление, то у пациента могут развиться диспепсические расстройства, сильнейшие боли в области брюшины.
Во время лабораторного обследования могут быть выявлены гиперлипаземия и гиперамилаземия.
Формы заболевания
Существует несколько форм аберрантной железы. Она может быть представлена:
- всеми существующими компонентами поджелудочной железы: протоками и секреторными частями;
- исключительно экзокринной частью, которая отвечает за выработку желудочного сока;
- непосредственно эндокринной частью, помогающей вырабатывать жизненно важные гормоны, которые регулируют уровень сахара в крови;
- аденомиозом – ткани поджелудочной внедряются в большой 12-перстный сосочек (это место открытия протока железы в 12-перстную кишку).
Место локализации аберрантной железы
Располагаться может аберрантная поджелудочная железа в желудке и в других органах:
- пищеводе;
- двенадцатиперстной кишке;
- стенках желчного пузыря;
- печени;
- селезенке;
- тонкой кишке;
- брыжейке тонкой кишки, в складке или слизистой оболочке брюшной полости.
Как диагностировать болезнь?
Обнаружить патологию можно разными методами, все зависит от места ее локализации. Если аберрантная долька поджелудочной железы расположена на стенке 12-перстной кишки, в толстом кишечнике или желудке, то в этом случае выявить ее будет несложно. В большинстве случаев ее обнаруживают во время скринингового исследования. Возраст пациентов, у которых чаще всего диагностируется недуг, составляет 40-70 лет.
Выявить аномалию можно несколькими методиками:
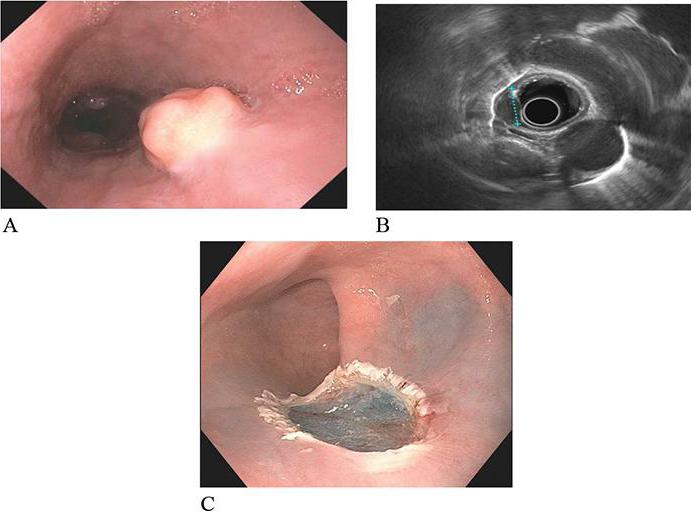
- Эндоскопическим. В этом случае железа представляет собой крупного размера островок железистой ткани, часто напоминающей полип, который располагается на широком основании. Часто на вершине подобного островка может быть вдавление, являющееся эндоскопическим признаком аберрантной железы. Если во время этого исследования взять поверхностную биопсию, то получить точные данные будет сложно.
- Рентген. В этом случае аномалия может представлять собой крупное образование, которое заметно в виде скопления контраста. Но в этом случае может быть заметно и устье протока, которое также контрастируется.
- УЗИ. При проведении ультразвукового исследования дополнительную железу можно заметить, а способствуют этому гипоэхогенная структура, наличие дополнительных полостей и анэхогенный проток.
- КТ брюшной полости. Это исследование поможет выявить железу в том случае, если она расположена на стенках полого органа. Это обследование помогает провести дифференциальную диагностику от злокачественного новообразования. В случае наличия опухоли имеется инвазия в соседние с брюшиной органы и наличие метастазов. Но дифференциальная диагностика может быть затруднена, если опухоль локализуется в подслизистых слоях (лейомиома, липома и миосаркома).
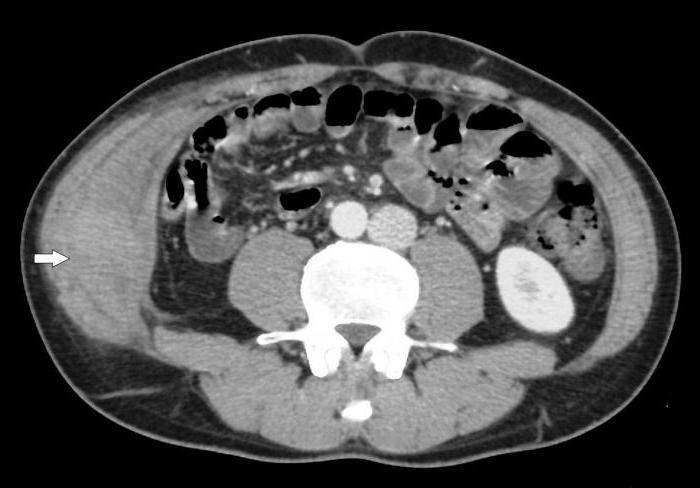
Лечение аберрантной поджелудочной железы
Пациенты, у которых была выявлена аномалия, считают, что сразу придется ложиться под нож хирурга. У них возникает резонный вопрос: стоит ли удалять аберрантную поджелудочную железу? Оставлять ее без внимания нельзя, ведь она опасна тем, что может произойти малигнизация тканей. Во время ее обнаружения нужно в срочном порядке пройти ряд исследований, которые помогут исключить развитие злокачественной опухоли. А вот уже после заключительного диагноза рекомендовано удаление аномалии, а вот какой метод для этого выберет хирург, зависит от места расположения железы.

Если дополнительный орган расположен поверхностно, то рекомендована эндоскопическая электроэксцизиция. Если в органе имеются кисты, то в этом случае проводят фенестрацию кист.
Консервативное лечение также хорошо помогает в тех случаях, если нет риска перехода в рак. Рекомендованы препараты длительного действия, лучше всего подойдут аналоги «Соматостатина». Одновременно проводят симптоматическую терапию.
Аберрантная поджелудочная железа антрального отдела желудка не опасна для пациента до тех пор, пока не начнут развиваться патологические процессы. Именно поэтому при наличии дополнительной железы у пациента лечение может не использоваться, но постоянный контроль у специалиста должен быть.
Осложнения и последствия
Стоит помнить, что полностью игнорировать наличие аномалии в поджелудочной железе не стоит, ведь при любом негативном влиянии она легко может привести к развитию таких патологий:
- панкреатит — добавочная железа воспаляется;
- кровотечение в желудке или кишечнике;
- злокачественное новообразование добавочной железы или поджелудочной.
Профилактика развития осложнений со стороны добавочной железы
Если есть добавочная железа, то контролировать ее дальнейшее развитие необходимо регулярно. Чтобы она не вызвала массу осложнений, необходима профилактика:
- Придерживаться диеты: больше в рацион добавлять легкоусвояемого белка, продуктов, обогащенных клетчаткой. Минимум жиров и ничего того, что бы усиливало аппетит.

- Принимать препараты, помогающие процессу пищеварения, например, «Креон» в виде мини-микросфер. Капсулы легко смешиваются в желудке с пищей и проникают в кишечник. Это необходимо при отсутствии выработки собственных ферментов.
- Отказ от курения и алкоголя.
Если соблюдать рекомендации и постоянно наблюдаться у врача, то добавочная железа не вызовет никаких неудобств. В любом случае необходим постоянный контроль со стороны специалиста, чтобы своевременно выявить осложнения и принять необходимые меры.
Источник
Аномалии поджелудочной железы встречаются довольно нередко. Большая группа аномалий относится к вариантам размеров, формы и расположения поджелудочной железы и в основном не имеют клинического значения.
В то же время достаточно часто встречаются наследственные заболевания, значительно более серьезные, часть из них несовместима с жизнью и проявляется уже сразу после рождения, некоторые аномалии поджелудочной железы в большей или меньшей мере отражаются на состоянии здоровья больного и снижают качество жизни. Говоря об аномалиях поджелудочной железы, следует помнить, что многие наследственные болезни проявляются не одним каким-то пороком развития, а несколькими, иногда даже целыми комплексами таких пороков. Кроме того, немаловажным фактором является рост распространенности наследственных заболеваний в некоторых странах: например, в Швейцарии приблизительно каждый 13-й новорожденный при рождении или в течение жизни страдает полностью или частично генетически обусловленным заболеванием.
Однако в данной главе будут рассматриваться в основном те аномалии поджелудочной железы, с которыми больные могут длительное время жить и по поводу симптомов (или осложнений которых) обращаются к врачам; и таким больным медикам часто удается помочь.
В легких случаях врожденных аномалий поджелудочная железа может быть расщеплена по своей продольной оси или же головка поджелудочной железы может располагаться отдельно от ее тела.
Удвоение поджелудочной железы — крайне редкий порок развития; несколько чаще встречается расщепление ее хвоста.
В поджелудочной железе иногда наблюдается гетеротопия ткани селезенки; в этих случаях хвост железы обычно сращен с селезенкой; на разрезе определяются панкреатические островки темно-красной ткани размерами в несколько миллиметров.
Удвоение поджелудочной железы и гетеротопия ткани селезенки в поджелудочную железу сами по себе, по-видимому, какой-то реальной угрозы для развития ребенка не представляют, если не являются лишь одним из проявлений значительно более сложных дефектов развития, например синдромов Патау и де Ланге. Дистопии и аномалии формы поджелудочной железы встречаются в случаях situs viscerum inversus (железа расположена справа «зеркально» к своему обычному расположению), а также (в меньшей степени) при смещении ее положения вследствие увеличения расположенных рядом органов (резко увеличенная селезенка, больших размеров левосторонние диафрагмальные грыжи и др.).
Кольцевидная железа. Сравнительно нередко встречается так называемая кольцевидная поджелудочная железа, возникающая в эмбриогенезе вследствие неравномерного роста дорсальной и вентральной закладок этого органа. Ткань поджелудочной железы при этом пороке развития располагается в виде кольца, которое полностью или почти полностью охватывает нисходящую часть двенадцатиперстной кишки. В одних случаях, что бывает относительно нередко, кольцевидная поджелудочная железа представляет собой сравнительно неопасный вид аномального развития железы, который или не причиняет особых беспокойств больному, либо, при достаточно выраженном стенозе, относительно несложно корригируется операцией. В то же время, что следует иметь в виду, кольцевидная поджелудочная железа может сочетаться с другими аномалиями развития пищеварительной системы, а в ряде случаев — и других органов. Кроме того, эта аномалия может входить лишь как один из компонентов в очень сложные комбинированные дефекты развития, порой несовместимые с жизнью. Если рассматривать более часто встречающиеся случаи, когда кольцевидная поджелудочная железа не сочетается с другими пороками развития, то ее клинические проявления во многом определяются степенью сдавления двенадцатиперстной кишки и нарушения ее проходимости.
Если сдавление достаточно выражено в период развития плода, то уже сразу после рождения проявляется срыгиванием, рвотой и другими симптомами, напоминая врожденный пилоростеноз или пилороспазм.
В более старшем возрасте и у взрослых даже неповрежденная ткань этого «панкреатического кольца» может сдавливать просвет двенадцатиперстной кишки, а в случае хронического панкреатита или рака головки поджелудочной железы такое сдавление происходит, как правило, вплоть до возникновения высокой полной кишечной непроходимости хронической или даже острой. В некоторых случаях при кольцевидной поджелудочной железе может возникнуть желтуха механического типа (подпеченочная) вследствие сдавления и вовлечения в процесс общего желчного протока. При контрастном рентгенологическом исследовании желудка и двенадцатиперстной кишки в нисходящей части последней обычно выявляется ограниченное (на протяжении 2-3 см) циркулярное сужение, при этом слизистая оболочка двенадцатиперстной кишки в зоне сужения представляется неизмененной, складки слизистой оболочки сохранены. При гастродуоденоскопии выявляется сужение нисходящей части двенадцатиперстной кишки (в разных случаях — различной степени), слизистая оболочка двенадцатиперстной кишки не изменена. Этот признак позволяет исключить воспалительно-рубцовое поражение двенадцатиперстной кишки, например, вследствие рубцевания внелуковичной язвы, сужение вследствие опухолевого прирастания стенки кишки при раке БСД или головки поджелудочной железы.
Лечение при выраженном сдавлении и нарушении проходимости двенадцатиперстной кишки оперативное.
Добавочная (аберрантная) поджелудочная железа. Относительно нередкий порок развития, заключающийся в гетеротопии ткани поджелудочной железы в стенку желудка, кишечника, желчного пузыря, в печень и совсем редко — в другие органы.
Считается, что первое описание добавочной поджелудочной железы принадлежит Schulz (1727), который обнаружил ее в дивертикуле подвздошной кишки (дивертикул Меккеля). С. А. Рейнберг предложил для аберрантной поджелудочной железы термин «хористома» (от греч. choristos, что означает «отделимый, отдельный»).
К 1927 г., т. е. за 200 лет со времени первого описания, по данным И. И. Генкина, было описано всего 60 случаев аберрантной поджелудочной железы, в последующие 20 лет — еще 415. К 1960 г. в отечественной и зарубежной литературе описано 724 случая «хористом»; по данным патологоанатомов, аберрантные очажки ткани поджелудочной железы встречаются в 0,3-0,5% всех случаев вскрытия, что обусловлено более точной морфологической диагностикой.
При локализации в желудке и кишечнике добавочная железа обычно располагается в подслизистой основе или мышечной оболочке. Наиболее частая локализация — в гастродуоденальной зоне (от 63 до 70%) с преимущественной локализацией в пилорическом отделе желудка. Аберрантная поджелудочная железа чаще встречается у мужчин. Достаточно крупные островки ткани поджелудочной железы при рентгенологическом и эндоскопическом исследованиях обычно имеют вид полипа (или полипов) на широком основании. В центре таких достаточно крупных полипов при рентгенологическом исследовании иногда определяется маленькое скопление контрастной массы — это устье протока добавочной поджелудочной железы. В большинстве случаев аберрантная поджелудочная железа существует бессимптомно.
Осложнениями добавочной поджелудочной железы являются ее воспалительные поражения, некроз и перфорация желудочной или кишечной стенки, малигнизация, возможны кровотечения из добавочной поджелудочной железы.
При локализации аберрантной поджелудочной железы в гастродуоденальной зоне могут наблюдаться боли в эпигастральной области, тошнота, рвота. Уточняется диагноз при рентгенологическом, эндоскопическом и, особенно, морфологическом (гистологическом) исследованиях биоптатов. С учетом высокого риска малигнизации большинство авторов считают, что больным с аберрантной поджелудочной железой показано хирургическое лечение.
Агенезия (аплазия). Считается крайне редким пороком развития, и новорожденные с этой аномалией обычно очень быстро умирают. В литературе описаны лишь отдельные случаи, когда больные с этим пороком развития жили по нескольку лет, казуистически редко такие больные живут более 10 лет — при этом у них, кроме отсутствия или недоразвития поджелудочной железы, обычно обнаруживается комплекс первичных (т. е. врожденных) и вторичных (приобретенных) изменений в организме.
Синдром Швахмана. Своеобразный симптомокомплекс, характеризующийся гипоплазией или аплазией экзокринной части поджелудочной железы с ее липоматозом, гипоплазией костного мозга, задержкой созревания гранулоцитов, жировым гепатозом и фиброзом печени, фиброэластозом эндокарда, метафизарной хондродисплазией, впервые в отечественной литературе был описан Т. Е. Ивановской и Е. К. Жуковой в 1958 г. Однако свое название (синдром Швахмана) он получил по имени одного из авторов, описавших его в 1963 г.
Этот синдром встречается довольно редко. Характеризуется наследственной недостаточностью внешнесекреторной функции поджелудочной железы (аутосомно-рецессивное наследование), дисфункцией костного мозга. Проявляется обычно в грудном возрасте. Возникают хронические рецидивирующие поносы, задержка роста и общего развития при сохранении умственного развития, задержка которого встречается редко. При обследовании обнаруживают признаки синдрома нарушенного кишечного всасывания: дефицит массы тела, отеки, положительный симптом мышечного валика, проявления гипо- и авитаминоза, анемия и др. При лабораторном и инструментальном исследовании выявляют гипогликемию натощак, сниженную толерантность к галактозе, метаболический ацидоз, метафизарный дизостоз, гематологические нарушения (нейтропения, анемия, тромбоцитопения, панцитопения), а также стеаторею.
Описаны больные, у которых синдром Швахмана сочетался с другими врожденными пороками развития, биохимическими и гематологическими аномалиями, хотя панкреатические островки, как правило, не поражаются, описаны единичные случаи, протекающие с нарушением функции эндокринного аппарата поджелудочной железы и развитием сахарного диабета. Больные чаще умирают в первые 10 лет от бактериальных инфекций, обычно пневмоний, или от тяжелых нарушений обменных процессов. Вместе с тем описаны больные, дожившие до 30 лет и более.
Морфологически обнаруживают гипоплазию поджелудочной железы с липоматозом, при котором железистая ткань и протоки замещены жировой тканью; иногда поражается и эндокринная паренхима железы.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Источник