Движения в поджелудочной железе
Поджелудочная железа — важная часть организма, единственный орган, производящий инсулин. Кроме того, она отвечает за выработку желудочного сока. Ряд различных факторов может спровоцировать проблемы с данным участком организма. Как болит поджелудочная железа у человека и какие симптомы могут указывать на проблемы с этим органом? Можно ли облегчить болезненные проявления в домашних условиях до прибытия врача? Рассмотрим эти вопросы далее.
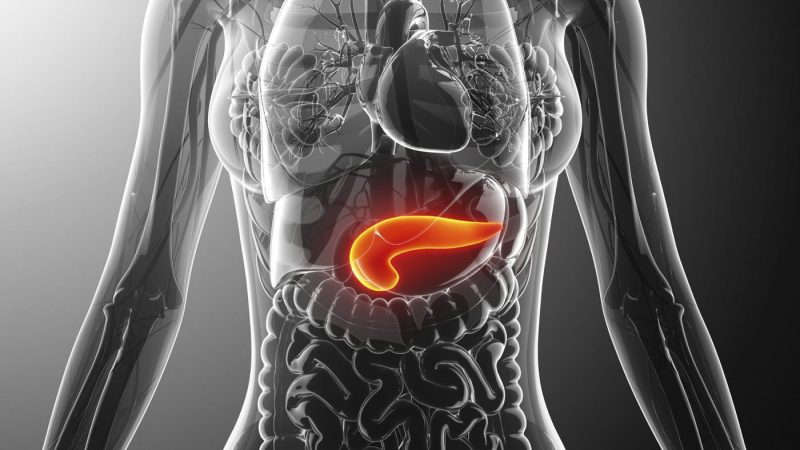
Где находится поджелудочная железа у человека?
Казалось бы, если железа зовется поджелудочной, логично, что она расположена под желудком. Однако это утверждение верно лишь для тех случаев, когда человек лежит. В остальных положениях орган находится «позади» желудка, плотно примыкая к нему и двенадцатиперстной кишке.
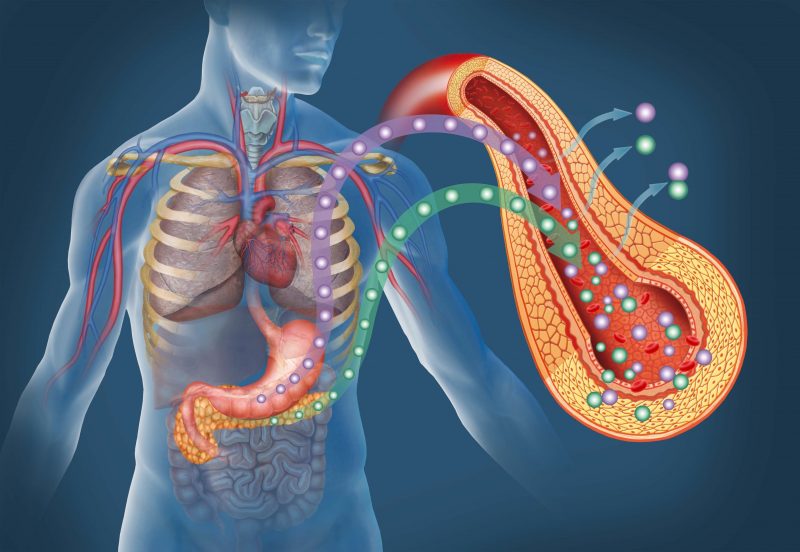
- Если взглянуть на строение человека со стороны позвоночника, эта железа располагается на уровне начала поясничного отдела.
- Что же касается взгляда со стороны брюшины, поджелудочная разместится примерно на 4—5 см выше пупка.
Этот внутренний орган состоит из 3 частей: головки, тела и хвоста. Головка железы располагается в области 12-перстной кишки (последняя охватывает поджелудочную, как будто подковой). Тело органа «прячется» за желудком, а хвост соседствует с селезенкой.
Это интересно! Формирование поджелудочной железы начинается на 5 неделе внутриутробного развития плода.
У новорожденного ребенка этот орган достигает длины 5 см, у годовалого — уже 7 см. Окончательные размеры (15 см) железа приобретает к 16 годам. Нормальными размерами органа считается диапазон 15—22 см, все остальные показатели являются патологией.
На какие заболевания указывает боль?
Основная проблема состоит в том, что симптомы, характерные для заболеваний поджелудочной железы, свойственны и альтернативным вариантам болезней. Это может привести к постановке неправильного диагноза и назначению не подходящего случаю лечения. В итоге теряется драгоценное время для терапии железы.
Это интересно: недостаточность кардии желудка — что это такое

Наиболее распространенными нарушениями поджелудочной считаются:
- панкреатит;
- сахарный диабет;
- рак;
- киста;
- панкреонекроз;
- муковисцидоз.
Последние 3 варианта заболеваний встречаются довольно редко.
Как болит поджелудочная железа?
Человеку, никогда прежде не сталкивавшемуся с трудностями функционирования поджелудочной железы, трудно распознать, что проблема заключается именно в ней. Где болит поджелудочная железа? Продолговатая форма органа может провоцировать боль в разных местах. Так, воспаленная головка провоцирует очаг боли справа и многие относят его на счет печени. Боли в остальных отделах создают дискомфорт в подреберье. Случаи острого панкреатита и вовсе делают характер боли опоясывающим.
Основными симптомами проблем с поджелудочной железой считаются:
- Высокая температура (от 38 градусов).
- Приступы тошноты, переходящие в рвоту с кисловатым привкусом.
- Снижение аппетита или вовсе его отсутствие (часто вызывает резкое похудение).
- Опоясывающие боли (либо в левом подреберье). Дискомфорт настолько силен, что смена положения (на лежачее, сидячее или стоячее) не может существенно облегчить страдания.
- В левом подреберье присутствует ощущение распирания. Этот симптом усиливается после еды или питья, а также по утрам.
- Сильная жажда.
- Желтоватый оттенок кожи и белков глаз.
- Повышенная потливость.
- Ощущение горечи во рту.
- Иногда наблюдается шоковое состояние.
Зачастую боли активизируются после еды, а если не принимать пищу вовсе не дают о себе знать.
Кроме того, у больного могут быть выявлены симптомы токсикоза, т. е. стойкое отвращение к ряду продуктов питания.
Симптомы и основные признаки патологий органа
Чаще всего на фоне поджелудочных проблем развивается сахарный диабет или панкреатит.
Сахарный диабет — патология поджелудочной железы, спровоцированная дефицитом инсулина.
Его основные симптомы:
- сильное и резкое похудение без видимых причин;
- ощущение покалывания в конечностях;
- нарушения зрения и слуха;
- постоянное ощущение неутолимой жажды;
- долгий период заживления ран;
- чувство постоянной сильной усталости.
Панкреатит — процесс воспаления железы, спровоцированный перекрыванием ее протока. Болезнь может быть острой или хронической.
Симптомы острой формы панкреатита:
- резкое повышение температуры;
- рвота;
- диарея;
- тахикардия;
- боль в районе пупка.
Хроническая форма характеризуется следующими признаками:
- потеря веса;
- боли в подреберье (усиливаются при физических нагрузках);
- нарушения сна;
- неприятие жирной пищи.
Больше материалов: поджелудочная железа: где находится
Диагностические мероприятия

Диагностика проблем поджелудочной железы включает в себя ряд мероприятий:
- Визуальный осмотр больного врачом. Специалист опрашивает пациента, наблюдает за цветом слизистых оболочек и кожных покровов.
- Пальпация болезненных участков. Для подобного осмотра пациент сначала занимает позицию лежа на спине, а потом на левом боку. Когда поражена поджелудочная железа, боль в боку обычно носит менее острый характер.
Также врач обычно назначает список необходимых анализов, среди которых:
- Общий анализ крови. Нарушения работы железы обычно вызывают повышение лейкоцитов.
- Выявление уровней трипазы, амилазы и липазы в кровяной сыворотке.
- Дополнительно рекомендуется исследование печеночных ферментов: щелочной фосфатазы, билирубина и АТЛ. Повышенные показатели могут указывать на приступ панкреатита, вызванного движением желчных камней.
- Анализ мочи на выявление уровня амилазы.
- Анализ кала на избыточное содержание жиров, трипсина и химотрипсина.
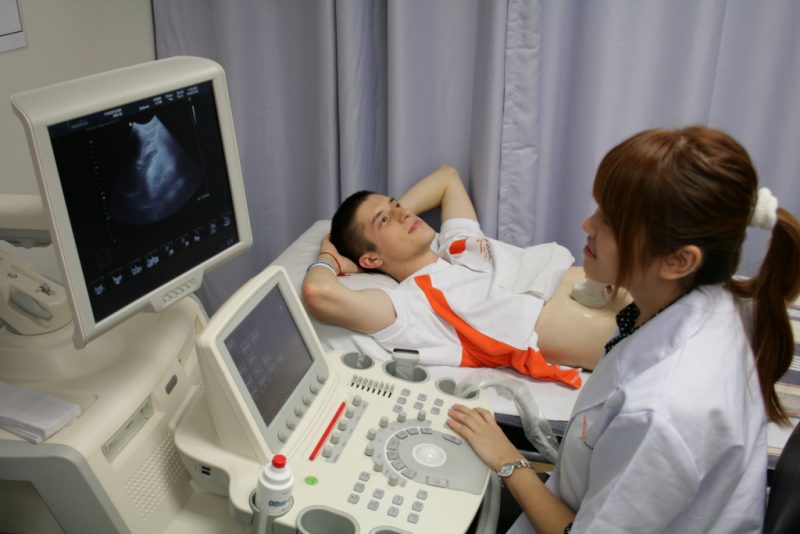
Дополнительно применяются инструментальные способы диагностики:
- Рентгенография. С ее помощью выясняется, увеличена железа или нет.
- УЗИ. Помогает исследовать особенности контуров органа, определяет наличие желчных камней, состояние выводного протока.
- МРТ. Применяется с целью уточнения диагноза, определяет наличие панкреонекроза или жидкости в брюшине.
Читайте также: воспаление поджелудочной железы: симптомы и лечение
Что делать, если болит поджелудочная железа?
Конечно, первое, что необходимо сделать, определив, что болит именно поджелудочная, — обратиться к специалисту.
Важно! Самостоятельная постановка диагноза, равно как и самолечение могут быть опасными для здоровья.
Но устранить боль и облегчить состояние можно самостоятельно в домашних условиях.
Тупая, ноющая боль устраняется постепенно. Зачастую дискомфорт вызван перегрузкой железы.
С целью снижения нагрузки на орган, стоит придерживаться ряда рекомендаций:
- Убрать (или минимизировать) из рациона жирную пищу.
- Придерживаться дробности питания.
- Исключить прием алкоголя.
- Отказаться от курения.
- При наличии избыточного веса — похудеть.
- Во время приема пищи дополнительно принимать панкреатин.
Совет. В качестве медикаментозной терапии против проявлений общей (абдоминальной) боли в животе применяется Дротаверин, Но-шпа, Парацетамол и др.
Прием подобных препаратов нужно предварительно обсудить с лечащим врачом.
Во время приступов острой боли в подреберье нужно незамедлительно вызвать врача. Болевые ощущения бывают настолько интенсивными, что пациент может быть направлен в стационар, где будет проходить лечение при помощи наркотических анальгетиков.
Но до приезда медиков нужно продержаться, ведь боль в какой-то момент может стать просто невыносимой. Не теряя времени, стоит начать борьбу с болевым синдромом.

Наилучший выход — немедикаментозные способы облегчения болей в животе.
- Занять коленно-локтевую позицию. Таким образом уменьшается давление поджелудочной железы на область солнечного сплетения.
- Прикладывать лед к животу. Помогает уменьшить активность органа.
- Стараться ограничить физическую активность, лучше всего оставаться без движения.
Боли в области поджелудочной железы зачастую сигнализируют о различных неполадках в работе органа, а в ряде случаев — о серьезных заболеваниях. Боли в подреберье, носящие, опоясывающий, ноющий или острый характер — повод для незамедлительного обращения к врачу. На основании диагностики специалист определит патологию и выявит оптимальную тактику лечения. Если болезнь железы носит хронический характер, пациент должен четко знать список медикаментов, подходящих для облегчения симптомов патологии. Все лекарства должны быть назначены строго лечащим врачом.
Источник
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Хотя поджелудочная железа — орган относительно небольшой, на нем лежит множество разнообразных функций. Поджелудочная выделяет панкреатический сок — «коктейль» из ферментов и солей, необходимых для расщепления различных питательных веществ и их усвоения. Без ферментов мы не смогли бы переваривать пищу. Их в нашем теле вырабатываются десятки видов, не только в поджелудочной, но и в желудке, и в слюнных железах, и в кишечнике.
Интересный факт
За сутки поджелудочная железа может выделять до одного литра панкреатического сока.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Почему болит поджелудочная железа: выясняем причины
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
На заметку
Примерно 90% пациентов с панкреатитом жалуются на сильные боли в поджелудочной железе, и только у 10% заболевание проходит без болевого синдрома.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Как понять, что болит именно поджелудочная железа? Опознать проблему нетрудно, боль в поджелудочной железе проявляется достаточно специфически. Болевые ощущения локализованы в области вокруг пупка, а при остром панкреатите отдает в спину — этот эффект врачи называют «опоясывающей болью». Боли в поджелудочной усиливаются после обильной или жирной пищи, алкогольных напитков, а также в положении лежа на спине. Эта боль практически не купируется анальгетиками и спазмолитиками, носит постоянный, неприступообразный характер и немного ослабевает, если сесть и наклониться вперед. При панкреатите, помимо боли, наблюдаются тошнота и рвота, слабость, потливость.
Что делать, если болит поджелудочная железа: рекомендации
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
- Диета. Первая задача при лечении поджелудочной железы — максимально разгрузить этот орган, облегчить его работу. Вне зависимости от того, что вызвало боль в поджелудочной, назначается щадящая диета. В первую очередь нужно полностью исключить алкоголь, газированные напитки, кофе и крепкий чай, острую, жирную, жареную пищу, шоколад. Даже у здоровых людей злоупотребление этими продуктами может вызвать неприятные ощущения в области поджелудочной железы. Обычно назначается так называемый стол №5 — меню, основанное на ограничении в жирах и кислых продуктах. Стол №5 — это пища, приготовленная на пару или отварная, пудинги и заливное, нежирное мясо, птица и рыба, продукты, богатые пектинами и клетчаткой: зерновой хлеб, сладкие ягоды, макароны, овощи. Питаться нужно часто и понемногу — это позволяет ЖКТ усваивать пищу, не включая «аварийный режим». Желательно есть как минимум пять раз в день, но порции должны быть небольшими. Кстати, такая диета будет полезна не только тем, кто страдает от серьезных заболеваний печени и поджелудочной железы. Она поможет восстановиться после чрезмерного застолья. Даже здоровым людям знакомы такие симптомы, как тяжесть в желудке, тошнота, метеоризм и расстройство желудка — расплата за переедание или непривычную пищу. После праздников с их бесконечными обедами и возлияниями будет полезно временно переключиться на мягкую диету, чтобы вернуть пищеварение в норму. Стол №5 — диета комфортная и не предполагает отказа от широкой группы продуктов.
- Медикаментозная терапия. Лечение зависит от основного заболевания, но в любом случае врач назначит препараты, которые помогут снять симптомы и улучшить работу пищеварительного тракта. При боли в поджелудочной железе назначают обезболивающие средства для купирования острых приступов, антациды для восстановления уровня желудочной кислотности и нормализации функции пищеварения, а также ферментные препараты (при хроническом панкреатите вне периода обострений). Ферменты, которые содержатся в них, практически не отличаются от наших собственных ферментов и помогают справиться с усвоением пищи, если поджелудочная железа не может вырабатывать достаточное количество панкреатического сока. Кроме того, в некоторых случаях назначают желчегонные средства, антисекреторные вещества (так называемые Н2-блокаторы гистаминовых рецепторов и ингибиторы протонной помпы).
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Источник
Заболевания поджелудочной железы, ее дисфункции и патологии оказывают выраженное влияние на самочувствие и общее здоровье человека. Основные функции поджелудочной железы – продукция пищеварительных ферментов и выработка инсулина, гормона, регулирующего энергетический обмен глюкозы в тканях.
Заболевания поджелудочной железы подразделяются на последствия нарушений развития, повреждений, воспалительных процессов и злокачественных поражений органа. Какие симптомы заболевания поджелудочной железы? Клиническая картина зависит от причины болезни или патологии и стадии: острой или хронической, а также от индивидуальных особенностей больного. При болезнях поджелудочной железы симптомы могут также различаться в зависимости от возраста пациента и скорости обменных процессов, но не коррелируют с полом: признаки заболевания поджелудочной железы у женщин и симптомы заболевания поджелудочной железы у мужчин аналогичны.
При самостоятельной предварительной диагностики наличия признаков болезней и деструктивных процессов железы необходимо помнить, что некоторые воспалительные процессы и дисфункции имеют достаточно похожую симптоматику, и определить заболевание возможно только при помощи лабораторных и инструментальных методов обследования.
Поджелудочная железа: симптомы заболевания воспалительной этиологии
Неинфекционные воспалительные процессы в тканях поджелудочной железы являются наиболее распространенной причиной возникновения дисфункций и патологий этого органа. Большинство процессов воспалительного характера выражаются клинической картиной панкреатита, сопровождающегося отеком, распадом и отмиранием тканей железы.
Длительные воспалительные процессы приводят к замещению железистой ткани соединительной, нарушениям анатомической структуры и функций поджелудочной железы.
Первичный воспалительный процесс неинфекционного характера может осложняться наслоением бактериальных инфекций, образованием кист, воспалением области брюшины, внутренними кровотечениями и иными осложнениями заболевания. В зависимости от симптоматики и клинической картины выделяют острый и хронический виды панкреатита.
Острый панкреатит
Наиболее частая причина развития острого панкреатита – осложнение желчекаменной болезни при нарушении диеты, избытке жирной пищи, алкоголя. Средний возраст возникновения первого эпизода острого панкреатита – 40-50 лет.
Среди разновидностей заболевания выделяют:
- острую интерсцитиальную (отечную) форму панкреатита;
- острую геморрагическую форму;
- острую гнойную форму панкреатита;
- острый панкреонекроз с тотальным или частичным отмиранием тканей.
При проявлении симптоматики панкреатита на фоне холецистита диагностируют холецистопанкреатит. Острый панкреатит может проявляться разнообразно и не иметь выраженной, однородной клинической картины, что затрудняет постановку диагноза.

Фото: Shidlovski/Shutterstock.com
Боль как симптом острого панкреатита
Острая форма заболевания всегда сопровождается болевыми ощущениями. В зависимости от отечной или некротической разновидности, а также от вовлечения в воспалительный процесс органов и тканей брюшины боль может быть острой, тупой, тянущей, режущей и т. п.
Отечная форма панкреатита вызывает болевые ощущения вследствие сдавливания отечными тканями нервных окончаний, растяжения капсулы органа и блокирования протоков.
Некротизация тканей при панкреонекрозе может вызывать настолько выраженную боль, что провоцирует угрожающее жизни состояние – болевой шок.
Локализуются болевые ощущения в эпигастральной области, могут распространяться по всему животу и в большинстве случаев иррадиируют в позвоночник, что обусловлено расположением поджелудочной железы и спецификой ее иннервации. В редких случаях требуется дифференциальная диагностика от проявлений инфаркта миокарда и стенокардии, так как болевые ощущения могут возникать за грудиной, в области сердца, и иррадиировать в район ключицы.
Боль при остром панкреатите не коррелирует с приемом пищи, являясь выражением воспалительного процесса и нарастающих патологических изменений. Болевые ощущения являются длительными или постоянными, уменьшаясь при приеме обезболивающих и противовоспалительных препаратов.
Диспепсия при панкреатите
Диспепсическая симптоматика острого панкреатита выражается в тошноте, рвоте после еды с включениями непереваренной пищи, нарушениями дефекации: запорами, поносами или их чередованием. Диспепсические явления часто возникают на начальной стадии панкреатита как следствие нарушения диеты. Наиболее частыми «провокаторами» считаются жирные виды пищи, алкоголь, грибы, мед, томаты и их продукты обработки. Некоторые медикаменты также способны провоцировать начало заболевания, в числе лекарственных средств – препараты групп антибиотиков, сульфаниламидов, нитрофуранов, цитостатиков и т. д.
Особенности тошноты и рвоты как признаков острого панкреатита
В абсолютном большинстве случаев при панкреатите рвоте предшествует ощущение тошноты, возникающее вследствие раздражения так называемого блуждающего нерва. 8 из 10 приступов тошноты заканчиваются выбросом рвотных масс, не приносящим облегчения больному.
Рвота при панкреатите – признак интоксикации организма. На первом этапе рвотные массы состоят из содержимого желудка, при дальнейшем развитии заболевания отмечаются включения желчи, что говорит о забросе с желудок содержимого двенадцатиперстной кишки. Объем масс и частота приступов зависят от стадии заболевания и могут быть достаточно значительными, выраженными, мучительными, приводящими к гипоосмотической дегидратации организма.
Дегидратация: степени выраженности обезвоживания
Дегидратация при отсутствии своевременной терапии развивается от начальной стадии до угрожающей летальным исходом. На первом этапе при потере менее 3% массы тела из-за вывода жидкости больные ощущают слабую жажду, частота дыхания несколько повышена.
На втором этапе при потере от 3 до 9% массы тела отмечается выраженное ощущение жажды, сухость слизистых поверхностей, симптомы потери влаги кожными покровами: собранная в складку кожа не расправляется сразу, тургор понижен. Отмечается ускорение сердечных сокращений, снижается объем выделяемой мочи, ее цвет становится темнее.
Третий этап сопровождается неврологическими проявлениями (спутанностью сознания, замедленностью реакции, сонливостью, нарушениями речи), понижением кровяного давления, нарушениями ритма сердцебиения вследствие электролитного дисбаланса, ацидозом. Данная стадия может приводить к гиповолемическому шоку, развитию полиорганной недостаточности и прекращению жизнедеятельности.
Функциональные расстройства кишечника
Нарушение продуцирования панкреатических ферментов для пищеварительного процесса и снижение выделения желчных кислот приводят к повышенному газообразованию, вздутию живота, метеоризму на начальной стадии воспалительного процесса в поджелудочной железе. Ферментная и желчная недостаточность вызывают также длительные запоры, отсутствие стула или затруднения процесса дефекации в течение нескольких дней. Далее отсутствие стула сменяется расстройством кишечника с калом жидкой консистенции. Такие периоды задержки каловых масс и разжижения характерны для панкреатитов.
Кожные проявления симптоматики нарушения деятельности поджелудочной железы
Воспаленная поджелудочная железа из-за отечности органа оказывает давление на окружающие органы, чаще всего препятствуя оттоку желчи, что проявляется бледностью или желтушностью кожных покровов.
При выраженных нарушениях дыхания, кислородной недостаточности отмечается синюшность носогубного треугольника, ногтей на руках и ногах. Пятна синюшного цвета также могут проявляться на животе в районе пупка или по бокам.
Другие симптомы
Отмечается также повышенное слюноотделение, тахикардия, ряд симптомов, позволяющий диагностировать панкреатит при пальпации, как-то:
- болезненность при пальпации угла между ребрами и позвоночником в левой части;
- боль при нажатии в 2 см под пупочной ямкой в направлении внутрь и вверх;
- усиление болевых ощущений после нажатия на живот, в момент отвода рук.
Лабораторные исследования и показания при остром воспалительном процессе поджелудочной железы
Основную диагностическую ценность имеют показатели формулы крови. Характерными для острой формы панкреатита изменениями показателей являются лейкоцитоз как признак воспалительного процесса и рост уровня амилазы.
Норма содержания амилазы в сыворотке крови составляет 65 единиц, при повышении референтного показателя в два раза рассматривают острый панкреатит как вероятный диагноз. Критической концентрацией амилазы считается 1000 единиц, данное состояние расценивается как угрожающее жизни и требует неотложной хирургической помощи.
Несмотря на высокую диагностическую ценность показателей амилазы ее соответствие норме не является точным маркером отсутствия воспалительного процесса. В первые часы развития заболевания острой формы, а также на этапе некротизации тканей уровень амилазы может соответствовать норме.
При расшифровке анализов ориентируются также на показатель скорости оседания эритроцитов, гематокрит, референтные показатели глюкозы, липазы, трипсина, ингибиторов панкреатических ферментов и эластазы.
Поджелудочная железа: симптомы иных заболеваний и патологий
Заболевания и дисфункции, поражающие поджелудочную железу, не ограничиваются воспалительными процессами. Хотя для большинства патологий характерны болевые ощущения, диспепсические явления и особенности формулы крови, симптоматика различается в зависимости от вида болезни, ее формы, этапа и обширности патологии.
Лабораторные исследования мало информативны. УЗИ, биопсияПревышение референтных норм глюкозы и гликированного гемоглобина в крови
| Заболевание/симптом | Панкреатит в хронической форме | Рак | Кистозные изменения железистой ткани | Сахарный диабет I типа |
| Болевые ощущения | В периоды обострений | В зависимости от локализации и объема новообразования | В зависимости от размера и локализации, могут отсутствовать | Отсутствуют |
| Диспепсия | В периоды обострений и при нарушении диеты: запор, понос, тошнота, рвота | Неустойчивый жирный стул, тошнота, на поздней стадии – профузный понос, рвота | В зависимости от локализации кисты: учащенный стул, вздутие (киста на головке железы), запор, тошнота, обесцвеченный кал (тело, хвост железы) | Ощущение тошноты, рвота при кетоацидозе. Обостренный голод при гипогликемии |
| Особенности клинической картины | Обострения при нарушении правил рациона питания | Желтушность, бледность кожных покровов, потеря веса до истощения | Выражены на поздних стадиях и бактериальном нагноении болью и возможностью пальпации кист | Повышенная жажда, учащенное мочеиспускание, кожный зуд, сухость слизистых. Кетоацидоз, гипогликемия |
| Лабораторные показатели и методы диагностики | При обострениях аналогичны острому панкреатиту | В картине крови – анемия, лейкоцитоз, повышенное СОЭ. Ультразвук, биопсия |
Язвенные изменения железистой ткани данного органа классифицируются в зависимости от стадии: эрозивной, обострения и хронической с возможным осложнением при пенетрации в ткани и органы брюшины. Симптомы язвы схожи с клинической картиной панкреатита с дополнениями в виде изжоги и саливации.
Терапия проводится под строгим контролем специалистов. При лечении необходимо помнить, что без соблюдения диеты, ограничения жирных, жареных, копченых блюд, некоторых видов продуктов (грибов, томатов, меда) и алкогольных напитков болезни будут обостряться и прогрессировать.
Источник
