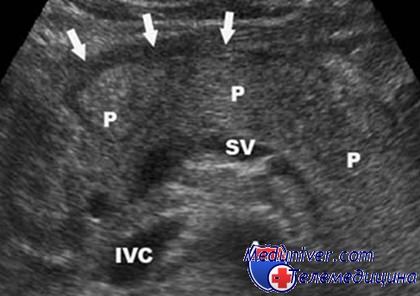
Если снижена плотность поджелудочной железы
Результаты УЗИ: поджелудочная железа диффузно изменена. — Что значит?Часто бывает, что человеку, обратившемуся к врачу по поводу того или иного заболевания или просто в рамках общего медицинского осмотра, назначают такой метод инструментального обследования, как ультразвуковое исследование органов брюшной полости. Результаты этого исследования могут быть разными, в зависимости от характера патологии, среди них существует такое заключение, как «диффузное изменение поджелудочной железы». Что это за состояние и насколько оно опасно? Для понимания этого вопроса нужно иметь представление о функции поджелудочной железы. Во-первых, она выделяет в двенадцатиперстную кишку так называемый поджелудочный сок, содержащий ферменты, необходимые для расщепления жиров и белков. Так как выделением пищеварительных ферментов занимается основная часть клеток поджелудочной железы, то при различных нарушениях страдает в первую очередь именно эта функция. Вторая не менее важная функция железы — регуляция обмена глюкозы, за это отвечают микроскопические скопления клеток в основной ткани железы — островки Лангернганса.
При ультразвуковом исследовании можно определить плотность (эхогенность) поджелудочной железы, изменения ее размеров, наличие или отсутствие патологических образований. Диффузное изменение поджелудочной железы означает равномерное изменение плотности ткани железы в большую или меньшую сторону. Данное состояние не является какой-либо патологией, оно является симптомом многих заболеваний, как самой поджелудочной железы, так и окружающих ее органов (печени, желчевыводящих путей) и даже отдаленных органов (в таком случае диффузные изменения железы носят название реактивных). Для выяснения причины этих изменений мало одной картины ультразвукового обследования. Необходимы дополнительные методы обследования, такие как биохимический анализ крови, фиброгастродуоденоскопия, функциональные исследования. Изменение эхогенности поджелудочной железы зачастую сопровождается изменением ее размеров, что также может помогать в выяснении причины диффузного процесса. Например, увеличение плотности поджелудочной железы с сохранением нормального размера органа может свидетельствовать о замещении здоровых клеток жировой тканью — так называемый липоматоз поджелудочной железы. Данное состояние встречается у пожилых людей, очень редко может возникать в более молодом возрасте на фоне сахарного диабета. Если же имеет место диффузное увеличение плотности с уменьшением размеров железы — это говорит о разрастании соединительной ткани внутри органа (фиброз поджелудочной железы). Фиброз возникает после перенесенного панкреатита (воспаления поджелудочной железы), при истощении организма (например, при анорексии) и других нарушениях обмена веществ. Диффузное изменение поджелудочной железы, сопровождающееся увеличением ее размеров и снижением средней плотности, свидетельствует об отеке поджелудочной железы — состоянии, чаще всего встречающегося на начальных этапах острого панкреатита. Заболевание, как правило, имеет характерную симптоматику — боли в животе, отдающие в поясницу и спину, рвота, повышение температуры тела. Данное состояние опасно, так как пищеварительные ферменты железы начинают переваривать ее саму, что грозит, без оказания надлежащей помощи, развитием панкреонекроза.
Снижение плотности поджелудочной железы с сохранением нормального размера говорит о хроническом панкреатите — патологическом состоянии, возникающем после употребления большого количества жирной пищи, когда ферментов для ее переваривания выделяется так много, что они способны вызвать закупорку протока железы. Кроме того, как уже было сказано, описанное состояние может быть признаком заболевания любого другого органа. Важно помнить, что «диффузные изменения поджелудочной железы» это не диагноз, а заключение врача, проводящего ультразвуковое исследование. Поэтому, если вам выдали такие результаты УЗИ — не стоит впадать в панику, необходимо пройти полное обследование для выяснения причины данного состояния и последующего лечения основного заболевания. Учебное видео УЗИ поджелудочной железы в нормеПри проблемах с просмотром скачайте видео со страницы Здесь — Вернуться в оглавление раздела «Профилактика заболеваний» Автор: Искандер Милевски |
Источник

Одним из основных показателей ультразвукового исследования внутренних органов, находящихся в полости брюшины, является уровень эхогенности. Любое его изменение в большую, или меньшую сторону может свидетельствовать о развитии тяжелого патологического нарушения в исследуемом органе. В данном обзоре подробнее рассмотрим, почему бывает эхогенность поджелудочной железы пониженная, либо повышенная, что это такое и какие патологии могут привести к изменению данного показателя.
Что называется эхогенностью и как она выявляется на УЗИ?
Под понятием эхогенности подразумеваются способности тканей и внутренних органов отражать ультразвуковые импульсации и волны. Пониженный уровень способности отражения ультразвука, называется гипоэхогенностью, а повышенный уровень – гиперэхогенностью.
На экране монитора аппарата УЗИ этот показатель визуализируется в виде серой шкалы, которая в зависимости от состояния работоспособности исследуемого органа, изменяет уровень своего оттенка.
Так, например, гипоэхогенное образование в поджелудочной железе визуализируется, как одно темно-серое пятно, либо пятно черного цвета. А вот средний уровень данного показателя визуализируется как светло-серый оттенок поджелудочной железы с отчетливыми ровными контурами. Повышение же эхогенности, или гиперэхогенность проявляется, как более светлый участок, вплоть до белых оттенков.

Важно помнить, что норма показателя эхогенности поджелудочной железы соответствует уровню данного показателя здоровой печени. Любое уменьшение, либо повышение эхогенности также всегда сравнивается с показателями печени.
Причины патологического изменения уровня эхогенности
Понизить, или повысить уровень способностей поджелудочной железы отражать ультразвук, может развитие следующих патологических процессов:
- образование кальцинатов, или как их еще называют мелких камушек в поджелудочной;
- развитие панкреатической патологии (воспалительного процесса) острого, либо хронического характера течения;
- развитие новообразования опухолевидного характера;
- прогрессирующая стадия липоматоза, то есть замещения железистых здоровых тканей железы жировыми тканями;
- некротическое поражение паренхимы.
Развитие каждого из выше представленных патологических процессов, отчетливо видно на экране монитора диагностического аппарата.
Разновидности гипоэхогенных образований
Выявление гипоэхогенной структуры поджелудочной железы во время проведения исследования УЗИ, может указывать на развитие острой формы панкреатического поражения данного органа. Более того, острая форма панкреатита сопровождается потерей четкости контуров железы, что препятствует полноценному исследованию паренхиматозного органа. С течением времени, при прогрессировании данной патологии, контурные линии железы становятся все более размытыми, вплоть до полного отсутствия возможности их визуализации.
В некоторых случаях возможно выявление отдельных гипоэхогенных участков на фоне множественной гиперэхогенности. Такие процессы могут происходить, когда после интенсивных фибролипоматозных процессов в железе начинают развиваться деструктивные нарушения с воспалительным характером течения.
Прогрессирующая стадия острого панкреатита способствует значительному увеличению паренхиматозного органа в размере, а также воздействует как острый понижающий эхогенность фактор.
В некоторых случаях, эхогенность может быть снижена до такой степени, что поджелудочную железу практически невозможно отличить от селезеночной и воротной вены.
Зоны гипоэхогенных образований также выявляются при развитии геморрагического панкреатита. Геморрагический панкреатит способен не только снизить уровень эхогенности исследуемого органа, но и увеличить его до значительных размеров и вызвать отёчное состояние мягких тканей, прилегающих к данному органу.

Уменьшение уровня плотности поджелудочной может быть как диффузным, так и очаговым. При диффузном снижении способностей к отражению ультразвуков наблюдается возникновение отеков, когда в железе повышается уровень содержания жидкости. В основном такое случается при развитии острого панкреатита, либо проявления тяжелой аллергической реакции при имеющейся гиперволемии, то есть повышенного уровня содержания воды в организме.
Образованию очаговой гипоэхогенности могут предшествовать следующие патологические изменения:
- кистозное поражение паренхимы;
- развитие кисты поджелудочной;
- возникновение опухолевидного новообразования;
- увеличение диаметра протоков исследуемой железы.
Важно помнить, что очаговая разновидность способностей железы к отражению ультразвука может быть не только пониженной, но и повышенной, в зависимости от того, какая именно разновидность опухолевидного новообразования имеет место быть.
Методы лечения
Терапевтические методы лечения при любой разновидности патологического отклонения эхо структуры железы от нормы разрабатываются с учетом полученных результатов дополнительно проведенных методов диагностики, таких как лабораторное исследование кала, мочи и крови, а также на основании поставленного диагноза.
Чаще всего назначается прием медикаментозных препаратов, в основу которых входят синтетические, либо естественные ферменты, помогающие снизить общий уровень нагрузки на пораженный орган, или же на протяжении определенного промежутка времени выполнять его функции в усваивании питательных компонентов из принимаемой пищи.
Уменьшить болезненность и устранить чувство неприятного дискомфорта помогут препараты спазмолитического спектра действия.
В качестве дополнения к основному лечению назначается соблюдение строгого диетического рациона питания. Исключения должны составить следующие ингредиенты:
- алкаголесодержащие и газированные напитки;
- жирные блюда;
- полукопченая и копченая пищевая продукция;
- жареная и тяжелая пища.
В первый день начала лечения рекомендуется принимать только щелочную воду, а затем в последующем с улучшением общего самочувствия можно добавлять в рацион питания овощные культуры и вареное не жирное мясо.
Стоит запомнить, что от строгости соблюдения диетического режима питания полностью зависит скорость процесса восстановления пораженного органа, ведь в основном все патологические нарушения в поджелудочной железе возникают на фоне неправильного питания и употребления чрезмерного уровня быстрых углеводов и фаст-фуда.
Список литературы
- Сиду П.С., Чонг В.К. Измерения при ультразвуковом исследовании. Практический справочник. Медицинская литература Москва, 2012 г.
- Маев, И. В. Ультразвуковая диагностика заболеваний органов пищеварения. Учебное пособие. Минздравсоцразвития РФ. М. ФГОУ ВУНМЦ Росздрава, 2005 г.
- Дробаха И.В., Якушева Л.В., Малышева Т.Ф., Чавгун Л.Б. Ультразвуковые исследования в диагностике острого панкреатита. Съезд ассоциации специалистов ультразвуковой диагностики в медицине, тезисы докладов. М., 1995 г. стр. 82.
- Лемешко, З. А. Ультразвуковая диагностика заболеваний желудка. М. ГЭОТАР-Медиа, 2009 г.
- Федорук, А.М. Ультросонография в диагностике и лечение острого панкреатита. Минск, 2005 г.
Источник
Уменьшение поджелудочной железы наблюдается реже, чем увеличение. Однако патологическое состояние является не менее опасным. Оно сопровождается функциональной недостаточностью, при которой нарушается выработка пищеварительных ферментов, инсулина и глюкагона. Своевременное начало лечения помогает остановить развитие патологических изменений и нормализовать состояние пациента.
Уменьшение поджелудочной железы сопровождается функциональной недостаточностью, при которой нарушается выработка пищеварительных ферментов, инсулина и глюкагона.
Особенности и причины развития патологии
При выраженном уменьшении размеров железы обнаруживается как полное, так и частичное поражение тканей органа. Атрофия головки, тела или хвоста приводит к снижению объема и уплотнению поджелудочной. Начало патологического процесса характеризуется разрастанием соединительнотканных волокон. Они сдавливают доли железы, вызывая склероз. Возникновению атрофических изменений способствуют следующие факторы:
- Старческий возраст пациента. После 70 лет наблюдается физиологическое изменение структуры тканей органа.
- Тяжелое течение хронического панкреатита. Железистые клетки замещаются фиброзными, что сопровождается нарушением функций органа.
- Декомпенсированные формы сахарного диабета. Сопровождаются резким падением уровня железа в крови и нарушением кровоснабжения всех органов и тканей. Атрофия поджелудочной в таком случае имеет выраженный характер. Вместо нормальных 90 г орган весит не более 15 г. Железа спаивается с окружающими тканями, что сопровождается распадом части паренхимы.
- Липоматоз поджелудочной. Активные клетки органа заменяются инертными жировыми. Развивается эндокринная недостаточность, при которой резко снижается выработка глюкагона.
- Терминальные стадии алкогольного панкреатита.
- Опухоли головки поджелудочной, сдавливающие остальные отделы органа.
- Перекрытие панкреатических протоков камнями.
Симптомы
Клиническая картина атрофии поджелудочной включает:
- Признаки нарушения пищеварения. Независимо от причины возникновения патологических изменений, снижается выработка панкреатических ферментов. Усвоение питательных веществ нарушается, появляется диарея.
- Боли в верхней части живота. Усиливаются при употреблении жирной и жареной пищи. Имеют режущий или схваткообразный характер.
- Изменение характера каловых масс. Наблюдается при выраженном уменьшении размера поджелудочной. Из-за повышенного содержания жира кал становится липким и блестящим.
- Стремительную потерю массы тела. Связана с прекращением поступления питательных веществ в организм.
- Потерю аппетита. Обусловлена нехваткой витаминов и микроэлементов в организме.
- Тошноту, завершающуюся рвотой. Приступы возникают при остром течении заболеваний поджелудочной. Очищение желудка не приносит пациенту облегчения.
- Гипергликемический синдром. Включает учащенные мочеиспускания, сухость во рту, постоянную жажду, общую слабость и головокружения.
Диагностика
Для выявления причин уменьшения поджелудочной применяют следующие процедуры:
- Осмотр и опрос пациента. Помогает выявить ухудшение состояния кожи, характерное для проблем с поджелудочной. Сбор анамнеза и анализ наследственных данных помогают определить возможные причины заболевания. Если при пальпации верхней части живота возникает острая боль, речь идет о панкреатите или панкреонекрозе.
- Биохимический анализ крови. Направлен на определение уровня энзимов, глюкозы и гемоглобина.
- Исследование кала. Помогает определить количество жира в каловых массах пациента.
- УЗИ брюшной полости. Дает возможность точного определения размеров поджелудочной, выявления опухолей и участков повышенной плотности. Атрофия способствует изменению контуров поджелудочной, которое можно выявить с помощью УЗИ.
- МРТ. Используется при подозрении на злокачественные новообразования железы и окружающих его органов.
- Ретропанкреатохолангиографию. Направлена на оценку состояния панкреатических и желчевыводящих протоков, выявление камней и новообразований.
Биопсия
Этот метод исследования направлен на определение распространенности атрофии, степени поражения тканей. Применяется этот способ и для определения характера новообразований поджелудочной. Результаты процедуры помогают составить терапевтическую схему и прогноз на выздоровление.
Биопсия направлена на определение распространенности атрофии, степени поражения тканей.
Методы лечения
Для лечения атрофии поджелудочной используют:
- Ферментные препараты (Креон, Панкреатин). Восполняют дефицит панкреатических ферментов, восстанавливают усвоение питательных веществ в кишечнике. Таблетки принимают при каждом приеме пищи, они не нарушают работу железы. После прекращения терапии функции органа полностью восстанавливается.
- Спазмолитики (Папаверин, Но-шпа). Устраняют выраженный болевой синдром, вызванный спазмом протоков железы. Чаще всего применяются в виде инъекций.
- Инсулин. Назначают при сахарном диабете. Врач подбирает дозировку и кратность введения, помогающие нормализовать процессы расщепления глюкозы.
- Детоксикационные препараты (Гемодез Н). Раствор вводится внутривенно в условиях стационара. Средство выводит токсины, поддерживает водно-солевой баланс, препятствует обезвоживанию организма.
- Пробиотики (Бифиформ). Применяются как в домашних, так и стационарных условиях. Нормализуют микрофлору кишечника, улучшают усвоение питательных веществ.
Хирургические вмешательства показаны при распаде тканей поджелудочной и опухолях. После операции проводится заместительная ферментная терапия.
Диета
Рацион пациенту придется полностью изменить, однако существуют рецепты блюд из диетических продуктов, помогающие разнообразить меню. Допускаются к употреблению следующие продукты:
- овощные супы и пюре;
- нежирное мясо и рыба;
- кисели, желе;
- галетное печенье;
- гречневая, овсяная и рисовая каши;
- паровые омлеты;
- обезжиренные кисломолочные продукты.
[morkovin_vg video=”LIf1Aus14ZM;G0L69rzVHWY”]
Осложнения и прогноз
При атрофии поджелудочной возникают следующие осложнения:
- механическая желтуха, вызванная нарушением оттока желчи;
- повреждение крупных сосудов, сопровождающееся кровотечением;
- инфицирование брюшной стенки;
- формирование свищей и кист;
- тяжелые формы сахарного диабета;
- онкологические заболевания поджелудочной.
Прогноз зависит от причины уменьшения железы. При своевременном начале лечения панкреатита, фиброза и липоматоза шансы на выздоровление достаточно высоки. Если атрофия вызвана злокачественной опухолью, прогноз неблагоприятный. В первые 2 года после постановки диагноза погибает более половины пациентов.
Источник

Уплотнение поджелудочной железы может быть выявлено во время ультразвукового исследования и свидетельствует об изменениях в тканях органа, которые развились в результате патологии. Обнаруженное уплотнение структуры не является симптомом заболевания — это лишь объективное подтверждение перенесенной или имеющейся в настоящее время болезни. Поэтому диагностического значения подобное явление не имеет. В большинстве случаев отклонения от нормы в плотности тканей на УЗИ визуализируют не при первой консультации, когда пациент обратился с жалобами на ухудшение состояния, а значительно позже, после проведенного лечения.
Что такое уплотнение тканей ПЖ?
Если ткани железы уплотняются, это говорит о тяжелой патологии ПЖ, которую перенес пациент. Любое воспаление приводит к гибели клеток: если процесс тяжелый, со временем в этом месте формируются рубцы, повышая плотность тканей и стромы. Это обнаруживается при проведении обследований как диффузное или локальное (в случае рубцов) уплотнение.
Развитие уплотнения структуры, ткани, стромы поджелудочной железы
Структура тканей уплотняется при наличии воспалительных явлений в ПЖ. Притом происходит нарушение функций органа, отчего может страдать вся система пищеварения. Изменения в структуре тканей происходят при остром панкреатите, который протекает в виде панкреонекроза. Гибель клеток может происходить на определенном участке ПЖ, а может равномерно распространиться на всю паренхиму — диффузионный процесс — и привести к летальному исходу. Но после перенесенного острого панкреатита нарушение в структуре тканей на сонографии может обнаруживаться не сразу.

При атрофии клеток, кальцинировании появляется уплотненная строма — соединительнотканная основа ПЖ. Результатом изменения стромы и структуры может стать формирование рубцов в толще ткани. Это наблюдается при частых и тяжелых обострениях хронического панкреатита: при каждом усилении симптомов клетки ПЖ погибают безвозвратно. В местах гнойного воспаления впоследствии возникают рубцы в виде утолщенной ткани.
Причины возникновения отклонений
Самой частой причиной отклонений от нормы в паренхиме ПЖ является воспалительный процесс — панкреатит. В зависимости от формы болезни, ее степени тяжести, вовлечения в процесс соседних органов изменения на сонографии варьируются. При длительно текущем рецидивирующем хроническом процессе при проведении УЗИ нарушения паренхимы выявляются в значительно большей степени, чем при остром процессе.
Помимо панкреатита, к отклонениям в строении и плотности ткани ПЖ приводят и другие факторы:
- нарушение кровоснабжения органа вследствие других хронических, длительно текущих заболеваний или из-за изменений в стенках сосудов;
- болезни эндокринной системы (тиреотоксикоз, аденома гипофиза, недостаточность надпочечников, сахарный диабет);
- дистрофия ПЖ;
- генетические особенности;
- подростковый и старческий возраст.
Симптомы и проявления при патологии
Все изменения, выявляемые в структуре, строме органа, которые носят распространенный или локальный характер (ткань может утолщаться в определенной области: головке, теле или хвосте поджелудочной железы), свидетельствуют о перенесенной болезни. Они могут означать последствие патологии, которая в острой или хронической форме протекала у пациента в прошлом. Обнаружение на сонографии умеренно выраженных или значимых отклонений в большинстве случаев является находкой и не сопровождается никакими симптомами.
При изучении анамнеза может выясниться, что длительное время были жалобы на боли в печени, левом подреберье, тошноту, рвоту, расстройство стула в виде поноса или запора, произошло снижение веса. Если такое состояние повторялось неоднократно, а пациент не обращался к врачу своевременно либо лечился самостоятельно, процесс приобрел хроническое течение с прогрессирующими изменениями в ПЖ. Даже нарушение диеты в таких случаях усугубляет изменения в железе и провоцирует дальнейшее прогрессирование. Это может обозначать, что любое воздействие неблагоприятных внешних или внутренних факторов возобновит болезнь, но в более тяжелой форме.
Диагностика уплотнений поджелудочной железы
Диагностируются нарушения в поджелудочной железе при отсутствии жалоб с помощью функциональных методов исследования. На момент обследования лабораторные показатели могут быть в пределах нормы. Пальпаторно определить уплотнение органа невозможно, поскольку ПЖ располагается забрюшинно.
Достоверным и точным методом диагностики является УЗИ органов брюшной полости и забрюшинного пространства. Это исследование не занимает много времени, не требует особенной подготовки (за исключением того, что делать его необходимо натощак), является самым безопасным способом, которому может подвергнуться ребёнок и взрослый, не опасаясь осложнений. При проведении УЗИ определяются размеры органа и его частей, однородность и эхогенность тканей, патологические включения, образования, распространенность патологического процесса, четкость границ.
В сомнительных случаях назначается МРТ — магнитно-резонансная томография. Она позволяет точно и подробно оценить структуру, объемные образования на любой, даже ранней стадии изменений.
Способы устранения уплотнений
Уплотнения, обнаруженные при обследовании в период ремиссии воспалительного процесса, когда пациент не предъявляет жалоб, и в биохимических анализах крови и мочи отсутствуют изменения, не нуждаются в лечении. А также методов восстановления погибших при некрозе клеток ПЖ, которые заместились соединительной тканью, не найдено. Все изменения в паренхиме ПЖ, которые возникли в результате патологии, особенно, если это связано с распадом нормальных панкреоцитов, необратимы.

При выявлении уплотненных участков лечение должно быть направлено на предупреждение дальнейшего распространения этих процессов и максимальное восстановление утраченных функций, если это произошло. С этой целью используются консервативные методы лечения.
При выявлении уплотнений, свидетельствующих о наличии новообразований, в тяжелых случаях может понадобиться хирургическое вмешательство.
Поэтому комплексное лечение включает:
- модификацию образа жизни;
- диетическое питание;
- медикаментозную терапию;
- хирургические методы (в тяжелых случаях).
Консервативное лечение
Консервативная терапия включает применение медикаментозных средств и диетического питания. Если ограничения в еде могут назначаться на длительный период, иногда — на всю жизнь, то лекарственная терапия применяется в период обострения. После перенесенного острого панкреатита с массивным некрозом или при частых обострениях хронического воспаления в железе пациент может нуждаться в постоянной заместительной ферментотерапии. В таких случаях доза, кратность и длительность приема назначаются гастроэнтерологом: он же контролирует и корректирует лечение.
Для постоянного применения назначаются также сахароснижающие препараты, если в процессе гибели островков Лангерганса, бета-клетки которых вырабатывают инсулин, развился сахарный диабет. Больного наблюдает эндокринолог, назначает диету и лекарства, отменить которые или снизить дозу после очередного обследования может только он.
Этиологического и патогенетического лечения заболеваний ПЖ не существует. Назначается симптоматическая терапия. Она проводится с учетом жалоб и биохимических исследований. Такое лечение, помимо ферментов и сахароснижающих препаратов, включает:
- Спазмолитики, холинолитики, анальгетики при наличии болевого симптома и степени его выраженности.
- Антисекреторные средства с различным механизмом действия.
Из группы антисекреторных препаратов используются:
- ИПП (ингибиторы протонной помпы);
- блокаторы H2- гистаминовых рецепторов;
- антациды.
Назначается также терапия основной патологии, которую выявляют с помощью выяснения жалоб, анамнеза, объективного осмотра и функциональных методов.
При остром панкреатите или обострении хронического, лечение проводится в стационаре, начинается в отделении интенсивной терапии, где применяются дополнительно инфузионные растворы, антиферментные средства, наркотические анальгетики.
Операционные методы
В случаях уплотнений, выявленных при проведении сонографии ПЖ, хирургические методы лечения ПЖ показаны при наличии:
- новообразований;
- конкрементов;
- кист огромных размеров.

Они сдавливают ткани органа и вызывают изменения в их структуре. Поэтому радикальное лечение показано также при неэффективности консервативной терапии этих изменений на предыдущих этапах.
Оперативные методы стабилизируют патологический процесс — замедляют прогрессирование хронического панкреатита. Согласно статистическим данным, 40% больных хроническим панкреатитом (ХП) становятся пациентами хирургического отделения стационара в связи с рефрактерностью к терапевтическому лечению и развивающимися осложнениями. С учетом, что клинические проявления диффузных трансформаций ткани ПЖ на момент их визуализации на сонографии отсутствуют, в лечении ограничиваются диетой и устранением вредных факторов и привычек.
Диета и профилактика возникновения уплотнений
С целью предупреждения дальнейшего развития патологического уплотнения тканей, атрофии железы и окончательного снижения ее функций, назначается диетическое питание, которое является важной частью терапии. Иногда, когда изменениям подверглась не вся паренхима, строгая диета, которая приписывается врачом, может стабилизировать состояние и улучшить самочувствие. Грубые нарушения, а иногда и незначительные погрешности в лечебном питании могут привести к очередному рецидиву.
Если специалист считает соблюдение диеты обязательным, пренебрегать этими рекомендациями нельзя!
При выявленном панкреатите с сопутствующей патологией других органов пищеварения используется диетический стол № 5п по Певзнеру. Существует несколько его разновидностей, которые разработаны с учетом стадии заболевания, активности процесса, тяжести состояния больного, сопутствующих болезней. Общие принципы лечебного питания при изменениях в ПЖ сводятся к категорическому запрету жареного, жирного, острого, копченого, соленого, различных приправ и усилителей вкуса. Необходимо соблюдать:
- дробность и кратность питания: маленькие порции 5−6 раз в день при обострении, в ремиссию — 4−5 раз в день;
- обязательный полноценный обед с первым блюдом и легкий поздний ужин;
- приготовление еды путем тушения, отваривания, запекания, паровым способом;
- пищу необходимо измельчать, чтобы уменьшить функциональную нагрузку на ПЖ;
- комфортная температура — не рекомендуется чрезмерно горячая или холодная еда, она должна быть теплой, чтобы не раздражать слизистые;
- соблюдение прописанного калоража — при составлении меню и приготовлении пищи пользоваться специальными таблицами с указанием энергетической ценности продуктов (питание должно быть полноценным, с использованием достаточного количества белков и включать овощи и фрукты в измельченном и обработанном виде), а также списком запрещенных и частично ограниченных к применению.

Профилактикой патологической трансформации ткани ПЖ является изменение образа жизни:
- полный отказ от алкоголя;
- отказ от курения;
- уменьшение хронических стрессов и переутомлений;
- активный образ жизни;
- полезное полноценное питание с исключением вредных продуктов.
Последствия и осложнения после обнаружения уплотнений ПЖ
Все отклонения от нормы (за исключением новообразований, кист, псевдокист, кальцификатов), выявленные при УЗИ ПЖ, являются морфологическими. На их основании нельзя поставить диагноз, назначить лечение и делать прогноз о дальнейших последствиях или осложнениях. Обнаружение уплотнений — это начальный этап, который может быть продолжен для выявления других изменений путем дополнительных методов исследования, или должен стать поводом для отказа от вредных привычек и изменения образа жизни с правильным режимом и питанием. Обычно в дальнейшем необходимо динамическое наблюдение и УЗИ-контроль, а также своевременное обращение к врачу при первых симптомах ухудшения здоровья.
Список литературы
- Дробаха И.В., Якушева Л.В., Малышева Т.Ф., Чавгун Л.Б. Ультразвуковые исследования в диагностике острого панкреатита. Съезд ассоциации специалистов ультразвуковой диагностики в медицине, тезисы докладов. М., 1995 г. стр. 82.
- Лемешко, З. А. Ультразвуковая диагностика заболеваний желудка. М. ГЭОТАР-Медиа, 2009 г.
- Маев, И. В. Ультразвуковая диагностика заболеваний органов пищеварения. Учебное пособие. Минздравсоцразвития РФ. М. ФГОУ ВУНМЦ Росздрава, 2005 г.
- Федорук, А.М. Ультросонография в диагностике и лечение острого панкреатита. Минск, 2005 г.
- Митьков В.В. Допплерографические показатели чревного кровотока в норме. Ультразвуковая и функциональная диагностика 2001г. №1 стр. 53–61.
Источник