Функции головки поджелудочной железы
Поджелудочная железа (лат. pancreas) – эндокринный орган смешанной секреции, выполняющий пищеварительную и сахарорегулирующую функции в организме человека. Филогенетически это одна из самых древних желёз. Впервые её зачатки появляются у миног, у амфибий можно обнаружить уже многодольчатую поджелудочную. Отдельным образованием орган представлен у птиц и рептилий. У человека же это изолированный орган, который имеет чёткое разделение на дольки. Своим строением человеческая pancreas отличается от таковой у животных.
Анатомическое строение
Поджелудочная железа состоит из трёх отделов: головка, тело, хвост. Чётких границ между отделами нет, деление происходит на основе расположения соседних образований относительно самого органа. Каждый отдел состоит из 3-4 долей, которые в свою очередь подразделяются на дольки. Каждая долька имеет свой выводной проток, который впадает в междольковые. Последние объединяются в долевые. Объединяясь, долевые образуют общий проток поджелудочной железы.
Открытие общего протока вариантное:
- По ходу следования общий проток объединяется с холедохом, образуя общий желчный проток, открывающийся одним отверстием на верхушке дуоденального сосочка. Это наиболее частый вариант.
- Если проток не объединяется с холедохом, то он открывается отдельным отверстием на вершине дуоденального сосочка.
- Долевые протоки могут не объединиться в один общий от рождения, строение их отлично друг от друга. В этом случае один из них объединяется с холедохом, а второй открывается самостоятельным отверстием, называясь добавочный проток поджелудочной железы.

Положение и проекция на поверхность тела
Орган располагается забрюшинно, в верхнем отделе забрюшинного пространства. Pancreas надёжно защищена от травм и других повреждений, так как впереди она прикрыта передней брюшной стенкой и органами брюшной полости. А сзади – костной основой позвоночного столба и мощными мышцами спины и поясницы.
На переднюю брюшную стенку pancreas проецируется следующим образом:
- Головка – в левой подрёберной области;
- Тело – в эпигастральной области;
- Хвост – в правом подреберье.
Чтобы определить где располагается поджелудочная, достаточно измерить расстояние между пупком и концом грудины. Основной своей массой она располагается на середине этого расстояния. Нижний край располагается на 5-6 см выше пупка, верхний край – на 9-10 см ещё выше.
Знание проекционных областей помогает больному определить, где болит поджелудочная железа. При её воспалении боль локализуется преимущественно в эпигастральной области, но может отдавать и в правое, и в левое подреберье. В тяжёлых случаях боль затрагивает весь верхний этаж передней брюшной стенки.

Скелетотопия
Железа располагается на уровне первого поясничного позвонка, как бы огибая его. Возможно высокое и низкое расположение pancreas. Высокое – на уровне последнего грудного позвонка, низкое – на уровне второго поясничного и ниже.
Синтопия
Синтопия – это расположение органа относительно других образований. Железа располагается в забрюшинной клетчатке, в глубине живота.
В силу анатомических особенностей, pancreas имеет тесное взаимодействие с двенадцатиперстной кишкой, аортой, общим желчным протоком, верхней и нижней полой венами, верхними вервями брюшной аорты (верхней брыжеечной и селезёночной). Также pancreas взаимодействует с желудком, левой почкой и надпочечником, селезёнкой.
Важно! Такое тесное соседство со многими внутренними органами создаёт риск распространения патологического процесса с одного органа на другой. При воспалении любого из вышеперечисленных образований инфекционный процесс может перекинуться на pancreas и наоборот.
Головку полностью охватывает изгиб двенадцатиперстной кишки, здесь же и открывается общий желчный проток. Спереди к головке прилежит поперечно-ободочная кишка и верхняя брыжеечная артерия. Сзади – нижняя полая и воротная вены, сосуды почки.
Тело и хвост спереди прикрыты желудком. Сзади прилегает аорта и её ветви, нижняя полая вена, нервное сплетение. Хвост может соприкасаться с брыжеечной и селезёночной артерией, а также с верхним полюсом почки и надпочечника. В большинстве случаев хвост со всех сторон покрыт жировой клетчаткой, особенно у тучных людей.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Гистологическое и микроскопическое строение
Если посмотреть срез под увеличением, то можно заметить, что ткань железы (паренхима) состоит из двух элементов: клеток и стромы (участки соединительной ткани). В строме располагаются кровеносные сосуды и выводные протоки. Она осуществляет связь между дольками и способствует выводу секрета.
Что касается клеток, то их 2 вида:
- Эндокринные – секретируют гормоны прямо в прилегающие сосуды, выполняя внутрисекреторную функцию. Клетки объединены между собой в несколько групп (островки Лангерганса). Эти панкреатические островки содержат четыре вида клеток, каждая из которых синтезирует свой гормон.
- Экзокринные (секреторные) – синтезируют и выделяют пищеварительные ферменты, тем самым выполняя внешнесекреторные функции. Внутри каждой клетки имеются гранулы, заполненные биологически активными веществами. Клетки собраны в концевые ацинусы, каждый из которых имеет свой выводной проток. Строение их таково, что в последующем они сливаются в один общий проток, концевой отдел которого открывается на верхушке дуоденального сосочка.
Физиология
При поступлении пищи в полость желудка и при последующей её эвакуации в полость тонкой кишки поджелудочная начинает активно секретировать пищеварительные ферменты. Эти метаболиты изначально вырабатываются в неактивной форме, так как являются активными метаболитами, способными переварить собственные ткани. Попадая в просвет кишечника происходит их активация, после чего начинается полостной этап переваривания пищи.
Ферменты, осуществляющие внутриполостное переваривание пищи:
- Трипсин.
- Химотрипсин.
- Карбоксипептидаза.
- Эластаза.
- Липаза.
- Амилаза.
После того, как переваривание закончится, расщеплённые нутриенты всасываются в кровь. В норме в ответ на повышение глюкозы в крови pancreas моментально ответит выбросом гормона инсулина.
Инсулин – единственный сахароснижающий гормон в нашем организме. Это пептид, строение которого представляет собой цепочку из аминокислот. Вырабатывается инсулин в неактивной форме. Попадая в кровоток, инсулин претерпевает несколько биохимических реакций, после чего он начинает активно выполнять свою функцию: утилизировать глюкозу и другие простые сахара из крови в клетки ткани. При воспалении и другой патологии выработка инсулина снижается, наступает состояние гипергликемии, а в последующем инсулинозависимый сахарный диабет.
Другой гормон – глюкагон. Ритм его секреции монотонный на протяжении всего времени суток. Глюкагон высвобождает глюкозу из сложных соединений, повышая сахар крови.
Выполняемые функции и роль в обмене веществ
Поджелудочная железа – орган эндокринной системы, относящийся к железам смешанной секреции. Она выполняет внешнесекреторные функции (продукция пищеварительных ферментов в полость тонкой кишки) и внутрисекреторные (синтез сахарорегулирующих гормонов в кровоток) функции. Играя важную роль в нашей жизнедеятельности, pancreas выполняет:
- Пищеварительную функцию – участие в переваривании пищи, расщеплении нутриентов до простых соединений.
- Ферментативную функцию – продукция и выделение трипсина, химотрипсина, карбоксипептидазы, липазы, эластазы, амилазы.
- Гормональную функцию – непрерывная секреция инсулина и глюкагона в кровоток.
Роль отдельных ферментов
Трипсин. Выделяется изначально в виде профермента. Активируется в полости тонкой кишки. После активации начинает активировать другие пищеварительные ферменты. Трипсин расщепляет пептиды до аминокислот, стимулирует полостное переваривание пищи.
Липаза. Расщепляет жиры до мономеров жирных кислот. Выделяется в виде профермента, активируется под действием желчи и желчных кислот. Участвует в усваивании жирорастворимых витаминов. Уровень липазы определяется при воспалении и других патологиях.
Амилаза. Маркёр повреждения клеток pancreas, органоспецифический фермент. Уровень амилазы определяется в первые часы в крови всех больных с подозрением на воспаление поджелудочной железы. Амилаза расщепляет сложные углеводы до простых, помогает в усваивании глюкозы.
Эластаза. Органоспецифический фермент, свидетельствующий о повреждении клеток. Функция эластазы — участие в расщеплении пищевых волокон и коллагена.
Воспаление поджелудочной железы (панкреатит)
Частая патология среди взрослого населения, при которой происходит воспалительное поражение стромы и паренхимы pancreas, сопровождающиеся выраженной клинической симптоматикой, болью и нарушением строения и функций органа.
Как болит поджелудочная железа и другие симптомы воспаления, характерные для панкреатита:
- Боль опоясывающего характера с иррадиацией в правое или левое подреберье. Реже боль занимает весь верхний этаж брюшной полости. Опоясывающий характер боли обусловлен близким расположением верхнего брыжеечного нервного сплетения. В силу своего строения, раздражение одного участка нерва приводит к распространению нервного импульса на все соседние нервные волокна. Боль словно обручем сжимает верх живота. Боли возникают после обильного приёма пищи или после жирного.
- Диспепсические расстройства: тошнота, рвота, жидкий стул (понос) с примесью жира. Может наблюдаться снижение аппетита, вздутие живота, урчание.
- Симптомы интоксикации: головная боль, слабость, головокружение. При остром процессе наблюдается субфебрильная температура тела. Фебрильная лихорадка для панкреатита не характерна.
Эти признаки характерны для отёчной (начальной) формы воспаления. По мере прогрессирования заболевания воспаление затрагивает всё более глубокие участки ткани, что в конечном счёте приводит к некрозу и омертвению отдельных долек, нарушению строения и функций органа. Клиника такого состояния яркая, больной нуждается в немедленной медицинской помощи. Связано это с тем, что боль более выражена, пациент мечется и не может найти себе удобного положения.

Как выявить воспаление поджелудочной железы
Чтобы выявить ту или иную патологию поджелудочной железы, в том числе воспаления, не достаточно одного симптома боли. Назначаются лабораторные и инструментальные методы обследования.
К лабораторным методам относятся:
- Клинический анализ крови на выявление наличия признаков воспаления и интоксикации. В пользу воспаления говорят ускорение скорости оседания эритроцитов, увеличение количества лейкоцитов, качественные изменения лейкоцитарной формулы.
- Биохимический анализ крови. О воспалении говорит повышение общего белка, качественные изменения в белковом составе крови. Если в крови обнаруживается высокое содержание амилазы и других органоспецифических ферментов, то можно с полной уверенностью говорить о повреждении и разрушении железистых клеток.
- Биохимический анализ мочи. О повреждении и воспалении железы сигнализирует появление в моче диастазы (амилазы).
- Функциональные тесты, оценивающие работу поджелудочной по уровню секреции гормонов и ферментов.
- Анализ кала для выявления примеси непереваренных жиров и мыл – стеаторея. Это косвенный признак воспаления и нарушения функции pancreas.
Инструментальные методы:
- Ультразвуковое обследование органов брюшной полости. Визуальный метод обследования, позволяющий оценить структуру и строение pancreas. При воспалении в паренхиме железы будут происходить изменения строения, которые специалист сможет чётко увидеть даже невооружённым взглядом.
- Магниторезонансная томография – рентгенологический метод обследования, основанный на контрастировании участков более низкой плотности. МРТ проводят перед операцией, чтобы оценить степень поражения и строение органа, объём оперативного вмешательства.
- Фиброгастродуоденоскопия (ФГДС). Позволяет оценить состояние желудка, двенадцатиперстной кишки и строения дуоденального сосочка. Также проводится для дифференциальной диагностики и более точного установления диагноза.
При необходимости может проводиться лапароскопия, ЭРХПГ, обзорная рентгенография брюшной полости, МСКТ. Данные методы необходимы для дифференциальной диагностики и более точного установления этиологии и топического диагноза заболевания.

Эндокринная роль поджелудочной железы
Немаловажна роль железы и при сахарном диабете. При данной патологии уровень выработки инсулина снижается, уровень глюкозы в крови повышается. Это приводит к образованию гликированного гемоглобина. В конечном счёте, в организме нарушаются все транспортные и обменные процессы, снижается иммунитет и защитные силы. Компенсировать такое состояние может парентеральное или энтеральное введение экзогенного инсулина, который восполняет недостаток собственного гормона.
Таким образом, pancreas, выполняя немаловажные функции в нашем организме, способствует нормальному пищеварению и перевариванию. Поддерживает сахар крови на постоянном уровне, участвует в обменных процессах. При её поражении происходят серьёзные нарушения гомеостаза, снижается уровень здоровья и образа жизни. Следите за состоянием поджелудочной железы и не пускайте на самотёк течение возможных заболеваний, чтобы избежать неприятных последствий.
Полезное видео: Строение и функции поджелудочной железы
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Современный образ жизни влияет на здоровье человека не всегда благоприятным образом. Неправильное питание, стрессы, экология, недостаточная физическая нагрузка провоцируют развитие различных заболеваний и патологий. Особенно это касается органов пищеварения, отклонения в работе которых негативно влияют на функционирование всего организма в целом. В данной статье рассмотрим строение пищеварительной железы, патологии ее головки и варианты лечения.
Строение
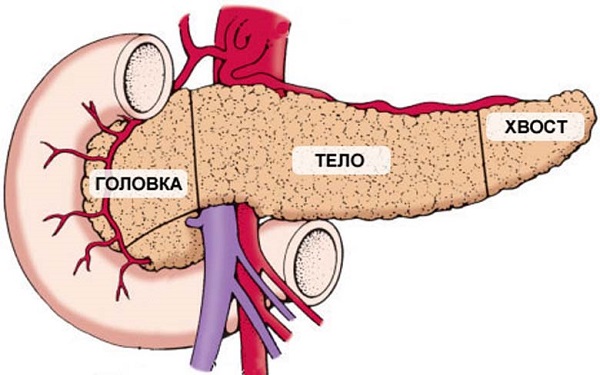
Поджелудочная железа является одним из самых крупных органов человека. Она участвует во многих важных процессах, протекающих в организме. Наиболее важными из них являются следующие:
- Выработка панкреатического сока, который участвует в пищеварении.
- Нейтрализация кислой среды в желудке.
- Выработка гормонов, участвующих в обменных, жировых, белковых и углеводных процессах.
- Но основной функцией поджелудочной железы является выработка инсулина.
Нарушения в работе данного органа приводят к развитию опасных состояний.
Поджелудочная железа имеет продолговатый вид и расположена позади желудка. Условно орган принято разделять на три части:
- Головка.
- Тело.
- Хвост.
Поджелудочная железа в норме имеет размеры от 16 до 23 сантиметров в длину. Размеры уменьшаются от головки к хвосту.
Головка
Головка поджелудочной железы тесно прилегает к двенадцатиперстной кишке. Справа граничит с печенью, а сверху к ней прилегает желудок. У взрослых головка расположена на уровне двух первых позвонков. У новорожденных детей она располагается несколько выше и имеет незначительные размеры. Данная часть органа отделена от его тела тонкой шейкой.
Нормальные значения
Размер головки поджелудочной железы у взрослых в норме составляет до 30 мм. Иногда допустимы значения до 35 мм. Отклонение от этого значения может говорить о развитии патологического процесса.
Норма головки поджелудочной железы у новорожденных детей составляет около 10 мм, в месячном возрасте нормальные значения достигают 14 мм. Далее головка растет постепенно, в зависимости от веса и возраста ребенка. Так, в десятилетнем возрасте вариантом нормы считается размер 16 мм.
Причины отклонений от нормы
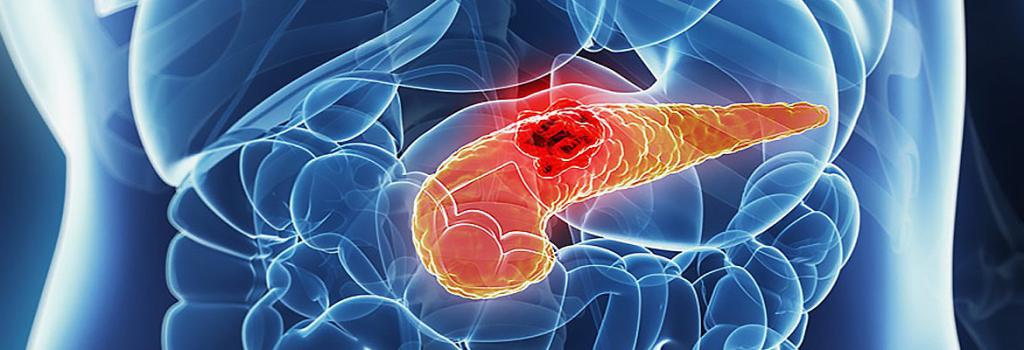
У здорового человека головка поджелудочной железы, как и весь орган, не прощупывается. Но патологическое увеличение опытный врач сможет диагностировать уже на первичном приеме. Причинами увеличения головки поджелудочной железы в подавляющем большинстве случаев являются различные заболевания, которые крайне важно диагностировать на ранних стадиях. Рассмотрим наиболее распространенные из них:
- Воспаление острого или хронического характера.
- Киста, которая может быть как обычной, так и ложной.
- Изменение головки поджелудочной железы может быть связано с наличием доброкачественной опухоли.
- Аномалии развития.
- Абсцесс.
- Закупорка выводных протоков или их спазм (например, закупорка камнем или паразитами).
- Злокачественное образование.
- Травмирование брюшной полости.
- Аутоиммунные процессы, происходящие в организме.
Кроме вышеперечисленного, заболевания головки поджелудочной железы могут вызвать следующие факторы:
- Осложнения хронических болезней.
- Употребление спиртных напитков.
- Неправильное питание.
- Никотиновая зависимость.
- Люди старше 60 лет.
- Паразиты.
- Ожирение.
Симптоматика

К сожалению, патологические процессы, протекающие в поджелудочной железе, не всегда на ранних этапах сопровождаются ярко выраженными проявлениями. В некоторых случаях могут наблюдаться следующие признаки:
- Боль разной степени интенсивности, которая может отдавать в поясницу и в левую руку.
- Повышение температуры тела, которая сложно поддается сбиванию.
- Нарушения стула. Запоры чередуются с жидким стулом.
- Жжение в области ребер.
- Частые приступы тошноты и рвоты с примесью желчи.
- Иногда может наблюдаться пожелтение кожных покровов, потемнение мочи.
Следует скорее обратиться в медицинское учреждение при появлении неприятных патологических симптомов в поджелудочной железе. Как болит у женщины и у мужчины? Существуют ли различия? Этим вопросом многие задаются на приеме у врача. Разницы в проявлениях патологических состояний, происходящих в головке поджелудочной железы, по половому признаку не выявляется.
Диагностические мероприятия
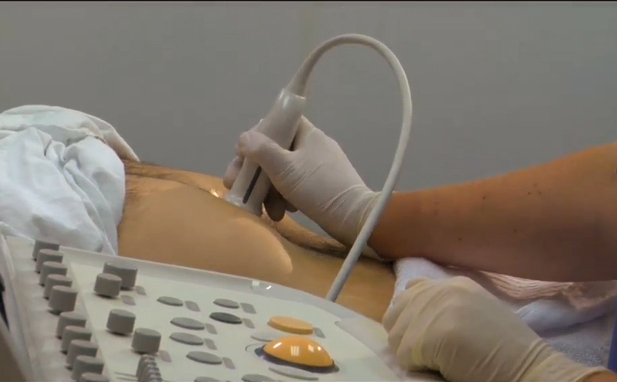
При подозрении на изменения головки поджелудочной железы необходимо как можно скорее обратиться к врачу. Для определения диагноза применяется ряд диагностических мероприятий, к которым относятся лабораторные и инструментальные исследования. Рассмотрим подробнее.
- В первую очередь при появлении подозрительных симптомов врач осматривает пациента и собирает анамнез, во время которого уточняется наличие хронических заболеваний, наследственный фактор, период появления болей или других неприятных симптомов и их интенсивность.
- Осмотр головки поджелудочной железы проводится методом пальпации. Для этого пациент ложится на спину и расслабляется. Затем при выдохе врач погружает пальцы как можно дальше к задней части брюшины в районе расхождения грудных ребер. С помощью данного метода возможно определить увеличенные органы.
- Общий анализ крови, который может указать на наличие воспалительного процесса в организме.
- Общий анализ мочи.
- Биохимический анализ крови.
Инструментальные методы диагностики патологий головки поджелудочной железы являются наиболее информативными. К ним относятся:
- Ультразвуковое исследование. С помощью данного метода возможно определить размеры органа и его головки, а также выявить патологии. С помощью УЗИ можно обнаружить кисты, опухоли, а также нагноения и кровоизлияния в брюшную полость.
- МРТ или компьютерная томография.
- Рентгенография.
- ЭФГДС. Во время процедуры в пищевод вводится специальная трубка, с помощью которой возможно исследовать орган, вплоть до состояния его слизистой.
- ЭРХПГ — ретроградная холангиопанкреатография. Данная процедура проводится с помощью эндоскопа, вводимого в двенадцатиперстную кишку. С помощью него через специальный зонд вводится контрастное вещество, а затем проводится рентгенологическое исследование, позволяющее выявить причину изменения головки поджелудочной железы.
Как лечить недуг

Лечение головки поджелудочной железы назначается врачом по итогам результатов анализов. Не допускается самостоятельное лечение, так как можно усугубить ситуацию, спровоцировав еще более опасные заболевания. В большинстве случаев терапия проводится в условиях стационара. Рассмотрим наиболее распространенные варианты лечения, в зависимости от выявленной патологии.
- Головчатый панкреатит (хронический и острый). Это разновидность обычного панкреатита, при котором наблюдается увеличение головки органа по причине заболевания. При снижении воспалительного процесса размеры органа входят в норму. При хронической форме болезни размеры головки снижаются за счет замещения нормальных тканей фиброзными участками. Лечение в этом случае будет направлено на купирование воспалительного процесса. Для этого назначаются противовоспалительные препараты и лекарственные средства, снижающие секреторную функцию железы. Также могут быть назначены антибиотики. Большое значение в лечении панкреатита играет устранение провоцирующего фактора.
- Кисты головки поджелудочной железы. Бывают истинные (врожденные) и приобретенные, которые возникают вследствие травмы или воспалительного процесса. Кисты на головке поджелудочной опасны тем, что могут пережимать двенадцатиперстную кишку. Тактику лечения подбирает лечащий врач, учитывая размер кисты и вероятность осложнений (например, разрыв). При маленьком размере образования назначается особая диета, исключающая жирное, мучное, копченое. Также рекомендован постельный режим. Для минимизации развития воспаления рекомендуется прием антибиотиков. А для облегчения работы железы назначаются ферменты (например, «Креон»). Если в течение месяца не наступает улучшений, врач может принять решение о хирургическом методе удаления или иссечения кисты. Как правило, в настоящее время применяется лапароскопический метод операции, который является наименее травматичным. При небольшом объеме образования могут применяться методы дренирования или склерозирования кисты. В наиболее тяжелых случаях проводится полостная операция.
- Опухоли. В настоящее время диагностирование опухолевых процессов на головке поджелудочной железы очень распространены. На ранних стадиях выявить такое образование можно только с помощью ультразвуковой диагностики, в последующем же присоединяются другие симптомы, возникающие вследствие опухоли (например, печеночные колики). Доброкачественные образования растут медленно. Лечение в данном случае будет хирургическим. В зависимости от размеров опухоли и развития осложнений проводится операция вылущивания опухоли или эмболизация артерий (при этом блокируется кровоснабжение образования). В осложненных случаях может быть показана резекция головки поджелудочной железы, иногда вместе с частью двенадцатиперстной кишки. При злокачественной опухоли проводится удаление головки железы вместе с двенадцатиперстной кишкой. В некоторых случаях удаляется часть желудка и регионарные лимфоузлы. После этого проводится реконструкция желчных протоков. Примерно через 2 недели назначается лучевая терапия или химиотерапия.
Диета
Важным условием при лечении заболеваний головки поджелудочной железы является соблюдение диеты. Рекомендован стол № 5, исключающий жареное, соленое, пряное, жирное. Питание должно быть дробным и маленькими порциями.
Профилактические меры

Выполняя профилактические меры, можно значительно снизить риск развития заболеваний головки поджелудочной железы и всего органа в целом. Для этого необходимо выполнять ряд правил:
- Здоровый образ жизни.
- Правильное питание, исключающее жареное, жирное, копченое, фастфуд.
- Исключить переедание и принятие пищи перед сном.
- Отказ от курения и алкоголя.
- Умеренные физические нагрузки.
- Своевременное лечение заболеваний.
- Не злоупотреблять лекарственными средствами и не заниматься самолечением.
- Как можно скорее обращаться к врачу.
Осложнения

Патологические состояния, происходящие в головке поджелудочной железы, без своевременного лечения или его полного отсутствия могут приводить к серьезным осложнениям. Наиболее распространенными из них являются:
- Возникновение патологий органов пищеварительной системы.
- Реактивный гепатит.
- Холестаз.
- Холецистит.
- Плеврит.
- Пневмония.
- Патологии желудочно-кишечного тракта.
- Сахарный диабет.
- Злокачественные образования.
- Летальный исход.
Заключение
Головка поджелудочной железы является очень важной частью органа. При ее поражении могут возникать серьезные заболевания, которые без должного лечения способны приводить к непоправимым последствиям. Не стоит пренебрегать плановыми осмотрами и заниматься самолечением. Следует прислушиваться к своему организму и обращаться к врачу при первых подозрительных симптомах в поджелудочной железе. Как болит у женщин и у мужчин — различий не существует.
Источник

