Гиперплазия поджелудочной железы у детей
В гастроэнтерологии одной из главных задач считается диагностика поджелудочной железы и печени. Особое внимание врачи уделяют детям. Многие живут не задумываясь о болезни внутри них. Опухоль поджелудочной железы называется раком (РПЖ). Раковая опухоль формируется по до сих пор не выясненным обстоятельствам, клетки, утратив контроль, ускоряют свое деление. Со временем она может метастазами проникать в находящиеся рядом органы.
Виды
Существуют определенные разновидности рака данного органа:
- Аденокарцинома, образующаяся в протоках железы;
- Плоскоклеточный рак, который может быть как доброкачественным, так и злокачественным;
- Инсулинома, вследствие выделения инсулина падает доля сахара;
- Гастринома, вследствие которой может образоваться язва;
- Глюкагонома поднимает уровень глюкозы.
Такой тип рака встретить у детей можно крайне редко — это болезнь старшего поколения. Но все же от нее могут страдать даже младенцы.
Стадии развития
Стадии – это период, который характеризует уровень распространения болезни. Стадии рака классифицируют для того, чтоб сделать качественный прогноз относительно течения болезни. Существует 4 стадии.
- 0 стадия. Аномальные генетически измененные клетки расположены на слизистой оболочке и при неблагоприятных условиях могут перерасти в рак.
- 1 стадия. Рак сформировался, но пока что не выходит за рамки органа.
- 2 стадия. Рак проникает в соседние органы и лимфатические узлы. В зависимости от места проникновения рака, вторая стадия бывает 2А и 2Б.
- 3 стадия. Рак проникает по кровеносным сосудам и лимфатическим узлам, которые расположены поблизости.
- 4 стадия. Рак поражает отдаленно расположенные органы. Его размеры у каждого ребенка разные.
Определение стадии рака – сложный и длительный процесс. После четкого определения стадии можно будет сделать первый прогноз.
Определить стадию болезни может система TNM (с англ. «опухоль, лимфатический узел, метастазы»). Благодаря этой системе устанавливаются все обозначенные выше изменения.
Причины
На сегодняшний момент не существует единого мнения о том, каковы причины рака данного типа. Но ученые уверены в том, что все начинается на генном уровне. Клетки быстро делятся, образуя опухоль.
Существует ряд факторов, влияющий на этот процесс:
- Плохая экология;
- Снижение защитных функций организма детей в результате перенесенных заболеваний;
- Несбалансированное питание, большое количество генно-модифицированной и жирной пищи;
- Нестабильная атмосфера в семье.
Симптомы
В результате заболевания происходит закупорка протоков и интоксикация организма продуктами распада. Обычно симптомы рака обнаруживаются на третьей или четвертой стадиях и возникают после сдавливания опухолью желчевыводящих путей. В результате это приводит к механической желтухе. Ранние стадии протекают незаметно.
Первые симптомы рака проявляются у всех детей по-разному. У одних – это ощущение сдавленности в верхней части желудка, у других – резкие боли.
Симптомами интоксикации организма являются:
- Быстрая потеря веса;
- Потеря аппетита;
- Общая слабость;
- Повышается температура тела;
- Обмороки и головокружения;
- Наступает апатия.
Внешнее проявление сопровождается такими симптомами:
- Кожа и склеры приобретает желтоватый оттенок;
- Обесцвечивается стул;
- Моча приобретает коричневый цвет:
- Размеры печени и желчного пузыря увеличены;
- Постоянная жажда;
- На коже появляется зуд.
Диагностика
Диагностика – важнейший этап уничтожения рака поджелудочной железы. Сделанная вовремя диагностика поможет определить стадию заболевания, уровень пораженности метастазами подскажет, какой должна быть диета.
У детей практически невозможна диагностика болезни на ранних периодах. Первые признаки рака маскируются под плохое самочувствие или болезни желудка. Их можно выявить только тогда, когда метастазами начинают поражаться другие органы. По этой причине опухоль очень часто может привести к летальному исходу.
Диагностика болезни проходит одинаково как у взрослых, так и у детей:
- УЗИ, где с помощью высокочастотных звуковых волн происходит визуальное обследование брюшной полости.
- КТ и МРТ – процедура диагностики, которая сочетает в себе рентгеновские лучи и возможности компьютерной обработки. С ее помощью происходит изучение тканей железы и лимфатического узла на наличие метастаз.
- Трансабдоминальный ультразвук, помогающий определить внешнее состояние органа.
- Эндоскопическое ультразвуковое обследование, благодаря которой через рот и желудок можно рассмотреть внутренние органы.
- Эндоскопическая ретроградная холангиография (ЭРХПГ), сочетающая в себе рентген и эндоскопию. Когда трубка подходит к нужному органу, вводится краситель, позволяющий определить его состояние.
- Эндоскопическая ретроградная холангиография (ЭРХРГ), при котором изучается состояние печени и желчевыводящих протоков. Происходит это путем ввода красителя в печень.
- Биопсия проводится операционным путем, в результате которой берется фрагмент больного органа для дальнейшего обследования.
- Лапароскопия, при которой благодаря введенному ультразвуковому зонду происходит изучение внутренних органов.
- Анализы крови и мочи, позволяющие обнаружить изменения количества элементов в их составе.
Эти обследования помогут ребенку прожить дольше и может полностью избавиться от болезни.
Лечение
Операция
Лечение рака поджелудочной железы предполагает оперативное вмешательство. В процессе операции можно полностью удалить у детей опухоль, а также пораженные метастазами участки соседних органов.
Существуют операции двух направлений. Радикальная, при которой можно удалить опухоль полностью. И паплиативная, при которой метастазами поражены жизненно важные органы и лечение рака не представляется возможным. Ее можно делать для облегчения симптомов болезни. Никто не сможет сказать, сколько пациент проживет.
Благодаря операции можно удалить рак головки поджелудочной железы, в ее теле или хвосте. Но только ранние стадии могут дать положительный прогноз лечения болезни.
В основном происходит удаление всего органа целиком, что для развивающегося детского организма является вдвойне пагубным, так как уменьшается количество, необходимых для переваривания пищи ферментов. После операции пациенты могут прожить много лет. Еще одним способом лечения являются химиотерапия, лучевая терапия – эти методы считаются наиболее радикальными, но они пагубно действуют на весь организм в целом. Лечение проводят в клиниках Израиля и Германии.
Народные средства
Считается, что для профилактики лечения печени и рака поджелудочной железы можно пользоваться народными средствами – в основном, это настойки трав. При применении методов народной медицины необходимо точное соблюдение всех правил приема как пищи, так и средств традиционной медицины.
Но каждый, кто решился пользоваться этими средствами, должен помнить, что перед началом приема необходимо посоветоваться с врачом. Только он сможет составить прогноз лечения народными рецептами, сказать, сколько и какие травы принимать. Нельзя забывать о том, что разные дозировки могут как лечить, так и вредить организму.
Для лечения народными средствами используют золотой ус, петрушку и чеснок, бессмертник песчаный, аир болотный и другие. Но ни один врач не сделает прогноз относительно того, сколько проживут пациенты, пользующиеся народными средствами для лечения этой болезни.
Профилактика
Профилактическими мерами рака может стать здоровый образ жизни и диета, содержащая много растительной пищи.
Диета, пожалуй, главное условие профилактики. Ни поджелудочная, ни печень не переносят большое количество жирной пищи.
Сколько должно быть жиров, белков и углеводов подскажет врач.
Здоровый образ жизни, умеренные физические нагрузки – прописные истины, на которые мало кто обращает внимание. Но в качестве профилактики выполнение их просто необходимо.
Прогноз
При раке поджелудочной прогноз в большинстве случаев неблагоприятный. Средняя продолжительность жизни после установления диагноза составляет 5-6 месяцев. Некоторые дети живут год. Не всегда операция может решить эту проблему полностью: у 70% послеоперационных больных детей раковые клетки все равно остаются или появляются новые. Около 3 из 100% больных детей живут 5 лет.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
Источник
Гиперплазия – это патология, связанная с увеличением количества тканевых клеток организма. Это происходит в процессе их деления, которое может быть вызвано различными факторами.
Увеличение числа клеток поджелудочной железы приводит к возникновению таких нарушений как гиперплазия, гипоплазия и гипертрофия поджелудочной железы.
Когда меняют свой размер клетки, отвечающие за выработку инсулина, наблюдается такая патология, как гиперплазия островков Лангерганса. При этом внутри островков увеличиваются В-клетки, вызывая явление незидиобластоза. Этот процесс может происходить и внутри нормальных островков.
Гипоплазия представляет собой врожденную недоразвитость органа, которая носит наследственный характер или может быть результатом нарушений в работе всего организма.
При гипертрофии огромный размер поджелудочной железы обусловлен не делением клеток, а объемом самого органа вследствие воздействия химических агентов.
Виды опухолей поджелудочной железы. Их особенности.
Опухоль обычно локализуется в области головки поджелудочной железы, реже поражает хвост или тело органа.
Новообразования могут быть как доброкачественные, так и злокачественные. В первом случае процесс видоизменения клеток проходит медленно, без симптомов, не затрагивает другие органы, не оставляет метастазы. В другом случае возникают патологические изменения в функционировании органа, приводящие к необратимым последствиям – раку поджелудочной железы.
Причины развития гиперплазии
Болезненное состояние поджелудочной железы, связанное с образованием опухоли, может быть вызвано разными причинами:
- чрезмерное употребление алкогольных напитков, курение;
- если профессиональная сфера деятельности человека связана с канцерогенными веществами;
- часто гиперплазия является сопутствующим нарушением при таких болезнях, как сахарный диабет и панкреатит;
- генетическая предрасположенность.
Опасность гиперплазии
Гиперпластическое образование может увеличиваться в размерах, доставляя дискомфорт и нарушая работу других систем организма. Если оставить заболевание без внимания, могут возникнуть осложнения:
- Доброкачественная опухоль может перерасти в злокачественную.
- Гиперплазия вызывает панкреатит и другие воспалительные заболевания поджелудочной железы.
- Существует риск возникновения желтухи.
- Желчный проток передавливается, и в двенадцатиперстную кишку не попадает желчь.
- Больной мучается запорами, если перекрыт просвет кишки.
- Нарушается работа эндокринной системы организма.
Признаки гиперплазии
Если опухоль является доброкачественным новообразованием, она может долгое время оставаться в тени. Бессимптомный характер течения болезни не позволяет вовремя установить диагноз и начать лечение. Поэтому отклонения в работе поджелудочной железы могут быть случайно обнаружены при профилактических осмотрах. Исключение составляют эндокринные нарушения, охватывающие область железы, так как изменения в гормональном плане чаще бывают очевидны.
При прогрессивном развитии болезни растущие клетки начинают влиять на соседние ткани и органы, появляются явные симптомы недуга. К примеру:
- Боль в области подреберья, иногда пупка опоясывающего характера с отдачей в левую руку.
- Появление желтухи и нарушений в работе печени: изменение окраски кала и мочи, недомогание, головная боль, потеря массы тела, аппетита, кожный зуд.
- Усталость, головокружение и даже обмороки. Чувство внезапного страха, активная работа потовых желез.
- Запоры, тошнота, рвота, ощущение тяжести в желудке после приема пищи.
Методы борьбы с гиперплазией поджелудочной железы
Эффективность лечения зависит от того, на какой стадии заболевания больной обратился за медицинской помощью, сколько прошло времени с появления первых симптомов болезни. В любом случае последует операционное вмешательство.
Больного необходимо госпитализировать для проведения детального медицинского исследования и взятия анализов. На основе результатов ставится вопрос о проведении операции с целью дальнейшего детального обследования поврежденных опухолевых клеток.
В современной медицинской практике проводят несколько видов операций, в зависимости от степени и места поражения органа:
- если опухоль локализуется в хвосте поджелудочной железы, то этот пораженный участок может быть удален;
- если болезнь обусловлена нарушениями гормональной функции поджелудочной железы, то применяют процесс вылущивания;
- если возникает гиперплазия головки поджелудочной железы, вырезают не только опухоль, но и двенадцатиперстную кишку.
Для лечения небольшой доброкачественной опухоли на хвостике поджелудочной железы применяют также современные малоинвазивные методики, позволяющие сводить к минимуму не только операционные травмы, но сам процесс хирургического вмешательства.
При обнаружении каких-либо симптомов гиперплазии поджелудочной железы нужно срочно обратиться к врачу, провести комплексное обследование внутренних органов. Своевременное обращение в медицинское учреждение позволит вовремя начать лечение и предотвратить заболевание на начальной стадии.
Источник
 Сложность всех проблем с поджелудочной железой отчасти связаны с ее особым местоположением. Она находится по центру живота, и, в отличие от других органов пищеварительной системы, располагается забрюшинно. Поэтому недоступна для пальпации, что затрудняет диагностику патологии, связанной с ней. Выявляются большие размеры железы функциональными методами. Но поставить диагноз на основании одного факта ее увеличения невозможно: оно может быть проявлением аномалии развития или возникнуть под внешним воздействием, не являясь патологическим. Такая панкреатомегалия не представляет угрозы для здоровья и жизни ребенка.
Сложность всех проблем с поджелудочной железой отчасти связаны с ее особым местоположением. Она находится по центру живота, и, в отличие от других органов пищеварительной системы, располагается забрюшинно. Поэтому недоступна для пальпации, что затрудняет диагностику патологии, связанной с ней. Выявляются большие размеры железы функциональными методами. Но поставить диагноз на основании одного факта ее увеличения невозможно: оно может быть проявлением аномалии развития или возникнуть под внешним воздействием, не являясь патологическим. Такая панкреатомегалия не представляет угрозы для здоровья и жизни ребенка.
Причины увеличения поджелудочной железы у ребенка
Увеличение размеров может быть:
- диффузным (равномерным),
- локальным (разрастание тканей отдельных участков).
Причины:
- травмы живота,
- язва желудка,
- аутоиммунные болезни,
- острое или хроническое воспаление,
- закупорка выводящего протока,
- муковисцидоз,
- выраженная интоксикация.
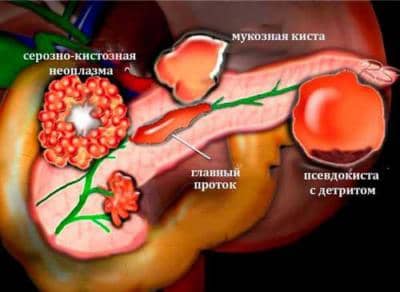
Причины непропорционального увеличения
Неравномерное разрастание органа возникает при наличии
- опухолей (как доброкачественных, так и злокачественных),
- кист (истинной или ложной),
- абсцесса,
- псевдотуморозного панкреатита (разрастается фиброзная ткань в головке и хвосте железы).
Увеличение поджелудочной железы у ребенка наблюдается в любом возрасте. Иногда она превышает нормальные возрастные размеры в несколько раз, но при этом – пропорциональна окружающим органам. Это признак врожденной патологии железы.
Увеличение селезенки у ребенка
Нередко у детей обнаруживается увеличенная селезенка — спленомегалия. Находится она в левом подреберье, в случае увеличения пальпируется.
Спленомегалия у новорожденного, полугодовалого ребенка или младшего школьника не всегда является патологическим: для этих возрастных категорий допускается отклонение в размерах на 30, 15 и 3% соответственно. Существуют специальные таблицы нормативных размеров и их вариаций у детей. Определяют состояние органа при ультразвуковом обследовании. Оцениваются:
- размеры,
- структура ткани,
- четкость границ органа.
Эти показатели подтверждают аномалию или нормальное его состояние. Чтобы разобраться, почему развилась спленомегалия, доктор Комаровский рекомендует пройти КТ или генетическое исследование, если хоть у одного родителя есть предрасположенность к увеличению селезенки. Необходима консультация гематолога, поскольку селезенка отвечает за выработку эритроцитов в организме.
Разрастание селезенки влечет неблагоприятные последствия в организме ребенка — определяются изменения в крови:
- анемия,
- тромбоцитопения,
- лейкопения.
Спленомегалия наблюдается:
- при ряде детских инфекций (корь, краснуха, дифтерия),
- у новорожденных — при различных аномалиях развития обмена веществ (гемохроматоз, болезнь Вильсона, эссенциальная гиперлипидемия — генетическое заболевание, при котором, помимо селезенки, поражается печень),
- при наличии кист, опухолей, инфарктов, гнойников, гельминтозов (эхинококк, шистосома), грибковых инфекций.
У спленомегалии нет собственных симптомов, она проявление другого заболевания. Но любой воспалительный процесс, который сопровождается большой селезенкой, независимо от его этиологии, имеет следующие клинические признаки:
- интенсивная боль с локализацией в левом подреберье,
- тошнота, рвота,
- понос,
- высокая температура (до 400C).
Поскольку аналогичная симптоматика наблюдается и при увеличении поджелудочной железы, нужно своевременно обращаться за медицинской помощью, чтобы специалист отдифференцировал заболевание и назначил адекватное лечение.
Признаки и симптоматика болезни
Клинические проявления, сопровождающие увеличение размеров железы, зависят от конкретной патологии, которая вызвала такие изменения органа. Они могут быть выраженными, но иногда такая патология протекает бессимптомно. В последнем случае необходимо дополнительное обследование.
Если размеры железы равномерно увеличились из-за отека, связанного с воспалительным процессом в тканях органа, то симптоматика, которая наблюдается у ребенка, соответствует клинике панкреатита:
- тошнота,
- рвота, не приносящая облегчения,
- отсутствие аппетита,
- понос,
- боль в левом подреберье, иногда — опоясывающего характера,
- возможно повышение температуры, сопровождающееся признаками интоксикации (головная боль, головокружение, слабость, сердцебиение).

Панкреатит у детей часто маскируется под дисбактериоз и гастрит. В этом состоит существенное отличие от такой патологии у взрослых. При длительном течении наблюдается потеря веса. Клиника характеризуется нарастающей симптоматикой.
Локальное увеличение, связанное с гнойным процессом (абсцесс), в детском возрасте сопровождается:
- сильным болевым симптомом в левой половине живота,
- высокой температурой,
- диспепсией — тошнотой, рвотой, поносом.
Неравномерное бугристое увеличение в области головки или хвоста выявляется при наличии рака. Клиническая картина на первых стадиях не выражена, заболевание может протекать бессимптомно или маскироваться под гастрит, язвенную болезнь, холецистит, дискинезию желчевыводящих путей:
- снижен аппетит,
- сильно беспокоит тошнота,
- невыраженные тупые боли, иногда без четкой локализации,
- астенический синдром — слабость, вялость, недомогание, головокружения, головные боли.
В дальнейшем, по мере развития болезни, симптоматика нарастает: появляются интенсивные боли, сопровождающиеся тошнотой и многократной рвотой, поносами.
Диагностика патологии
Диагностические данные получают на основании:
- объективного осмотра (сама железа не пальпируется из-за своего забрюшинного расположения, но необходимо определить состояние окружающих органов),
- анамнеза заболевания (иногда выясняется врожденная патология поджелудочной железы у детей — ее форма в виде кольца, которая изначально не была прооперирована, но к 12 годам из-за роста ребенка, и, соответственно, размера органа, начала сдавливать соседние органы),
- оценки внешнесекреторной и внутрисекреторной деятельности органа (анализы крови на амилазу и глюкозу, анализ мочи на амилазу, эластазу-1, копрограмма),
- результатов функциональных обследований (УЗИ поджелудочной железы, КТ или МРТ).
Сначала проводятся лабораторные анализы. Затем необходимо сделать УЗИ — это своеобразный скрининговый метод, позволяющий исключить явную патологию.
При ультразвуковом исследовании железы определяют:
- контуры — в норме они четкие, ровные,
- размеры органа, соответствующие нормальным показателям в каждой возрастной категории,
- эхогенность — не выражена (повышение может означать наличие хронического течения панкреатита или опухоли, снижение — речь идет об остром воспалении).
Исследование необходимо делать натощак (до его проведения нельзя давать кушать ребенку в течение 12 часов). Малыш может лишь выпить небольшое количество воды. Но при одновременном осмотре и органов брюшной полости пить тоже не рекомендуется для того, чтобы не сократился и не стал недоступным к осмотру желчный пузырь.
Лечение увеличенной поджелудочной железы у детей
В лечении применяются оперативный и консервативный методы.
При любом остром воспалительном или гнойном процессе может возникнуть необходимость в неотложных мероприятиях и хирургическом вмешательстве. В связи с тяжелыми осложнениями, необходимо незамедлительно начинать оказание помощи в условиях стационара.
В первые часы и дни обострения требуется соблюдение золотого правила лечения — холод, голод и покой.
Консервативная терапия проводится комплексно, включает
- обязательную диету — стол № 5 по Певзнеру,
- медикаментозное лечение — одновременное применение препаратов нескольких групп.
Назначаются следующие группы препаратов:
- спазмолитики (Дюспаталин, Но-шпа),
- обезболивающие (Спазмалгон, Баралгин, Максиган),
- ферментные препараты (Креон, Панкреатин),
- синтетический аналог гормона роста – соматостатина (Октрапид), который тормозит выработку большого количества панкреатического сока, тем самым, уменьшая боль,
- M-холиноблокаторы – препараты, снижающие секрецию поджелудочной железы (Пирензепин),
- ИПП – ингибиторы протонной помпы, блокирующие выработку соляной кислоты в желудке, и, таким образом, купирующие болевой синдром (Париет, Нольпаза),
- антибактериальные препараты при бактериальном или гнойном процессе (препараты назначаются только врачом индивидуально).

Чем кормить ребенка при увеличенной поджелудочной?
Диета — это одна из составляющих комплексного лечения воспалительного процесса в поджелудочной железе. При любом виде панкреатита (острый, хронический, реактивный) ребенок должен ее соблюдать в обязательном порядке, как и прием медикаментов.
Цель диетического питания: создание функционального покоя пораженного органа. Это достигается путем термической и механической обработки пищи.
Первые две недели болезни всю еду необходимо тереть либо готовить на пару. Питание должно быть дробным: 6–7 раз в день в теплом протертом виде малыми порциями. Ребенок должен много пить — можно давать чистую воду без газа, компоты, кисель, некрепкий чай.
В дальнейшем возможно расширение диеты, можно немного увеличивать порции. Постепенное введение продуктов занимает примерно месяц.
Диетическое питание назначается на разные сроки, в зависимости от патологии поджелудочной железы и тяжести состояния. После острого панкреатита диета должна соблюдаться год. При хроническом течении панкреатита пищевые ограничения в той или иной мере длятся пять лет.
Запрещенные продукты должны оставаться запрещенными даже во время ремиссии. К ним относятся жирные, острые, жареные, копченые продукты. Годовалый ребенок не должен в качестве прикорма получать консервированные соки — они могут обострить процесс. Нужно помнить, что новорожденный может отреагировать на неправильный прикорм воспалением и увеличением железы, особенно обостряет процесс виноградный сок. Помимо этого, может развиться аллергия, что также приведет к болям, снижению аппетита, вялости и другим симптомам панкреатита. Фрукты, овощи, соки вводятся постепенно, их дозы должны увеличиваться только в период глубокой ремиссии.
Профилактика заболеваний поджелудочной у детей
Чтобы у ребенка не возникло проблем с поджелудочной железой, необходимо с раннего возраста наладить правильный режим питания, обеспечить полноценный сон, прогулки на свежем воздухе. Эти меры профилактики получили хороший отзыв специалистов, занимающихся длительное время лечением и профилактикой заболеваний органов пищеварения.
При малейших нарушениях в состоянии ребенка необходимо незамедлительно обращаться к врачу. Это даст возможность избежать тяжелых осложнений и длительного лечения.
Тест: на определение риска сахарного диабета 2 типа

Источник