Хронический холецистит исследование поджелудочной железы

Заболевания панкреатит и холецистит в современном мире обладают высоким рейтингом популярности, зачастую сопровождая друг друга, возникают в основном на фоне нарушенного рациона питания, обусловленного частыми перееданиями, употреблением жирных и жареных блюд, алкоголесодержащей продукции, фаст-фудов, а также копченостей и острых продуктов. Поскольку эти патологии могут возникать одновременно, то и терапевтическое лечение должно быть направлено на устранение сразу двух заболеваний. В данном обзоре разберемся подробнее, что вызывает развитие этих болезней, что у них общего и чем они отличаются, а также рассмотрим основные методы диагностики, симптомы и лечение хронического холецистита и панкреатита.
Причины возникновения и симптомы холецистита и панкреатита
Развитие панкреатита у взрослых людей, чаще всего возникает на фоне прогрессирующей стадии желчекаменных патологий, или при чрезмерном употреблении алкоголесодержащей продукции, что в большей степени характерно для зрелых мужчин, старше 40-45 лет. А также панкреатическое поражение паренхиматозной железы может образоваться на фоне следующих болезней:
- при развитии гастрита:
- на фоне прогрессирующей стадии холецистита либо колита;
- при дуодените;
- при гепатите;
- также развитию данной патологии может предшествовать сахарный диабет.
Панкреатит, развивающийся на фоне желчекаменной патологии, зачастую носит название билиарнозависимого либо билиарного поражения железы. При образовании кальцинатов и выпадении их в осадок в виде камней, панкреатит приобретает калькулезную стадию развития, вылечить которую можно лишь посредством проведения хирургического вмешательства.
Холецистит является воспалительным заболеванием, характеризующимся развитие дискинезии желчного пузыря и желчевыводящих протоков.

Развитию холецистита также предшествует прогрессирующая стадия желчекаменного заболевания, в ходе развития которого происходит закупорка желчевыводящих протоков и преграждение нормального оттока желчи, что и способствует развитию воспалительного процесса. Осложнение данной патологии может привести к переходу хронического заболевания в калькулезную форму либо к развитию гепатоза печени.
Более того, развитие воспалительного процесса в полости желчного пузыря и паренхиматозной железы может возникать на фоне одних и тех же провоцирующих факторов, среди которых выделяются:
- нарушение общей работоспособности органов эндокринной системы организма;
- возникновение сбоев и нарушений на гормональном уровне;
- наследственная предрасположенность;
- неправильный рацион питания, обогащенный продуктами с высоким содержанием жиров, острых специй, копченостей, соли и сладости;
- пассивный образ жизнедеятельности в сопровождении с сидячей работой;
- чрезмерный уровень потребления алкоголесодержащих напитков и развитие алкоголизма;
- интоксикация организма на фоне отравления.
У женщин в некоторых ситуациях нарушение функциональности поджелудочной и желчного может наблюдаться в период, когда под ее сердцем только начинает развиваться ребёнок, то есть при беременности. А также как следствие перенесенной тяжелой формы патологии, обладающей инфекционным характером течения.
В ряде случаев, развитие острой формы панкреатического поражения поджелудочной железы начинает развиваться на фоне имеющегося холецистита. Причина такого явления заключается в том, что происходит заброс желчи в полость поджелудочной железы, в ходе чего нарушаются процессы кровообращения, развивается отечность железы, а при отягощении может развиться инсульт паренхиматозной железы.
Обе патологии проявляются острыми сильными болезненными ощущениями в зоне эпигастрия, при возникновении которых не стоит откладывать посещение врача.
При внезапном возникновении кинжальных болей в зоне живота необходимо в срочном порядке вызывать бригаду скорой помощи и ни в коем случае не предпринимать никакие меры по самолечению возникшей патологии. Это обусловлено тем, что такая симптоматика может быть свидетельством осложнения сразу двух патологий в виде образования флегмоны, некротического поражения поджелудочной железы либо разрыв стенок в желчном пузыре. При несвоевременном лечении данных заболеваний вероятность бурного развития перитонита в разы увеличивается, что в последствие может закончиться летальным исходом.
Что общего у этих заболеваний и как их различить
Проявляющиеся симптомы и методы лечения холецистита и панкреатита обладают множеством сходств, поэтому поставить верный диагноз может только лечащий врач. Общая симптоматика, проявляющаяся при обеих патологиях, заключается в проявлении:
- чувство тошноты и рвота;
- резкие болезненные проявления;
- повышение температуры тела;
- повышенный уровень потоотделения.
Человек без медицинского образования вряд ли сможет правильно оценить всю серьезность возникшей ситуации и правильно определить разновидность патологии. Только врачи гастроэнтерологического профиля обладают знаниями и умением различать развитие столь похожих по клиническим проявлениям патологий.
Основная разница данных заболеваний заключаются в том, что развитие панкреатической патологии, имеющей код по мкб 10 К86.0, болезненность проявляется в большей степени с левой стороны, а при развитии холецистита болит справа.
Еще одним характерным признаком отличия данных заболеваний является состояние полости рта. При развитии панкреатического поражения поджелудочной, пациенты отмечают появление сухости во рту, а при развитии воспаления в полости желчного пузыря у больного появляется привкус горечи во рту.
Симптоматика заболеваний
Как уже было выше сказано, основным симптоматическим проявлением данных патологий являются приступы боли в области живота, с возможной иррадиацией в зону спины и подлопаточную область.
Среди сопутствующих проявлений могут отмечаться:
- развитие газообразования;
- нарушение стула с появлением запора либо поноса;
- появление отрыжки после еды;
- тошнота и рвота;
- подъем температуры.

Но, учитывая тот факт, что возникновение панкреатита в большинстве случаев происходит на фоне имеющейся желчекаменной болезни, то стоит рассмотреть отдельно симптоматические признаки обоих заболеваний.
Панкреатит
История болезни данной разновидности патологического процесса в организме сопровождается следующей клиникой:
- появление острых опоясывающих болезненных ощущений с левой стороны подреберья;
- образование чувства тошноты с последующей интенсивной рвотой, не приносящей чувства облегченности;
- развитие приступов тахикардии;
- каловые массы с наличием остатков непереваренных пищевых компонентов;
- вздутый живот;
- нарушение АД;
- образование постоянной сухости в полости рта;
- повышенная температура тела до субфебрильных границ;
- бледность кожных покровов;
- газообразование, понос, или запор.
Холецистит
Развитие симптоматических признаков данной разновидности жкб сопровождается следующими проявлениями:
- появление кратковременных резких болевых ощущений в зоне подреберья с правой стороны с чувством постоянной тяжести в этой же зоне;
- повышенная температура тела;
- появление привкуса горечи в ротовой полости;
- отхождение рвотных масс, включающих в свой состав примеси желчи;
- вздутие полости живота;
- образование постоянных запоров либо поноса;
- развитие пищевых аллергических реакций;
- потеря, или снижение аппетита.
Диагностика и постановка диагноза
Совместное развитие панкреатической патологии и холецистита в медицине носит название холецистопанкреатита, для выявления которого необходимо проведение следующих диагностических процедур:
- УЗИ, являющееся самым простым и доступным методом визуализации паренхиматозных органов, позволяющим оценить состояние поджелудочной, а также желчного пузыря и выявить наличие камней в полости желчевыводящих путей.
- Проведение лапароскопии, также позволяющей максимально точно определить состояние пораженных органов брюшной полости.
- Необходима также дифференциальная диагностика, позволяющая сравнить развитие холецистопанкреатита с другими не менее серьезными болезнями ЖКТ.
- Сдача анализов крови на биохимическое исследование.
- Сдача анализов мочи и крови на клинические исследования.
- Проведение копрологического изучения каловых масс.
- Проведение эзофагогастродуоденоскопии, с помощью которого проводится оценка состояния слизистых поверхностей верхних отделов желудочно-кишечного тракта.

Проведение дополнительных диагностических процедур зависит от степени тяжести патологии и индивидуальных особенностей организма пациента.
Лечение
Так как поджелудочная железа и желчный пузырь являются взаимосвязанными органами пищеварительной системы организма человека, то и лечение панкреатита и холецистита должно проводиться в совместной комплексной терапии, заключающейся в приеме медикаментозных средств, проведении физиопроцедур и применении народного лечения с использованием уникальных рецептов от народных целителей и силы целебных трав. Важнейшая роль в лечении данных болезней отводится соблюдению специальной диеты со столом №5 и дробным рационом питания.
Стоит отметить, что обострение хронического холецистита и панкреатита должно ликвидироваться при помощи применения на практике «золотого правила»: голод, холод и полный покой.
Нередко в периоды обострения патологии при хроническом панкреатите и холецистите необходимо проведение экстренного хирургического вмешательства. Поэтому при проявлении первых симптоматических признаков развития данных заболеваний, необходимо в срочном порядке обратиться за медицинской помощью. Рассмотрим основные методы лечения холецистопанкреатита подробнее.
Медикаментозное лечение
Медикаментозная терапия по устранению таких серьезнейших болезней как холецистит и панкреатит должна назначаться только лечащим врачом. Самостоятельный подбор лекарственных таблеток или других форм препаратов может привести к необратимым осложнениям и еще большему усугублению общего самочувствия пациента.
Медикаментозная терапия данных патологий должна проводиться в систематическом порядке, в соответствии со следующей схемой:
- Соблюдение диеты и осуществление постоянного контроля над режимом рациона питания.
- Необходимым также является прием антибиотиков.
- Для замещения патогенеза и катализации выработки ферментативных компонентов, назначается прием ингибиторов, в виде Гордокса либо Кантрикала.
- Для нормализации метаболических процессов в организме пациента назначается прием Пентоксила и Метилурацила.
- При проявлении болезненных приступов назначаются препараты обезболивающего спектра действия.
- Для уменьшения уровня секреторной функциональности желудка, назначается Омепразол либо Циметин.
- В качестве ферментных препаратов используются таблетки Панкреатина либо Фестала.
- В качестве профилактического лечения рекомендуется посещение санаторно-курортных зон отдыха с медикаментозной направленностью на предупреждение развития патологических процессов в полости ЖКТ.

Необходимость проведения операции определяется лечащим врачом.
Физиопроцедуры
Проведение физиотерапевтического лечения, заключающегося в процедурах УВЧ, электрофореза и ультразвуковых волн, также успешно помогает в устранении рассматриваемых заболеваний, так как данные процедуры способствуют:
- увеличению уровня выработки желчи;
- нормализации процессов кровообращения;
- уменьшению болей;
- устранению воспалительных процессов;
- предотвращению возникновения кальцинатов.
Огромным лечебным эффектом обладают лечебные грязи, способствующие при развитии болезней панкреатит и холецистит, оказанию следующих эффектов:
- снятию воспаления;
- устранению болевого синдрома;
- повышению общего уровня иммунитета.
Роль лечебной диеты в лечении недугов
Проведение терапевтического лечения по устранению, как острых, так и хронических стадий панкреатической и холецистической патологий не имеет никакого значения без соблюдения диетического рациона питания. Поэтому пациентам необходимо соблюдать ряд следующих правил:
- Питание должно быть дробным, особенно на первой неделе лечения нужно кушать по чуть-чуть не менее 6 раз в день.
- В примерный список запрещенных продуктов входят: консервы, колбасные и копченые изделия, спиртосодержащие напитки, жареные блюда, продукты с высоким процентом жирности, кофе, шоколад, пряности и острая еда, которые необходимо исключить из рациона питания навсегда.
- Рекомендуется включать в меню: кисломолочную продукцию, отварные либо запеченные овощные и фруктовые культуры, каши, супчики, пюре.
- Из жидкости разрешено употреблять кисели, отвары из шиповника, компоты и минералку Ессентуки либо Боржоми.
Когда необходимо хирургическое вмешательство?
Операция становится необходимой при образовании камней в полости желчного пузыря, не поддающихся консервативным методам расщепления и выведения. Проведение неотложной операции требуется в следующих ситуациях:
- при закупоривании желчевыводящих протоков кальцинатами;
- при развитии гнойного либо некротического осложнения в полости поджелудочной железы.
Как лечить холецистит и панкреатит народными средствами
Автор одной из необычных эффективных методик лечения холецистопанкреатита И. П. Неумывакин утверждает, что любую патологию можно устранить методом очищения всего организма и общего укрепления иммунной системы защиты.
Для того чтобы очистить паренхиматозные орган, доктор рекомендует:
- вечером лечь в постель и приложить на область эпигастрия грелку с теплой водой;
- принимая по 2 ст. л. лимонного сока и оливкового масла через каждые 15 минут, употребить по стакану указанных ингредиентов;
- наутро поставить очистительную клизму.
После проведения подобной очистительной процедуры профессор рекомендует укреплять иммунитет посредством употребления отвара из шиповника и других лекарственных растений.

Другой специалист по заболевания органов ЖКТ, Болотов рекомендует лечить панкреатическое поражение поджелудочной при помощи употребления капустного жмыха и травяной части чистотела.
Не менее эффективным является овёс, из которого готовятся целебные отвары, настойки с прополисом и другими лекарственными растениями, которые можно делать в домашних условиях.
Лечение травами
При переходе данных патологий в стадию стойкой ремиссии рекомендуется использоваться целебные травы для поддержания организма и профилактики осложнений, которые могут возникнуть, если вновь заболевания начнут обостряться под воздействие негативных внешних факторов.
Народные целители рекомендуют дома использовать настойку из полыни и тысячелистника. А также применяется подорожник, мята, ромашка, календула, укроп и др. лекарственные растения, способствующие оказанию эффектов обезболивания, снятия воспаления, а также восстановления функциональности пораженных органов и оказания антибактериального эффекта.
Осложнения заболеваний
Несвоевременное лечение и игнорирование рекомендаций лечащего врача может обернуться тем, что острый желчнокаменный холецистопанкреатит приведет к развитию следующих осложнений:
- развитию холангита;
- образованию эпиемы в полости желчного пузыря;
- возникновению спаек в полости брюшины;
- развитию сепсиса.
Вот почему проводить своевременное лечение необходимо на ранних стадиях данных патологий, когда только начинает болеть полость живота, а паренхиматозные органы только начинают воспаляться.
Список литературы
- Николай, Юрьевич Коханенко Н.Ю., Артемьева Н.Н. Хронический панкреатит и его хирургическое лечение. М.: LAP Lambert Academic Publishing 2014г.
- Маев И.В., Кучерявый Ю.А. Современные подходы к диагностике и лечению хронического панкреатита. Качество жизни. Медицина. 2004 г. №2(5), стр. 65–69.
- Лейшнер У. Практическое руководство по заболеваниям желчных путей. М. ГЭОТАР-МЕД, 2004 г.
- Охлобыстин А.В., Буклис Э.Р. Современные возможности терапии хронического панкреатита. Лечащий врач. 2003 г. №5, стр. 32–36.
- Под редакцией профессора И.В. Маева Хронический панкреатит (Алгоритм диагностики и лечебной тактики). Учебно-методическое пособие.
- Гутнова С. К. Качество жизни больных при хроническом панкреатите. Вестник современной клинической медицины. 2010 г. Т. 3, прил. 1. стр. 52.
- Борсуков, А. В. Малоинвазивные вмешательства под ультразвуковым контролем при заболеваниях желчного пузыря и поджелудочной железы. Практическое руководство под ред. В. Г. Плешкова. М. Медпрактика-М, 2007 г.
Источник
Среди заболеваний пищеварительной системы лидерами по распространенности и частоте выявления являются хронический панкреатит и хронический холецистит. Физиологические процессы, протекающие с участием поджелудочной железы, и гепатобилиарной системы, взаимосвязаны между собой, поэтому эти два недуга в большинстве клинических случаев сопровождают друг друга. Более того, они имеют схожие симптомы. Лечение хронического панкреатита и холецистита проводят одновременно.
Почему возникает сразу два заболевания?
Чаще всего первичным из этих двух недугов является именно воспаление желчного пузыря. Развитию холецистита, как правило, способствует желчекаменная болезнь, в результате которой закупориваются желчевыводящие протоки и создается препятствие нормальному оттоку желчи. Ее застой и вызывает воспаление. Осложнение холецистита может привести к развитию печеночного гепатоза.
Вероятность того, что на фоне холецистита возникнет воспаление поджелудочной железы, достаточно высока, особенно, если не принимать никаких мер по лечению этого заболевания. Кроме того, риск панкреатического поражения железы возрастает при наличии в анамнезе таких заболеваний, как:
- гастрит;
- колит;
- дуоденит и гастродуоденит;
- гепатит;
- сахарный диабет.
В преимущественном числе случаев развитие острого и хронического воспаления поджелудочной железы происходит на фоне имеющегося холецистита. Суть данного явления заключается в следующем: происходит заброс желчи в паренхиму органа, что провоцирует нарушение процессов кровообращения, способствует отечности, а тяжелых случаях приводит к гнойному поражению и некрозу тканей железы.
Если хронический панкреатит и хронический холецистит развиваются одновременно, то воспаление поджелудочной называют билиарнозависимым. Кальцинаты, которые образуются при желчекаменной болезни, приводят к калькулезной стадии панкреатита, которая является показанием для хирургического лечения.
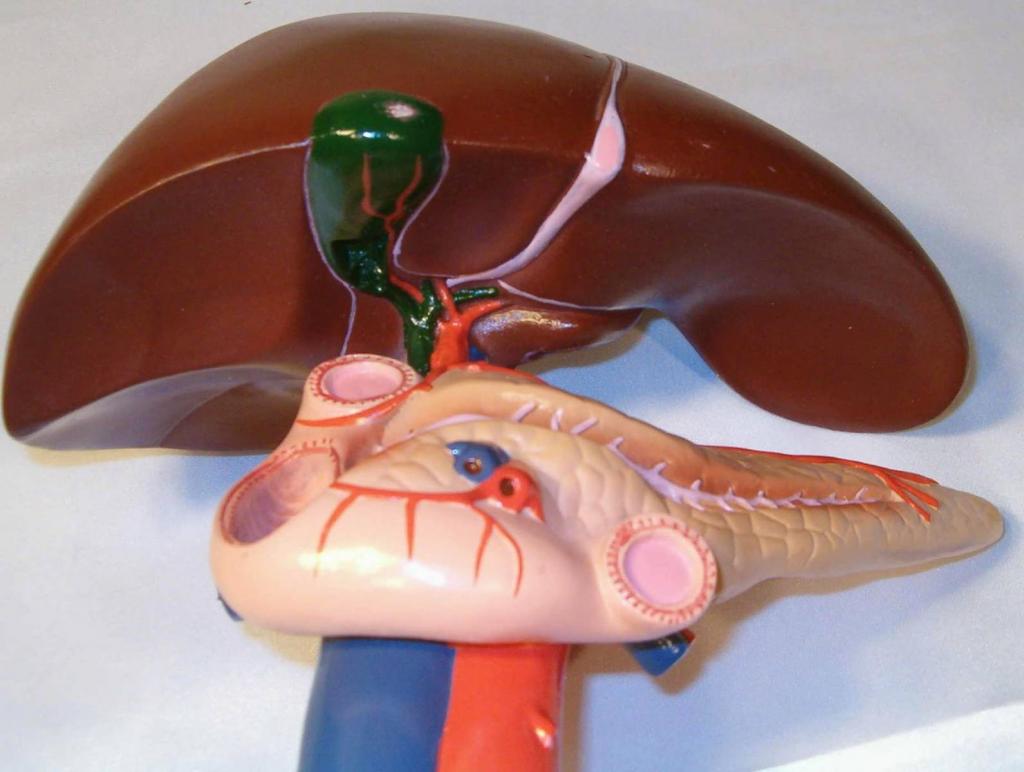
Причины патологий пищеварительной системы
Существует несколько факторов, которые играют важную роль в формировании хронического холецистита и хронического панкреатита, как присоединенной патологии. Как правило, эти заболевания развиваются на фоне:
- дисфункций эндокринной системы;
- гормональной перестройки;
- наследственной предрасположенности;
- малоподвижного образа жизни, сидячей работы;
- несбалансированного питания и неправильного режима приемов пищи;
- преобладания в рационе жирных, острых продуктов, копченостей, специй, сладостей;
- злоупотребления алкоголем.
Проблемы с поджелудочной и желчным нередко возникают у беременных женщин без видимых на то причин. Кроме того, симптомы хронического панкреатита и холецистита могут наблюдаться после перенесенного инфекционного заболевания в тяжелой форме.
Клиническая картина
Как уже было выше отмечено, главным симптомом хронического холецистита и панкреатита является болевой синдром в животе, который может иррадиировать под лопаткой, в поясничной области, в эпигастрии. Кроме того, для данных заболеваний характерны и другие признаки:
- частые метеоризмы;
- расстройство стула, проявляющееся запорами или диареей;
- частая отрыжка после еды;
- тошнота и рвота;
- повышение температуры тела.
Несмотря на то что чаще всего эти два заболевания протекают одновременно, имеет смысл ознакомиться с симптомами, свойственными для каждого из них. Так, например, для хронического воспаления поджелудочной на стадии обострения типичными являются следующие проявления:
- острые опоясывающих боли с левой стороны под ребром;
- сильная тошнота с интенсивной рвотой, после которой не наступает облегчения и рвотные позывы не прекращаются;
- нарушение сердечного ритма, тахикардия;
- стул содержит фрагменты непереваренной пищи;
- выраженное вздутие живота, метеоризм;
- повышение артериального давления;
- сухости в ротовой полости;
- высокая температура тела;
- бледно-синюшные кожные покровы;
- понос, чередующийся с запорами.
Специфическими симптомами воспаления желчного пузыря можно назвать частые болевые ощущения в области правого подреберья схваткообразного характера. При обострении холецистита также может подняться температура тела, возникнуть привкус горечи или металла во рту. Если у больного появляется рвота, массы содержат примеси желчи. Пациенты, страдающие хроническим холециститом, жалуются на постоянное вздутие живота, запоры или поносы, появление склонности к аллергическим реакциям. При осложненных формах болезни ухудшается аппетит и снижается масса тела.
Сходства и отличия между заболеваниями
При обострении хронический холецистит и панкреатит имеют немало похожих симптомов. Самостоятельно определить, какая из этих двух болезней имеет место, либо протекают они параллельно друг другу, невозможно. К тому же даже опытные гастроэнтерологи не смогут поставить точный диагноз, не имея на руках результатов предварительного обследования пациента. Общими признаками хронического панкреатита и холецистита в период рецидива являются:
- тошнота и рвота;
- выраженный болевой синдром;
- высокая температура тела;
- интенсивное потоотделение.
Разница между этими двумя заболеваниями заключаются в локализации болевых ощущений. С правой стороны чаще всего болит при хроническом холецистите. Обострение панкреатита проявляется опоясывающей или сильной болью слева. Еще одним отличительным признаком является то, как отражаются две эти патологии на состоянии ротовой полости. При воспалении поджелудочной железы пациенты отмечают присутствие постоянной сухости во рту, а при холецистите у больного чаще возникает привкус горечи.
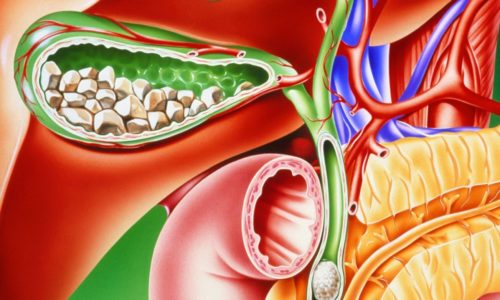
Человек, не имеющий профильного медицинского образования, не всегда способен объективно оценить всю опасность проявляющихся симптомов и степень возможных осложнений. Если вышеуказанные симптомы приобрели постоянный характер, необходимо обратиться к врачу. Гастроэнтеролог определит, какое из заболеваний или оба из них имеют место, даст направление на соответствующее обследование, поставит диагноз и назначит лечение.
Особенности диагностики
Совместное течение панкреатической болезни и холецистита медики называют холецистопанкреатитом. Чтобы поставить точный диагноз, пациенту назначают несколько лабораторных анализов и функциональных исследований, первостепенными из которых являются:
- УЗИ органов брюшной полости – самый простой и доступный метод неинвазивной визуализации поджелудочной железы и желчного пузыря. Скрининг позволяет оценить структуру паренхимы органа и определить, присутствуют ли в полости пузыря и желчевыводящих путей конкременты.
- Лапароскопия – это разновидность эндоскопической хирургической процедуры, которая позволяет при минимальной инвазивности определить степень поражения органов брюшной полости.

Кроме того, потребуется проведение дифференциальной диагностики хронического панкреатита и хронического холецистита с целью исключить другие болезни ЖКТ. Для этого пациент сдает:
- общие и биохимические анализы крови;
- общий анализ мочи и на сахар;
- исследование кала на копрологию.
Также потребуется пройти эзофагогастродуоденоскопию, необходимую для оценки состояния слизистых оболочек верхнего отдела желудочно-кишечного тракта. Возможно проведение и других диагностических процедур, что зависит от степени тяжести заболевания, индивидуальных особенностей организма.
Тактика совмещенного лечения панкреатита и холецистита
Поскольку поджелудочная железа и желчный пузырь – это взаимосвязанные органы пищеварительной системы, то и лечение хронического панкреатита и холецистита лекарствами проводится комплексно. Помимо медикаментов, пациентам, у которых диагностированы данные заболевания, рекомендуют также пройти курс физиопроцедур и поддерживать работоспособность больных органов в период ремиссии народными средствами.
Главная роль в лечении данных болезней принадлежит правильно составленному рациону. Без соблюдения специальной диеты ни медикаменты, ни домашние лекарства, ни физиопроцедуры не принесут долгожданного облегчения. В основе лечения при обострении хронического панкреатита и холецистита лежит полный покой и голод в течение нескольких дней.
При отягощенном рецидиве болезни пациентам может потребоваться экстренное хирургическое вмешательство. При проявлении сильной боли, неостанавливающейся рвоты с желчью необходимо срочно вызывать скорую помощь, а не ждать, пока облегчение наступит само по себе.
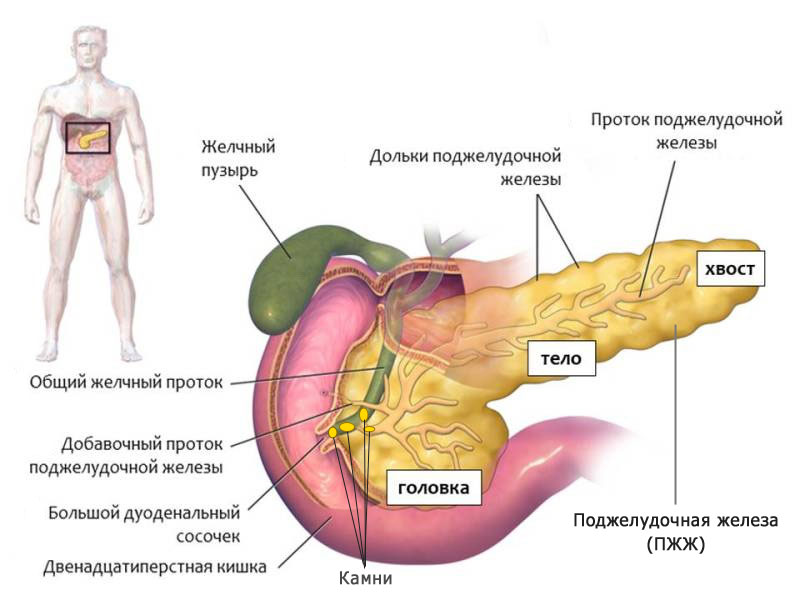
Эффективные препараты
Как уже было сказано, подбор медикаментозных средств должен осуществляться лечащим врачом. Самолечение может привести к серьезным и необратимым последствиям, усугубить общую картину болезни и ухудшить состояние пациента. При обострении воспаления поджелудочной и желчного пузыря пациентам назначают:
- Антибактериальные препараты. Используются для снижения риска развития септических осложнений при застое желчи («Ампициллин», «Оксамп», «Цефазолин», «Кефзол», «Ципрофлоксацин», «Метронидазол»).
- Ингибиторы протеолитических ферментов. Необходимы для улучшения работы поджелудочной железы («Контрикал», «Гордокс»).
- Ингибиторы протонной помпы для снижения секреции желудка («Омепразол», «Циметин», «Пантопразол», «Омез», «Нольпаза»).
- Препараты для восстановления метаболических процессов («Пентоксил», «Метилурацил»).
- Спазмолитики и обезболивающие («Но-шпа», «Метеоспазмил», «Папаверин», «Спазмалгон», «Галидор», «Бускопан»).
- Ферментосодержащие препараты для улучшения пищеварительных процессов («Панкреатин», «Фестал»).
Особенно полезным для пациентов будет санаторный отдых в период ремиссии заболеваний. При хроническом панкреатите и хроническом холецистите рекомендуется ежегодно проходить профилактическое обследование и курс поддерживающей терапии с целью предупреждения рецидивов.
Лечебные процедуры
Перед тем как лечить хронический холецистит и панкреатит с помощью физиотерапии, необходимо убедиться в отсутствии противопоказаний. Обычно такие процедуры не назначают пациентам, перенесшим серьезные сердечно-сосудистые и неврологические заболевания. Среди видов физиолечения, которые активно используются в лечении хронического холецистита и панкреатита, стоит отметить:
- электрофорез;
- ударно-волновую терапию.
Курс процедур способствует скорейшему облегчению и достижению ремиссии. Устранить рассматриваемые заболевания навсегда невозможно, но благодаря физиолечению улучшается самочувствие пациентов за счет повышения работоспособности пораженных органов, в частности:
- происходит увеличение объемов вырабатываемой желчи;
- нормализуется кровообращение;
- утихают боли;
- снимается общее воспаление;
- предупреждается формирование кальцинатов.
Многие физиотерапевты отмечают, что большую пользу для больных указанными заболеваниями могут принести лечебные грязи.
Особенности питания
Как уже было отмечено, без соблюдения специальной диеты остановить развитие воспалительного процесса невозможно. Правильное питание при хроническом панкреатите и холецистите – это залог максимально продолжительной ремиссии и профилактики обострения. Чтобы наладить пищеварительные процессы и добиться улучшения собственного самочувствия, пациентам следует соблюдать несколько простых правил.

Во-первых, питаться нужно дробно. В течение первой недели лечения принимать пищу нужно малыми порциями (не более 200-300 г) каждые 2 часа. Во-вторых, при хроническом панкреатите и холецистите в меню не должны входить следующие продукты:
- консервы;
- колбасы;
- фастфуд и полуфабрикаты;
- копчености;
- алкоголь;
- жареные и жирные блюда.
Пить нужно как можно больше жидкости (около 2 л в сутки), причем предпочтение отдавать воде негазированной или минеральной «Боржоми», «Ессентуки», зеленому чаю или травяным отварам из ромашки и шиповника, киселю, а вот от черного чая и кофе лучше отказаться. Не пойдут на пользу пряности, специи, острые продукты. Постоянное место в повседневном меню человека, который страдает хроническим панкреатитом или холециститом, должны занимать запеченные овощи, яблоки, кисломолочные продукты, злаковые каши, супы на легком мясном бульоне.
Когда необходимо хирургическое вмешательство?
Решение о проведении оперативного вмешательства принимает врач только при наличии веских оснований. Поводом для хирургического лечения является скопление конкрементов в полости желчного пузыря, которые невозможно расщепить или вывести консервативным методом. Если в ходе исследования подтвердилось, что кальцинаты закупорили желчевыводящие протоки или у пациента развился гнойный некротический процесс в паренхиме поджелудочной, больного в экстренном порядке готовят к операции.
Народные средства в лечении хронических болезней
Применение методов народной терапии не поможет пациенту, которому показана операция, но с другой стороны натуральные средства могут служить неплохой основой для профилактики обострений панкреатита и холецистита. Среди рецептов, которые пользуются популярностью у пользователей стоит отметить несколько самых эффективных:
- Кашица из свежего капустного листа – оказывает желчегонное действие, способствует улучшению перистальтики кишечника.
- Настойка чистотела – на полстакана воды требуется 10-15 капель настойки. Помогает снять воспаление и боль, способствует восстановлению тканей пищеварительного тракта.
- Отвар из овса – снимает общее воспаление и нормализует обменные процессы в организме.
Противовоспалительный эффект оказывают также настойки из прополиса, мяты, календулы, тысячелистника, полыни. О возможности применения народных средств следует посоветоваться с врачом.
Источник


