Инсулинома в хвосте поджелудочной железы
Инсулинома – это эндокринная опухоль, возникающая в поджелудочной железе. Имеет высокую гормональную активность, что приводит к переизбытку инсулина в организме. Преимущественно доброкачественное образование редко преобразуется в злокачественное, что можно классифицировать как онкологию.
Чаще всего данному заболеванию подвергаются люди возрастом от 25 до 60 лет. Патология может развиваться в головке, теле или хвосте поджелудочной железы. В единичных случаях ее локализация находится на стенках желудка, печени и других областей. Средний размер инсулиномы составляет 1,5 – 2 см.
Общие сведения об инсулиноме
Впервые инсулома была обнаружена в 1902 году при аутопсии, а уже в 1904 г. опухоль выявили при наличии сахарного диабета. Ее описал Л. В. Соболев как увеличение массы поджелудочной железы за счет размножения опухолевых клеток.
Впервые диагностику заболевания провел Уайлдер в 1927 году. Путем экспериментального подхода он доказал влияние опухоли островков на избыточную выработку инсулина.
Спустя два года после экспериментов Уайлдера было проведено первое удаление инсулиномы. Операцию провел Э. Грэм.
Вследствие дальнейших исследований заболевания было выявлено, что инсулома в большей степени доброкачественная.
Патогенез
Визуально инсулома напоминает плотный узел серого, розового или бардового цвета. Он находится в плотной капсуле, диаметр которой не вырастает больше 3 см.

Сами клетки опухоли напоминают островки в здоровом виде. В цитоплазме чаще встречаются опухоли разной величины и формы. Инсулинома поджелудочной железы отличается тучными клетками, количество которых зависит от активности секрета инсулина.
В связи с наличием капсулы разграничить доброкачественную и злокачественную опухоль трудно. Один из признаков злокачественности – наличие метастазов в печени. Однако данный симптом встречается редко. Расположенные очаги на других органах также могут быть гормонально активными.
Второстепенные опухоли часто подвергаются размножению и образованию новых тканевых структур. Иногда возникает гипертрофия островков Лангерганса.
Изменения тканевого обмена касаются и окислительных процессов, питания нервной системы. У больного медленно разрушаются функции головного мозга. Начинается все с коры головного мозга и мозжечка. По цепочке в последнюю очередь нарушается функциональная способность продолговатого мозга. Начинается задержка дыхания, страдают сосуды и сердце.
Причины возникновения инсулиномы
Конкретные причины развития инсулиномы поджелудочной железы до сегодняшнего дня остаются неизвестными.
Поджелудочная железа в здоровом состоянии вырабатывает гормоны, отвечающие за уровень сахара в крови, производства желудочной кислоты и другие. Исследования показали, что при падении секреции инсулина падает уровень глюкозы. Данное явление приводит к различным новообразованиям в поджелудочной железе.
Так как головной мозг не имеет резерва глюкозы, которая является углеводом, организм вынужден компенсировать недостаток за счет других механизмов.
Резкое снижение глюкозы могут спровоцировать следующие факторы:
- упадок активности инсулина вследствие недостатка гормона роста:
- заболевание надпочечников;
- Аддисонова болезнь;
- повышение сахара в определенных гормонах;
- полное истощение организма;
- диеты, голодание;
- болезни желудка;
- внедрение токсинов в печень и другие почечные заболевания;
- анорексия;
- невроз, расстройства психики;
- хирургическое вмешательство в ЖКТ;
- вегетативная дисфункция.
Возникновение инсулиномы зависит не только от избытка инсулина, но и от чрезмерной активности гормонов поджелудочной железы.
Симптомы
Инсулинома имеет симптомы, которые выражены как:
- гипергликемическое состояние;
- организм устает, слабеет без видимых на то причин;
- ускоряется сердечный ритм, пульс;
- активная работа потовых желез;
- навязчивое чувство опасности;
- постоянное чувство голода.
Как только больной потребит пищу, все признаки проходят. Самая высокая степень заболевания начинается с момента, когда состояние гипогликемии не чувствуется человеком. Теряется контроль над своим состоянием. Он не может своевременно покушать и подавить процесс.
При падении глюкозы в крови до определенного уровня, состояние пациента ухудшается. Он может видеть очень четкие галлюциногенные картинки. Помимо этого выделяется слюна, пот и двоится в глазах. Больной может вести себя неадекватно с окружающими в отношении еды. Если глюкозу не повысить, то мышцы войдут в тонус, и начнется приступ эпилепсии. Вместе с этим повышается АД и учащается сердцебиение.
Ввиду отсутствия своевременной помощи больному, может развиваться кома. Она сопровождается практически всеми перечисленными выше симптомами. Вследствие гипогликемической комы образовывается инфаркт миокарда.
Удаление опухоли не гарантирует возобновление всех физических и умственных способностей.
У больных с нескорректированным уровнем сахара в крови иногда появляются инсулиновые отеки.

Зачастую страдают стопы, голеностопные суставы, реже подступают до крестца. Однако даже сильные проявления не влияют на работу других внутренних органов. Инсулиновые отеки не требуют лечения. Иногда, чтоб вывести лишнюю жидкость назначают мочегонные препараты.
Ввиду того, что большая часть симптомов не специфична, больным могут поставить неправильный диагноз.
Типы и стадии развития
В МКБ-10 инсулома поджелудочной железы делится на: ортоэндокринные и параэндокринные опухоли. В первом случае выделяются гормоны свойственные физиологической выработки (инсулинома и глюкагонома). К параэндокринным новообразованиям относятся опухоли, которые выделяют несвойственные гормоны для функций островков.
Также опухоль поджелудочной железы может быть:
- доброкачественная;
- злокачественная инсулинома;
- пограничная.
В большей степени инсулинома становится причиной выработки избыточного инсулина, для которого свойственно тяжелый гиперинсулинизм, особенно ночью натощак. Это объясняется длительным голодом. Гиперинсулинизм могут вызывать и другие болезни: аденоматоз, гиперплазия.
Также инсуломы зависят от происхождения прогрессирующего в организме гормона. Одна опухоль может иметь разное строение в разных ее частях:
- более характерный тип для инсулиномы и глюкагономы трабекулярный. Он отличается образованием трабекул с сосудами;
- альвеолярный тип возникает при гастриномах. Данный вид образовывается из соединительной ткани клеток опухоли и кровеносных сосудов.
Исходя из проявлений стромы, инсулома поджелудочной железы бывает:
- паренхиматозного вида;
- фиброзного вида;
- смешанного вида.
По происхождению исходя из действующего гормона инсулома делится на:
- глюкагономы. Они образуются из части клеток эндокринной системы поджелудочной железы. Альфа-клеточные новообразования повышают уровень их образования;
- инсулиномы так называемые бета-клеточные происхождения. Их название говорит за себя. Опухоль образуется из бета-клеток. Они провоцируют выработку инсулина в крови, который подавляет глюкозу. Данный тип развития заболевания наблюдается в большинстве случаев. Опухоль доброкачественная;
- соматостатиномы образуются из клеток островков Лангерганса. Их называют дельта-клеточные новообразования. Данный тип опухолей возбуждает соматостатин. Он подавляет целый ряд гормонов, в том числе инсулина и глюкагона;
- PP-(F)-клеточные новообразования. Они вырабатываются из клеток островков поджелудочной железы и провоцируют панкреатический полипептид.
Диагностика
Диагностика инсулиномы начинается с обращения больного с определенными жалобами:
- ухудшение состояния при голодании;
- заметная прибавка в весе после появления характерных приступов;
- головокружение, головная боль;
- сонливость, слабость;
- повышенное потоотделение.
В диагностике инсулиномы большое значение отводится лабораторным исследованиям. Определяют уровень глюкозы и инсулина в крови. Анализ проводится на голодный желудок. Используют различные специальные тесты.
Функциональная проба с голоданием провоцирует падение глюкозы и нервные расстройства. Ее проводят после вечернего приема пищи в течение 72 часов. Анализ крови берут с вены. Затем глюкометром постоянно измеряют уровень глюкозы. По завершении мероприятия дают сытный завтрак, включающий очень сладкие напитки. Приступы останавливают с помощью внутривенных или пероральных препаратов.
Дабы побудить гипогликемическое состояние вводят экзогенный инсулин. Наблюдают концентрацию собственного инсулина в крови на фоне глюкозы. При наличии патологии показатели крайне высокие.
Тест на основе толбутамида. Препарат вводят внутривенно. В течение 3 часов, каждые 5 минут берут показания крови. Наблюдают результаты низкого содержания глюкозы больного.
Тест с лейцином. Лекарственное средство вводят на 1 кг массы 150 мг. Для здорового человека анализы должны быть в норме, препарат не повлияет на инсулин и глюкозу. У больного инсулиномой сразу проявляются типичные для заболевания показатели.
Если есть подозрения на органическую гипогликемию необходимо провести гормональный тест. Норма проинсулина составляет 22%, у больных зачастую показатели немного выше. В случае если тест показал процент в два раза больше необходимого, можно полагать, что опухоль злокачественная. Для постановки правильного диагноза нужно взять анализ мочи, дабы проверить концентрацию сульфонил мочевины.
Чтобы отличить единичную или множественную локализацию аденом проверяют реакцию на увеличение уровня инсулина с помощью 2 МЕ. Его вводят внутривенно с расчетом дозировки от массы тела. Результаты будут уже в течение 5 минут. Больные, у которых единичные аденомы не дают реакции на секретин. В случае со множественной опухолью повышается инсулин.
Для полной клинической картины могут провести нагрузку глюкозой. В итоге сопоставляются все результаты других проведенных тестов.
При положительных лабораторных показателях проводится исследование локализации очага болезни. Отправляют больного на УЗИ, МРТ, КТ, сцинтиграфию и ультрасонографию поджелудочной железы. Такое исследование позволяет дифференцировать инсулиному от других схожих по симптомам состояний. Например, рака надпочечников или галактоземии.
Следует обратить внимание, что ультразвуковое обследование не получило широкого применения в диагностике инсуломы поджелудочной железы. У пациентов с данной патологией зачастую присутствует избыточный вес, и жировая прослойка не дает качественно рассмотреть новообразование. Значительным преимуществом для обследования поджелудочной железы пользуется эндоскопическая ультрасонография.
Если опухоль небольшого размера или расположена в труднодоступном месте, то затруднения возникают и при КТ. Метод выходит не очень надежным за счет поглощения рентгеновских лучей.
Обнаружить инсулому можно в нескольких стадиях развития:
- Артериальная фаза – это когда от одной главной артерии, проходят множество разных сосудов в области расположения образования.
- Капиллярная фаза отличается тем, что сосуды не хаотично расположены, а локально. Все вещество располагается в одном месте. В большинстве случаев заболевание обнаруживают именно на этой стадии.
- Венозная фаза. В такой форме обнаруживают главную вену подпитывающую новообразование.
Дифференциальная диагностика
Если после лабораторных исследований обнаружить и разоблачить стадию инсулиномы не получилось, берут образец тонкой ткани поджелудочной железы при помощи полой иглы. Результаты помогают обнаружить и другие причины бесконтрольного потока инсулина в организме. В процессе дифференциальной диагностики инсулиномы следует исключить ряд схожих по симптоматике заболеваний.
Лечение инсулиномы

Данное заболевание предполагает хирургическое и медикаментозное лечение. В большинстве случаев при иссечении новообразования наступает полное выздоровление. Методы удаления зависят от локализации опухоли. Бывают единичные случаи, когда инсулиному не удается зафиксировать, тогда поджелудочная железа подвергается удалению.
Когда опухоль располагается на стенках двенадцатиперстной кишки лечение невозможно без хирургической операции.
Медикаментозное лечение предполагает назначение диазоксида и натрийуретиком совместно. При отрицательном восприятии организмом лекарство можно заменить аналогами. Если симптоматика прогрессирует, назначается пробная химиотерапия. Но мероприятие не гарантирует качественного эффекта.
Для злокачественной опухоли радикальным лечением есть хирургическое вмешательство. При отсутствии возможности в проведении операции включают консервативную терапию.
Симптомы и проявления купируют с помощью:
- Гипергликемизирующих средств. Для этого применяют адреналин, глюкагон, норадреналин, глюкокортикоиды. Данные препараты имеют недостаток, их действие ограничено по времени. Положительное действие оказывает диазоксид, его пропивают 3-4 раза в день. Это лекарство, задерживающее воду, следует употреблять в комплексе с диуретиками.
- Лечение с помощью питания. Данный метод заключается в частом употреблении простых углеводов, которые быстро расщепляются и выбрасывают большое количество инсулина в кровь. Включены, сладкие продукты. Это может быть мед, сладкий чай, шоколадные конфеты, сладкий соус и так далее.
Если обследования показали положительный результат сканирования с октреотидом, то далее назначают аналоги препарата. Их действие направлено на угнетение выработки гормона роста, инсулина, серотонина, глюкагона и других гормонов.
Профилактика
Профилактика ГС заключается в индивидуально подобранном питании. Дробный прием углеводной пищи может поспособствовать угнетению активности патологии.
Дабы исключить вероятность рецидива больной должен ежегодно наблюдаться у хирурга, эндокринолога и по надобности онколога, соблюдать рекомендации. Пациенту проводят гормональные мероприятия, клинические обследование печени, возможно МРТ брюшной полости.
Прогноз
Поскольку инсулинома является доброкачественной опухолью в 80%, после операционного вмешательства наступает полное выздоровление.
Для качественных изменений в положительную сторону со стороны ЦНС важна ранняя диагностика недуга. Так как функции головного мозга при данном недуге теряют свою силу.
Невозможно исключить летальные исходы и рецидив. Это касается злокачественных новообразований. Выживаемость достигает 60% больных.
Видеозаписи по теме
Источник
Инсулинома – это новообразование поджелудочной железы (ПЖ), которое растет из бета-клеток, островков Лангерганса. По характеру относится к эндокринным образованиям, то есть гормонально-активна. Отличается тем, что вырабатывает в повышенном неконтролируемом количестве инсулин, вызывая гиперинсулинизм и, как следствие, гипогликемию.
С этим связана вся симптоматика и ее название. Обычно она солидная, одиночная, но в 105 случаев может быть множественной. Ее гормональная активность автономна. В 85-90% случаев она является доброкачественной, и только в 10-15% — злокачественной. Может развиться в любом возрасте, даже у младенцев, но это редкость. Чаще возникает после 45 лет, у женщин в 4 раза чаще.
Инсулинома может расти в любой части ПЖ, но чаще в хвостовой ее части. В 1% случаев расположение эктопическое или экстрапанкреатическое — ворота селезенки, стенки желудка или ДПК, в печени.
Обычно размеры опухоли не превышают 2 см (при больших она злокачественна). Частота заболевания — 1 случай на млн. Такое редкое число становится причиной ошибочных диагнозов и неправильного лечения, а многие врачи за время своей практики так с ней и не сталкиваются.
Гормонально–активные опухоли
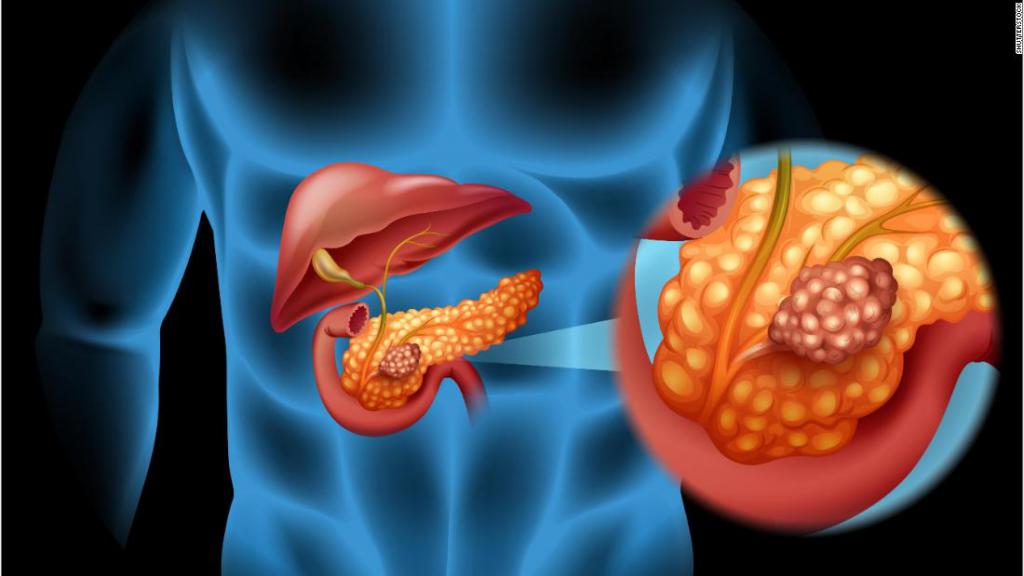
Все доброкачественные опухоли ПЖ встречаются редко — 1-3 случая / млн. Если у мужчин они составляют 3,5%, у женщин — до 16%. В большинстве своем они эндокринные. Размеры варьируются от 0,5 см до 15 см. Любые доброкачественные новообразования поджелудочной железы лечатся всегда только оперативным путем. По секреции гормонов, они делятся на типы:
- инсулинома — занимает 75%;
- ВИПома (чаще, в 70% случаев, встречается у женщин после 45) — вырабатывает вазоактивный интестинальный пептид;
- гастринома (больше поражает мужчин среднего возраста);
- глюкагонома — частота составляет 1 случай на 20 млн., чаще у женщин, в 80% она злокачественная.
Топография и анатомия поджелудочной железы
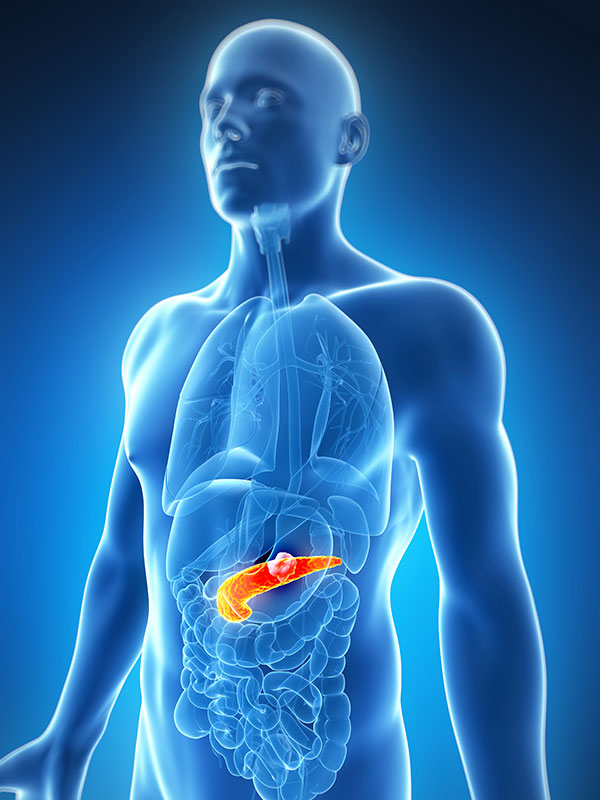
Поджелудочная — важнейший внутренний орган у человека. Является экзо- и эндокринной железой. Она вырабатывает ферменты для пищеварения (трипсин, химотрипсин, амилаза, липаза) и гормоны (глюкагон и инсулин) для углеводного обмена. Инсулин понижает глюкозу, а глюкагон, наоборот, повышает. Патологии ее нередки, поэтому иметь представление о ее расположении и симптомах стоит побольше.
Где находится поджелудочная железа и как лечить ее? Она дислоцируется в брюшной полости позади желудка, примыкает к нему и ДПК вплотную, на уровне 2 верхних поясничных позвонков.
ДПК огибает железу в виде подковы. Размеры взрослой железы до 20-25 см,вес – 70-80 г. Имеет головку, тело и хвост.
Головкой достает до желчного протока, хвост около селезенки уходит под левое подреберье. Если смотреть спереди, то проекция будет на 10-12 см выше пупка. Зачем это знать? Потому что боли при ее воспалении будут приходиться именно на эти зоны.
Болезни поджелудочной
Заболеваний у ПЖ достаточно много и лечение обычно консервативное. Но к опухолям это не относится. Здесь только радикальные меры. Как болит поджелудочная железа (симптомы)? При воспалительных процессах наиболее частые — боль и нарушение пищеварения. Половых различий нет. Боль характерна своим опоясывающим характером и локализуется в левом подреберье. Она может быть и не связана с приемом пищи, часто сопровождается тошнотой, иногда и рвотой кислым содержимым.
Аппетит всегда резко снижен или отсутствует, в животе урчание, вздутие, стул неустойчив. В кале нередко могут быть примеси жира или не переваренной пищи.
Также при острых воспалениях характерны признаки интоксикации в виде головной боли, тахикардии, слабости и потливости, может повышаться температура. Печень увеличена.
Как болит поджелудочная железа (симптомы) при хроническом панкреатите? Здесь боли меньшей интенсивности, но частые и связаны с погрешностями в питании. Опасность хронического панкреатита в том, что он может приводить к развитию опухолей в железе.
Этиология инсулином
Причины возникновения инсулиномы поджелудочной железы на сегодня точно неизвестны. Некоторые исследователи склонны предполагать влияние генетической предрасположенности.
Но зато известны факторы-провокаторы риска:
- сбои работы надпочечников и гипофиза;
- язва желудка или ДПК;
- повреждения ПЖ химические или механические;
- хронические патологии ЖКТ;
- истощение организма;
- нарушения в питании.
Патогенез гипогликемии при инсулиноме
Уже говорилось, что гиперинсулинизм при инсулиноме не контролируется. В норме падение глюкозы в крови ведет и к падению инсулина.
При инсулиноме этого не происходит. Каждый выброс порции инсулина вызывает состояние гипогликемии.
При этом наиболее чувствительными оказываются клетки головного мозга. Глюкоза для мозга — единственное питание и запасов углеводов у него нет. Поэтому при инсулиноме и развиваются, прежде всего, дистрофические изменения ЦНС.
Мозг не способен использовать для своей подпитки циркулирующие в крови свободные жирные кислоты. Гипогликемическое состояние подстегивает выброс в кровь гормонов контринсулярного направления (норадреналина, глюкагона, кортизола, СТГ). Они повышают активность симпатической нервной системы с избытком адреналина, т.е. адренергическую симптоматику. Это защитная реакция организма. Также запускается механизм восполнения глюкозы путем расщепления гликогена в печени (гликогенолиз), образование глюкозы из неуглеводных соединений (происходит также в печени — глюконеогенез), окислением жирных кислот крови и образованием ацетоновых тел (тоже в печени).
Во всех этих процессах участвуют уже указанные контринсулярные гормоны. Обмен веществ полностью нарушается в сторону ацидоза. Все это время здоровые клетки ПЖ так и продолжают свою работу – продукцию инсулина.
Особенности опухоли
Морфология опухоли, нужная для ее выявления: образование имеет вид плотного инкапсулированного узла, это не дает сразу выяснить степень ее доброкачественности. Цвет ее от розового до коричневого, при малигнизации она чаще кирпично-красного цвета. Размеры не превышают 5 см. При перерождении будут выявляться метастазы в лимфатических узлах, легких, узлах, печени, которые также гормонально-активны.
Классификация инсулином
Она нужна для выбора тактики лечения. Первое разделение – по степени злокачественности.
По степени распространения в паренхиме ПЖ — солитарные (единичные) и множественные. Солитарные более крупные и перерождаются редко; а множественные имеют вид гроздьев с маленькими плотными узелками и рано малигнизируют.
По месту расположения — в хвосте, теле или головке.
Клиника

В течении инсулиномы выделяют фазы приступов и межприступного периода. Симптомы инсулиномы поджелудочной железы в межприступном периоде абсолютно не специфичны и имеют чаще неврологический характер, что затрудняет диагностику.
В латентном периоде единственные признаки: повышенный аппетит, особенно тяга к сладкому, ожирение. Сладости больные должны носить с собой на случай развития гипогликемии.
Специфическими считаются следующие признаки и симптомы инсулиномы поджелудочной железы:
- плохое самочувствие и постоянная беспричинная слабость;
- бледность кожи;
- постоянный липкий холодный пот;
- тремор рук;
- тахикардия.
Гипогликемический синдром: приступ возникает чаще в утренние часы, перед пробуждением, натощак. Связан с ночным перерывом в еде. Сопровождается тремором рук, тахикардией, липким холодным потом, парестезиями, нарушениями поведения, зрительными галлюцинациями.
В тяжелых случаях появляются судороги и развивается кома. Такие больные как бы не могут проснуться: они долгое время дезориентированы в пространстве, делают какие-то движения и повторяют их, на простые вопросы отвечают односложно.
Все это признаки нарушенного сознания. Часто пациент похож на пьяного, может метаться и что-то выкрикивать, или же петь и танцевать, отвечать невпопад.
Типичны эпилептиформные припадки, они более длительные, сопровождаются гиперкинезами и указанной выше симптоматикой. Могут развиться сноподобные состояния, похожие на проявление эпилепсии: больной вполне внешне правильно едет в каком-либо направлении и потом не может объяснить, как и почему здесь оказался. Но характерных эпилептоидных личностных изменений здесь не бывает.
Из приступа больного можно вывести введением глюкозы. После приступа больной ничего не помнит, у него ретроградная амнезия.
В межприступном периоде имеются симптомы инсулиномы поджелудочной железы, которые возникают при хронической гипогликемии. Ее влияние на центральную и вегетативную нервные системы проявляется нарушениями работы черепных нервов – 7 и 9 пары – лицевой и языкоглоточный, по центральному типу. Из-за этого возникают асимметрия лица, сглаженность носогубных складок, опущение уголков рта, потеря мимики, слезотечение, нарушение вкуса, появление глоссалгии и болей в горле.
Появляются патологические рефлексы: Бабинского (стопный разгибательный рефлекс), Россолимо (сгибательный). Дополняются эти симптомы инсулиномы поджелудочной железы признаками поражения левого полушария мозга: замедляется мышление, снижается память и внимание, нередки провалы в памяти, снижена умственная трудоспособность, появляется апатия, теряются профессиональные навыки.
Причем, это так выражено, что больные не развиваются в профессиональном плане, работают не по специальности на простых работах. Даже если операция удаления инсулиномы прошла успешно, снижение уровня интеллекта и признаки энцефалопатии остаются. Они не уходят и прежний социальный статус не возвращается. У мужчин при частых приступах гипогликемии развивается импотенция.
Дополнительные симптомы инсулиномы у человека, которая малигнизировалась: больной становится кахектичным, у него болит живот и беспокоит понос. Неспецифическая симптоматика приводит к тому, что 75% больных инсулиномой безуспешно лечатся у невропатологов и психиатров. При этом в 35% случаев выставляется диагноз эпилепсии, опухоли мозга или нарушения мозгового кровообращения — в 15%, ВСД — в 11% и пр.
Диагностика инсулиномы
Необходим подробнейший анамнез: характерным для заболевания будет возникновение гипогликемии чаще утром натощак, после пропуска приема пищи, перед месячными или после физической работы.
Существует триада признаков Уиппла (патогномоничные признаки), которые позволяют подозревать наличие инсулиномы:
- приступы гипогликемии натощак;
- уровень глюкозы в крови в момент приступа ниже 2,7 ммоль/л;
- вывод больного из приступа после введения глюкозы.
Уровень инсулина в период приступа всегда повышен даже при самом низком уровне глюкозы. Значение для диагностики имеет и уровень С-пептида, он неадекватно высокий.
Из-за того, что инсулинома всегда очень маленькая, ультразвуковая диагностика инсулиномы поджелудочной железы и компьютерная томография оказываются малоинформативными.
На сегодняшний день эффективный метод диагностики — ангиография ПЖ. Связано это с тем, что инсулиномы и другие опухоли имеют богатую сеть сосудов.
Тогда же определяют и размер и локализацию инсулиномы. Также методом диагностики становится проведение инсулинпровокационного теста.
Для этого внутривенно вводится глюкоза, это поднимает эндогенный инсулин. При этом соотношение инсулина и глюкозы в норме меньше 0,4, при инсулиноме — у больного намного больше 0,4. При таком раскладе диагностика уточняется диагностической лапароскопией, интраоперационной ультрасонографией ПЖ.
Осложнения инсулиномы
Последствия инсулиномы поджелудочной железы могут касаться как ее доброкачественной опухоли, так и малигнизации. Само перерождение — уже осложнение, оно бывает в 10% случаев. Но даже если этого не происходит, отмечается:
- неврологическая симптоматика с нарушением работы лицевого и языкоглоточного нерва;
- ухудшение памяти, зрения, умственных способностей;
- у мужчин возможна импотенция;
- ожирение.
Состояния гипогликемии могут приводить к развитию комы, инфаркта миокарда.
Лечение инсулиномы

В большинстве случаев лечение инсулиномы поджелудочной железы — хирургическое. Это приводит к полному выздоровлению пациента в 80% случаев. В случае невозможности проведения операции применяют лечение препаратами, снижающими секрецию инсулина. Также важно дробное частое питание углеводного характера. Для профилактики приступов гипогликемии вводится глюкоза.
Радикальные меры

Хирургическое лечение предпочтительнее, ее виды: энуклеация (вылущивание опухоли), резекция ПЖ, панкреатодуоденальная резекция или тотальная панкреатэктомия, т.е. полное удаление. Вообще операции на поджелудочной железе всегда относятся к разряду сложных.
А вот может ли человек жить без поджелудочной железы после операции по ее удалению, спрогнозировать невозможно. Чем больше будет негативных факторов действовать на организм, тем больше будет процент осложнений. Объем операции зависит от локализации инсулиномы и ее размеров.
Уровень глюкозы определяют в динамике прямо во время операции. В 10% случаев операции дают осложнения: свищи и абсцессы брюшной полости, перитониты, панкреатиты, абсцессы, панкреонекроз (приводит к смерти). Операция не проводится, если сам больной этого не хочет или есть соматические патологии.
Может ли человек жить без поджелудочной железы? Конечно же, да! Но только при условии ведения здорового образа жизни и соблюдения всех рекомендаций врача.
Если опухоль носит злокачественный характер, дала множественные метастазы и стала неоперабельной, назначается химиотерапия. Ее проводят «Стрептозотоцином», «5-фторурацилом», «Доксорубицином» и др. Химиотерапия может помочь только в 60% случаев: такое количество объясняется хорошей чувствительностью к «Стрептозотоцину». В случаях нечувствительности опухоли к «Стрептозотоцину», его заменяют «Адриамицином».
Также при невозможности операции проводят профилактику гипогликемии. Для этого применяют гипергликемизирующие средства (адреналин, норадреналин, глюкагон, ГКС).
Для подавления выработки инсулина назначают «Диазоксид» («Прогликем», «Гиперстат») или «Октреотид (сандостатин). Они тяжесть приступов гипогликемии уменьшают. Но у группы ГКС есть побочные эффекты – для их положительного действия дозы нужны такие, что могут развиться нейроэндокринные расстройства по типу синдрома Кушинга.
Диета при инсулиноме
Рацион питания должен быть только щадящим. При инсулиноме пациенту нужно будет отказаться от употребления соленых, копченых, острых, жирных и жареных блюд, а также свести к минимуму газированные напитки и кофе.
Предпочтение все тем продуктам, которые содержат клетчатку. Простые (рафинированные) углеводы – полностью исключены. Это сахар, торты, пирожные, шоколад, а также продукты с высоким ГКИ: картофель, белый хлеб, сдоба, цельное молоко.
Усилен питьевой режим, нужно выпивать в день не менее 2-х литров чистой воды, но ни в коем случае не употреблять кофе и сладкую газировку.
Прогноз
При доброкачественных инсулиномах процент выздоровления в 80% случаев. В 3% случаев возможен рецидив. Летальность составляет 5-10%. При эктопических инсулиномах назначается только консервативное лечение.
При злокачественном новообразовании поджелудочной железы при малигнизации инсулином прогноз зависит от метастазов и локализации самой опухоли. Процент малигнизации составляет 10%. 2-х летняя выживаемость — около 60%. С момента диагностирования инсулиномы пациент ставится на пожизненный диспансерный учет у эндокринолога и невролога.
Источник

