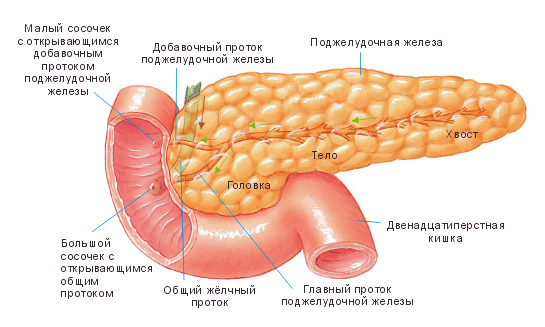
Эхинококковая киста поджелудочной железы
Эхинококкоз поджелудочной железы – одна из форм гельминтоза, которая вызывается личинками цепня эхинококка и приводит к образованию паразитарных кист в поджелудочной железе. Заболевание проявляется дискомфортом и болью в эпигастрии, тошнотой, нарушением стула. При сдавлении панкреатических протоков и желчного пузыря возникает иктеричность кожи и склер, обесцвечивание кала, темная окраска мочи. Диагностика основывается на данных серологических тестов, физикального осмотра, УЗИ, КТ, эндосонографии поджелудочной железы. В лечении, наряду с противопаразитарными препаратами, применяют частичное удаление железы с эхинококковым пузырем, закрытую эхинококкэктомию и марсупиализацию кисты.
Общие сведения
Эхинококкоз поджелудочной железы – заболевание, обусловленное проникновением и паразитированием ленточного червя Echinococcus с формированием в паренхиме органа одной или нескольких кистозных полостей. Изолированное поражение железы встречается редко, чаще оно сочетается с паразитарной инвазией других органов. Распространённость эхинококкоза панкреас составляет 0,25-2 % среди всех заболеваний, вызванных эхинококком. Патология чаще встречается в странах с пастбищным скотоводством, особенно там, где используют собак для охраны животных (Уругвай, Аргентина, Ливия, Австралия). В РФ эхинококкоз регистрируется преимущественно в районах овцеводства (Урал, Поволжье, Северный Кавказ и др.).
Эхинококкоз поджелудочной железы
Причины эхинококкоза поджелудочной железы
Передача инфекции человеку происходит от окончательного хозяина (собак, волков, шакалов и др.). Личинки эхинококка (лавроцисты), находящиеся в тонком кишечнике животных, с испражнениями попадают в окружающую среду. Инфицирование людей происходит алиментарным (при использовании в пищу плохо обработанных фруктов, овощей, воды) или контактным способом (во время сбора грибов, ягод, разделки туш или при контакте с зараженными животными). Яйца биогельминта попадают в ЖКТ человека, где теряют свои оболочки, превращаются в зародышей и всасываются в кровь. При этом человек выступает промежуточным хозяином личиночной стадии паразита, не выделяет лавроцисты эхинококка и не является источником инфекции. В группу повышенного риска заболеваемости эхинококкозом входят люди, чьи профессии и занятия связаны со скотоводством и животноводством (охотники, пастухи, мясники и др.). Известны случаи передачи заболевания от матери плоду плацентарным путем.
Патогенез
Зародыши эхинококка, попав в сосудистое русло, по системе портальной вены проникают в печень. Преодолев печеночный барьер, они направляются по малому кругу кровообращения к легким. Из лёгочных вен паразиты поступают в левое предсердие и затем по большому кругу проникают в поджелудочную железу. Осев в железе, биогельминт видоизменяется и принимает форму двухслойного однокамерного пузыря, полость которого заполнена прозрачной жидкостью со свободно плавающими дочерними пузырьками. Паразитарное образование постепенно растет и может увеличиваться до огромных размеров (20-30 см).
Патогенез эхинококкоза обусловлен сенсибилизирующим и механическим воздействием растущей личинки. Паразитарная киста, увеличиваясь в размерах, сдавливает окружающие ткани, вызывая нарушение кровоснабжения поджелудочной железы, дисфункцию и постепенную атрофию органа. Сенсибилизирующее влияние характеризуется накоплением в организме продуктов жизнедеятельности эхинококка и развитием аллергической реакции немедленного или замедленного типа, которая может проявляться зудом, сыпью или анафилактическим шоком.
Классификация
Кисты эхинококка могут быть одиночными или множественными. По величине различают мелкие (до 5 см), средние (до 10 см) и крупные (более 10 см) паразитарные пузыри. По характеру течения патологического процесса в гастроэнтерологии выделяют 2 варианта эхинококкоза поджелудочной железы:
- Гидатидный (пузырный). Возбудителем данной формы является E. granulosus. Гидатидная киста имеет однокамерное строение. Растет быстро, сдавливая ткани поджелудочной железы и вызывая ее дистрофические изменения. Данная форма характерна для стран Средиземноморья, Центральной Азии, Северного Кавказа, Латинской Америки.
- Альвеолярный (альвеококкоз). Вызывается E. multiocularis. Альвеококковые кисты увеличиваются медленно, имеют многокамерное строение, толстостенную оболочку. Заболевание характеризуется злокачественным течением и склонностью к инфильтрирующему прорастанию в ткани и кровеносные сосуды железы. Данная форма эхинококкоза чаще регистрируется в Сибири и на Дальнем Востоке.
Симптомы эхинококкоза поджелудочной железы
Клинические проявления заболевания зависят от размеров, расположения паразитарной кисты и степени компрессии тканей органа. Наиболее частой локализацией эхинококкоза является головка железы. В этом случае возникает сдавление главного панкреатического или общего желчного протоков с развитием механической желтухи. Пациенты предъявляют жалобы на интенсивные боли в верхней части живота, тошноту, рвоту, желтушность кожных покровов и слизистых оболочек, обесцвечивание кала и темный цвет мочи. При частичной обструкции протоков развивается хронический панкреатит, который протекает с периодами обострения и клинической ремиссии.
При локализации кист в теле и хвосте железы возникают симптомы панкреатита различной интенсивности: пациенты отмечают давящие боли в районе эпигастрия, усиливающиеся при физической нагрузке, снижение массы тела, дискомфорт в животе, тошноту, расстройство стула. При больших размерах кисты во время пальпации живота определяется округлое опухолевидное образование в эпигастральной области. Токсическое действие эхинококка может вызывать аллергические реакции (сыпь, кожный зуд), головные боли, повышение температуры тела до фебрильных значений, озноб, общую слабость.
Осложнения
Одним из частых осложнений эхинококкоза поджелудочной железы является инфицирование паразитарного пузыря с образованием абсцесса. Прорыв абсцесса поджелудочной железы приводит к проникновению содержимого нагноившейся кисты в полость живота с развитием перитонита. Спонтанный разрыв эхинококкового пузыря в результате удара, падения, резкой физической нагрузки сопровождается распространением личинок в другие органы с образованием множественных очагов эхинококкоза. Помимо этого, при разрыве кисты возникает тяжелая аллергическая реакция вплоть до анафилаксии. Обструкция панкреатического и желчного протоков может привести к холангиту, а длительное сдавление структур железы — к развитию панкреонекроза.
Диагностика
Эхинококкоз панкреас является редким и трудно диагностируемым заболеванием, которое вызывает интерес у врачей различных специальностей (эпидемиологов, хирургов, гастроэнтерологов и др.). Для верификации диагноза проводятся следующие обследования:
- Осмотр гастроэнтеролога. При сборе анамнеза специалист отмечает нетипичное течение панкреатита, обращает внимание на обострения, не связанные с погрешностями в диете и злоупотреблением алкоголем. При расспросе важную роль играет эпидемиологический анамнез и пребывание больного в эндемичных районах.
- УЗИ поджелудочной железы. Позволяет определить наличие и локализацию кисты, кальцификацию ее стенок. Для дифференциальной диагностики при отсутствии четкой визуализации образования, повышенном газообразовании в кишечнике и большой толщине жировой прослойки проводят эндоскопическую ультрасонографию (ЭУС). Данный метод дает высокую четкость изображения и позволяет увидеть самые недоступные участки органа.
- КТ поджелудочной железы. С помощью томографии определяют точные размеры эхинококкового пузыря, его расположение по отношению к смежным анатомическим структурам. В ходе исследования визуализируется плотная кальцинированная оболочка и мембраны дочерних пузырьков.
- Лабораторные исследования. В ОАК определяется стойкая эозинофилия, лейкоцитоз, ускорение СОЭ. Отмечается положительная реакция Каццони. Серологические реакции (РНГА, ИФА) позволяют выявить в крови антитела к эхинококку.
Тонкоигольная биопсия кисты с цитологическим исследованием проводится редко ввиду высокого риска распространения инфекции по пункционному каналу. Эхинококкоз следует дифференцировать с абсцессом, доброкачественными и злокачественными опухолями поджелудочной железы, кистами непаразитарной этиологии.
Лечение эхинококкоза поджелудочной железы
Наиболее эффективным методом лечения является оперативное вмешательство. Хирургические манипуляции направлены на удаление всех структур кисты, предупреждение диссеминации эхинококка и развития осложнений. При эхинококкозе хвоста поджелудочной железы проводят дистальную резекцию органа вместе с пузырем. При локализации кисты в хвосте или теле и отсутствии сращений с окружающими тканями выполняют закрытую эхинококкэктомию.
Для предотвращения обсеменения брюшной полости на начальном этапе данной операции осуществляется уничтожение сколексов эхинококка и дренирование содержимого пузыря. Для этого в полость кисты тонкой иглой вводят токсичный для эхинококка раствор. Затем осторожно производят эвакуацию содержимого кисты с последующим промыванием полости пузыря гипертоническим раствором NaCL. После полной аспирации пузырной жидкости интенсивно обрабатывают брюшную полость в зоне вмешательства антисептическими средствами.
В отдельных случаях осуществляют марсупиализацию кисты — частичное удаление одной из стенок пузыря и последующее подшивание ее к париетальной брюшине. Для профилактики рецидивов в послеоперационном периоде, а также при небольших размерах паразитарного образования и невозможности выполнения операции (тяжелое состояние пациента, возраст) назначают противопаразитарную терапию.
Прогноз и профилактика
При своевременном обнаружении и лечении эхинококкоза прогноз благоприятный. Инфильтрирующий рост, большие размеры паразитарной кисты, развившиеся осложнения (разрыв, абсцесс кисты) могут являться причиной жизнеугрожающих состояний (анафилаксия, перитонит) вплоть до смертельного исхода. С целью предупреждения заражения рекомендуется соблюдать правила индивидуальной гигиены (мыть руки, овощи и фрукты перед приемом пищи), применять средства защиты при работе со шкурами и мясом животных. Программы профилактики эхинококкоза включают дегельминтацию домашних животных и бродячих собак, соблюдение санитарных норм на скотобойнях, регулярное обследование на эхинококкоз лиц, входящих в группу риска (охотники, работники мясокомбинатов и др.).
Источник
Эхинококкоз ПЖ имеет два варианта течения — гидатидный (пузырный, однокамерный), вызываемый личиночной стадией цепня Echinococcus granulosus, и альвеолярный (альвеококкоз, многокамерный), вызываемый Echinococcus multiocularis. Заболевание характеризуется образованием кист в ПЖ с медленным ростом. Кисты могут быть одиночными или множественными, уни- или мультилокатизованными, тонко- или толстостенными.
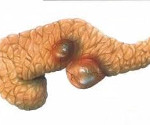
Кисты растут медленно в течение многих лет, могут достигать 40 см в наибольшем измерении (см. рис. 6-5). Гидатидная киста растёт экспансивно, отодвигая ткани соседних органов с развитием в них дистрофических изменений за счёт длительной прогрессирующей компрессии. Альвеококковыс кисты имеют более злокачественное течение, склонны к инфильтрирующему росту.

Рис. 6-5. Эхинококкоз поджелудочной железы: а, б, в — гидатидная киста в головке поджелудочной железы (интраоперационные фотографии); г — удалённая киста (послеоперационный макропрепарат)
Эпидемиология
Гидатидная болезнь эндемична для стран Средиземноморья (Северная Италия и Сицилия), Центральной Азии, Дальнего Востока, Северного Кавказа, Западной Сибири, Бурятии, Якутии, Новой Зеландии и стран Латинской Америки. Альвеолярная болезнь, вызываемая Echinococcus multilocularis, эндемична для таких регионов, как Бавария, Аляска. Максимальная заболеваемость эхинококкозом отмечена в Уругвае (32 случая на 100 000 населения в год), в Аргентине (21 случай на 100 000 человек в год) и в Ливии (7,2 случая на 100 000 человек в год).
Наиболее часто эхинококком поражаются печень и лёгкие. Первичное поражение ПЖ эхинококком достаточно редко и составляет 0,25-2% от всех случаев гистологически верифицированного заболевания (табл. 6-1).
Таблица 6-1. Частота первичной гидатидной болезни поджелудочной железы, по данным разных авторов

Этиология и патогенез
Паразит проникает в ПЖ гематогенным, лимфогенным путём или локально через ГПП. Первичные гидатидные кисты достаточно часто локализуются в теле и хвосте ПЖ. Это объясняет низкую частоту тяжёлых форм ОП, поскольку только очень крупные паразитарные кисты тела и хвоста ПЖ могут вызвать полную обструкцию ГПП за счёт сдавления.
Казуистически редко встречается внутрипротоковая локализация паразитарной кисты. Паразитарная киста, расположенная в хвосте ПЖ, при сдавлении селезеночной вены может привести к портальной гипертензии. Среди известных осложнений эхинококкоза ПЖ отмечены спонтанный разрыв кисты в брюшную полость и нагноение кисты с формированием абсцесса.
Клиническая картина
Клинические проявления зависят от степени сдавления смежных с ПЖ структур, что определяется размерами и анатомической локализацией кисты. При локализации кисты в головке наиболее часто развивается обструкция общего жёлчного протока с механической желтухой; реже регистрируют случаи обструктивного панкреатита. Панкреатит может протекать в виде одной атаки или серии острых атак вплоть до момента полного блока и панкреонекроза.
При частичной обструкции формируется ХП, в течение которого также могут быть эпизоды обострений. Длительное персистирование кист, как правило, приводит к развитию ХП даже без клинически выраженного блока протоковой системы ПЖ по аллергическому механизму. Среди других клинических симптомов можно отметить также снижение ИМТ. диспепсический синдром, дискомфорт в животе.
Диагностика
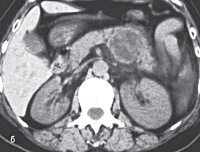
Основные методы первичной диагностики эхинококкоза ПЖ — УЗИ и КТ. Лучевые признаки эхинококкоза — наличие собственно кисты (кист), кальцификация стенок (как правило, тонким слоем), мембраны дочерних кист (см. рис. 6-6).

Рис. 6-6. Эхинококкоз поджелудочной железы: а — ультрасонограмма: признаки кистозного образования поджелудочной железы (предварительно установлен диагноз псевдокисты головки поджелудочной железы; клиническая картина при скрининге соответствовала деструктивному острому панкреатиту); б — компьютерная томограмма органов брюшной полости: в хвосте поджелудочной железы чётко определяется кистозное образование без явныхпризнаков паразитарного характера (диагноз установлен только интраоперационно)
Косвенным признаком, предполагающим паразитарный характер кисты, считается наличие относительно более толстой и многослойной стенки (по сравнению с цистаденомой). При КТ кальцификация стенки кисты выявляется лучше, чем при УЗИ; этот метод с большей точностью может оценить расположение кисты по отношению к отделам ПЖ и соседним органам. Несмотря на очевидные ультразвуковые и КТ-признаки, окончательная верификация диагноза при помощи данных методов невозможна, поскольку аналогичную картину могут давать более десятка различных кистозных опухолей, а также, дпительно существующие псевдокисты у больных алкогольным ХП.
В установлении диагноза может помочь ЭУС. Однако, несмотря на большую точность метода но сравнению с трансабдоминальным УЗИ, установление диагноза возможно только при дополнительном проведении тонкоигольной биопсии образования ПЖ с последующим цитологическим и/или иммунофлуоресцентным исследованием.
При цитологическом исследовании патогномоничные признаки для эхинококкоза — наличие протосколсксов и фрагментов многослойной стенки кисты. Существенное, ограничение для проведения пункционной биопсии эхинококковых кист — высокий риск распространения паразитарной инвазии по пункционному каналу или местно при разрыве кисты.
При постановке диагноза необходимо основываться на данных эпидемиологического анамнеза (пребывание в эндемичных районах), лабораторных данных (высокая стойкая периферическая эози-нофилия, положительные результаты серологических методов — иммунофлуоресцентных и гемагглютининовьтх проб, результатов иммуноблотинга). В ряде случае отмечают умеренный лейкоцитоз, гиперамилаземию, гипокальциемию. Положительные результаты иммуноферментного анализа с эхинококковыми антигенами регистрируют более чем у 85% заражённых пациентов.
Следует подчеркнуть, что диагноз гидатидной кисты ПЖ чрезвычайно труден и при отсутствии подозрений на гидатидную болезнь редко устанавливается до лапаротомии. Большинство больных подвергаются хирургическому лечению с предоперационным диагнозом опухоли ПЖ. Интраоперационный маркёр гидатидной кисты — наличие дочерних гидатидных везикул.
Лечение
Наиболее эффективно хирургическое лечение. Основная цель оперативного вмешательства заключается в предотвращении осложнений (разрыв кисты, кровотечение, диссеминация паразитов по брюшине и забрюшинному пространству), уменьшении риска развития ХП, сохранении экзокринной и эндокринной функции ПЖ. Этапы хирургического лечения включают удаление всех элементов кисты, предупреждая диссеминацию и имплантацию эхинококка в близлежащие органы и ткани в результате выхода протосколекса из полости кисты.
Несоблюдение всех необходимых этапов может привести в итоге к рецидиву или прогрессированию (метастазированию) гидатидной болезни. Для предотвращения возможного обсеменения брюшины протосколексами интраоперационно или после пункции и полной аспирации кистозной жидкости в полость кисты вводят гипертонический (3%) раствор хлорида натрия, а также интенсивно промывают этим раствором зону оперативного вмешательства.
При локализации гидатидной кисты в хвосте ПЖ радикальным оперативным вмешательством можно считать дистальную резекцию ПЖ. При локализации кист в головке и теле ПЖ выполняют эвакуацию жидкостного компонента кисты с последующим её вылущиванием. В ряде случаев используют частичную цистэктомию с сохранением одной из стенок кисты и замещением кистозной полости сальником.
В том случае, если киста дренируется через ГПП, в последний должен быть установлен стент с последующим проведением резекции кисты; реже в подобных случаях выполняют цистогастростомию. При невозможности радикального хирургического лечения с паллиативной целью выполняют цистоеюностомию, особенно при гигантских размерах кист. Реже проводят наружное дренирование. При этом в 29% случаев развиваются осложнения в виде наружных панкреатических фистул.
В случае радикально выполненной операции (тотальное удаление кисты) в послеоперационном периоде с целью профилактики рецидива гидатидной болезни всем больным необходимо назначать приём альбендазола в течение 1—2 мес из расчёта 10 мг/кг/сут. При необходимости более длительного лечения проводят курсы по 28 дней с перерывом в 14—28 дней. Если радикальное оперативное вмешательство осуществить не удалось, при неуверенности оперирующего хирурга в радикальности оперативного вмешательства, если интраоперационно имел место разрыв кисты с распространением жидкости на близлежащие ткани, а также при гигантских кистах схема консервативного лечения другая.
Альбендазол назначают в суточной дозе 50 мг/кг курсами по 4 нед с перерывами по 14 дней. Количество курсов определяет врач-ларазитолог (обычно 3—4 курса), оно зависит от состояния больного в динамике, переносимости консервативного лечения, его эффективности, наличия признаков рецидива эхиноккоза. Противогельминтную терапию применяют у больных с кистами небольших размеров, особенно в случае отказа от оперативного лечения или невозможности его выполнения по различным причинам (возраст больного, сопутствующая патология и т.д.).
При радикальном хирургическом вмешательстве контроль над проводимым противопаразитарным лечением осуществляют при помощи серологических методов. При паллиативно выполненном хирургическом лечении важны такие методы контроля состояния больного, как УЗИ и КТ.
Альвеококкоз ПЖ протекает тяжелее, так как паразиту свойственны инфильтрирующий рост и экзогенное размножение почкованием. У человека первичной инвазии подвергается, прежде всего, печень; поражение ПЖ, как правило, вторично.
Паразитарная инфекция вызывается личинкой солитёра Echinococcus multilocularis лисы. Заболевание часто сопровождается абсцессами ПЖ и печени, холангитом и механической желтухой. Узлы альвеококка — очаги продуктивно-некротического воспаления, которые на разрезе имеют ячеистое строение. В толще узла вследствие некротического распада образуются пустоты с гноеподобным, но стерильным содержимым. Растут альвеолярные узлы преимущественно вдоль кровеносных и лимфатических сосудов, жёлчных протоков.
При тонкоигольной аспирации кистозной жидкости можно выявить все патогномоничные признаки альвеококкоза: протосколексы, свободные крючки и фрагменты многослойного слоя капсулы кисты. При серологическом исследовании с использованием ферментной иммуносорбции выявляют большое количество антител. Окончательный диагноз устанавливают при помощи прямой иммунофлюоресценции и ПЦР.
Лечение альвеококкоза только комбинированное — оперативное в сочетании с противопаразитарным средствами (трипафлавин, тэпаль, метиндазол, сарколизин).
Маев И.В., Кучерявый Ю.А.
Источник