Эхо признаки диффузного изменения поджелудочной железы при беременности

Сегодня заболеванию панкреатитом, который характеризуется воспалением тканей поджелудочной железы, подвержен достаточно широкий круг людей. Проявляясь в разных формах – как в острой, сопровождающейся сильными опоясывающими болями в верхней области живота, так и в хронической, с фазами обострений и ремиссий и менее выраженным болевым синдромом – заболевание требует незамедлительного проведения таких мероприятий, как медикаментозное лечение и соблюдение строжайшей диеты.
Хроническому типу заболевания свойственно постепенное изменение структур тканей пораженного органа, которое способно привести к его недостаточности, нарушению нормального функционирования в процессе переваривания пищи и гормональным сбоям, чреватым развитием сахарного диабета.
Особенно важно своевременно диагностировать панкреатит при беременности, чтобы избежать любых осложнений, как во время вынашивания ребенка, так и при родах.
Основные причины
Обострение хронического воспаления поджелудочной железы или развитие острой формы этого недуга нередко происходит во время протекания беременности.
Это может быть обусловлено разными причинами, в том числе:
- хроническим алкоголизмом;
- неправильным режимом питания;
- заболеваниями ЖКТ, в том числе гепатитом, холециститом, гастритом, язвенной болезнью;
- чрезмерным увлечением медикаментозными препаратами;
- ожирением;
- инфекционными заболеваниями;
- сжатием поджелудочной железы увеличивающейся маткой;
- наследственностью.
Симптомы заболевания
На начальном этапе панкреатит бывает сложно диагностировать в связи со схожими симптомами токсикоза. Однако диарея, тошнота и рвота после 12 недель беременности свидетельствуют о возникновении этого коварного недуга.
Помимо этих симптомов, панкреатит во время беременности, в первую очередь, проявляется такими нарушениями в системе пищеварения, как метеоризм, резкая потеря веса, что может сигнализировать о возможном дисбактериозе кишечника и развитии диспепсической формы заболевания.
Встречается и болевая форма панкреатита, протекание которой характеризуется опоясывающейся болью, локализуемой в верхней части живота и распространяющейся в область спины, повышением температуры и вздутием живота.
Самый сложный тип воспаления поджелудочной железы представляет его асимптоматическая форма, при которой не наблюдается практически никаких симптомов заболевания, что существенно осложняет своевременную диагностику и лечение.
Особенности диагностики
Симптоматика такого заболевания, как острый или хронический панкреатит, при беременности довольно «размыта», что значительно осложняет процесс его диагностики.
Чтобы отличить проявления воспаления поджелудочной железы от токсикоза во время протекания беременности и своевременно начать лечение, врач проводит, как правило, следующие лабораторные исследования:
- анализ мочи (для определения повышения диастаза и основного фермента поджелудочной железы – амилазы);
- анализ кала (для обнаружения избыточного роста микрофлоры и нарушения переваривания жиров);
- анализ крови (с целью выявления характерных данному заболеванию повышенного уровня АСТ, АЛТ и фракции свободного билирубина, а также снижения показателя гемоглобина);
- ультразвуковое исследование поврежденного органа (с целью выявления изменения размеров железы и уплотнения ее тканей).
Для диагностики панкреатита во время беременности строго запрещено применение, как компьютерной томографии, так и рентгена, которые могут нанести вред находящемуся в утробе матери ребенку.
Лечение и диета
Сочетание симптомов панкреатита и соответствующих результатов лабораторных исследований позволяет установить правильный диагноз и назначить адекватное лечение, актуальное в каждом конкретном случае.
При терапии воспаления поджелудочной железы у беременных обязательным является применение медикаментов, однако, необходимо помнить, что для избегания их негативного влияния на развитие плода количество лекарственных препаратов в это время должно сводиться к минимуму и быть под строгим контролем опытного специалиста соответствующего профиля.
Кроме того, успешное лечение панкреатита предполагает:
- коррекцию рациона питания с исключением жирной, острой, соленой, жареной и копченой пищи, а также таких продуктов, как шоколад и кофе;
- частое питание небольшими порциями;
- употребление пищеварительных ферментов (креон, мезим и другие) и буферных антацидов (альмагель).
Снятие ограничений возможно при возобновлении нормальной деятельности желудочно-кишечного тракта, о чем будет свидетельствовать восстановление газоотделения, перистальтики и стула.
Лечение острого панкреатита во время беременности, как правило, требует незамедлительной госпитализации больной для оказания полноценной и своевременной медицинской помощи и последующего постоянного наблюдения за состоянием будущей матери и ребенка.
Опасность для плода
Проявление панкреатита во время беременности принято считать достаточно опасным. Как показывают накопленный опыт и проводимые исследования, острое течение заболевания повышают риск неблагоприятного течения и исхода беременности, однако, не оказывают негативного влияния на сам плод.
В первый триместр у женщин, страдающих панкреатитом, может произойти выкидыш и преждевременные роды, в последний – могут наблюдаться длительные симптомы тяжелого токсикоза и различные осложнения, представляющие опасность, как для женщины, так и для ее ребенка. При особо тяжелом течении заболевания может ставиться вопрос о прерывании беременности, которая способна повлечь ухудшение состояния пациентки. Такое решение принимается индивидуально в каждом случае такими специалистами, как гинеколог, хирург и терапевт.
Современная медицина считает, что хронический панкреатит не считается противопоказанием для зачатия и вынашивания плода, поскольку недуг не оказывает никакого влияния на фетоплацентарный кровоток. Важным фактором при этом является обязательное диспансерное наблюдение за женщиной с первых же дней беременности, что позволит при возможных обострениях и осложнениях провести своевременное и оперативное лечение, направленное на их предотвращение.
При остром панкреатите во время беременности важно понимать, что все меры по диагностике заболевания и его терапии должны приниматься в экстренном порядке, поскольку, чем раньше будет начато лечение поврежденного органа, тем выше будет вероятность скорого и благополучного выздоровления, а если осложнения все-таки возникнут, то будут минимальными, и не смогут угрожать ни срыву беременности, ни здоровью будущих матери и ребенка.
Автор: Загороднюк Михаил Петрович,
специально для сайта Zhkt.ru
Полезное видео о панкреатите
Изменить город
Клиники Москвы

Он Клиник
Многопрофильный медицинский центр
Первичная стоимость приёма — низкая

МедЦентрСервис
медицинская клиника
Первичная стоимость приёма — высокая
Источник
Когда в поджелудочной железе начинаются патологические процессы, её ткани претерпевают изменения. Они видны врачу во время обследования пациента и являются важным диагностическим критерием.
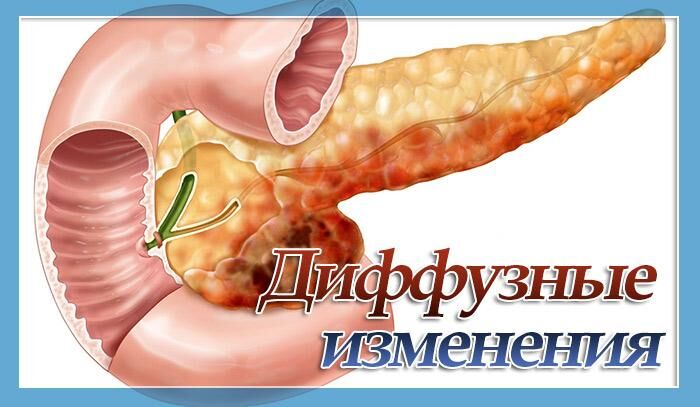
Что такое диффузные изменения
Диффузные изменения — это процесс взаимопроникновения разных типов клеток в одной ткани, при перемешивании здоровых и патологических участков. При этом, если в процесс вовлечена не вся паренхима, он будет называться очаговыми, а не диффузным.
Поджелудочная железа напрямую влияет на процесс пищеварения. В ней выделяют три основные части – головку, тело и хвост. Клетки, из которых она состоит, свойственны только этому органу и имеют определённую структуру. По разным причинам, в том числе с возрастными изменениями, может начаться процесс отмирания тканей, а на их месте происходит жировая инфильтрация или образование соединительного слоя.
Из-за структурных особенностей разного типа клеток при ультразвуковом исследовании получается картинка смешанной эхогенности и это притом, что общие размеры поджелудочной железы не нарушены. К таким патологическим преобразованиям приводят заболевания гепатобилиарной системы, эндокринные сбои, недостаточность кровоснабжения.
Опасность перерождения клеток состоит в том, что процесс затрагивает железистую часть, которая выполняет главные функции органа. Таким образом, диффузные изменения – не диагноз, а проявление патологии, которую можно увидеть по результатам ультразвукового обследования.
Видео: Узи поджелудочной железы
Незначительные изменения
Когда степень преобразования тканей выражена не сильно, симптомы отсутствуют, а дисфункция органа не проявляется. К такому состоянию могут привести:
- Неправильное питание.
- Недавнее воспалительное заболевание.
- Повышение или понижение секреторной функции, которые провоцируют стрессовые ситуации и депрессии.
- Некоторые лекарственные препараты.
Часто это временные изменения, которые не являются поводом для беспокойства и не влекут за собой последствий.
Умеренные диффузные изменения
При средней выраженности изменений в паренхиме симптомы могут также отсутствовать. Однако при ультразвуковом исследовании дополнительно обнаруживается отёчность, которая свидетельствует о более серьёзных причинах патологии. Подобное состояние могут вызвать:
- Воспаление.
- Острый панкреатит.
- Проблемы с жёлчным пузырём.
- Нарушения в работе двенадцатипёрстной кишки.
- Гепатомегалия.
Когда диагностируется умеренная степень преобразования паренхимы поджелудочной, необходимы дополнительные обследования, чтобы определить первопричину патологии.
Невыраженные изменения
Чаще проблема обнаруживается случайно или когда пациент проходит комплексное обследование всей пищеварительной системы. Специфические симптомы дисфункции поджелудочной железы отсутствуют, но у пациента могут быть другие жалобы. Появляются они из-за того, что причиной диффузных изменений выступают сбои в работе печени, жёлчного пузыря или других органов.
Такое состояние также может быть следствием перенесённого инфекционного заболевания или результатом генетической предрасположенности. Как правило, невыраженные изменения не влияют на работу самого органа.
Выраженные диффузные изменения
Довольно сильная степень поражения паренхимы наблюдается при воспалительном заболевании поджелудочной железы – панкреатите. При остром течении они выражены сильнее, чем при хроническом. Замена большой области другими клетками приводит к сбоям в работе органа и появлению симптомов дискомфорта у пациента. Как правило, это настолько неприятные боли, что человек вынужден обратиться к врачу.
Видео: Диффузные изменения поджелудочной железы: что это, признаки, лечение
Диагностика
Принцип диагностики структуры органа основан на измерении эхогенности клеток. Высокой точностью и простотой в применении обладает ультразвуковое исследование, которое и используется в таких случаях. Волны, которые посылает датчик прибора, проникают внутрь организма и поглощаются тканями различного типа в результате чего на экране монитора появляется картинка с участками разного цвета.
В норме поджелудочная железа должна иметь однородную структуру паренхимы, если же обнаруживается разная степень поглощения волн, можно говорить об очаговых или диффузных изменениях. Особое внимание следует обратить на размеры органа, чёткость контуров, протоковый просвет.
УЗИ является основным методом диагностики, который используется для определения эхоструктуры органа. Однако для постановки диагноза необходимы дополнительные результаты:
- Биохимический анализ крови.
- Пальпация.
- Эндоскопическое исследование.
- Компьютерная томография.
- ЭРПХГ.
Симптомы
Проявления диффузных изменений зависит от степени их выраженности и этиологии, которая к ним привела. Из специфических симптомов, свойственных всем пациентам, можно выделить:
- Ухудшение аппетита.
- Запоры.
- Понос.
- Тяжесть в желудке и чувство дискомфорта.
Кроме этого, патология может проявляться и другими признаками:
- Сильные боли, интоксикация, рвота. Это происходит из-за того, что пищеварительные ферменты проникают сквозь ткани за пределы органа. Часто такое состояние сопровождается сильной тахикардией и снижением артериального давления. Причиной выступает острый панкреатит, улучшить самочувствие пациента помогает только интенсивная терапия или хирургическое вмешательство.
- Выраженные, но не критические болевые ощущения. Такое наблюдается при затяжном характере панкреатита. При этом повреждение железы приводит к нарушению выработки пищеварительных ферментов. На органе также могут обнаруживаться участи с отёком и небольшими кровоизлияниями.
- Малозаметные и постепенные изменения в организме. При фиброзном поражении специфическая симптоматика выражена не сильно, однако, со временем учащается. Снижение функциональной способности поджелудочной приводит к гормональному и метаболическому сбою в организме, которые заметны по нарушению пищеварения, резкому похудению, диарее. Хронические дистрофические процессы провоцируют дефицит белка и активизацию аутоиммунных и аллергических реакций. Серьёзным осложнением патологии является сахарный диабет.
Если клетки поджелудочной сменились жировой тканью, восстановить структуру органа невозможно. Необратимый процесс со временем приводит к поражению новых здоровых участков. Пищеварительных желёз становится всё меньше, функции поджелудочной нарушаются, что влияет на работу целого организма. Симптоматика липоматоза зависит от площади патологии. При её бесконтрольном прогрессировании у человека появляются боли и жалобы на работу пищеварительной системы.
Лечение
Лечение диффузного изменения необходимо только при патологическом характере процесса. Постановка точного диагноза и назначение правильной схемы терапии – задача лечащего врача.
При подозрении на опасную этиологию врач смотрит результаты дополнительных обследований. Скрытая форма хронического панкреатита требует соблюдения взрослым диеты и проведения физиотерапевтических процедур.
Если диффузные изменения в поджелудочной железе вызвал сахарный диабет, пациенту также потребуется коррекция питания и лечение. Для поддержания здоровья допускается использование лекарственных трав вместо медикаментов.
Неспецифическое перерождение клеток в преклонном возрасте не требует врачебного вмешательства. Больному рекомендуется придерживаться правильного образа жизни и исключить из рациона вредную пищу.
На этом видео Елена Малышева рассказывает как ухаживать за здоровьем поджелудочной железы:
Диета
Запреты и рекомендации в питании зависят от причины, которая вызвала эхографические уплотнения. На правильный диетический стол можно посадить даже ребёнка, однако все решения должен принимать доктор, чтобы повысить благоприятность прогноза. Категорически исключаются:
- Копчёности.
- Приправы.
- Алкоголь.
Рекомендованы для увеличения в рационе:
- Каши.
- Растительная пища.
- Молочные продукты.
Если у вас обнаружили эхопризнаки неоднородной структуры поджелудочной, это не всегда означает стеатоз. Строение паренхимы может быть нарушено временно и поддаваться коррекции народными средствами. Важное значение имеют результаты дополнительных обследований, которые и определяют, нужно ли пациента лечить. Реактивные изменения и повышенные биохимические показатели других органов свидетельствуют о необходимости выяснения истинной причины патологии.
Если признаки панкреатита появились во время беременности, следует немедленно сообщать об этом вашему врачу. Из-за повышенной нагрузки на внутренние органы большое значение имеет правильное питание женщины, которое поможет скорректировать здоровье без таблеток.
Загрузка…
Источник
Панкреатит — полиэтиологичное заболевание с воспалительно-деструктивными изменениями поджелудочной железы.
Эпидемиология
Острый панкреатит встречается редко, его частота составляет около 1:4000. Во время беременности острый панкреатит может возникнуть на любом сроке, но чаще во второй половине беременности.
Обострение хронического панкреатита возникает примерно у 1/3 беременных. В I триместре часто совпадает с ранним токсикозом.
Классификация
Различают острый и хронический панкреатит.
Этиология и патогенез
Развитию панкреатита способствуют не только механические нарушения, препятствующие оттоку панкреатического сока, но и гормональные изменения, свойственные беременности. Фоном для развития панкреатита являются инфекционные заболевания, интоксикации, стрессовые ситуации, заболевания печени и ЖКТ, холециститы, ОПГ-гестозы.
Клинические признаки и симптомы
При остром панкреатите беременные жалуются на появление болей в эпигастральной и околопупочной областях, в 50% случаев иррадиирующих в спину, ухудшение общего состояния, плохой аппетит, бессонницу. В 75% случаев возникают тошнота и рвота. Со временем рвота может приобретать мучительный, неукротимый характер. Повышается температура тела. Появляется вздутие живота, большей частью по ходу поперечной ободочной кишки.
У 40% больных появляется желтушность кожных покровов и склер. Иногда отмечаются неврологические симптомы, головная боль, спутанность сознания. Язык становится сухим, с налетом. На коже могут появиться высыпания, кровоизлияния, васкулиты. Пульс урежается, АД снижается.
Диагноз и рекомендуемые клинические исследования
При остром панкреатите, как и при обострении хронического панкреатита, при пальпации живота отмечается зона болезненности в эпигастральной области в проекции поджелудочной железы и резистентность передней брюшной стенки, наиболее выраженные в верхнем отделе, также возможно появление мышечной защиты.
Помогают в диагностике панкреатита лабораторные исследования. В клиническом анализе крови при остром панкреатите выявляется высокий лейкоцитоз со сдвигом формулы влево, повышается гематокрит. При хроническом панкреатите показатели клинического анализа крови могут оставаться нормальными. Данные лабораторных исследований сопоставляют с результатами клинического наблюдения за беременными.
О тяжести заболевания может свидетельствовать развитие гипергликемии и гипокальциемии.
Наибольшее диагностическое значение имеет определение активности амилазы и липазы в крови и моче. Повышение уровней амилазы и липазы сыворотки крови при остром панкреатите происходит в первые сутки и сохраняется в течение 3— 7 суток. Исследование липазы технически более сложное, чем определение суммарной амилазы, но обладает более высокой чувствительностью и специфичностью. Однако необходимо учитывать, что при беременности уровень амилазы крови может быть повышен и в отсутствии патологии поджелудочной железы. При хроническом панкреатите повышение уровня ферментов в крови или моче наблюдается редко.
Для оценки внешнесекреторной функции поджелудочной железы проводят копрологическое исследование.
Обязательным является проведение УЗИ поджелудочной железы. При остром панкреатите с помощью УЗИ можно обнаружить признаки отека поджелудочной железы, скопление жидкости, а также желчные конкременты, расширение общего печеночного протока вследствие нарушения оттока желчи. УЗИ при хроническом панкреатите позволяет оценить размеры поджелудочной железы, расширение и неровность контура, псевдокисты.
Дифференциальный диагноз
Повышение амилазы крови наблюдается не только при панкреатите, но и при нормально протекающей беременности, почечной недостаточности, паротите, заболеваниях ЖВП, перфорации язвы.
Диагностика острого панкреатита у беременных представляется трудной. Необходимо дифференцировать острый панкреатит от преэклампсии, преждевременной отслойки нормально расположенной плаценты, мочекаменной болезни, острого холецистита.
Клинические рекомендации
Лечение проводят только в условиях хирургического стационара.
Лечение острого панкреатита начинают с исключения питья и питания, эвакуации желудочного содержимого (через нос тонким зондом), назначают спазмолитики и анальгетики.
Для восстановления водно-электролитного баланса под контролем содержания в плазме крови натрия, калия, кальция, хлора вводят полиионные растворы (0,9% раствор хлорида натрия, натрия хлорид/кальция хлорид/калия хлорид и др.).
Для борьбы с интоксикацией используют поливидон/натрия хлорид/калия хлорид/кальция хлорид/магния хлорид/натрия гидрокарбонат, кокарбоксилазу, аскорбиновую кислоту с 10% или 20% раствором декстрозы (под контролем содержания глюкозы в крови). Под контролем рН крови вводят 4% раствор натрия бикарбоната. Для снятия отека поджелудочной железы используют 1% раствор калия хлорида. Для улучшения микроциркуляции используют декстран, средняя молекулярная масса 30 000—40 000.
Инфузионная терапия проводится под контролем гематокрита, суточного (почасового) диуреза с учетом потери жидкости с рвотой и дыханием. Через каждые 3 ч измеряется АД и температура; при температуре свыше 38о С вводят жаропонижающие ЛС: метамизол натрий, парацетамол. Назначают введение магния сульфата путем в/в капельного вливания.
Для борьбы с инфекцией беременным назначают антибиотики пенициллинового ряда и его синтетические аналоги (ампициллин). При тяжелом панкреонекрозе назначают антибиотики широкого спектра действия: цефазолин, карбенициллин.
Учитывая тяжесть состояния больных, назначают комплекс витаминов, белковые ЛС. Вводят ингибиторы ферментов поджелудочной железы.
Для снятия отека поджелудочной железы назначают диуретики (кроме тиазидных).
Лечение обострения хронического панкреатита такое же, как и острого панкреатита. Первые 3 суток соблюдают режим голода и жажды. Далее диета. В связи с истощением внешнесекреторной функции поджелудочной железы при нарушении пищеварения показаны ферментные ЛС, принимаемые во время еды в обычных дозах.
Оценка эффективности лечения
Показателями эффективности лечения являются уменьшение болей, снижение температуры, нормализация лабораторных показателей, прежде всего ферментов поджелудочной железы.
Осложнения и побочные эффекты лечения
Побочные эффекты при лечении ингибиторами фибринолиза наблюдаются сравнительно редко и в основном при в/в введении ЛС. К ним относятся головная боль, сонливость, головокружение, шум в ушах, слабость, диспепсия.
Ошибки и необоснованные назначения
Широко распространено использование при хроническом панкреатите ингибиторов протеаз. Тем не менее в нескольких рандомизированных контролируемых исследованиях показана неэффективность этих ЛС.
При панкреатите нельзя назначать тиазидные диуретики.
Прогноз
При остром серозном панкреатите возможен благоприятный исход, при остальных формах высок процент перинатальной и материнской смертности (до 40%), что выше, чем у не беременных.
Хронический панкреатит не является противопоказанием для беременности.
В.И. Кулаков, В.Н. Серов
Опубликовал Константин Моканов
Источник


