Этиология и патогенез рака головки поджелудочной железы
Фторурацил
.
Фторурацил (FU) — синтетический аналог естественно встречающегося пиримидина — урацила. Основной мишенью является фермент тимидилат синтетаза, контролирующий синтез нормальных тимидиновых нуклеотидов. При инфузиях раствор Фторурацила должен быть защищен от света. Больным рекомендуется не применять вместе с Фторурацилом аспирин и другие нестероидные противовоспалительные средства.
Препарат применяется в разных режимах:
- 500 мг/м
2
в/в струйно 5 дней подряд, каждые 4 недели или
- 500-600 мг/м
2
в/в, струйно 1 раз в неделю, 6 недель или
- 1000 мг/м
2
в/в, инфузионно 5 дней (120 часов) каждые 4 недели или
- 200-300 мг/м
2
в/в, инфузионно в течение месяца или
- 2,6 г/м
2
в/в, инфузионно в течение 24 часов, 1 раз в неделю, 4-5 недель.
Митомицин С
(ММС).
ММС является антибиотиком по происхождению, по механизму действия относится к алкилирующим агентам, требующим активации in vivo. Среди побочных эффектов ММС — лейкопении и особенно тромбоцитопении. Редко препарат вызывает развитие интерстициальной пневмонии, при применении вместе с антрациклинами усиливает кардиотоксичность последних.
Препарат вводится в/в. Назначается по 10-20 мг/м
2
каждые 6-8 недель, или по 5-6 мг/м
2
каждые 4 недели.
Стрептозоцин
(Szt).
По химическому строению препарат относится к нитрозомочевинам с D-глюкопиранозной связью. По механизму действия Szt — типичный алкилатор ДНК. Он попадает в клетки островкового аппарата и этим объясняется его противоопухолевая активность при новообразованиях эндокринной части поджелудочной железы.
Препарат вводится строго в/в по 500 мг/м
2
в течение 5 дней каждые 6 недель.
Из осложнений наблюдаются почечная токсичность, рвота, умеренная миелосупрессия, гипогликемия, лихорадка, депрессия, летаргия.
Относится к классу нитрозомочевин. Является алкилирующим агентом. При раке поджелудочной железы препарат эффективен в 13% случаев.
Доксорубицин
(ADM).
Антибиотик из группы антрациклинов, состоящий из многокольцевого хромофора и аминосахара. Главным в механизме действия ADM является интеркаляция хромофора между спиралями ДНК. Кроме того, подавляется фермент топоизомераза II, ответственный за топологию ДНК, и генерируются свободные радикалы, которые цитотоксичны для опухолевых и нормальных тканей.
ADM вводится в/в или внутриартериально. Назначается в дозах по 25-30 мг/м
2
2 дня каждые 3-4 недели, или 20 мг/м
2
еженедельно, или 60-75 мг/м
2
1 раз в 3 недели.
Наиболее серьезным осложнением считается кардиотоксичность.
Эпирубицин
(EPI).
Является стереоизомером доксорубицина, отличается от него ориентацией гидроксильной группы в 4 положении в аминосахаре. Противоопухолевый эффект регистрируется в диапазоне 13-37%. Годичная выживаемость составляет 12%.
Применяется в дозах 75-90 мг/м
2
каждые 21 день. Препарат вводится строго в/в. Суммарная доза не должна превышать 700 мг/м
2
.
Среди частых осложнений миелосупрессия, мукозиты, тошнота и рвота. Среди редких побочных эффектов повышение мочевой кислоты, тромбоцитопении, флебосклероз, диарея, темные пятна на коже, изменения ногтей, аллергические реакции.
Относится к хлорэтиламинам, является синтетическим аналогом циклофосфана. Активируется в печени микросомальными ферментами. Его активный метаболит — 4-гидроксиифосфамид алкилирует ДНК вызывая ее разрывы, а также РНК и тормозит синтез белков.
Из осложнений наблюдаются: миелосупрессии, тошнота, рвота, диарея и иногда запоры, алопеция, гепатотоксичность, редко летаргия, галлюцинации; могут возникнуть симптомы цистита — дизурия, частое мочеиспускание.
Наиболее распространенные режимы (в/в):
- 1000 мг/м
2
5 дней подряд каждые 3 недели или
- 1,2-2,4 г/м
2
3 дня подряд каждые 3 недели или
- 5000 мг/м
2
1 раз в 3 недели.
Хиназолиновый антифолат, является прямым и специфическим ингибитором тимидилат синтетазы. После попадания в опухолевую клетку препарат подвергается полиглутаминированию под действием фолиполиглутамат синтетазы. Томудекс проявляет активность в режиме монотерапии в 12-14% случаев. У 29% пациентов отмечается стабилизация роста опухоли.
Вводится по 3 мг/м
2
в/в 1 раз в 3 недели.
Среди осложнений: лейкопения (18%), диарея (10%), мукозиты (3%), астения (18%), рвота (13%), повышение трансаминаз (7%).
UFT — препарат, состоящий из фторафура и урацила. Молярное соотношение этих компонентов 1:4. Эффективность препарата регистрируется в 22,7% случаев.
Это синтетический аналог дезоксиуридина, является метаболитом фторурацила.
Препарат вводится в/в или внутриартериально. При в/в введении доза FUDR составляет 0,1-0,15 мг/кг в день — 14 дней; циклы повторяют каждые 4 недели. При введении внутриартериально доза FUDR составляет 0,2-0,3 мг/кг в день, 14 дней; циклы повторяют каждые 4 недели.
Из осложнений FUDR отмечаются: тошнота, рвота, мукозиты, диарея (29%), гастриты, головная боль, зуд, дерматиты, повышение трансаминаз.
Относится к ингибиторам топоизомеразы I. Является аналогом камптотецина.
Вводится в/в, в дозе 350 мг/м
2
1 раз в 3 недели (5-6 доз).
Среди осложнений — диарея, нейтропения, иногда с лихорадкой, рвота, аллергические реакции, стоматиты.
При раке поджелудочной железы эффективен у 12% больных.
Это сложный дитерпен с таксановым кольцом и углеводной цепочкой (необходимой для противоопухолевой активности). Паклитаксел имеет растительное происхождение, выделен из коры калифорнийского тиса. Тах — (первый активный препарат из группы таксанов) стимулирует хаотичное и неправильное образование из тубулина микротрубочек и затем мешает их распаду. Эти нарушения скелета опухолевых клеток ведут их к гибели. В 20% от Тах отмечена стабилизация опухолевого процесса.
Тах вводится в дозах 175-200 мг/м
2
в/в, инфузионно, в течение 3 часов (иногда 24) 1 раз в 3 недели с предварительной премедикацией.
Из побочных эффектов наблюдаются миелосупрессия, анемия и тромбоцитопения, падение давления (12%), нейротоксичность (60%), анорексия, алопеция, рвота и мукозиты не часты.
Механизм действия препарата заключается в разрушении клеточного скелета из-за стимуляции образования микротрубочек и подавления их деполимеризации.
Применяется Txt в/в в дозах 100 мг/м
2
1 раз в 3 недели (5-6 циклов). Для снижения гиперчувствительности также требуется премедикация дифенгидрамином и стероидами.
Из побочных эффектов наблюдаются: нейтропения (70%), дерматологическая токсичность (60%), задержка жидкости (30-68%), диарея (31%), стоматиты (20%), нейротоксичность (12%), прочие осложнения редки.
Gem является фторзамещенным аналогом дезоксицитидина, по структуре близок к цитозару. Однако, в отличие от последнего, он более липофильный и вследствие этого быстрее проходит через мембраны опухолевых клеток. У него больший аффинитет к мишени — дезоксицидинкиназе, его активный метаболит гемцитабин трифосфат дольше, чем цитозар находится в опухолевой клетке.
Гемзар применяется в/в по 1000 мг/м
2
в 1,8,15 дни, каждые 4 недели. Среди осложнений от применения Gem: лейкопения (19%), тромбоцитопения (22%), астения (12%), периферические отеки (10%).
Эрлотиниб (Тарцева) является обратимым и высокоспецифичным ингибитором тирозинкиназы рецептора эпидермального фактора роста (EGFR). Тирозинкиназа отвечает за процесс внутриклеточного фосфорилирования HER1/EGFR. Экспрессия HER1/EGFR наблюдается на поверхности как нормальных, так и опухолевых клеток. Ингибирование фосфотирозина EGFR тормозит рост линий опухолевых клеток и/или приводит к их гибели.
При раке поджелудочной железы применяется по 100 мг ежедневно, длительно, в комбинации с гемцитабином.
Источник
Рак поджелудочной железы — частота, причины, механизмы развития
Частота распространения карциномы поджелудочной железы в мире постепенно увеличивается, хотя во многих областях Соединенного Королевства это увеличение было нивелировано в течение последней декады.
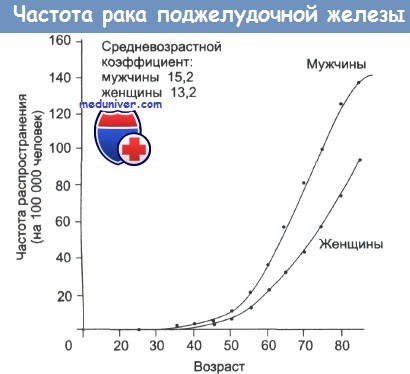
В настоящее время заболеваемость раком экзокринной части поджелудочной железы составляет 15 на 100000 у мужчин и 13 на 100000 у женщин. Пятилетняя выживаемость больных не превышает 1%. Развитие рака поджелудочной железы связано с сахарным диабетом, а также табакокурением. Данное заболевание возникает у 40% курящих мужчин и 25% курящих женщин.
Риск развития рака поджелудочной железы увеличивается у больных калькулезным или хроническим панкреатитом, одной из причин которого может быть систематическое употребление алкоголя. Риск развития рака поджелудочной железы повышается у горняков, рабочих лесопилок, а также у рабочих, задействованных в химическом и металлическом производствах.
Частота распространения заболевания варьирует от 2,2 случаев на 100 000 человек в Индии, Кувейте и Сингапуре до 12,5 на 100 000 в некоторых частях Скандинавии. Наибольшая частота рака поджелудочной железы характерна для экономически развитых стран, отличающихся урбанизацией и высокими социально-экономическими показателями.
Патогенез рака поджелудочной железы
Наиболее распространенной формой рака поджелудочной железы является аденокарцинома. Однако у многих пациентов гистологический диагноз является трудноопределимым. Аденокарцинома образуется из эпителиальных клеток протоков. Опухоли, формирующиеся из крупных протоков, вырабатывают больше муцина по сравнению с опухолями, образующимися из более мелких протоков. Опухоль сопровождается интенсивной фиброзной реакцией.
Цистаденокарцинома (1%) имеет в целом благоприятный прогноз. Ацинарный рак отмечается у 5% больных. Саркома поджелудочной железы — редкое заболевание, обычно выявляющееся в детстве.
Экзокринная часть поджелудочной железы имеет хорошо развитую сеть лимфатических протоков, располагающихся вдоль кровеносных сосудов. Опухоли, локализующиеся одновременно в теле и хвосте поджелудочной железы, обычно инвазируют по лимфатическим протокам.

В 65% случаев опухоль локализуется в головке поджелудочной железы, в 30% — в теле и хвосте, а в 5% — только в хвосте. Локальное распространение опухоли характеризуется многочисленными клиническими признаками и зависит от места опухолевого поражения органа.
Опухоли головки поджелудочной железы проникают в двенадцатиперстную кишку, затрудняют проходимость желчных протоков, распространяются в ретроперитонеальное (забрюшинное) пространство и брюшинную полость, образуя кисты. Опухоли, формирующиеся в теле и хвосте поджелудочной железы, могут проникать в воротную вену печени, селезеночную вену, метастазировать в толстую кишку и селезенку. Метастазы рака поджелудочной железы часто находят в легких, печени и брюшине.
Основными симптомами рака поджелудочной железы являются боли и потеря веса. При опухолях головки боли обычно локализуются в эпигастральной области, при опухолях хвоста боли регистрируются в левом верхнем квадранте живота. Постепенно боли становятся более сильными и постоянными, усиливающимися в ночное время; могут локализоваться в спине (при инвазии в ретроперитонеальные структуры).
Характер болей может изменяться при перемене положения: облегчение наступает при сгибании тела вперед. Обострение может возникать при приступах острого панкреатита. Левосторонние боли в животе, симптоматика запоров или непроходимости обусловлены метастазированием рака тела или хвоста поджелудочной железы в толстую кишку. Рак поджелудочной железы характеризуется депрессивным состоянием больного. Однако остается неясным вопрос, является это типичным показателем рака поджелудочной железы или общераспространено для других заболеваний.
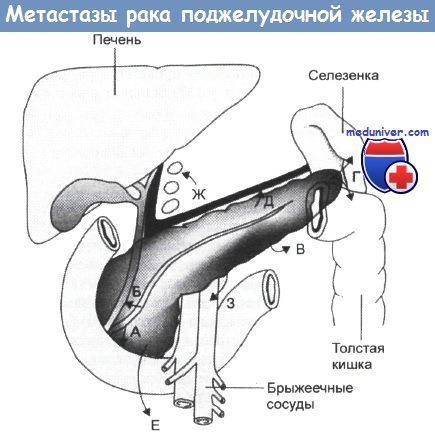
Аденокарцинома поджелудочной железы: области метастазирования и симптомы, выявляемые в зависимости от места опухолевого поражения:
(А) — двенадцатиперстная кишка (боли, рвота, обструкция);
(Б) — желчные протоки и поджелудочная железа (желтуха, панкреатит);
(В) — забрюшинное пространство (боли в спине);
(Г) — селезенка и толстая кишка (боли в левом верхнем квадранте живота);
(Д) — воротная и селезеночная вена (варикоз, спленомегалия, нарушения печени);
(Е) — брюшинная полость (асцит);
(Ж) — лимфатические узлы (механическая желтуха);
(З) — кровеносная система (отдаленные метастазы)
Ацинарная карцинома сопровождается синдромом очагового воспаления и подкожного липоидного некроза, характеризующегося полиартралгией и эозинофилией; выявляется высокий уровень липазы в сыворотке крови. Похожие симптомы характерны для рецидивирующего панкреатита (синдром Вебера-Крисчена). Поверхностный тромбофлебит мигрирующего характера — иное неметастатическое проявление карциномы поджелудочной железы. При закупоривании воротной вены могут развиваться пищеводные варикозы, что, в свою очередь, приводит к желудочно-кишечным кровотечениям.
Предрасполагающим к развитию рака поджелудочной железы является сахарный диабет. В связи с этим выявление глюкозурии у пожилых пациентов увеличивает вероятность обнаружить у них карциному поджелудочной железы.
С течением времени одним из основных симптомов рака поджелудочной железы становится желтуха, которая выявляется у 90% пациентов с опухолевым поражением головки органа (является следствием сдавления дистальной части общего желчного протока). Обычно желтуха — прогрессирующее заболевание; ремиссия опухоли может приводить к ослаблению желтухи. При раке тела и хвоста поджелудочной железы желтуха регистрируется редко. Холангит может способствовать повышению температуры тела.
В отличие от рака желчных протоков и фатерова сосочка при раке поджелудочной железы желчный пузырь не пальпируется. Поражение брюшной полости приводит к развитию асцитов, которые обнаруживают у 15% больных раком поджелудочной железы.
— Также рекомендуем «Исследование и диагностика рака поджелудочной железы»
Оглавление темы «Опухоли печени и поджелудочной железы»:
- Клиника и диагностика рака печени
- Лечение и прогноз рака печени
- Ангиосаркома печени — причины, диагностика
- Гепатобластома — диагностика, лечение
- Рак желчного пузыря и желчных протоков — частота, причины, механизмы развития
- Клиника и диагностика рака желчного пузыря
- Лечение рака желчного пузыря и желчных путей
- Рак поджелудочной железы — частота, причины, механизмы развития
- Исследование и диагностика рака поджелудочной железы
- Лечение рака поджелудочной железы и его прогноз
Источник
Рак поджелудочной
железы представляет собой группу
первичных злокачественных опухолей,
которые локализуются в протоках и
ацинусах поджелудочной железы.
К данным опухолям
относятся: протоковые аденокарциномы,
гигантоклеточные аденокарциномы,
муцинозные аденокарциномы, муцинозные
цистаденокарциномы, железисто-плоскоклеточный
рак, ацинарный рак, панкреатобластомы,
внутрипротоковые папиллярно-мукоидные
опухоли.
ачальные симптомы
рака поджелудочной железы (снижение
массы тела, слабость, утомляемость, боли
в животе, тошнота, рвота, анорексия) —
неспецифичны. По мере прогрессирования
заболевания симптоматика становится
более выраженной.
Основные проявления
рака поджелудочной железы
Боли в животе.
По мере роста опухоли
боли в животе становятся интенсивными,
острыми, иррадиируют в спину и усиливаются
при наклонах туловища вперед. Иррадиация
болей в спину свидетельствует о поражении
опухолью ретроперитонеальной области.
При локализации
опухоли в хвосте поджелудочной железы
боли регистрируются у 87% пациентов, при
раке головки — у 72% больных.
Желтуха.
Аденокарциномы,
локализованные в головке поджелудочной
железы, в 80-90% случаев приводят к появлению
желтухи (в результате компрессии общего
желчного протока опухолью). Отмечаются
также кожный зуд, потемнение мочи и
осветление кала.
Снижение массы
тела.
Этот симптом
наблюдается у 92% больных с локализацией
опухоли в головке и у 100% пациентов с
поражением тела или хвоста поджелудочной
железы. Снижение массы тела может быть
связано со стеатореей (в результате
нарушения внешнесекреторной функции
поджелудочной железы).
Анорексия.
Анорексия отмечается
у 64% больных раком головки и примерно у
30% пациентов с локализацией опухоли в
других отделах поджелудочной железы.
Тошнота и рвота.
Тошнота и рвота
отмечаются в 43-45% случаев при раке головки
и в 37% случаях — при раке хвоста и тела
железы. Эти симптомы могут быть результатом
сдавления двенадцатиперстной кишки и
желудка опухолью.
Развитие вторичного
сахарного диабета.
Сахарный диабет
как следствие рака диагностируется у
25-50% больных, приводя к появлению таких
симптомов, как полиурия и полидипсия.
Если опухоль
располагается в теле или в хвосте
поджелудочной железы, то она способствует
возникновению спленомегалии, кровотечений
из варикозно расширенных вен пищевода
и желудка.
В некоторых случаях
развивается клиническая картина острого
холецистита или острого панкреатита .
Метастазы на брюшине
могут обусловливать сдавление кишечника
с симптоматикой запоров или непроходимости.
Заподозрить наличие
рака поджелудочной железы на ранних
стадиях развития затруднительно, так
как клинические проявления заболевания
неспецифичны. Рак поджелудочной железы
трудно диагностировать на ранней стадии.
Только у 30% больных диагноз устанавливается
в течение 2 мес. после манифестации
заболевания. Это связано с тем, что
начальные симптомы рака поджелудочной
железы (снижение массы тела, слабость,
утомляемость, боли в животе, тошнота,
рвота, анорексия), неспецифичны. Поэтому,
важнейшее значение приобретает
своевременное обращение пациентов к
врачам и проведение полноценного
обследования.
Заподозрить рак
поджелудочной железы можно при появлении
желтухи и нарастании интенсивности
болей в животе.
Цели диагностики
Выявить рак
поджелудочной железы.
Установить его
локализацию.
Выявить метастазы.
Установить стадию
рака.
Установить
резектабельность или нерезектабельность
опухоли.
Методы диагностики
Сбор анамнеза
По мере прогрессирования
заболевания начальные симптомы (снижение
массы тела, слабость, утомляемость, боли
в животе, тошнота, рвота, анорексия)
становятся более выраженными.
При сборе анамнеза
важно оценить место и влияние на жизнь
пациентов различных факторов риска.
Курение может быть
причиной возникновения рака поджелудочной
железы в 30% случаев.
Заболевание чаще
наблюдается у людей, потребляющих пищу
с высоким содержанием углеводов.
У пациентов,
страдающих сахарным диабетом I или II
типов в течение 5 лет и более, риск
возникновения рака поджелудочной железы
повышается вдвое.
Примерно у 5-10%
больных возникновение рака поджелудочной
железы являются результатом наследственной
патологии. Так, это заболевание
диагностируется у пациентов с
наследственным неполипозным колоректальным
раком, атаксией-телеангиэктазией,
наследственным панкреатитом, семейным
аденоматозным полипозом, синдромами
Гарднера и Гиппеля-Ландау, с мутациями
гена BRCA2.
Хронический
панкреатит является фактором риска
возникновения рака поджелудочной железы
у 5% пациентов.
Гастрэктомия и
резекция желудка, проводимые у пациентов
с пептическими язвами, доброкачественными
опухолями желудка, в 3-5 раз повышают
риск развития рака поджелудочной железы.
Физикальное
исследование
Боли в животе —
основной симптом рака поджелудочной
железы. При локализации опухоли в хвосте
поджелудочной железы они регистрируются
у 87% пациентов, при раке головки — у 72%
больных. По мере прогрессирования
болезни боли в животе становятся
интенсивными, острыми, иррадиируют в
спину и усиливаются при наклонах туловища
вперед. Иррадиация болей в спину
свидетельствует о поражении опухолью
ретроперитонеальной области.
Аденокарциномы,
локализованные в головке поджелудочной
железы, в 80-90% случаев приводят к появлению
желтухи (в результате компрессии общего
желчного протока опухолью). Поэтому
пациенты жалуются на кожный зуд,
потемнение мочи и осветление кала. На
коже больных можно обнаружить следы
расчесов (из-за выраженного кожного
зуда).
Снижение массы тела
наблюдается у 92% больных с локализацией
опухоли в головке и у 100% пациентов с
поражением тела или хвоста поджелудочной
железы.
Анорексия отмечается
у 64% больных раком головки и примерно у
30% пациентов с локализацией опухоли в
других отделах поджелудочной железы.
Тошнота и рвота
наблюдаются в 43-45% случаев при раке
головки и в 37% — при раке хвоста и тела
железы.
Сахарный диабет
как следствие рака диагностируется у
25-50% больных, приводя к появлению таких
симптомов, как полиурия и полидипсия.
Однако только у 1% пациентов с впервые
диагностированным сахарным диабетом,
удается установить связь этого заболевания
с раком поджелудочной железы.
В некоторых случаях
развивается клиническая картина острого
холецистита или острого панкреатита
(у 5% больных).
При физикальном
осмотре пациентов с раком поджелудочной
железы можно выявить напряжение в
околоэпигастральной области при
пальпации.
У 50% пациентов с
желтухой (при раке головки поджелудочной
железы) можно выявить симптом Курвуазье
(пальпируется растянутый желчный
пузырь).
Если опухоль
располагается в теле или в хвосте
поджелудочной железы, то она способствует
возникновению спленомегалии, кровотечениям
из варкозно расширенных вен пищевода
и желудка.
На поздней стадии
болезни развивается асцит, гепатомегалия.
В ряде случаев
отмечаются тромбозы глубоких вен,
тромбофлебиты.
Метастазы по брюшине
могут приводить к сдавлению кишечника
с симптоматикой запоров или непроходимости.
Почти 67% больных
находятся в тяжелой депрессии.
Лабораторные методы
диагностики
Общий анализ крови
В общем анализе
крови может обнаруживаться нормохромная
анемия, повышение количества тромбоцитов
. Наблюдается ускорение СОЭ .
Биохимический
анализ крови
Результаты чаще
всего неспецифичны.
Отмечается повышение
содержания билирубина , щелочной
фосфатазы , гаммаглутамилтранспептидазы
, АлАТ , АсАТ , что может свидетельствовать
об обструкции желчных протоков или о
метастазах рака в печень.
В крови больных
раком поджелудочной железы со сдавлением
желчного протока показатели билирубина
ежедневно увеличиваются на 3 мг/дл (51,3
ммоль/л), а при тотальной обструкции
протока на 12-16 мг/дл (205,2- 273,6 ммоль/л).
Могут увеличиваться
показатели амилазы и липазы , панкреатической
рибонуклеазы, эластазы , ингибиторов
трипсина.
Можно обнаружить
повышение значений С-реактивного белка
.
Из-за развития
синдрома мальабсорбции снижаются уровни
альбумина и холестерина .
Определение маркеров
рака поджелудочной железы
Маркер СА-19-9.
Продуцируется
клетками протоков поджелудочной железы,
клетками печени и желчных протоков.
Обнаруживается у 5-10% здоровых людей.
Обнаруживается у 75-85% больных раком
поджелудочной железы. Однако он не
является специфичным для этого
заболевания, так как повышается при
раке печени (в 67% случаев), раке желудка
(в 62% случаев), раке толстой кишки (в 19%
случаев).
Уровень СА-19-9
повышается по мере прогрессирования
заболевания (37 Ед/мл — верхняя граница
нормы). Если его показатели выше 100 Ед/мл,
то это свидетельствует в пользу
злокачественного процесса. Маркер
превышает референсные значения при
опухолях, размер которых более 3 см. Если
уровень СА-19-9 больше 1000 Ед/мл, то опухоль
имеет размеры более 5 см.
Определение этого
маркера имеет значение для решения
вопроса о резектабельности опухоли.
Менее чем 4% пациентов с уровнем СА-19-9
более 300 Ед/мл имеют резектабельные
опухоли.
Однако определение
СА-19-9 не может служить методом скрининга,
так как с помощью этого метода невозможно
выявить рак поджелудочной железы на
ранних стадиях.
Инструментальные
методы диагностики
Трансабдоминальная
ультрасонография — УЗИ брюшной полости
Позволяет исключить
желчнокаменную болезнь у больных с
желтухой и болевым синдромом. Примерно
в 30% случаев поджелудочная железа не
визуализируется (из-за асцита, метеоризма,
ожирения).
УЗИ позволяет
выявить расширение панкреатических
протоков; сдавление общего желчного
протока опухолью, метастазы рака в
печень. Увеличение головки поджелудочной
железы до 2,6 см, позволяет предположить
рак.
Эндоскопическая
ультрасонография
Позволяет выявлять
карциномы поджелудочной железы в 99-100%
случаев. Точность этого метода для
оценки стадирования рака составляет
70-80%. Это исследование позволяет оценить
состояние портальной и верхней брыжеечной
вен, а также визуализировать метастазы
в региональные лимфоузлы или чревный
ствол.
В ходе выполнения
метода можно произвести аспирационную
биопсию опухоли и метастатических
лимфоузлов.
Компьютерная
томография (КТ)
Позволяет выявить
опухолевое поражение поджелудочной
железы и состояние гепатобилиарной
зоны; прорастание опухолью верхнебрыжеечных
сосудов, метастазы рака в печень и другие
органы, расширение протока поджелудочной
железы дистальнее опухоли. Кроме того,
с помощью этого метода можно уточнить
стадию заболевания. Визуализируются
опухоли размером более 1 см.
Чувствительность
метода составляет 90%; специфичность
80%.
С помощью КТ можно
оценить резектабельность опухоли в
72%; нерезектабельность в 100% случаев.
Если опухоль имеет размер на КТ не более
2-3 см, и нет васкулярной вовлеченности,
то она является резектабельной.
Магнитно-резонансная
томография (МРТ)
Позволяет выявлять
опухоли размерами менее 2 см. У пациентов
с желтухой используется для оценки
состояния билиарного тракта и протока
поджелудочной железы.
Позитронно-эмиссионная
томография
Позволяет выявлять
первичные опухоли и метастазы.
Ложнопозитивные результаты можно
получить у пациентов с панкреатитами.
Чрезпеченочная
холангиоангиография
Это исследование
позволяет идентифицировать опухоль и
выявить компрессию верхнебрыжеечной
вены или портальной вены.
Ретроградная
эндоскопическая холангиопанкреатография
Обладает высокой
диагностической ценностью. Это
исследование позволяет выявлять опухоли
в поджелудочной железе (до 2 см) в любом
ее отделе. С помощью метода можно оценить
состав секрета поджелудочной железы.
Если в ходе
исследования визуализируются
панкреатические протоки неправильной
формы, заканчивающиеся сужением, то
высока вероятность протокового рака
(более 90%).
Осложнения при
выполнении этой процедуры наблюдаются
в 5-10% случаев.
Лапароскопия
Лапароскопия
позволяет выявлять небольшие метастазы
рака в печень и на брюшину. Можно также
получить асцитическую жидкость для
последующего цитологического изучения.
Существует также
метод лапароскопического ультразвукового
исследования, с помощью которого можно
обнаружить мелкие метастазы в печень,
более точно осуществлять стадирование
рака поджелудочной железы.
Аспирационная
биопсия
Выполняется в ходе
эндоскопической ультрасонографии в
предоперационном периоде. Необходимость
проведения этой процедуры дискутируется,
так как высока вероятность диссеминации
клеток опухоли. Если метод выполняется
под контролем КТ, то удается уменьшить
возможные риски.
Цитологическое
изучение полученных образцов ткани
позволяет диагностировать рак
поджелудочной железы в 85-95% случаев.
Более чем у 80% больных обнаруживаются
протоковые аденокарциномы.
Цели лечения
Удаление опухоли
в случае резектабельности (производится
панкреатодуоденальная резекция -операция
Уиппла) .
Повышение процента
резектабельных опухолей путем
рестадирования.
Уменьшение
выраженности клинических проявлений
рака (купирование болевого синдрома,
уменьшение выраженности желтухи,
коррекция нарушений внешнесекреторной
функции поджелудочной железы).
Увеличение показателей
выживаемости.
Методы лечения
Диетотерапия
У большинства
пациентов с раком поджелудочной железы
наблюдается анорексия. У них также
развивается синдром мальабсорбции
вследствие нарушения внешнесекреторной
функции поджелудочной железы. Поэтому
из пищевого рациона этих больных следует
исключить продукты с высоким содержанием
жира и белка. Подробнее: Лечебное питание
при онкологических заболеваниях .
Медикаментозные
методы лечения
Химиотерапия
диссеминированного рака поджелудочной
железы в режиме монотерапии
Фторурацил .
Фторурацил (FU) —
синтетический аналог естественно
встречающегося пиримидина — урацила.
Основной мишенью является фермент
тимидилат синтетаза, контролирующий
синтез нормальных тимидиновых нуклеотидов.
При инфузиях раствор Фторурацила должен
быть защищен от света. Больным рекомендуется
не применять вместе с Фторурацилом
аспирин и другие нестероидные
противовоспалительные средства.
Препарат применяется
в разных режимах:
500 мг/м 2 в/в струйно
5 дней подряд, каждые 4 недели или
500-600 мг/м 2 в/в, струйно
1 раз в неделю, 6 недель или
1000 мг/м 2 в/в, инфузионно
5 дней (120 часов) каждые 4 недели или
200-300 мг/м 2 в/в,
инфузионно в течение месяца или
2,6 г/м 2 в/в, инфузионно
в течение 24 часов, 1 раз в неделю, 4-5
недель.
Митомицин С (ММС).
ММС является
антибиотиком по происхождению, по
механизму действия относится к
алкилирующим агентам, требующим активации
in vivo. Среди побочных эффектов ММС —
лейкопении и особенно тромбоцитопении.
Редко препарат вызывает развитие
интерстициальной пневмонии, при
применении вместе с антрациклинами
усиливает кардиотоксичность последних.
Препарат вводится
в/в. Назначается по 10-20 мг/м 2 каждые 6-8
недель, или по 5-6 мг/м 2 каждые 4 недели.
Ифосфамид (IFO).
Относится к
хлорэтиламинам, является синтетическим
аналогом циклофосфана. Активируется в
печени микросомальными ферментами. Его
активный метаболит — 4-гидроксиифосфамид
алкилирует ДНК вызывая ее разрывы, а
также РНК и тормозит синтез белков.
Из осложнений
наблюдаются: миелосупрессии, тошнота,
рвота, диарея и иногда запоры, алопеция,
гепатотоксичность, редко летаргия,
галлюцинации; могут возникнуть симптомы
цистита — дизурия, частое мочеиспускание.
Наиболее
распространенные режимы (в/в):
1000 мг/м 2 5 дней подряд
каждые 3 недели или
1,2-2,4 г/м 2 3 дня подряд
каждые 3 недели или
5000 мг/м 2 1 раз в 3
недели.
Лучевая терапия
Лечение проводится
дооперационно, интраоперационно,
постоперационно, в комбинации с
химиотерапией.
В ходе радиотерапии
пациентов с раком поджелудочной железы
используются разные дозы облучения.
Для паллиативных
целей (контроль болевого синдрома,
желтухи, профилактика кровотечений)
доза облучения составляет 50 Gy. Более
высокие дозы более 60 Gy назначаются
больным с целью повышения показателей
выживаемости.
Предоперационное
облучение применяется редко.
Интраоперационное
облучение может комбинироваться с
наружным с целью увеличения дозы на
поджелудочную железу и обеспечения
лучшего локального контроля болезни.
Доза интраоперационного облучения
варьирует от 10 до 20 Gy; наружного — от 45
до 50 Gy. Ремиссия в течение года наблюдается
у 82% больных.
Хирургическое
лечение
Хирургическое
лечение проводится при отсутствии
отдаленных метастазов и рентгенологических
или клинических признаков нерезектабельности
опухоли.
Предоперационные
представления о резектабельности
опухоли являются предварительными.
Окончательное решение принимается
после интраоперационного осмотра
органов брюшной полости (печень, брюшина,
периаортальные и чревные лимфоузлы)
для исключения отдаленных метастазов.
Затем выясняются возможности локальной
резектабельности опухоли.
Панкреатодуоденальная
резекция (операция Уиппла) — основной
тип радикальной операции. Не выполняется
при инвазии опухолью нижней полой вены,
аорты, верхней брыжеечной артерии,
верхней брыжеечной вены, воротной вены.
Для принятия решения об операции
необходимо мобилизовать двенадцатиперстную
кишку и головку поджелудочной железы
от подлежащих нижней полой вены и аорты.
Этот прием также позволяет судить о
вовлеченности верхней брыжеечной
артерии. Важным считается оценка
возможности диссекции воротной вены и
верхней брыжеечной вены.
Удаленный при
панкреатодуоденальной резекции
анатомический препарат состоит из
общего желчного протока, желчного
пузыря, головки, шейки и секреторной
части поджелудочной железы,
двенадцатиперстной кишки, проксимальной
части толстой кишки, малого и части
большого сальника, дистальной половины
желудка. Кроме того, иссечению подлежит
паракавальная клетчатка, удаляются
супрапилорические, инфрапилорические,
передние панкреатодуоденальные, задние
панкреатодуоденальные лимфоузлы.
Иссекаются также лимфоузлы гепатодуоденальной
связки и по ходу общей печеночной
артерии. Иссекается верхнебрыжеечная
вена при изолированном ее поражении
опухолью, или место ее слияния с воротной
веной.
Хирургу необходимо
выполнить серию восстановительных
манипуляций (панкреатоеюностомия,
билиодигестивный анастомоз, гастроеюностомия
и межкишечный анастомоз).
Расширенная
панкреатодуоденальная резекция
предусматривает удаление сегмента
воротной вены и вовлеченных в опухолевый
процесс артерий с васкулярной
реконструкцией. Кроме того, удаляются
забрюшинные лимфоузлы (от чревной
артерии до подвздошной бифуркации).
Риск летального
исхода в послеоперационном периоде
составляет 5%. Показатели 5-летней
выживаемости после панкреатодуоденальных
резекций достигают 20-25%, при средней
выживаемости 8-11 месяцев.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


