Какие есть патологии поджелудочной железы
Заболевания поджелудочной железы отрицательно сказываются на многочисленных функциях организма и выражают себя диспепсическими расстройствами и болями. Эта железа, невзирая на собственную небольшую массу и объемы, несет существенную роль, участвует в процессах пищеварения и несет ответственность за производство ферментов и инсулина.
Любой сбой в деятельности железы может привести к опасным последствиям, по этой причине обращаться за медикаментозной помощью необходимо при первых симптомах.
Симптомы
Ключевыми признаками, которые способны указывать на нарушения в поджелудочной железе, являются болевой и диспепсический симптом (пищеварительное расстройство). Болевые ощущения, как правило, размещаются в подложечной зоне, может отдавать в левое подреберье, лопатку, поясницу. При остром течении может иметь опоясывающий характер. Болевые признаки возникают либо усиливаются после чрезмерного употребления пищи, в особенности жирной, острой, жареной. Локальный холод помогает облегчать болевые ощущения, в некоторых случаях больные для сокращения малоприятных ощущений принимают вынужденную позу (лежа на боку с притянутыми коленями к животу).
Диспепсические явления сопровождаются отсутствием аппетита, тошнотой, рвотой, диареей или запором. На первоначальном этапе прослеживается вздутие живота, газообразование, запор. После нескольких суток запора возникает частая диарея. Пациента мучает жажда, сухость во рту, слабость, может увеличиться температура.
Может появиться рвота при определенных болезнях. Кожные покровы становятся бледными или желтыми. Это сопряжено с тем, что отечная железа передавливает желчные протоки. При пальпации живота обнаруживаются специфические признаки. Определить их оценить сумеет лишь специалист. Сделать точный диагноз помогут обследования крови, кала, мочи, УЗИ железы. Определить гормональный фон.
Первые признаки
Часто первым признаком являются болевые ощущения вокруг пупка (в верхней области живота). Ее напряженность зависит от того, в какой мере выражено воспаление, именно по этой причине в период острого течения болезни боли очень выраженные.
При панкреатите боли носят опоясывающий характер, отражается по всей спине и животе. Зачастую боли достаточно обостренные и длительные. Также болевые спазмы способны усилиться после приема еды, алкоголя и при лежачей позе. Облегчить болевые ощущения возможно, если не употреблять пищу, приложить лед к животу.
Кроме того, первыми признаками могут быть тяжесть в животе, газообразование, тошнота. Такое нарушение может сопровождаться рвотой, не приносящая никакого облегчения, встречается она при остром панкреатите и при хроническом.
Причинами появления заболеваний поджелудочной железы могут быть:
- Прием в существенных количествах жирной, жареной и острой пищи.
- Прием спиртных напитков.
- Период беременности (после родов ранний период).
- Травмирование в области живота.
- Заболевания желчного пузыря.
- Цирроз печени.
- Язва.
Это базовые причины появления болевых ощущений, однако хорошим помощником будет народная терапия железы, если соблюдать все принципы и осуществление систематических процедур.
Классификация
Болезни поджелудочной железы разделяют на следующие разновидности:
- Функциональные расстройства;
- Сосудистые патологии;
- Сахарный диабет;
- Панкреатиты;
- Опухоли доброкачественного и злокачественного характера;
- Специфические процессы – сифилис и туберкулез;
- Камни, кальцификация, кисты;
- Паразитарные поражения;
- Профессиональные нарушения.
Воспалительный процесс железы – это нарушение современности, встречающееся зачастую среди заболеваний пищеварительной системы.
Список заболеваний поджелудочной железы
Поджелудочная железа принадлежит важнейшим секреторным органам человеческого организма и имеет существенную роль в обменных и пищеварительных процессах. Наиболее распространенные болезни, которые связаны с данным органом – панкреатит, панкреонекроз, рак, диабет и киста. О признаках и способах диагностирования всех ключевых заболеваний поджелудочной железы можно прочитать ниже.
Острый панкреатит
Воспаление поджелудочной железы, которое принимает острую форму, имеет название острого панкреатита. Приблизительно 70% ситуаций острого панкреатита сопряжено с повышенным увлечением приема алкоголя и спиртовым отравлением.
Иные причины, которые провоцируют формирование заболевания:

- Несбалансированное питание (острая, жареная еда, переедание).
- Желчнокаменное заболевание.
- Наследственный фактор.
- Нарушения поджелудочной железы (оперирование, несчастный случай).
- Употребление лекарственных средств в токсических дозировках.
- Эндокринные болезни.
- Инфекции (гепатит, микоплазмоз).
Диагностировать острый панкреатит сложно, в особенности если заболевание находится в начальной стадии.
Диагностика:
- Общий анализ крови. Дает возможность обнаружить признаки воспаления (например, увеличение количества лейкоцитов).
- Биохимический анализ крови. Устанавливает чрезмерную концентрацию фермента амилазы (указывает на формирование заболевания).
- УЗИ брюшины. Находит перемены в поджелудочной железе и рядом находящихся органов. Если причины болезни стали камни в желчном, УЗИ поможет определить их расположение.
- Анализ мочи. Обнаруживает амилазу в моче, доказывая присутствие панкреатита у пациента.
- ЭГДС. Производит оценку степени вовлеченности желудка в воспаление.
Обратиться нужно сразу при обнаружении первых признаков болезни к врачу. Это поможет избежать неприятных осложнений.
Хронический панкреатит
Формирование хронического панкреатита совершается из-за затяжного воспаления, которое протекает в поджелудочной железе. Самыми подверженными пациентами этой болезни являются мужчины старше 40-ка лет, но в последние годы прослеживается и увеличение случаев хронического панкреатита у женщин более молодого возраста.
Наиболее распространенные причины – присутствие у пациента желчнокаменного заболевания и избыточный прием алкоголя.
Болевые ощущения при хроническом панкреатите имеет режущий характер, больной чувствует регулярное сдавливание в пораженной области. Интенсивность болевых ощущений нарастает, если пациент не соблюдает диетический рацион, употребляя жирные продукты и газированные напитки, употребляет спиртные напитки.
Иные признаки хронического панкреатита – отрыжка, рвота, вздутие, газообразование, нарушенный стул. Кроме того, может произойти потеря массы тела, невзирая на сохранение обычного рациона питания.
Панкреонекроз
Примерно 20% пациентов с диагнозом острого панкреатита прослеживается сложное течение болезни, на фоне которого совершаются перемены паренхимы поджелудочной железы, которые обладают дегенеративно-деструктивный характер. Панкреонекроз зачастую может встречаться в молодости, самые подверженные этому заболеванию – женщины.
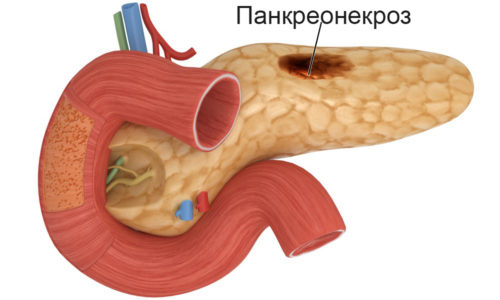
Панкреонекроз способен сформироваться из-за следующих причин:
- Холецистит.
- Несбалансированное питание (чрезмерное употребление углеводов, жиров и переедание).
- Осложнения после оперативного лечения.
- Злоупотребление спиртных напитков, которые разрушают материю органа.
- Ряд некоторых инфекционных болезней (мононуклеоз, паротит).
Примерно у 10% больных установить причину панкреонекроза не получается.
Признаки панкреонекроза следующие:
- Резкие болевые ощущения, которые концентрируются в верхней области живота и имеют опоясывающий вид. Болезненность при пальпации.
- Многократные приступы рвоты, тошнота, регулярная сухость в ротовой полости.
- Формирование на брюшной стенке пятен цианоза, гиперемированная кожа лица.
- Приступы тахикардии, одышка даже в покое.
- Пациент чувствует регулярное беспокойство и напряжение, ощущает регулярную слабость.
Для диагностирования панкреонекроза применяются идентичные исследования, как и при панкреатите.
Рак поджелудочной
Редкая болезнь, которая характеризуется формированием в материях поджелудочной железы злокачественных раковых клеток.
Условия, которые способствуют появлению рака поджелудочной железы, могут быть следующими:

- Сигареты. Опасность формирования болезни для курящих пациентов выше приблизительно в 2 раза. Условие характеризуется обратимостью, если вовремя отказаться от курения сигарет.
- Возраст. В категории опасности находятся пациенты, которым больше 60-ти лет.
- Пол. Предрасположенность к онкологии железы у мужского пола больше, чем у женского. Некоторые специалисты объясняют это меньшим процентом курящих среди женского пола, но гипотеза не имеет доказательств.
- Ожирение. Лишняя масса тела благоприятствует формированию рака поджелудочной.
- Хронические болезни. Среди них самую большую опасность представляют панкреатит и диабет.
- Несбалансированное питание. Угроза онкологии увеличивается, если в меню пациента есть избыточное число жиров животного происхождения и простых углеводов.
- Генетическое условие. Присутствие в родословной онкологии поджелудочной железы обязано быть причиной более внимательного отношения к собственному самочувствию.
При появлении каких-либо жалоб и признаков обязательно обратиться к врачу.
Киста поджелудочной железы
Пузырек, наполненный жидкостью, размещается в паренхиме поджелудочной железы либо ближайших материях, имеет название киста.
Киста поджелудочной железы может носить приобретенный или врожденный характер. Врожденные формирования сопряжены с нарушениями формирования тканей.
Приобретенные кисты возникают из-за следующих причин:
- Повреждение поджелудочной железы (операции, несчастный случай).
- Хроническое или острое течение панкреатита.
- Опухоль доброкачественного характера.
- Опухоль злокачественного характера.
- Паразитарная инфекция.
- Избыточное концентрирование холестерина в крови.
Условия, которые благоприятствуют формированию кист – переедание, большое количество жирной еды, чрезмерный прием спиртной продукции, хронические стрессовые ситуации.
Сахарный диабет
Формирование сахарного диабета у больного определено патологиями производства инсулина железой и накоплением в крови сахара. Наследственная предрасположенность является ключевым условием, которое определяет формирование диабета у пациента. Возможны также и следующие причины:
- Ожирение. Люди, которые имеют наследственную предрасположенность к диабету, в первую очередь обязаны держать под контролем массу тела.
- Заболевания и повреждения поджелудочной железы.
- Эмоциональное перенапряжение, состояние постоянного стресса.
- Вирусные инфекции (грипп, краснуха).
- Возраст. Самыми подверженными лицами этому заболеванию являются люди пожилого возраста.
Заболевания поджелудочной железы представляют опасность для жизни и самочувствия больного, чреваты опасными осложнениями. При найденных любых симптомах непременно нужно обязательно обратиться к специалисту.
Заболевания поджелудочной железы у детей
В детском возрасте имеют место такие же заболевания поджелудочной железы, как и в взрослом. Симптомы и течение также аналогичное. Какие заболевания поджелудочной железы у детей:
- Панкреатит.
- Киста органа.
- Сахарный диабет.
- Опухоли поджелудочной железы.
При обнаружении симптомов детей нужно срочно приводить к врачу и отправлять на диагностирование для последующего лечения.
Лечение
Лечение зависит от разновидности болезни и подбирается специалистом из учета многочисленных условий: общего состояния пациента, тяжести признаков, присутствия сопутствующих заболеваний и вероятных противопоказаний. Базу медикаментозных мер составляет лекарственное лечение и придерживание строгого питания. Дополнительным лечением может выступать народная медицина.
Острые формы болезни лечат в стационарных условиях. Кисты, опухоли, камни удаляют хирургическим методом. Другие нарушения, которые связаны с сопутствующими заболеваниями нуждаются в особой терапии.
Терапия болезней поджелудочной железы препаратами при обострении панкреатита стоится на употреблении средств, которые уменьшают выделение желудочного сока и приема ферментов, не включающих в себя компоненты желчи. Снять приступы тошноты можно с помощью препаратов Церукал, Мотилиум. Чтобы снять боли рекомендовано принимать Но-шпу, Папаверин, Мебеверин. При потребности проводят уколы обезболивающих средств, используют антибиотики, статины, ингибиторы протеаз.
При остром течении панкреатита рекомендуют воздержаться от употребления еды на 2-3 дня, в этот период советуют пить только минеральную воду без газа и некрепкий зеленый чай.
При хроническом панкреатите в стадии ремиссии показано употребление ферментных средств, которые улучшают пищеварительные процессы (Фестал, Панкреатит, Мезим, Креон). Возобновить нормальную кислотность возможно при помощи антацидов:

- Альмагель.
- Маалокс.
- Фосфалюгель.
Препараты нужно со временем менять, а при нормализации состоянии пациента – сделать перерыв в терапии.
К какому врачу обратиться
Занимается проблемами поджелудочной железы врач – гастроэнтеролог.
Диета и профилактика
Терапию острого панкреатита начинают с 2-3 дней голода. Это поспособствует уменьшению производства пищеварительных ферментов и сократить проявленность воспаления. На протяжении 2-3 дней рекомендовано пить до 1,5 л теплой минеральной воды.
Что запрещено кушать:
- Жирная, острая, жареная пища.
- Газированные напитки.
- Маринады, соления.
- Приправы.
- Колбасы, сало, сардельки, сосиски.
- Полуфабрикаты.
- Сладости и выпечка.
- Жиры животного происхождения.
- Кофе, какао.
- Спиртные напитки.
Что можно кушать:
- Перетертые супы.
- Мясо и рыба нежирных сортов.
- Овощные гарниры.
- Яблоки печеные (не кислые).
- Компоты, кисели.
- Некрепкий зеленый чай, желе, мусс.
- Минеральная вода не газированная.
Профилактические меры строятся на следующих советах:
- Полный отказ от принятия алкоголя.
- Отказ от курения.
- Сбалансированное питание.
- Не употреблять жирную и острую пищу.
- Придерживаться рациона диеты.
- Питаться дробно.
- Здоровый образ жизни.
Не нужно допускать переедания, кушать на ходу. Требуется следовать умеренности в пище, кушать небольшими порциями. При малейших сбоях в деятельности железы нужно исправлять рацион питания и ограничивать прием жиров и углеводов.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о заболевании поджелудочной железы в комментариях, это также будет полезно другим пользователям сайта.

Александр:
Был у меня острый панкреатит. Мучился я очень долго, 3 дня полностью голодал. Потом полегчало. Лечили в стационаре, теперь стало гораздо легче. Придерживаюсь диеты и здорового образа жизни.
Мария:
Мне 60 лет и у меня сахарный диабет уже 20 лет. Я привыкла так жить, но порой может и в кому вогнать болезнь. Колю постоянно инсулин, питаюсь по времени и сбалансировано и все хорошо пока.
Видео
Источник
Главная » Наше здоровье » Какие симптомы и признаки заболевания поджелудочной железы?
Роберт Прокофьев
23.05.2017

Заболевания поджелудочной железы негативно отражаются на многих функциях организма и проявляют себя диспепсическими расстройствами и болевым синдромом. Эта железа, несмотря на свой небольшой вес и размеры, играет важную роль, принимает непосредственное участие в пищеварительных процессах и отвечает за выработку ферментов и инсулина.
Любые сбои в работе органа могут привести к опасным последствиям, поэтому обращаться за медицинской помощью нужно при первых признаках неблагополучия.
Поджелудочная железа: ее роль в организме

Поджелудочная железа залегает в глубине брюшной полости, плотно прилегая к стенкам желудка. У взрослого человека орган весит всего 70- 80 г, а его размеры составляют 20-25 см. Тем не менее, он выполнят две важнейшие функции:
- Эндокринную. Заключается в выработке инсулина и гормона глюкагона, которые принимают непосредственное участие в углеводном обмене и отвечают за поддержание сахара в крови на нормальном уровне. При недостаточной выработке инсулина развивается такое заболевание, как сахарный диабет.
- Экзокринную. Отвечает за выработку панкреатического сока, необходимого для полноценного переваривания пищи. Именно в панкреатическом соке содержатся важнейшие ферменты, способствующие расщеплению углеводов, жиров и белков. Кроме ферментов, в нем присутствуют особые вещества, которые нейтрализуют кислую среду желудочного сока и защищают слизистую желудка от повреждений.
Причины заболеваний поджелудочной железы

Предрасполагающими факторами к возникновению заболеваний поджелудочной железы являются:
- патологии желчевыводящих путей и двенадцатиперстной кишки;
- затруднение оттока секрета вследствие опухолевых процессов;
- травмы железы;
- хронический алкоголизм;
- генетический фактор (врожденные аномалии);
- инфекционные заболевания;
- неправильное питание;
- влияние токсичных веществ и канцерогенов;
- психосоматический фактор, связанный с сильными стрессами.
Влияние алкоголя на поджелудочную железу неоднозначно. В некоторых случаях пациенты, страдающие хроническим алкоголизмом, избегают воспалительных процессов, тогда как прием даже небольшой дозы алкоголя может обернуться для непьющего, здорового человека летальным исходом вследствие деструкции поджелудочной железы.
Нередко поражение железы связано с аномалиями ее анатомического строения (перегибом, неправильным строением протоков, гипоплазией) или тяжелыми инфекциями матери и плода во время беременности. Кроме того, в развитии патологий поджелудочной железы определенную роль играют возраст и пол пациента, экологическая обстановка, образ жизни, профессиональные вредности, наличие сопутствующих заболеваний (диабета, холецистита, гепатита и пр.).
Симптомы
Основные признаки заболеваний поджелудочной железы — это болевой синдром, диспепсические расстройства, изменение цвета кожных покровов.
Болевые ощущения

Могут быть тупыми, тянущими, либо резкими и мучительными (при остром воспалительном процессе). Возникают они в подложечной области и могут преследовать больного постоянно, либо носить приступообразный характер и проявляться при нарушениях диеты (после употребления острой, жирной пищи, алкоголя, переедания) или стрессовых ситуациях. Боль обычно отдает в левое подреберье и лопатку, спину или носит опоясывающий характер.
Выраженность болевого синдрома снижается в определенной позе (лежа на боку, с согнутыми ногами). Можно облегчить страдания больного с помощью холодного компресса, тогда как применение тепла только усиливает боль и способствует распространению воспалительного процесса. При таком состоянии, как панкреонекроз, этот синдром выражен настолько сильно, что может привести к развитию болевого шока, представляющего угрозу жизни.
Диспепсические явления сопровождаются отсутствием аппетита, тошнотой, рвотой, расстройством стула (диареей, запорами). На начальном этапе наблюдается вздутие живота, метеоризм, задержка стула, что связано с недостаточным поступлением ферментов и желчных кислот. Затем, после нескольких дней запора появляется частый жидкий стул. Больного преследует мучительная жажда, сухость во рту, слабость, периодически может повышаться температура.
Рвота

Обусловлена интоксикацией организма и обычно не приносит облегчения. Сначала в рвотных массах присутствует содержимое желудка, а затем выходит лишь желчь. Постоянные приступы рвоты провоцируют потерю жидкости и электролитов и ведут к обезвоживанию организма.
В тяжелых случаях такое состояние сопровождается падением артериального давления, нарушением сердечного ритма, спутанностью сознания. При развитии ацидоза пациент может потерять сознание из-за гиповолемического шока.
Кожа становится бледной или желтушной. Это связано с тем, что отечная поджелудочная железа сдавливает желчные протоки. Кроме этого, вследствие интоксикации организма и сопутствующих дыхательных расстройств появляется синюшность в области носогубного треугольника, на коже живота (справа от пупка).
Дополнительно, во время пальпации живота выявляются специфические симптомы. Определить их и правильно оценить, может только врач. Уточнить диагноз помогут лабораторные исследования крови, кала и мочи, УЗИ или КТ поджелудочной железы, определение гормонального фона.
Распространенные заболевания поджелудочной железы
Остановимся подробнее на распространенных заболеваниях поджелудочной железы, расскажем о том, как они проявляются и какими методами лечатся. В этом списке:
- панкреатиты разной этиологии (острые, хронические, реактивные);
- опухоли и киста поджелудочной железы;
- муковисцидоз;
- панкреонекроз;
- поражение железы, связанное с развитием сахарного диабета;
- камни в поджелудочной железе.
Острый панкреатит

Это внезапно развивающееся воспаление поджелудочной железы, сопровождающееся отеком и поражением определенного отдела органа. В редких случаях развивается такое тяжелое состояние, как некроз, с нагноением тканей и кровоизлияниями, что ведет к летальному исходу даже при интенсивной терапии.
Причиной острого приступа может стать неумеренное употребление алкоголя, переедание (с преобладанием жирных и острых блюд), прием некоторых лекарственных средств, сопутствующие заболевания желчного пузыря и двенадцатиперстной кишки. Воспалительный процесс запускает нарушение оттока панкреатического секрета, что вызывает повышение давления в протоках железы. Высокоактивные ферменты проникают в ткани органа, вызывают развитие отека и нарушение выделения пищеварительных ферментов. В результате, вместо того, чтобы расщеплять пищу, они начинают переваривать клетки самой поджелудочной железы.
Во время приступа острого панкреатита больной испытывает сильные боли, которые тяжело снять медикаментами. Состояние усугубляет тошнота, рвота, падение артериального давления, нарушение сердечного ритма. При остром панкреатите больной нуждается в неотложной медицинской помощи и госпитализации.
Хронический панкреатит
Течение болезни длительное, сопровождающееся периодическими обострениями. Во время ремиссии болевой синдром отсутствует, при обострении появляется опоясывающая или тупая боль в эпистрагии разной степени интенсивности, отдающая в поясницу, спину, под левую лопатку.
Отмечается снижение аппетита, тошнота, случаются единичные приступы рвоты пищей или желчью. Присутствует вздутие живота, метеоризм, неустойчивость стула (запор, диарея). Как правило, рецидив болезни возникает на фоне нарушения диеты, стресса, употребления алкоголя, обострения желчнокаменной болезни или холецистита.
Опухолевые процессы

В поджелудочной железе разделяют на гормонально- активные опухоли и злокачественные образования (рак). Гормональные опухоли бывают доброкачественными и злокачественными и развиваются вследствие переизбытка гормонов поджелудочной железы. Такие процессы обычно сопровождаются нарушением обменных процессов.
Рак поджелудочной железы в последние годы встречается довольно часто. На ранних стадиях возможны приступы тошноты, появление неустойчивого жирного стула, вздутие живота, отсутствие аппетита, потеря веса. Боли могут возникать периодически или носить постоянный характер. На поздних стадиях рака состояние осложняется частой рвотой и профузной диареей, кожные покровы становятся бледными или желтушными.
Киста поджелудочной железы
При небольших размерах кисты выраженность болевого синдрома слабая, если же образование крупное, оно сдавливает нервные окончания и протоки железы и вызывает сильные боли. Если поражению подвергается головка органа, отмечается похудение, учащение стула, вздутие живота.
В тех случаях, когда киста формируется в теле или хвосте поджелудочной железы, появляется тошнота, запоры и обесцвеченный стул. Кисту крупных размеров можно прощупать через брюшную стенку. При нагноении образования состояние больного осложняется повышением температуры.
При муковисцидозе возникают схваткообразные боли в кишечнике, появляется жидкий и жирный стул, объем которого в несколько раз превышает норму. Характерным признаком становится снижение аппетита, метеоризм, сухость во рту, отмечается мышечная слабость, появляются кристаллики соли на коже.
Сахарный диабет 1 типа, связанный с прекращением выработки инсулина поджелудочной железой, не сопровождается болевым синдромом. Характерными признаками является неутолимая жажда, кожный зуд, увеличение объема мочи, слабость и резкое ощущение голода при гипогликемических кризах, тошнота, повышенная потливость, резкое снижение веса.
Панкреонекроз
Сопровождается чрезвычайно острыми и резкими болями за грудиной или в надчревье, которые могут отдавать в спину, поясницу, ключицу. Иногда болевой синдром такой силы ведет к шоковому состоянию с потерей сознания. Среди прочих симптомов отмечается вздутие живота и запор. Пациенту необходима срочная медицинская помощь, иначе он может погибнуть от болевого или токсического шока.
Камни в поджелудочной железе
Формируются редко. Чаще всего они локализуются в головке железы и состоят из фосфора и карбонатов кальция. До сих пор точные причины возникновения камней не ясны, но предполагается, что причиной их появления становится застой панкреатического сока, нарушение фосфорно- кальциевого обмена или воспалительный процесс в тканях железы, сопровождающий вторичные инфекции.
Иногда характерные симптомы отсутствуют, и камни обнаруживают случайно, при рентгенологическом обследовании. Но чаще появляются выраженные боли в верней части живота, отдающие в спину. Причем, приступы боли становятся более выраженными через несколько часов после приема пищи. При прогрессировании болезни наблюдается отсутствие аппетита, чередование запоров и диареи. Если камни мигрируют в общий желчный проток, проявляется механическая желтуха.
Лечение

Схема терапии зависит от разновидности заболевания и подбирается врачом с учетом многих факторов: общего состояния больного, тяжести симптомов, наличия сопутствующих болезней и возможных противопоказаний. Основу лечебных мероприятий составляет медикаментозная терапия и соблюдение строгой диеты. В качестве дополнения к основному лечению можно использовать средства народной медицины (после консультации с врачом).
Острые формы панкреатита, панкреонекроз лечат в стационаре. Опухоли, кисты и камни в поджелудочной железе удаляют хирургическим путем. Прочие патологии, связанные с сопутствующими болезнями (муковисцидозом, сахарным диабетом, болезнями печени и желчного пузыря) нуждаются в специфическом лечении.
Лечение заболеваний поджелудочной железы медикаментами при обострении панкреатита строится на применении препаратов, уменьшающих выделение желудочного сока и приеме ферментов, не содержащих компонентов желчи. Устранить приступы тошноты помогут такие препараты, как Церукал или Мотилиум. Для снятия болевого синдрома рекомендуют принимать спазмолитики (Но-шпу, Папаверин, Мебеверин). При необходимости делают инъекции обезболивающих препаратов, применяют антибиотики, статины, ингибиторы протеаз, осуществляют инфузионную терапию.
При остром панкреатите советуют отказаться от приема пищи на 2-3 дня, в это время рекомендуют лишь негазированные минеральные воды (щелочные) и некрепкий зеленый чай. Затем, постепенно в меню больного вводят легкие протертые блюда и в последующем соблюдают строгую диету.

При хроническом панкреатите в период ремиссии показан прием ферментных препаратов, улучшающих процессы пищеварения (Фестала, Панкреатина, Мезима, Креона). Восстановить нормальную кислотность желудочного сока помогут антициды:
- Альмагель,
- Фосфалюгель,
- Маалокс.
Медикаменты следует периодически менять, а при улучшении состояния больного — делать перерыв в лечении.
Лечение заболеваний поджелудочной железы народными средствами
При патологиях поджелудочной железы хороший терапевтический эффект дает применение желчегонных трав. Растительные отвары способствуют снятию воспаления, улучшают отхождение желчи, устраняют застойные явления и способствуют улучшению пищеварительных процессов. Травяные сборы можно приобрести в любой аптеке. Для лечения поджелудочной железы чаще всего используют следующие растительные средства:
- кукурузные рыльца;
- корень одуванчика;
- чистотел;
- горец птичий;
- мята;
- семена укропа;
- ромашка;
- боярышник;
- бессмертник.
Отвар готовят в соответствии с инструкцией, указанной на упаковке. Удобнее всего использовать сборы, расфасованные в фильтр — пакетики. Их просто заваривают как чай, настаивают 15- 20 минут и принимают по 50 — 100 мл за полчаса до еды. Прием растительных отваров необходимо согласовывать с лечащим врачом, так как некоторые сборы могут подавлять действие медикаментов и снижать эффективность лечения.

При обострении панкреатита хорошо помогает сок квашеной капусты. Он содержит молочную кислоту, которая подавляет воспалительный процесс и способствует устранению болевого синдрома.
Диета при заболевании поджелудочной железы

Лечение острого панкреатита начинают с нескольких суток голодания. Это поможет снизить выработку пищеварительных ферментов и уменьшить выраженность воспалительного процесса. В течение 2-3 дней рекомендуют выпивать до 1,5 л теплой минеральной воды без газа или отвар шиповника (200-400 мл).
Далее назначается строгая панкреатическая диета №5п. Она максимально щадящая, малокалорийная, что позволяет нормализовать функцию поджелудочной железы. Ее суть заключается в резком ограничении жиров и углеводов с сохранением физиологической нормы белка.
Запрещенные продукты:
- жирные, острые и жареные блюда;
- сладкие газированные напитки;
- соленья, маринады, копчености;
- специи и приправы;
- колбасные изделия, сало, субпродукты;
- консервы и полуфабрикаты;
- сдобная выпечка, кондитерские изделия (особенно с кремом);
- животные жиры;
- мороженое;
- кислые фрукты (яблоки, цитрусы);
- сладости, шоколад, мед, варенье, сахар и прочие «быстрые» углев?

