Картинка некроза поджелудочной железы
Панкреонекроз – деструктивная болезнь поджелудочной железы, которое возникает на фоне не до конца вылеченного панкреатита.
Опасность заключается в развитии полиорганной недостаточности. В 1% случаях недуг выступает в качестве причины острого живота. Некроз поджелудочной железы диагностируется в 70% случаев у молодых людей. Он может быть как самостоятельным заболеванием, так и выступать в качестве осложнения.
Определение и код болезни по МКБ-10
При заболевании отмечается отмирание клеток органа из-за сильного воспалительного процесса.
В процессе развития недуга нарушаются механизмы защиты. Поджелудочная железа начинает сама себя переваривать. При этом недуге велика вероятность нарушения работы других органов или систем.
Фото панкреонекроза поджелудочной железы

Код болезни по МКБ-10 – К86.8.1. Панкреонекроз развивается в три этапа:
- На первой формируются токсины бактериальной природы. При этом анализы крови не всегда показывают наличие патогенной микрофлоры.
- На втором этапе появляется абсцесс. Он затрагивает соседние органы. Эта стадия происходит при отсутствии лечения.
- Третий этап – формируются гнойные процессы в самом органе и забрюшинной клетчатке. На этой стадии велика вероятность летального исхода.
Причины развития
Одной из главных причин являются несбалансированное питание и эпизодический прием алкоголя. Исследования показали, что от этого серьезного недуга не страдают алкоголизмом, но в большинстве случаев начало начинается с эпизода употребления спиртного.
У людей с алкоголизмом чаще развивается панкреатит, редко осложняющийся некрозом поджелудочной железы.
В основе причин возникновения болезни лежит нарушение местных защитных механизмов. Слишком большое количество еды и напитков приводят к увеличению секреции и увеличению потоков. В результате нарушается отток панкреатического сока. Этот провоцирующий фактор называется обтурационный.
К рефлекторному фактору относится заброс желчи из двенадцатиперстной кишки в поджелудочную железу. Это активирует проферменты. Обычно в таком случае причиной выступают операционные осложнения, тупые травмы живота, различные эндоскопические манипуляции.
В группу риска входят следующие группы пациентов:
- с камнями в органе,
- печеночной недостаточностью,
- аномалиями поджелудочной железы,
- заболеваниями пищеварительного тракта.
Классификация
Выделяют две основных группы заболевания:
- Тотальную.
- Инфицированную.
Тотальный
Относится к тяжелой степени болезни. При нем поражается до 100% забрюшинной клетчатки. Состояние пациента постоянно ухудшается в течение 1-3 суток даже при терапии. К прогрессирующему некрозу добавляются признаки начала полиорганной недостаточности и панкреатогенный шок.
В анализе крове обнаруживается увеличение лейкоцитов, панкреатических ферментов. Отмирание клеток железы происходит без возможности восстановления.
Инфицированный
 Развивается у 40-70% с ТОП. Микрофлора в зону изменений проникает из толстого кишечника. Подозрение на заболевание возникает, если самочувствие продолжает ухудшаться через 7 дней после начала ТОП.
Развивается у 40-70% с ТОП. Микрофлора в зону изменений проникает из толстого кишечника. Подозрение на заболевание возникает, если самочувствие продолжает ухудшаться через 7 дней после начала ТОП.
Пик болезни приходится на 10-14 день. Некротическое поражение перемещается за пределы органа на сальник и другие органы.
Постепенно продукты распада тканей и сепсис приводят к отравлению всего организма, а также к системному воспалению. У пациента начинается шок, который заканчивается летальным исходом.
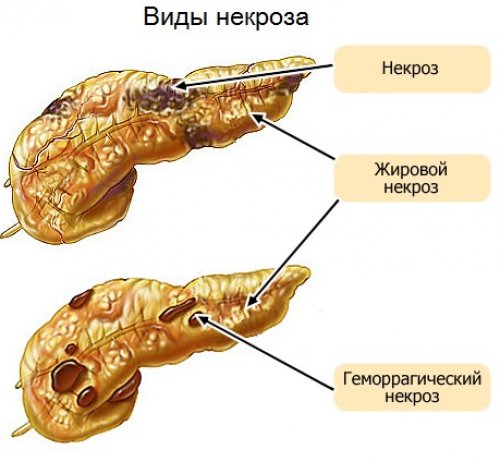
Виды
Выделяют следующие виды:
- жировой,
- геморрагический,
- смешанный.
Жировой
При развитии болезни происходит сбой обменных процессов и нормального функционирования клеток поджелудочной железы. Может происходит резкое падение артериального давления.
Для болезни характерной является картина быстрого образования воспалительного инфильтрата. Если болезнь имеет рецидивирующий характер, то такой очаг может появиться позже. Данная форма формируется при участии липазы.
Данный вид болезни прогрессирует медленно. Постепенно вовлекаются в воспалительный процесс перипанкреатические ткани. У пациентов с этой формой отмечаются колебания альфа-амилазы, но изменения в ее количестве не играют роли в самом патологическом процессе.
Геморрагический
При этой форме происходит необратимый процесс отмирания клеток. Возникает форма при остром панкреатите или развивается при обострении хронической формы.
Заболевание обязательно затрагивает секреторный отдел поджелудочной железы. Его клетки вырабатывают клетки, которые являются частью панкреатического сока.
Геморрагическая форма развивается из-за агрессивного воздействия трипсина и некоторых других ферментов, которые расщепляют молекулы белка.
Причиной развития болезни может быть собой в сложном гуморальном процессе регулирования и выработки пищеварительных ферментов.
Смешанный
Для этой формы свойственны признаки сразу нескольких видов некроза. Под влиянием негативных факторов начинается резкая стимуляция выработки поджелудочного сока. Протоки перестают справляться с нагрузкой, поэтому сок начинает концентрироваться.
Склонность к заболеванию больше есть у молодежи и людей среднего возраста. Смешанный тип сначала никак не проявляется. Когда появляется симптоматика, речь идет об активной фазе.
Симптомы
Панкреонекроз имеет выраженную клиническую картину, поэтому его трудно спутать с другой патологией. К симптомам относится:
- Боль. Она возникает в левой стороне живота, отдает в плечо, спину, пах и грудную клетку. Пациент не может описать локализацию ощущений. Интенсивность болевого синдрома зависит от тяжести заболевания.
- Тошнота и рвота. Сразу после боли появляется рвота, которая не связана с приемом пищи. Она не приносит облегчения. В рвотных массах кроме желчи есть сгустки крови.
- Обезвоживание. Поскольку рвоту остановить очень сложно, она становится причиной обезвоживания организма. Кожные покровы и слизистые становятся сухими, снижается диурез.
- Вздутие живота. Поскольку поджелудочная железа перестает функционировать, в кишечнике усиливаются процессы гниения и брожения. Это приводит к повышенному газообразованию и вздутию живота.
- Интоксикация. Токсины бактерий, циркулирующие в кровяном русле, приводят к повышению температуры тела. Появляется общая слабость, усиливается сердцебиение.
- Бледность кожных покровов. На первой стадии в крови оказываются вазоактивные вещества, что проявляется покраснением дермы. При интоксикации кожа бледнеет, становится серого или желтушного цвета.
Осложнения
 Панкреонекроз осложняется не только гнойными процессами, но и нарушением в работе других органов. Частота инфекционных осложнений есть у каждого третьего пациента.
Панкреонекроз осложняется не только гнойными процессами, но и нарушением в работе других органов. Частота инфекционных осложнений есть у каждого третьего пациента.
Вероятность их появления зависит от площади поражения. Самыми опасными для жизни являются первые три недели болезни.
К осложнениям относится:
- шок,
- перитонит,
- абсцесс брюшной полости,
- кровотечения,
- ферментная недостаточность,
- язвы,
- тромбоз,
- свищи.
Диагностика
Первоначально диагноз устанавливают по жалобам пациента. Назначаются лабораторные методы исследования, которые выявляются:
- Рост печеночных ферментов.
- Рост С-реактивного белка.
- Кальцитонин в крови.
- Повышение сахара в крови.
- Существенно увеличивается в мочи количество эластазы, амиластазы, трипсина.
Обзорная рентгенография позволяет выявить косвенные признаки воспаления. С помощью контрастного вещества визуализируются фистулы. Дополнительно проводится:
- Ультрасонография. Она указывает на наличие камней, увеличение и изменение структуры железы, выявляется очаги некроза.
- МРТ позволяет более детально оценить патологические изменения.
В самых сложных случаях проводится лапароскопия. Это наиболее точный способ для постановки диагноза, оценки состояния органа и окружающих тканей.
В процессе диагностики проводится исследования относительно кишечной непроходимости и острыми воспалительными заболеваниями.
Лечение
Лечение проводится с помощью:
- лекарственных средств,
- хирургического воздействия,
- диеты.
Во время болезни запрещены любые физические нагрузки, назначается лечебное голодание. Назначается питание парентерально с использованием нутриентов.
Медикаменты
Прием лекарственных препаратов необходим для уменьшения боли и устранения причины, которая привела к болезни. Обязательно назначаются препараты для восстановления водного баланса.
Для купирования болей вводятся спазмолитические препараты и ненаркотические анальгетики. В крайних случаях допускается примем наркотических обезболивающих средств.
Для снижения секреторной активности панкреатической железы вводятся антиферментные средства, ингибиторы протоновой помпы. Если нет желчнокаменной болезни, назначаются желчегонные препараты для разгрузки протоков.
При асептическом некрозе и для подавления патогенной микрофлоры при инфицированном виде назначаются антибиотики. Обычно используются цефалоспорины с фторхинолонами в сочетании с метронидазолом.
Операции
 Самым эффективным методом лечения является хирургический. Он позволяет удалить воспалительно-геморрагический экссудат, остановить кровотечения и сделать дренаж забрюшинного пространства.
Самым эффективным методом лечения является хирургический. Он позволяет удалить воспалительно-геморрагический экссудат, остановить кровотечения и сделать дренаж забрюшинного пространства.
Проведение такого лечения возможно после купирования острого процесса и стабилизации состояния пациента.
Экстренное хирургическое вмешательство показано при тотальном или субтотальном некрозе, а также при развитии гнойного перитонита. Если инфицированный деструктивный процесс поражения железы, используется лапаротомическая операция, обеспечивающая хороший доступ и к другим органам.
Часто приходится удалять и соседние органы: желчный пузырь, селезенку. Врачи отмечают, что иногда требуется проведение повторного хирургического лечения, если железа продолжает разрушаться.
Диета при панкреонекрозе: примерное меню
При обострении заболевания, перед и после операции назначается голодание. Для предотвращения истощения организма вводится искусственное питание. Питательные вещества входят сразу в кровь, минуя ЖКТ. После этого на протяжении недели необходимо придерживаться диеты №5.
Непосредственно после операции разрешено пить чай, минеральную воду и отвар шиповника. При стабильном состоянии через неделю постепенно начинают вводиться продукты с небольшим содержанием калорий, соли и жира. Продукты готовятся на пару или варятся. При этом они тщательно измельчаются и протираются.
Из фруктов разрешается есть мягкие сорта яблок и груш. В сутки можно съедать не больше 10 гр. сливочного масла. Утро можно начинать с омлета, но готовить его следует только из белка. Разрешены сухари, печенье.
Для поддержания необходимого количества кальция разрешено съедать небольшое количество творога и пить нежирное молоко.
Противопоказаны супы на грибном, рыбном и мясном бульоне. Придется отказаться от хлеба и других мучных изделий. Нельзя пить виноградный сок, кофе и какао. Мясо, рыба жирных сортов, виноград, бананы, финики и инжир находятся под строгим запретом.
Прогноз
Шанс выздороветь после панкреонекроза велик, но он зависит от возраста, количества осложнений и тяжести заболевания. Смерть наступает в 40-70% случаев.
Чаще всего летальный исход связан с поздним обращением за медицинской помощью. Если некрозом задета большая часть железы, то велика вероятность неблагоприятного исхода. При выживаемости человек становится инвалидом.
Загрузка…
Источник
Некроз поджелудочной железы – одно из наиболее опасных заболеваний брюшной полости, в основе которого — травмирование соединительной ткани и стенок сосудов. Первопричина заболевания – тяжелый панкреатит, который при несвоевременной диагностике и негативных вспомогательных факторах приобретает тяжелые формы, что в свою очередь приводит к негативным последствиям. Начинает проявляться жировой панкреонекроз, процесс, когда клетки поджелудочной железы прекращают свою жизнедеятельность.
Спровоцировать заболевание могут многие факторы. Неумеренное употребление лекарственных препаратов, алкоголя и жирной пищи способствуют закупориванию проток поджелудочной железы, которое происходит за счет преждевременной активации собственных ферментов, вынуждая орган самостоятельно переваривать себя.
Переваренные участки некротизируются (отмирают), это помогает некрозу распространяться на прилегающие органы. Стенки кишечника, которые находятся в тесном контакте с поджелудочной, воспаляются. Образующаяся рыхлость тканей помогает болезнетворным бактериям без труда преодолевать преграды и заражать все органы вокруг.
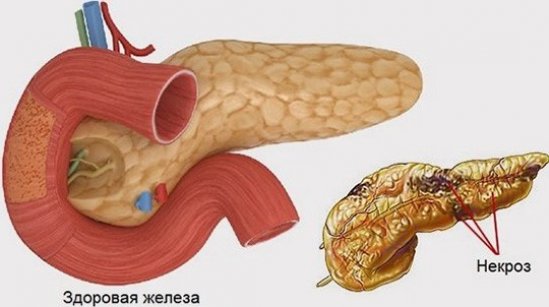
Водно-солевой баланс организма нарушается, происходит заражение крови, которая начинает свертываться в разных местах, провоцируя кровотечения. Одновременно выходят из строя остальные органы желудочно-кишечного тракта. В результате чего появляется полиорганная недостаточность.
Прогноз на успешное выздоровление зависит исключительно от своевременного диагностирования.
Шансы на полное выздоровление небольшие и составляют от 30 до 60%. Во время повреждения соединительнойткани, процесс выходит за пределы органа и становится почти необратимым. Если некроз диагностировать несвоевременно, шансы больного равны нулю.
Причины заболевания
Чтобы добиться максимального эффекта, нужно выявить первопричину болезни. Статистика утверждает, что почти 70% пациентов с диагнозом некроз злоупотребляли спиртным. Оставшиеся проценты приходятся на больных страдающих желчекаменной болезнью и рядом причин, среди которых:
- Калькулезный холецистит;
- Инфекционные заболевания;
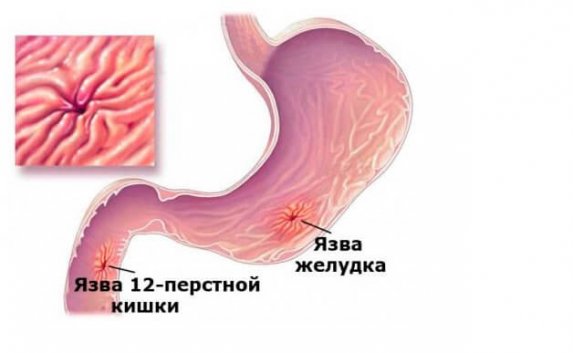
- Язвенная болезнь;
- Переедание;
- Регулярное употребление жирной пищи;
- Инфекционные заболевания;
- Операции на брюшной полости и ее травмы.
 Причины некроза поджелудочной железы у каждого пациента индивидуальны. Способствовать развитию некроза может назначение неправильных препаратов и их длительное применение. Развитие болезни может протекать медленно, ничем не проявляясь, или прогрессировать с огромной скоростью. Все зависит от типа распространения заболевания и вида патологического процесса. Его, в свою очередь разделяют на:
Причины некроза поджелудочной железы у каждого пациента индивидуальны. Способствовать развитию некроза может назначение неправильных препаратов и их длительное применение. Развитие болезни может протекать медленно, ничем не проявляясь, или прогрессировать с огромной скоростью. Все зависит от типа распространения заболевания и вида патологического процесса. Его, в свою очередь разделяют на:
- Отечный;
- Гемостатический;
- Деструктивный;
- Геморрагический.
При отечной форме протекания болезни, шансы больного на выздоровления увеличиваются. Это наиболее благоприятный паталогический тип, при котором перенхима органа отекает, за счет чего происходит нарушения микроцеркуляции с увеличением давления на нее. При грамотно подобранном и своевременном лечении, шансы пациента на выздоровление очень высоки.
Симптомами некроза могут быть как индивидуальные особенности организма, так и какой-либо патологический процесс организма. Боль в левом подреберье, отдающая порой выше, в грудную клетку или зону плеча — один из основных симптомов. Иногда пациенту трудно описать локацию боли, так называемую боль опоясывающую.

Чтобы отличить некроз от сердечного приступа, которые имеют схожую природу болевых ощущений, нужно иметь представление о главном отличии: если в положении сидя подтянуть колени к области живота, боль при панкреонекрозе становиться слабо выраженной или вовсе сходит на нет.
Основные признаки
- Боль. Сила болевого синдрома зависит от степени тяжести и течения болезни, поэтому не всегда ярко выражена. Нестерпимые и изнуряющие боли встречаются почти у 90% больных, некоторые из них сопровождаются внезапной сердечно-сосудистой недостаточностью (коллапсом), иногда со смертельным исходом. Остальная же часть пациентов отмечают у себя боли умеренного характера.
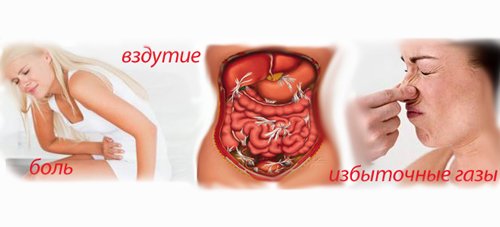
- Рвотные позывы или рвота, которая не имеет отношения к приемам пищи и необлегчают самочувствие пациента. В связи с разрушением кровеносных сосудов, всвоем составе рвотная масса имеет кровь в виде сгустков с примесью желчи. Изнуряющая рвота способствует обезвоживанию организма, происходит снижение диуреза, которое влечет за собой отсутствие мочеиспускания и сильную жажду.
- Метеоризм. Процессы брожения в кишечнике способствуют повышенному газообразованию. Это приводит к задержке газов и влечет сильное вздутие живота, провоцируя запоры за счет ослабления перистальтики.
- Интоксикация. В период прогрессирующего развития некроза, токсины бактерийприводят к интоксикации организма. Ко всем вышеописанным симптома присоединяется сильная слабость, снижение давления. У больного появляется одышка и учащается сердцебиение. Под действием большого количества токсинов, возможно возникновение энцефалопатии, которая помимо дезориентации больного может привести к развитию комы.
- Бледность кожных покровов (гиперемия). На запущенной стадии болезни, после сильной интоксикации организма, кожа больного становятся желтого цвета с землистым оттенком. В следствии внутренних кровоизлияний, по обе стороны живота и спины, а иногда и в области пупка, появляются синие пятна.
- Гнойные осложнения – достаточно запущенная стадия некроза. В силу воспаления и интоксикации поджелудочная сильно увеличивается в своих объемах, это приводит к образованию гнойного инфильтрата, развитию токсического гепатита и неутешительных прогнозах.
 Осложнения некроза:
Осложнения некроза:
- Ферментная недостаточность;
- Язва желудка и абсцесс;
- Желудочные кровотечения;
- Перитонит и свищи;
- Тромбоз мезентериальных вен.
Диагностика
При своевременном обращении за медицинской помощью, при малейших подозрениях или симптомах, некроз можно диагностировать на его ранней стадии и давать утешительные прогнозы. Острый панкреатит в начале заболевания успешно поддается медикаментозному лечению и не требует оперативного вмешательства.
Диагноз устанавливается при обращении больного, на основании его жалоб и проведении соответствующего обследования. При постановке диагноза используют два вида обследования:
Лабораторное обследование заключается в расширенном анализе крови.
- при наличии заболевания, повышается зернистость нейтрофилов и лейкоцитов, растет количество СОЭ;
- подымается уровень сахара в крови;
- вследствие обезвоживания организма повышается гематокрит, эластаз и трипсин;
- признаком воспаления железы является рост печеночных ферментов.
Второй этап диагностирования некроза – инструментальный. Сюда относят
- Диагностическую лапароскопию;
- Магнитно-резонансную томографию;
- Пункцию жидкостных образований;
- Ангиоргафию сосудов железы;
- УЗИ помогает определить неравномерность структуры данного органа, наличие либо отсутствие в брюшной полости жидкости и камней в желчных путях, кисты и абсцессы с характерным местом локализации.
- Компьютерная томография выявляет очаги некроза, наличие воспаления клетчатки, размеры самой железы.
Лечение заболевания и прогноз
В зависимости от паталогических процессов и изменений в органе, которые были выявлены одним из методов диагностики, может быть назначено медикаментозное или же хирургическое лечение.
При медикаментозном лечении помимо антибактериальных, антиферментных и иммуностимулирующих препаратов, больному подбирают индивидуальную диету и схему питания.
Поскольку диагностировать острый некроз возможно на ранней стадии, хирургические методы в начале развития болезни неоправданы. На начальном этапе практически невозможно определить и выявить часть железы, которая пострадала от паталогических процессов.
Оперативное вмешательство проводится методом лапароскопии или лапаротомии. Недостатки этих методов в послеоперационных осложнениях и отсутствии полной гарантии.
Прогнозы при некрозе давать очень трудно. Поскольку смертность при данном диагнозе имеет очень высокий показатель, и даже в условиях своевременной диагностики достигает 70%. Однако шансы на выздоровление достаточно велики. Благоприятный исход зависит прежде всего от своевременного обращения к врачу, а также степени тяжести заболевания и возраста пациента. Если некрозом повреждена большая часть поджелудочной железы, летальный исход практически неизбежен.
Источник
