Кистозный фиброз поджелудочной железы у взрослых
Фиброз поджелудочной железы – диффузное пери- и интралобулярное замещение здоровой функционирующей ткани поджелудочной железы соединительнотканными очагами. Основными симптомами являются выраженная экзокринная (нарушение пищеварения, снижение веса, диарея) и эндокринная недостаточность органа (нарушение углеводного обмена). Диагностика включает проведение лабораторных исследований, УЗИ поджелудочной железы, КТ, биопсии. Лечение направлено на коррекцию внешнесекреторной недостаточности (ферментные препараты), гипергликемии. Прогноз неблагоприятный: полное излечение невозможно, при адекватной терапии достижима компенсация панкреатической недостаточности.
Общие сведения
Фиброз поджелудочной железы – клинико-морфологическая форма хронического воспалительного процесса панкреас, являющаяся исходом, завершающим этапом течения основного заболевания. Распространенность фиброза поджелудочной железы неуклонно растет в связи с увеличивающейся частотой острых и хронических панкреатитов; данная патология диагностируется более чем у 40% пациентов с заболеваниями панкреас. При злоупотреблении спиртными напитками полное замещение паренхимы поджелудочной железы фиброзной тканью развивается в течение 15-20 лет, что приводит к инвалидизации и летальному исходу. Росту заболеваемости способствует неэффективное лечение основной патологии, несоблюдение пациентами рекомендаций, зачастую – продолжение алкоголизации. Лечением фиброза поджелудочной железы занимаются специалисты в области гастроэнтерологии, терапии, хирургии.
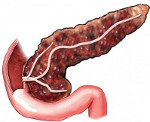
Фиброз поджелудочной железы
Причины фиброза поджелудочной железы
Основной причиной развития фиброза поджелудочной железы является хронический панкреатит. Специалистами доказано, что очаги замещения функционирующих элементов соединительной тканью формируются в периоды обострения воспаления, и их распространенность зависит от стажа заболевания. К рецидивированию основной патологии и прогрессированию фиброза поджелудочной железы чаще всего приводит употребление алкоголя, но способствуют и такие факторы, как обилие в рационе жирной пищи, недостаток витаминов и антиоксидантов, микроэлементов. Важную роль в развитии фиброза играет табакокурение, которое нарушает секрецию бикарбонатов поджелудочной железой и предрасполагает к разрастанию соединительной ткани.
Фиброз поджелудочной железы также может развиваться при заболеваниях, сопровождающихся повышением давления в протоковой системе панкреас (при патологии желчевыводящих путей и желчного пузыря): панкреатическая гипертензия приводит к нарушению целостности протоков, повреждению паренхимы, воспалению. К редким причинам фиброза поджелудочной железы относят гиперлипидемию, муковисцидоз, воздействие токсических веществ (в том числе лекарственных препаратов: гипотиазида, ацетилсалициловой кислоты и других), травмы.
Независимо от провоцирующих факторов, фиброз поджелудочной железы является следствием аутолиза ее паренхимы при активации протеолитических ферментов, отека, некроза и инфильтрации. Патогенез заболевания при воздействии алкоголя имеет особенности: в результате алкогольного повреждения снижается содержание в панкреатическом соке бикарбонатов и повышается уровень белка, вследствие чего белковые преципитаты в виде пробок обтурируют мелкие протоки, создавая условия для формирования фиброза поджелудочной железы.
Симптомы фиброза поджелудочной железы
Клиническая картина фиброза поджелудочной железы определяется внешнесекреторной недостаточностью (снижением секреции ферментов, бикарбонатов и уменьшением объема панкреатического сока) и нарушением углеводного обмена. Объем продуцируемых ферментов снижается на 80-90% и более, поэтому симптомы экзокринной недостаточности при фиброзе поджелудочной железы выражены существенно: снижается масса тела, имеет место диарея до восьми раз в сутки (при приеме ферментных препаратов и соблюдении пациентом диеты данный признак может быть менее выраженным или даже отсутствовать), стеаторея. Вследствие нарушения секреции бикарбонатов снижается интрадуоденальный уровень рН, что приводит к активации цАМФ клеток кишечной стенки и секреторной диарее: наблюдается водянистый стул. Снижение массы тела вызвано не только нарушением переваривания пищи и ее всасывания в кишечнике, но и ограничением ее объема при болевом синдроме. Длительная стеаторея при фиброзе поджелудочной железы приводит к дефициту жирорастворимых витаминов (К, А, Е, D), что проявляется нарушением адаптации зрения в условиях темноты, повышенной кровоточивостью, развитием остеопороза.
У подавляющего большинства пациентов имеет место нарушение углеводного обмена, а у двух третей – признаки сахарного диабета (сухость во рту, жажда, общая слабость, кожный зуд, сонливость). Поскольку фиброзные изменения затрагивают все клетки островкового аппарата железы, снижается секреция и инсулина, и глюкагона. Диабет при фиброзе поджелудочной железы редко сопровождается гипогликемическими состояниями, кетоацидозом, ангиопатией.
Диагностика фиброза поджелудочной железы
Консультация гастроэнтеролога при фиброзе поджелудочной железы позволяет выявить некоторые объективные признаки патологии: дистрофические изменения (вплоть до кахексии), сухость кожи, языка, цианоз, покраснение лица, атрофию подкожной клетчатки в области проекции панкреас. Поджелудочная железа пальпируется в виде плотного тяжа. В лабораторных анализах определяется выраженное уменьшение содержания белка крови, снижение альбумино-глобулинового коэффициента. Активность панкреатических ферментов, в том числе амилазы, низкая (это неблагоприятный признак, свидетельствующий о тотальном поражении поджелудочной железы).
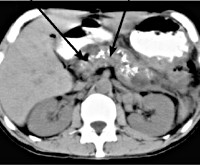
Важный метод диагностики фиброза поджелудочной железы – ультразвуковое исследование органов брюшной полости (УЗИ брюшной полости). Определяется диффузное повышение эхогенности органа, структура неоднородная, размеры уменьшены; возможно выявление расширения вирсунгова протока. Более информативна эндоскопическая ультросонография, которая позволяет выявить линейные тяжистые включения разной протяженности и формы, бугристость контуров, гиперэхогенность паренхимы. При проведении ЭРХПГ выявляются изменения протокового аппарата, вызванные образованием рубцов.
Для подтверждения диагноза может проводиться КТ поджелудочной железы. Если данный метод диагностики не дает необходимой информации, выполняется биопсия поджелудочной железы, которая является «золотым стандартом» диагностики фиброза поджелудочной железы и позволяет получить достоверные данные о морфологических изменениях органа.
Лечение фиброза поджелудочной железы
Лечение фиброза поджелудочной железы направлено на восполнение внешне- и внутрисекреторной недостаточности. Назначается диета № 5п, включающая стимулирующие секрецию ферментов блюда, продукты с высоким содержанием белка. Ограничиваются легкоусвояемые углеводы. При выраженной кахексии питание парентеральное. Этиотропное лечение заключается в устранении причин патологии (исключение употребления алкоголя, проведение холецистэктомии при желчнокаменной болезни, хирургическое лечение папиллостеноза и т. д.).
С целью замещения экзокринной недостаточности назначаются ферментные препараты: панкреатин, липаза и другие. При абсолютной недостаточности поджелудочной железы данные препараты применяются постоянно в максимальных дозировках. Критериями эффективности заместительной терапии являются прекращение снижения массы тела, снижение диспепсических явлений, устранение диареи. Коррекция нарушений углеводного обмена проводится пероральными сахароснижающими препаратами; крайне редко требуется инсулинотерапия. Вне эпизодов обострения основного заболевания показано санаторно-курортное лечение.
При выраженном болевом синдроме, неэффективности консервативной терапии, стремительном снижении веса, частых рецидивах панкреатита проводится хирургическое лечение фиброза (резекция поджелудочной железы в различных объемах).
Прогноз и профилактика фиброза поджелудочной железы
Прогноз при фиброзе поджелудочной железы определяется объемом функционирующей ткани, а также соблюдением пациентом рекомендованного лечения. При полном пожизненном отказе от алкоголя, правильном применении ферментных препаратов возможно длительное течение заболевания без существенного прогрессирования. Однако не существует методов, позволяющих устранить фиброз.
Профилактика патологии заключается в отказе от алкоголя, своевременном лечении заболеваний, которые могут стать причиной фиброза поджелудочной железы. Пациенты с диагностированным фиброзом подлежат диспансеризации. Дважды в год необходимо профилактическое обследование с оценкой наличия или отсутствия прогрессирования и проведением коррекции терапии (при необходимости).
Источник
Терминология
Муковисцидоз (кистозный фиброз, синдром Ландштайнер-Фанкони-Андерсена) — наиболее распространённое врождённое заболевание ПЖ, обусловленное мутацией гена трансмембранного регулятора кистозного фиброза (CFTR). Ген CFTR изолирован в 1989 г., содержит 27 экзонов и охватывает около 250 тыс. пар нуклеотидов, расположенных в середине длинного плеча 7-й хромосомы (7q35). В настоящее время идентифицировано более 1000 мутаций данного гена, ответственных за развития симптомов муковисцидоза.
Эпидемиология
Частота бессимптомного носительства аномального гена CFTR в популяции составляет около 3%, все мутации определяют аутосомнорецессивный тип наследования болезни. Согласно законам менделевского распределения, у родителей, гетерозиготных по гену CFTR, риск рождения ребёнка, гомозиготного по аномальному гену CFTR и больного муковисцидозом, составляет 25% и не зависит от последующих генераций.
Патоморфология
Патогенез муковисцидоза расшифрован в последние годы, когда удалось определить, что трансмембранный регулятор кистозного фиброза представляет собой регуляторный белок, расположенный в клеточных мембранах. Он состоит из 1480 аминокислот и обеспечивает регуляцию ионных каналов клетки. CFTR состоит из двух мембранных субъединиц, каждая из которых включает 6 фиксированных на мембране сегментов, двух нуклеотидсвязываюших субъединицы и цитоплазменной регуляторной субъединицы с центрами дтя фосфорилирования цАМФ-зависимой протеинкиназы А.
В результате фосфорилирования и присоединения к нуклеотидсвязывающим субъединицам CFTR двух молекул аденозинтрифосфорной кислоты белок меняет свою конформацию, открывая ионные канаты клетки. CFTR локализуется преимущественно в апикальных мембранах эпителиоцитов интралобулярных протоков экзокринных желёз и в результате своей активации обеспечивает пАМФ-зависимый транспорт ионов СТ из клетки в просвет протоков.
Вслед за транспортом ионов СГ в просвет канальцев осуществляется пассивная диффузия катионов Na2+ и воды, активный транспорт ионов Na2+ посредством Na21-, К1-АТФазы, а также обмен анионов СГ на катионы гидрокарбоната, что приводит к гидратации и защелачиванию первичного секрета экзокринных желёз.
Помимо своей основной функции регулятора С-каналов клетки CFTR играет важную роль в процессах активации Nа-каналов, трансмембранного транспорта аденозинтрифосфорной кислоты, построения цитоплазматической мембраны, эндо- и экзоцитоза, адгезии бактериальных ктеток на клеточных мембранах, регуляции функции гликозилтрансфераз внутриклеточных везикул, а также апоптоза.
Расшифровка молекулярной структуры CFTR дала возможность точно генотипировать изменения кодирующих его кодонов. Различают четыре класса мутаций CFTR.
I класс — нарушения трансляции (нонсенс, сплайсинговые мутации, сдвиг рамки считывания).
II класс — нарушения внутриклеточного транспорта CFTR (миссенс, деления).
III класс — нарушения регуляции CFTR (миссенс).
IV класс — нарушения транспортных функций CFTR (миссенс).
Все эти изменения реализуются на клеточном уровне недостаточной гидратацией и защелачиванием первичного секрета экзокринных желёз, который меняет свои физико-химические свойства. Он становится вязким и густым, в секрете увеличивается концентрация гликопротеинов, затрудняется движение его по протокам, которые обтурируются белковыми пробками и дилатирутотся. В ПЖ это приводит к тому, что, как правило, ешё до рождения ребёнка её протоки оказываются заблокированными, панкреатические ферменты не достигают ДПК, происходит их аутоактивация в ткани ПЖ с аутолизом последней.
Таким образом, для муковисиидоза патогномоничен панкреатит с выраженной экзокринной недостаточностью, которая развивается у 75% больных. Следует отметить, что у 2-15% больных функция ПЖ снижена несущественно и заболевание проявляется рецидивирующими атаками ОП.
Клиническая картина
В неонатальном периоде заболевание проявляется признаками интестинальной обструкции (мекониальный илеус) и, в ряде случаев, перитонитом, связанным с перфорацией кишечной стенки. На рентгенограмме определяют вздутие петель кишки при отсутствии уровня жидкости, при ирригоскопии выявляют микроколон. Частота ассоциации мекониального илеуса с муковисцидозом достигает 70—80%, что требует проведения потовой пробы и других диагностических мероприятий для исключения муковисцидоза всем новорождённым с мекониальным илеусом, о чём будет сказано далее. Другим проявлением муковисцидоза в неонатальном периоде выступает затяжная желтуха.
При отсутствии вышеуказанных маркёров заболевания у грудного ребёнка, больного муковисцидозом, может отмечаться стойкий сухой кашель с одышкой; обильный, зловонный, жирный стул, содержащий непереваренные остатки пищи и с трудом смывающийся с горшка, пелёнок; задержка физического развития со снижением количества подкожной жировой клетчатки и мышечной массы при нормальном или даже повышенном аппетите, гипопротеинемией и отёками. В некоторых случаях могут доминировать симптомы со стороны респираторной системы, ЖКТ или проявления нарушения нутритивного статуса и белково-энергетической недостаточности.
Однако такую типичную клиническую картину с выраженными признаками мальабсорбции и стеатореи отмечают не у всех пациентов: в некоторых случаях единственным симптомом заболевания может быть отставание в физическом развитии. Недостаточность функции ПЖ развивается в любом возрасте, но в большинстве случаев (90%) она формируется уже на первом году жизни и неуклонно прогрессирует. Для пациентов, не получающих соответствующего лечения, характерен вторичный дефицит жирорастворимых витаминов A, D, Е и К
При физикальном обследовании у детей, больных муковисцидозом, обнаруживают учащённое дыхание, увеличение переднезаднего размера грудной клетки, слабо выраженное, но стойкое втяжение нижних межрёберных мышц. В анамнезе ряда больных имеются данные о различных симптомах со стороны бронхолёгочной системы, напоминающих проявления рецидивирующих инфекций дыхательных путей, но длящихся дольше, чем у детей, не страдающих муковисцидозом, и постепенно приобретающих хроническое течение.
Аускультативные патологические признаки могут вообще не выявляться или присутствовать в виде сухих и влажных мелко- и крупнопузырчатых хрипов. На рентгенограмме органов грудной полости — уплотнение стенок бронхов, различной степени уплотнение лёгочной ткани. Могут развиваться ателектазы в сегментах и долях лёгких, причём поражение правой верхней доли относится к диагностическим признакам муковисцидоза.
Иногда родители замечают чрезмерно солёный вкус нота или кристаллики соли на коже ребёнка. Повышенное выделение солей с потом — важное клиническое проявление заболевания. Большая потеря солей через кожные покровы у детей с муковисцидозом может привести к истощению запасов натрия и хлора, хронической гипоэлсктролитемии.
Одним из нередких симптомов, настораживающих в отношении муковисцидоза в этом возрасте, выступает тепловой удар или дегидратация в жаркое время года.
Хотя у большинства больных симптомы муковисцидоза появляются уже на первом году жизни, в ряде случаев первые признаки заболевания развиваются позднее, в дошкольном возрасте. Для дошкольного возраста характерны тяжёлая недостаточность питания, нарастающие изменения стула и выпадение прямой кишки (ректальный пролапс), реже выявляют симптом «барабанных палочек», гепатомегалию с функциональными нарушениями органа.
Лишь в очень редких случаях диагноз муковисцидоза не устанавливают до достижения больными школьного возраста, что может быть связано с «мягкими» мутациями и относительной «сохранностью» функции ПЖ. При этом обычно выявляют признаки недостаточности питания, нарушения стула, персистирующис респираторные симптомы, изменения на рентгенограмме и влажные хрипы в лёгких.
К числу симптомов муковисцидоза в этом возрасте относят рецидивирующие кишечные колики, пальпируемые каловые массы и напряжение в правом нижнем квадранте живота, рвота, запоры, а также уровни жидкости при обзорной рентгенографии брюшной полости. Основной причиной указанной симптоматики выступают фекальные массы, смешанные с густым клейким секретом слизистой оболочки, которые накапливаются в форме комков в просвете кишечника, преимущественно в области слепой кишки и дистальных отделах тонкого кишечника (синдром дистальной интестинальной обструкции).
Реже абдоминальные боли выступают в качестве проявлений рецидивирующего панкреатита у детей с сохранной функцией ПЖ. К симптомам заболевания, типичным для этого возрастного периода, можно отнести хронический синусит, назальный полипоз, сахарный диабет в сочетании с респираторными симптомами. К подростковому периоду может быть обращено внимание на отставание в половом развитии.
Диагностика
Необходимость ранней диагностики муковисцидоза определена несколькими параметрами.
• Раннее начало лечения муковисцидоза обеспечивает более высокий терапевтический эффект и улучшает прогноз заболевания.
• Своевременная постановка диагноза вносит ясность в понимание родителями состояния ребёнка и позволяет им и больному вовремя адаптироваться к тяготам, связанным с хроническим заболеванием.
• Своевременная постановка диагноза позволяет семье вовремя решить необходимые вопросы, связанные с рождением здорового ребёнка (генетическое консультирование, пренатальная диагностика муковисцидоза в последующие беременности).
• Отсроченность диагноза, а следовательно, отсутствие адекватной терапии, может привести к развитию необратимых патологических изменений в легких.
• Без лечения нарушения со стороны ЖКТ могут привести к значительному отставанию в физическом развитии и недостаточности питания.
• Несвоевременность постановки диагноза может быть сопряжена с излишними, сложными, дорогостоящими диагностическими и лечебными мероприятиями, связанными с лечением осложнений заболевания.
До настоящего времени сохраняются объективные сложности при ранней диагностике заболевания, связанные как с клинической гетерогенностью проявлений основного дефекта в гене CFTP, низкой частотой распространённости большинства мутаций, нахождением их преимущественно в компаундном состоянии, так и лабильностью потового теста. Генетический полиморфизм заболевания обусловливает выраженное фенотипическое разнообразие форм заболевания от тяжёлых до субклинических. При последних хлориды пота оказываются низкими. Положительным (подтверждающим диагноз муковисцидоза) потовый тест считают, если хлор в поте превышает 60 ммоль/л. Существует пограничная зона от 40 до 60 ммоль/л. Отрицательным считают лотовый тест с хлоридами менее 40 ммоль/л.
Учитывая ситуации, когда хлориды пота имеют нормальные или пограничные значения у больных муковисцидозом, а также нередко повышение их у больных с некоторыми другими заболеваниями: синдром приобретённою иммунодефицита (СПИД), синдром Дауна, атопический дерматит, гипотиреоз, гипопаратиреоз, кахексия, психогенная анорексия, несахарный диабет, ХП, целиакия, возникает необходимость поиска более чувствительных диагностических тестов.
Один из последних тестов — измерение величины разности назальных потенциалов. Он нашёл широкое применение в экономически развитых странах. С помощью этого теста оценивают эффективность стремительно развивающейся в настоящее время генной терапии, а также новых терапевтических направлений, нацеленных на нормализацию ионных нарушений у больных муковисцидозом (стимуляция альтернативных путей секреции ионов Cl и снижение гиперабсорбции ионов Na+) К сожалению, в России этот тест проводят только в Москве и Санкт-Петербурге.
Анализ дезоксирибонуклеиновой кислоты (ДНК) при подозрении на муковисцидоз на все возможные мутации невозможен, поскольку к настоящему моменту число известных мутаций превышает 1200.
У новорождённых при подозрении на муковисцидоз необходимо определить сывороточный уровень иммунореактивного трипсина, диагностически значимый для муковисцидоза — повышение в 5-10 раз.
Важную роль в диагностике занимают тесты, направленные на оценку экзокринной функции ПЖ (копрологическое исследование, общее содержание жира в кале, определение трипсина и эластазы-1 в кале).
Лечение
В нашей стране лечение муковисцидоза проводят в специализированных учреждениях— региональных центрах муковисцидоза или в Российском центре диагностики и лечения муковисцидоза. Поскольку лечение прекрасно изложено в соответствующих руководствах, мы решили ограничить приведением только основных принципов лечения:
• лечебная физкультура;
• муколитики и бронхолитики;
• антибактериальная терапия;
• заместительная ферментная терапия панкреатическими ферментами;
• гепатопротекторы;
• витаминотерапия;
• диетотерапия;
• лечение осложнений.
Маев И.В., Кучерявый Ю.А.
Источник

