Когда закладывается поджелудочная железа
ПЖ в эмбриогенезе формируется из двух зачатков кишечной энтодермы — дорсального и вентрального — и из мезенхимы. Дорсальный зачаток развивается раньше вентрального: он появляется на 3-й неделе эмбриогенеза из печёночного дивертикула и первичной кишечной трубки, в то время как вентральный — только на 4—5-й неделе из развивающейся ДПК (из протокового отрезка средней кишки).
Иногда появляются сразу два вентральных панкреатических зачатка. Возможностью образования двойного вентрального зачатка и последующего его аномального развития объясняется механизм формирования кольцевидной ПЖ, что рядом авторов рассматривается как атавизм.
Основные процессы дифференпировки морфологических структур ПЖ происходят в период с середины 6-й до 12-й недели внутриутробного развития. В середине 5-й недели гестации ПЖ и ДПК входят в состав единого мезенхимального комплекса, отграниченного от полости тела. Этот тканевой комплекс соединен вентральной брыжейкой с желудком, а дорсальной — с задней стенкой полости тела. Формирующаяся ПЖ на этой стадии развития представлена системой ветвящихся трубочек, расположенных в толще мезенхимы. На 5-й неделе эмбрионального развития уже определяются два изолированных друг от друга отдела ПЖ, один из которых (вентральная часть) располагается в едином тканевом комплексе с ДПК, а другой (дорсальная часть) — лежит свободно в толще дорсальной брыжейки.
На 6-й неделе эмбрионального развития вентральная часть ПЖ по-прежнему плотно прилежит к ДПК, располагаясь с ней в едином тканевом комплексе. В середине 7-й недели эмбрионального развития начинается слияние вентрального и дорсального отделов ПЖ. Вентральный зачаток при этом вращается по часовой стрелке позади ДПК и срастается с дорсальным зачатком.
После слияния панкреатических зачатков происходят последовательные изменения формы органа. Так, в зависимости от гестационного возраста эмбриона, ПЖ по форме напоминает запятую, затем имеет форму вопросительного знака, приобретает булавовидную, а затем S-образную форму. Начиная с 8-й недели развития железа напоминает «лежащую» латинскую букву «S».
С середины 11-й-начала 12-й недели впервые можно говорить о формировании крючковидного отростка, который огибает формирующиеся верхние брыжеечные сосуды. Из вентрального зачатка формируются крючковидный отросток и нижние 2/3 головки ПЖ, затем из дорсального зачатка развиваются шейка, тело, хвост и верхняя часть головки органа.
Из протока вентрального зачатка, срастающегося с дорсальным зачатком, развивается главный панкреатический (вирсунгов) проток (ГПП), который служит основным дренажом ПЖ (см. рис. 1-1, CD). Проксимальный проток дорсального зачатка, известный как добавочный (санториниев) проток ПЖ, обычно сохраняется и открывается в ДПК через малый сосочек.
Во 2-й половине внутриутробного развития появляются дольки ПЖ и соединительнотканные междольковые перегородки. В этот период определяется топография синтеза белков: цитоплазматическая локализация, а также увеличение темпов синтеза. На 6-м месяце в ациноцитах видны секреторные гранулы, содержащие белки с амило- и липолитической активностью. Дифференцировка клеток ацинусов и протоков завершается к концу беременности.
Во время роста и вращения ДПК (см. рис. 1-1, показано стрелкой, CD) вентральный зачаток ПЖ перемещается к дорсальному, и впоследствии они срастаются. Первоначально общий жёлчный проток прикрепляется к вентральной части ДПК и сдвигается вокруг её дорсальной части, в то время как сама ДПК вращается. ГПП формируется в результате сращения дистальной части дорсального панкреатического протока и всего вентрального панкреатического протока.

Рис.1-1.Эмбриогенез поджелудочной железы: а–г — схематическое изображение последовательных этапов развития поджелудочной железы с 5-й по 8-ю неделю эмбрионального развития; д–ж — схематические изображения поперечных срезов через двенадцатиперстную кишку и развивающуюся поджелудочную железу
Таким образом, к 12-й неделе внутриутробного развития в ПЖ определяются основные структурные образования в зачатковой форме, или на той или иной стадии формирования. Их последующая дифференцировка обеспечивает весь диапазон функционирования не только в пренатальном, но и в постнатальном онтогенезе. Эндокринные участки железы (островки) развиваются как зачатки из начальных отрезков переднего и заднего протоков между 10-й и 14-й неделями гестации. После 16-й недели эндокринная часть ПЖ отделяется от протоков, приобретает собственное кровоснабжение и становится независимой от протоковой системы железы.
Нервная и сосудистая системы ПЖ начинают формироваться на 6—7-й неделе внутриутробного развития.
Формирование кровеносной системы заканчивается одновременно с дифференцировкой апинарных клеток к 7-му месяцу гестации. Формирование иннервации заканчивается в постнатальном и детском периоде. Морфофункциональное развитие ПЖ завершается только в возрасте 18—20 лет. После 40—50-летнего возраста намечаются гипотрофические изменения органа, связанные со склеротической трансформацией его кровеносных сосудов.
Аномалии при повороте или сращении зачатков развивающейся ПЖ могут приводить к специфическим врождённым аномалиям, таким как агенезия (аплазия) ПЖ, удвоение и как частный его случай — расщеплённая ПЖ (pancreas divisum), эктопическая ткань селезёнки в ПЖ, кольцевидная (pancreas annulare), добавочная ПЖ (pancreas aberrans), аномальное, панкреатобилпарное соустье, холедохоцеле и др.
Маев И.В., Кучерявый Ю.А.
Источник
Развитие поджелудочной железы. Аденомы поджелудочной железы.Развитие хирургии поджелудочной железы со значительным увеличением количества радикальных операций при опухолевых и неопухолевых поражениях органов панкреатодуоденальной зоны позволило морфологам более детально изучить характер наблюдаемых при этом иатологичеких процессов. Вырезка операционного или секционного материала, правильная интерпретация обнаруженных изменений должны основываться на данных эмбриогенеза и топографических взаимоотношений этих органов. Это касается не только процессов неопухолевого или доброкачественного опухолевого характера, но и злокачественных новообразований. Поджелудочная железа является ведущей составной частью органов панкреатодуоденальной зоны, которые тесно связаны между собой как топографически, так и эмбриологически. Положение поджелудочной железы и топография ее выводных протоков объясняются се эмбриогенезом. Источником развития железы являются три закладки: одна дорсальная и две вентральные панкреатические почки, представляющие собой выросты энтодермы первичной кишки. Дорсальная закладка врастает в ту часть mesogastrium dorsale. которая составляет при образовании сальниковой сумки заднюю ее стенку, сращенную с париетальной брюшиной. Обе вентральных закладки образуются в качестве лево- и правостороннего выпячиваний общего желчного протока непосредственно перед его впадением в двенадцатиперстную кишку; эти закладки увеличиваются путем образования вторичных выростов. Левосторонняя вентральная закладка поджелудочной железы очень рано теряет связь с общим желчным протоком, срастается с правосторонней вентральной и образует с ней железистую массу, растущую в дорсальном направлении. В результате вращения кишечной стенки зачатки сближаются (эмбрион длиной 8 мм) и сливаются (эмбрион длиной 12 мм). Ко времени рождения из них образуется единый непарный орган, не связанный со стенками двенадцатиперстной кишки, основная масса поджелудочной железы образована из дорсальной закладки; исключение составляет головка органа, большая часть которой развивается из вентрального зачатка. Главный, или вирсунгов, проток поджелудочной железы открывается вместе с общим желчным протоком в просвет большого сосочка двенадцатиперстной кишки. Часто встречающийся добавочный, или санториниев, проток впадает самостоятельно в двенадцатиперстную кишку в области малого дуоденального сосочка. Основываясь на данных литературы и результатах собственных исследований, мы считаем, что топографические взаимоотношения головки поджелудочной железы и двенадцатиперстной кишки могут выражаться в следующих вариантах строения головки поджелудочной железы.
Первый вариант ткань головки поджелудочной железы четко отделена от двенадцатиперстной кишки собственной капсулой, а в части случаев и дополнительным тонким слоем жировой ткани. Второй вариант ткань головки полжелулочной железы пронизывает наружный и частично мышечный слои стенки двенадцатиперстной кишки, представлена всеми ее элементами. Третий вариант ткань головки поджелулочной железы «инфильтрирует» все слои стенки двенадцатиперстной кишки, представлена всеми ее элементами или только кистовидно расширенными протоками. Этот вариант клинически и макроскопически может симулировать рак. Малый дуоденальный сосочек располагается чуть выше и медиальнее большого сосочка двенадцатиперстной кишки в среднем на 2 см. Он может быть представлен как всеми составными элементами паренхимы. Так и в отдельных наблюдениях только протоками. Через паренхиму головки поджелудочной железы проходит дистальный отдел общего желчного протока, формируя интрапанкреагичеекую и интрадуоденальную его части. • Возможность интрадуоденального о расположения части головки поджелудочной железы, a также наличия ее цементов (чаще протоков) с формированием очагов аленомиоза в стенках двенадцатиперстной кишки, общею желчною протока и большою сосочка двенадцатиперстной кишки важно учитывать при определении исючника возникновения опухолевого процесса, его характера, а также в плане проведения дифференциального диагноза. — Также рекомендуем «Рак поджелудочной железы. Аденокарцинома поджелудочной железы.» Оглавление темы «Опухоли поджелудочной железы, почек, мочевого пузыря.»: |
Источник

Принцип работы поджелудочной железы основан на ее уникальном строении. Этот орган одновременно выполняет внутренние и внешнесекреторные функции. По этой причине его относят к двум различным системам – пищеварительной и эндокринной. Признаки сбоя в работе железы проявляются патологическим изменением метаболизма и нарушениями процессов переваривания пищи. При первом появлении симптомов неправильной работы поджелудочной железы рекомендуется срочно обращаться к врачу из-за тяжелых последствий, которые становятся необратимыми.
Строение и функции поджелудочной железы
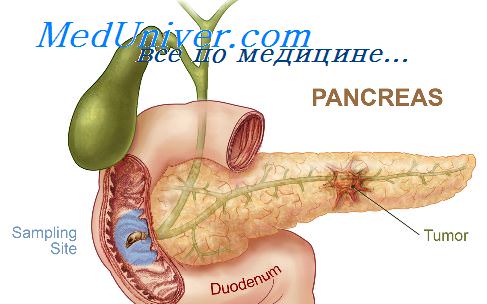
Поджелудочная железа содержит структурные элементы, предназначенные для выполнения совершенно несхожих задач в организме. Она представлена железистой, очень нежной тканью, сверху покрыта соединительнотканной капсулой. От капсулы отходят перегородки, которые делят орган на множество долек — ацинусов. Каждая долька представлена особого вида железистыми клетками, секретирующими поджелудочный сок. Он поступает в мелкие протоки, которые образуют сеть, впадающую многочисленными выводными каналами в вирсунгов проток. Его важная роль по выведению поджелудочного сока с ферментами в просвет ДПК обусловлена анатомией: тянется через всю железу (от хвоста до головки).

Островки Лангерганса — сложно устроенная структурная единица ПЖ, располагающаяся между дольками. Каждый островок состоит из 5 разновидностей клеток, синтезирующих определенные гормоны. Инсулин — один из важных гормонов, который контролирует углеводный обмен. Островки Лангерганса не имеют протоков — гормоны попадают непосредственно в кровь.
Большая часть островков располагается в хвостовой части железы. Ацинусы равномерно распределены по всей толще органа.
Двойственная роль железы
Со строением ПЖ связаны ее функции в организме. В клетках ацинусов синтезируется приблизительно 1,5−2 л панкреатического сока. В его состав, помимо воды (98%) и органических компонентов (1,5%), входят соли и основные ферменты, расщепляющие белки, жиры и углеводы:
- липаза — воздействует на жиры;
- протеаза — на белки;
- амилаза — на углеводы.
Кроме них, есть и другие представители этих групп энзимов.
Поджелудочная железа вырабатывает эти ферменты в неактивном состоянии. В присутствии энтерокиназы (энзима двенадцатиперстной кишки, который выделяется при попадании пищевого комка из желудка) трипсиноген превращается в трипсин. Далее с участием трипсина активируются другие ферменты ПЖ. Качественный состав и количество выделяемых энзимов находятся в прямой зависимости от съедаемой пищи.

Соли (бикарбонаты), входящие в состав панкреатического сока, создают щелочную среду в просвете ДПК: они нейтрализуют кислое содержимое желудка для улучшения дальнейшего процесса переваривания.
Вода, составляющая основной объем поджелудочного сока, делает поступающий пищевой комок (химус) более жидким, тем самым облегчая дальнейшее расщепление основных пищевых компонентов.
Без поджелудочного сока и ферментов, входящих в его состав, нормальный процесс пищеварения невозможен.
Непосредственное участие ПЖ в метаболизме осуществляется за счет вырабатываемых гормонов клетками островков. Всего эти образования синтезируют 11 гормонов. В ткани железы насчитывается 1,5 млн островков. Это всего лишь 1−3% от массы ПЖ. Каждое образование насчитывает 80−200 клеток пяти разновидностей, расположенных в определенном порядке:
- α-клетки (25%) – продуцируют глюкагон;
- β (60%) – вырабатывают инсулин и амилин;
- δ (10%) – соматостатин;
- PP (остальные 5%) − вазоактивный интестинальный полипептид (ВИП);
- g – гастрин, повышающий кислотность желудочного сока.
Инсулин, глюкагон и амилин непосредственно участвуют в метаболизме углеводов. Амилин — компаньон инсулина в регуляции сахара крови. Глюкоза вырабатывается печенью. Глюкагон по функциям является антагонистом инсулина: он стимулирует расщепление гликогена (по составу − это сложный углевод, основная форма хранения глюкозы в организме) печени до глюкозы, в результате уровень сахара в крови повышается. Сбой в выработке α-клетками глюкагона может вызвать резкую гипогликемию — падение уровня сахара со значительным ухудшением общего состояния вплоть до потери сознания. Это происходит также во время голодовки или в условиях жесткой диеты.

Инсулин, напротив, способствует образованию гликогена из глюкозы, снижая ее содержание в крови. Разрушение β-клеток ведет к разрушению инсулина: происходят сбои углеводного обмена в виде тяжелого заболевания — сахарного диабета.
Признаки неправильной работы ПЖ
Неправильная работа ПЖ зависит от того, какая часть органа повреждена, и какие клетки железы подверглись замещению жировой или соединительной тканью под воздействием патогенных факторов.
Если появилась сухость во рту, жажда, количество воды или другой употребляемой жидкости резко возросло, увеличилось количество мочи (полиурия), появилась сухость кожи, ломкость ногтей и волос, потливость, мучительный зуд, необходимо проверить уровень сахара в крови для исключения сахарного диабета.
Появление поноса или жирного стула, который приобрел серый цвет, является признаком недостатка липазы — гормона, расщепляющего жиры. Он первым снижается при развитии панкреатита. Могут беспокоить боли в животе различной локализации. Их возникновение зависит от того, какой отдел ПЖ больше подвергся воспалительному процессу. Болеть может в правом или левом подреберье с иррадиацией в поясницу или опоясывающего характера.
Помимо поноса, нарушение экскреторной функции ПЖ сопровождается другими диспепсическими явлениями: тошнотой, рвотой, не приносящей облегчения, выраженным вздутием живота (метеоризмом), отрыжками. Если появилась хотя бы одна из этих жалоб, и человек почувствовал себя плохо, необходимо проверять функции ПЖ и ее состояние. Если это касается здоровья ребёнка, делать это нужно незамедлительно: при остром панкреатите симптомы нарастают быстро, при несвоевременном оказании неотложной помощи может в течение нескольких часов развиться панкреонекроз. Даже если состояние ухудшилось ночью, необходимо вызывать скорую помощь, чтобы избежать тяжелых осложнений: при панкреонекрозе сохраняется высокая летальность, независимо от возраста и пола пациента. Подвержен его развитию любой взрослый, но мужчина, по статистике, страдает чаще, чем женщина. Это зависит от образа жизни, питания и наличия вредных привычек.
Учитывая тесную взаимосвязь всех процессов в организме, хроническое длительное снижение деятельности ПЖ в результате плохо перевариваемой пищи вызывает:
- развитие гиповитаминоза;
- недостаток микроэлементов;
- снижение трофики: человек теряет вес;
- прогрессивное накопление солей;
- нарушение обмена холестерина.

Развивается остеохондроз, остеоартроз, атеросклероз.
Как регулируется работа поджелудочной железы?
Работа ПЖ регулируется на нескольких уровнях:
- Самый высокий — контроль ее работы центральной нервной системой, которая влияет на секрецию клеток органа.
- Второй уровень контроля — вегетативная нервная система (ВНС): вид, запах пищи, даже упоминание о ней вызывает выработку пищеварительного и желудочного сока. Такая активность железы происходит за счет парасимпатической части вегетативной нервной системы через блуждающий нерв (n.vagus). Симпатическая НС и такие гормоны, как соматостатин и глюкагон, снижают функциональную деятельность железы.
- Желудочный сок и состояние желудка взаимосвязано с внешнесекреторной работой ПЖ: высокая кислотность и большой объем пищи, поступающей в просвет ДПК, стимулируют образование и выделение ферментов. Этому способствует и повышенная выработка гормонов, производимых ДПК (секретин, холецистокинин), напрямую влияющих на работу ПЖ.
ПЖ самостоятельно регулирует количество необходимых ферментов в зависимости от рациона человека: если в пище преобладают углеводы — максимально синтезируется амилаза, при употреблении большого количества белковой пищи — трипсин, преимущественное содержание жиров в еде ведет к выработке липаз.
Что необходимо делать, если железа перестала работать?
При первых симптомах нарушения работы ПЖ необходимо обратиться к врачу, не занимаясь самолечением. Для восстановления функций органа нужно правильно установить диагноз, после чего принять курс комплексной терапии. Определяется сахар крови, и проводится анализ крови и мочи на диастазу. Это дает возможность отдифференцировать, какая часть деятельности (внешнесекреторная или инкреторная) железы пострадала. Лечение включает:
- изменение образа жизни (отказ от вредных привычек);
- диетическое питание;
- лекарственную терапию;
- исключение стрессовых ситуаций;
- ограничение тяжелых физических нагрузок.

Важным пунктом комплексной терапии является диета. Она зависит от выявленного заболевания: при сахарном диабете назначается стол № 9 по Певзнеру со значительным уменьшением или исключением углеводных продуктов; при панкреатите — стол № 5п: запрещается употребление жирной, жареной, острой, копченой пищи, консервов, крепкого чая и кофе, газированных напитков, пакетированных соков.
При патологии ПЖ необходим полный отказ от алкогольных напитков и курения.
Медикаментозное лечение включает прием сахароснижающих препаратов при диабете. Во многих случаях принимать их приходится всю жизнь. При панкреатите назначается ферментозамещающая терапия — в зависимости от тяжести заболевания, сроки приема препаратов различны, иногда — месяцы и годы. Помимо энзимов, прописываются симптоматические средства: спазмолитики, анальгетики, препараты, снижающие секрецию желудочного сока и кислотность (ИПП — ингибиторы протонной помпы, блокаторы Н2 — гимстаминовых рецепторов, антациды, препараты висмута), витаминные комплексы, микроэлементы, антигистамины. Все назначения в связи с опасностью тяжелых осложнений делает только врач. Самостоятельно принимать какие-либо препараты при такой патологии не рекомендуется.
Как проверить работу поджелудочной железы в домашних условиях?
Для проверки работы поджелудочной железы в домашних условиях проводится тест на скрытый сахарный диабет — определяется постпрандиальная гликемия (ППГ). Это уровень сахара через 2 часа после углеводного завтрака. Его должен делать каждый пациент, используя глюкометр — электронный прибор, простой в применении, доступный каждому пациенту Устройство определяет количество сахара в капле капиллярной крови.

Согласно «Рекомендациям по контролю постпрандиальной гликемии» Международной федерации диабета (IDF, 2007 год), имеющим высокий уровень доказательной медицины ППГ опасна для здоровья. Она нуждается в обязательной медикаментозной коррекции. Именно ППГ, а не тощаковый уровень сахара, способствует атеросклерозу, инфаркту миокарда, инсульту и смертности. ППГ является фактором риска появления:
- ретинопатии (поражение сосудов глазного дна – причина слепоты);
- нефропатии (патологии почек);
- нейропатии (приводит к диабетической стопе);
- ряда онкозаболеваний;
- депрессий.
Установлено, что содержание глюкозы в крови через 2 часа после должно быть не выше 7,8 ммоль/л. Самоконтроль остается важным методом мониторинга гликемии — инкреторной функции железы. Своевременное обращение к врачу предотвратит на ранних стадиях тяжелые проявления болезни.
Список литературы
- Физиология человека: учебное пособие под редакцией В.М. Смирнова. М. Медицина 2001 г.
- Лойт А.А., Звонарев Е.Г. Поджелудочная железа: связь анатомии, физиологии и патологии. Клиническая анатомия. №3 2013 г.
- Кузина С.И. Нормальная физиология: конспект лекций под редакцией С.С. Фирсова. М. Эксмо 2006 г.
- Физиология человека. В 3-х томах под редакцией Р. Шмидта и Г. Тевса. М. Мир 1996 г.
- Макаров В.А., Тараканов А.П. Системные механизмы регуляции содержания глюкозы в крови. М. 1994 г.
- Полтырев С.С., Курцин И.Т. Физиология пищеварения. М. Высшая школа. 1980 г.
- Хрипкова А.Г. Возрастная физиология. М. Просвещение 1978 г.
Источник