Лечение рыхлой поджелудочной железы
Поджелудочная железа — важный элемент нашего организма, без которого его нормальное, полноценное функционирование невозможно. Основная работа железы – выработка ферментов для переваривания пищи и гормонов, для регулирования переработки углеводов в энергию.
В нормальном состоянии орган имеет розоватый оттенок поверхности, любые же отклонения меняют оттенок на бурый, появляются бугры и рыхлости. Так что это значит – рыхлая поджелудочная железа?
Основные сведения
Рыхлая железа – основной признак того, что в работе органа произошел какой-то сбой. Причиной такого эффекта могут быть и неправильное питание, и чрезмерное употребление алкоголя, лекарственные препараты и так далее. Все это приводит к перенасыщению железы ферментами переваривания, и она начинает поражаться и воспаляться.
Важно! Избежать серьезных сбоев в работе органа можно с помощью регулярного обследования на аппарате УЗИ.
Наличие бугров и рыхлостей на поверхности поджелудочной может стать прямым указанием на развитие опасных и серьезных патологий – например, панкреатита или холецистита, а также сахарного диабета. При этом стоит понимать, что симптоматика патологии достаточно схожа между собой, поэтому точно выявить причину появления болей, вздутия, тошноты, можно только при помощи квалифицированного обследования у специалиста.
В некоторых ситуациях появление бугров не является отклонением. Но такое явление, скорее выступает исключением, и как правило, оно все же указывает на проявляющийся патологический процесс в начальной или более запущенной стадии. Несвоевременное лечение может привести к ряду серьезнейших отклонений, и в крайнем случае — к летальному исходу. Важно вовремя обращаться к специалисту, который назначит квалифицированное лечение и обследование.
Чаще всего рыхлость на поверхности железы возникает вследствие того, что орган переполняется ферментами, и начинает как бы переваривать сам себя. Это становится частой причиной некротических образований в тканях данного органа, которые со временем могут переноситься и на другие органы и системы.
Основные причины появления
Рыхлость и неоднородность поверхности органа, как правило, вызывается некоторыми заболеваниями. Предпосылками для их развития выступают неправильный образ жизни, ожирение, вредная пища, алкоголь, медикаментозная интоксикация, наследственность, гормональные сбои и так далее. Все эти причины вызывают ряд болезней, которые и проявляются как рыхлость тканей. В их число включены:
- панкреатит подострого типа. Этот патологический процесс указывает на максимальную вероятность развития острой формы патологии, или обострение хронической. Это заболевание зачастую длится долгое время. Стоит отметить, что в данном случае происходят минимальные структурные изменения. Ощущается недуг как тошнота, вздутие желудка, боли незначительной тяжести. Для того, чтобы не допустить осложнений, рекомендуется придерживаться жесткой диеты, которая полностью исключает острое, жирное, жареное, кислое и сильно соленое;
- панкреатит хронического типа. Заболевание имеет две формы: легкого и тяжелого типа. Первая проявляется достаточно редко, вторая же возникает чаще, сопровождается сильнейшими болезненными ощущениями и резким сбросом веса. Рыхлость поверхности органа проявляется лишь в период обострения;
- киста. Такие структурные изменения могут происходить, из-за кист, которые разрастаются на поверхности органа. Такие полости наполняются жидкостью, выявляются при помощи обследования УЗИ;
- опухоли доброкачественного и злокачественного характера. Также часто выявляются во время прохождения обследования УЗИ. При этом стоит отметить, что онкология влияет на структуру органа в самом начале своего образования.
Важно! Основной симптоматикой, указывающей на отклонения в описываемом органе, являются состояние тошноты, тяжесть в желудке, рвота, запоры хронического типа, поносы, снижение аппетита.
Как выявляют неоднородность и бугристость
Чаще всего выявление данного отклонения происходит во время проведения диагностирования на УЗИ. Сама процедура не вызывает особых сложностей, простая и не дает болезненных ощущений. С помощью ультразвуковых волн получают изображение, на котором достаточно четко видна структура изучаемого органа. Уже по результатам, полученным таким способом, могут назначаться дополнительные обследования:
- эндоскопия;
- биохимический анализ крови;
- гистологические исследования, позволяющие выяснить показатели панкреатического сока;
- КТ, МРТ. Их назначение обязательно при подозрениях на развитие опухолевых новообразований.
Важно! Надо следовать указаниям специалиста, и в обязательном порядке проходить все необходимые анализы и обследования, поскольку они помогут исключить любые опасные заболевания и осложнения.
Инфаркт железы
Изменение структуры поджелудочной может вызываться и некротическими образованиями на ее поверхности. Такая гибель клеток и тканей начинается в результате воздействия на них каких-либо поражающих факторов. Как правило, такое травмирование начинается с резкого воспалительного процесса. Поэтому ни в коем случае нельзя допускать оттягивание диагностирования и лечения заболеваний.
Иногда, при наличии ряда факторов, а также у представителей преклонного возраста, может прослеживаться сильное закупоривание сосудов, выливающееся в тромбоз или инфаркт в поджелудке. Такое тромбозное закупоривание сосудов исправляется исключительно в условиях хирургического стационара.
Отдельно стоит напомнить, что сахарный диабет, также может привести к появлению неровностей и бугристостей поджелудочной железы. Важно регулярно контролировать свое здоровье, проводить анализы на содержание сахара в крови, проведение других диагностик.
Важно! Регулярно проходить обследование и заботиться о своем здоровье. Малейшие отклонения могут привести к серьезнейшим отклонениям.
Источник
Располагается железа позади желудка, лежит поперечно и в размере достигает пятнадцати сантиметров.
Здоровая поджелудочная железа имеет розоватый цвет.
А если этот орган подвержен какому-либо заболеванию, он становится серым, тусклым, рыхлым и бугристым.
Топография органа представлена несколькими анатомическими частями:
- Тело, которое расположено в извилине двенадцатиперстной кишки,
- Левая доля или желудочную лопасть, которая прилегает к малой кривизне желудка и доходит до селезёнки и левой почки,
- Правая доля, или двенадцатиперстная лопасть, которая доходит до правой почки.
Диффузная неоднородность поджелудочной железы не является самостоятельным заболеванием. В медицине она рассматривается как признак аномалии. Диагноз ставится на основе обследовании органа с помощью ультразвука.
Причины и признаки патологии
Диффузно-неоднородная поджелудочная железа может являться показателем наличия различных заболеваний поджелудочной железы, в том числе и панкреатита.
Поджелудочная железа является довольно крупным и важным органом. Она выполняет в организме ряд важнейших функций, среди которых выработка панкреатического сока, принимающего участие в переваривании пищи. При возникновении нарушений в деятельности всего органа можно наблюдать нарушения процесса пищеварения.
 Обследование поджелудочной железы назначается при наличии проблем с ней, которые уже проявились и имеются тревожные симптомы. При обнаружении диффузной неоднородности органа, необходимо провести дальнейшие исследования, которые позволят наиболее точно выявить причину ее возникновения.
Обследование поджелудочной железы назначается при наличии проблем с ней, которые уже проявились и имеются тревожные симптомы. При обнаружении диффузной неоднородности органа, необходимо провести дальнейшие исследования, которые позволят наиболее точно выявить причину ее возникновения.
Одной из наиболее значимых причин называют неправильное питание и несоблюдение диеты, однако эти факторы чаще всего обусловливают появление однородного нарушения структуры органа. Причины диффузной неоднородности поджелудочной железы могут быть следующие:
- Подострый панкреатит. Это состояние представляет собой предвестника острого панкреатита или развивающееся обострение хронической формы болезни. Данная патология может протекать достаточно длительный период времени. При этом структура железы изменяется в незначительной степени, а симптомы (обычно тяжесть в животе, тошнота, несильные боли) проявляются слабо. Если не соблюдать диету, подострый период перейдет в острый, который является достаточно опасным и неприятным заболеванием;
- Хронический панкреатит. Данная стадия может протекать по-разному. При легкой форме обострения случаются достаточно редко, примерно 1-2 раз в год. Тяжелая форма характеризуется частыми обострениями с сильными болями, быстрой потерей веса. Во время ремиссии изменений на УЗИ не видно, однако в период обострений хронического панкреатита структура органа просматривается как неоднородная;
- Киста поджелудочной железы. Если неоднородность органа вызвана кистами, которые представляют собой полости в тканях железы, заполненные жидкостью, по УЗИ они определяются как образования с пониженной эхогенностью;
- Опухоль. Злокачественные и доброкачественные опухоли также могут выявляться на УЗИ как неоднородные участки структуры. Онкологические заболевания изменяют структуру органа уже на начальных этапах.
Симптомами заболеваний поджелудочной железы считаются регулярная тошнота, рвота, тяжесть и боль в животе, метеоризм, хронические запоры или поносы, ухудшение аппетита.
Они могут проявляться с различной степенью интенсивности. Важно помнить, что некоторые заболевания начинаются бессимптомно.
Диагностика и лечение
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Диагностировать диффузную неоднородность можно с помощью УЗИ. Это достаточно простая и безболезненная процедура, при которой обследование проводится с помощью ультразвука, проходящего и отражающегося от тканей и органов, выводя при этом изображение на экран. Помимо УЗИ при заболеваниях поджелудочной железы назначают следующие процедуры, которые позволят доктору поставить наиболее точный и четкий диагноз:
- Эндоскопическое обследование;
- Анализ крови (биохимия) и гистология, чтобы проверить панкреатические показатели;
- КТ или МРТ, которые могут назначаться при подозрении на опухоль.
 При остром панкреатите рекомендуют пару дней посидеть на строгой диете, больше пить, чтобы разгрузить орган. Необходимо отказаться от алкогольных напитков, в умеренных количествах потреблять пищу. Не использовать в рационе жирную и жареную еду, копченое, острое. При панкреатите и других заболеваниях поджелудочной железы часто назначают пищеварительные ферменты, которые снижают нагрузку на орган, улучшают пищеварение и не имеют жестких противопоказаний. Принимать их можно длительно, если это необходимо (несколько месяцев или даже лет с перерывами).
При остром панкреатите рекомендуют пару дней посидеть на строгой диете, больше пить, чтобы разгрузить орган. Необходимо отказаться от алкогольных напитков, в умеренных количествах потреблять пищу. Не использовать в рационе жирную и жареную еду, копченое, острое. При панкреатите и других заболеваниях поджелудочной железы часто назначают пищеварительные ферменты, которые снижают нагрузку на орган, улучшают пищеварение и не имеют жестких противопоказаний. Принимать их можно длительно, если это необходимо (несколько месяцев или даже лет с перерывами).
Показания к госпитализации при хроническом панкреатите включают в себя появление обострения заболевания, при котором человек испытывает сильные болевые ощущения, не купирующиеся применяемыми препаратами.
Во время исследования органов ЖКТ, в частности поджелудочной железы методом УЗИ, для простой и понятной классификации используют визуальные характеристики:
- Белая, которая встречается при возникновении острого воспалительного процесса в тканях органа. Если поджелудочная железа белого цвета, развиваются некробиотические процессы в панкреатоцитах, вызванные аутоагрессией, содержащимися в них ферментами (амилаза, липаза, протеаза). Данное состояние сопряжено с нарушением оттока ферментов, застою артериального и венозного кровообращения в органе, отёчностью паренхимы (клеточный и стромальный компонент поджелудочной железы). Благодаря этому размер органа увеличивается, а плотность уменьшается. Именно поэтому на мониторе аппарата врач видит прозрачную картинку поджелудочной железы белого цвета;
- Светлая. Характерна для липоматоза – замещения панкреатоцитов жировыми клетками разной степени выраженности по площади. Наиболее характерно для пожилых людей, как отражение процессов старческой инволюции в органах и тканях, а также встречается у более молодого поколения вследствие повышения массы тела, ассоциируемого с ожирением. В этом случае размеры и форма железы не меняются. Так как жировая ткань полностью проницаема для ультразвука, а сохранившиеся участки паренхимы нет, то визуально железа определяется как светлая;
- Пёстрая. Существует обширная группа заболеваний, поражающих паренхиму органа неравномерными участками или полосами. Начальный патогенетический фактор может быть представлен сосудистым и протоковым вариантами. При первом происходит поражение сосуда и, как следствие, клеток и тканей, связанных с ним. Наблюдается при микротромбозе, эмболиях и атеросклерозе. При втором — закупорка протока сформированными камнями малого размера или стойкий спазм гладкомышечных клеток. При этом происходит накопление секрета, который разрушает и повреждает ткани органа.При прогрессировании и распространении таких процессов железа частично перерождается в жировую и соединительную ткани, которые проявляются в виде полос, пятен или извилистых линий. На мониторе отражается пестрой поджелудочной железой из-за разной плотности.
- Черная. Наблюдается при массивной деградации панкреатоцитов с диффузным образованием соединительной ткани по всему объёму, структура железы приобретает высокую плотность. Его развитие является итоговой стадией воспалительных процессов различного генеза или системных нарушений обмена веществ. Фиброзные и рубцовые изменения при УЗИ создают картину, воспринимаемую как «черная поджелудочная железа».
Инфаркт поджелудочной железы
Некроз поджелудочной железы – процесс, который выражается в гибели ткани под воздействием различных травмирующих факторов, в основе которых лежит острое и хроническое воспаление органа. Развитие некроза наступает, если обследование и лечение поджелудочной железы затягивается.
В ряде случаев, особенно при выраженном распространенном атеросклеротическом поражении сосудов у лиц пожилого и старческого возраста, иногда возникают тромбозы и инфаркты поджелудочной железы.
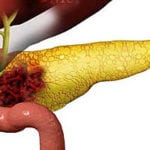 Их причиной могут явиться мелкие тромбы и эмболии из левого предсердия при пороках сердца, при инфекционном эндокардите, эмболии из атероматозной бляшки. Считается, что в этих случаях эмболы попадают и в различные другие органы: в почки, селезенку, печень и др. Полагают, что провоцирующими факторами при эмболии содержимым атероматозной бляшки могут быть лечение антикоагулянтами, проведение аортографии, поскольку эти факторы способствуют отрыву содержимого из атеросклеротических бляшек.
Их причиной могут явиться мелкие тромбы и эмболии из левого предсердия при пороках сердца, при инфекционном эндокардите, эмболии из атероматозной бляшки. Считается, что в этих случаях эмболы попадают и в различные другие органы: в почки, селезенку, печень и др. Полагают, что провоцирующими факторами при эмболии содержимым атероматозной бляшки могут быть лечение антикоагулянтами, проведение аортографии, поскольку эти факторы способствуют отрыву содержимого из атеросклеротических бляшек.
Апоплексия и инфаркт поджелудочной железы, по крайней мере в начале развития процесса, отличаются от острого геморрагического панкреатита по морфологическим критериям ограниченностью, строгой очаговостью геморрагического процесса.
Лечение проводят в условиях хирургического отделения стационара по общим принципам лечения острого геморрагического панкреатита.
О заболеваниях поджелудочной железы рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Железы – это органы человеческого организма, образованные секреторными клетками, которые продуцируют специфические вещества различного химического строения, например, гормоны. Всего выделяют два вида желез: эндокринные и экзокринные. Экзокринные железы вырабатывают слизь и секрет в полость органов и в большинстве случаев состоят из бокаловидных клеток эпителия. Эндокринные железы входят в состав эндокринной системы, состоят только из железистой ткани и отвечают за образование гормонов, выполняющих регулирующую функцию. Существуют смешанные железы, выполняющие внешнесекреторную и эндокринную функцию.
Как лечить поджелудочную железу: симптомы и советы врача
Одной из них является поджелудочная железа – самая крупная железа в организме человека, являющаяся частью пищеварительной системы. Второе название органа – панкреас (от латинского слова «páncreas»). Поджелудочная железа выполняет важнейшие функции: секретирует пищеварительные ферменты (амилазу, протеазу и липазу), а также гормоны, например, инсулин, соматостатин и глюкагон. Лечением заболеваний поджелудочной железы занимается врач-эндокринолог, в некоторых случаях может потребоваться консультация профильных специалистов: гастроэнтеролога, кардиолога или проктолога. Чтобы понять, как лечить поджелудочную железу, необходимо прислушиваться к советам врачей и знать симптомы патологии.
Как понять, что болит поджелудочная?
Панкреас располагается в забрюшинном пространстве сзади желудка (проекция на заднюю стенку брюшину в области эпигастрия). При воспалении органа человек испытывает боли в левой части живота, возникающие под левой реберной дугой и иррадиирующие в зону вокруг пупочного кольца. Боль может возникать внезапно или длиться непрерывно, усиливаясь в течение часа после воздействия провоцирующего фактора. Чаще всего все неприятные симптомы при болезнях поджелудочной появляются после приема пищи. При хроническом воспалении боли в верхней части живота слева обычно возникают только после плотного обеда с повышенным содержанием жиров и легкоусваиваемых углеводов.
Расположение поджелудочной железы
Если у пациента острая форма патологии, боль, тяжесть, рези в животе могут появляться даже при употреблении небольшого количества пищи, поэтому нередко для уменьшения активности медиаторов воспаления больному назначается голодание в течение 2-3 дней с момента возникновения первых симптомов. Характер болей при этом острый, режущий. Некоторые больные описывают болевой синдром как кинжаловидную или колющую боль. В редких случаях (менее 9,1 %) пациенты жалуются на тупую боль, появляющуюся через 10-30 минут после еды.
Обратите внимание! Для болезней поджелудочной железы не характерно скачкообразное возникновение болей или их прогрессирующее усиление. Интенсивность ощущений может равномерно нарастать в течение 30-40 минут, но после этого синдром принимает постоянный характер.
Что такое панкреатит
Как отличить болезни панкреаса от других патологий?
Нередко самостоятельно определить, какой именно орган болит, невозможно. Клиническая картина панкреатита (воспаления железы) и других патологий схода с признаками заболеваний желудка, печени и кишечника, поэтому для постановки точного диагноза больной должен пройти комплексное обследование. В обязательном порядке назначаются биохимические исследования мочи и крови, УЗИ органов брюшинного пространства, эндоскопическое исследование желудка, пищевода и кишечника (гастроскопия и ректороманоскопия).
Развитие панкреатита
Это необходимо для исключения других заболеваний пищеварительного тракта и подтверждения предварительного диагноза. При острых хирургических патологиях, диагностика проводится непосредственно во время оперативного вмешательства. В таблице ниже перечислены основные признаки болезней поджелудочной железы, а также дана их подробная характеристика.
Симптомы панкреатита и других заболеваний панкреаса
| Клинический признак | Изображение | Характеристика |
|---|---|---|
| Тошнота | Может возникать в любое время суток, усиливается после приема пищи. Тошнота, связанная с патологиями поджелудочной железы, значительно уменьшается после употребления блюд и напитков с добавлением сахарозы | |
| Рвота | Возникает преимущественно после еды. Рвотные массы имеют неоднородную консистенцию, могут содержать куски непереваренной пищи. Зловонный запах обычно отсутствует. Слизи в рвоте быть не должно | |
| Боли в верхней части эпигастрального пространства с левой стороны | Локализация болевого синдрома – под левой реберной дугой с возможной иррадиацией в правую часть живота. Характер ощущений – колющий, режущий, острый (реже – тупые ноющие боли). Появляются после приема пищи | |
| Проблемы со стулом | Могут проявляться длительным отсутствием стула (хроническими запорами) или, наоборот, частой дефекацией с расстройством стула. При запорах каловые массы сухие, имеют форму плотного комка, цвет может варьироваться от темно-коричневого до черного. При диарее стул становится водянистым (реже больные жалуются на частый кашицеобразный стул), принимает желтую окраску. Дефекация безболезненная, ложные позывы к опорожнению кишечника обычно отсутствуют |
Дополнительными симптомами заболеваний поджелудочной железы являются диспепсические явления и расстройства со стороны органов желудочно-кишечного тракта. Это могут быть: изжога, ощущение инородного тела в гортани (больному постоянно хочется сглотнуть комок в горле), неприятный запах изо рта. Из общих симптомов можно отметить нарушение аппетита, изменения со стороны кожных покровов (повышенная сухость и бледность), слабость, сонливость и быструю утомляемость.
Симптомы проблем с поджелудочной
Важно! При псевдотуморозном панкреатите происходит сдавливание расположенных рядом органов (левой доли печени, двенадцатиперстной кишки и желудка), а также проходящих рядом вен и артерий. В этом случае боль принимает опоясывающий или разлитой характер и может иррадиировать в зону проекции поврежденных органов. При сдавливании артерий у больного сильно бледнеет кожа, появляются частые головокружения, одышка. Такие симптомы на фоне болей в животе могут быть проявлением инфекционного или паразитарного воспаления поджелудочной железы.
Видео: Признаки заболеваний поджелудочной железы
Как снять приступ в домашних условиях: советы врачей
Большинство больных даже при появлении выраженных симптомов острого панкреатита остаются дома и не обращаются за медицинской помощью. Если по каким-то причинам человек не может сразу поехать в больницу, важно знать, как правильно оказать помощь при остром воспалении в домашних условиях.
Воспаленная поджелудочная железа
Алгоритм действий при возникновении патологических признаков и выраженном болевом синдроме приведен ниже.
- Обеспечить больному полный покой на 1-3 дня. При обострении рекомендуется строгий постельный режим, поэтому важно позаботиться, чтобы кто-то мог осуществлять необходимый уход за больным, если он не хочет ложиться в больницу.
- Для уменьшения болей на больное место необходимо наложить холодный компресс (грелка со льдом, завернутая в плотное полотенце). Длительность компресса – не дольше 3-5 минут. Повторять процедуру можно каждые 1,5-2 часа.
- Для снижения активности клеток панкреаса назначается голодание (только при диагностированной острой форме заболевания). Его длительность должна составлять от 1 до 3 дней. Начиная с четвертого дня, в рацион можно вводить овощное пюре, нежирные бульоны и жидкую кашу на воде или разведенном молоке.
Для уменьшения болей при панкреатите на больное место необходимо наложить холодный компресс
Если боль очень сильная, допускается применение лекарственных средств из группы спазмолитиков на основе дротаверина («Но-шпа», «Спазмол», «Спазмонет»). Принимать эти препараты можно до 3 раз в день. Разовая дозировка – 40-80 мг (1-2 таблетки). Спазмолитики снимают спазм гладкомышечных волокон, расслабляют стенки органов и сосудов, уменьшают интенсивность болей. Без консультации специалиста принимать средства данной группы можно не дольше двух дней.
Препарат Спазмонет
Важно! При выраженном рвотном рефлексе «Но-шпа» может использоваться в инъекционной форме для внутривенного и внутримышечного введения. Если больной не страдает диареей, можно использовать спазмолитики в форме ректальных суппозиториев, например, «Папаверин» (по 1 свече 2 раза в день в прямую кишку).
Препарат Папаверин в форме свечей
Можно ли пить во время обострения?
Некоторые советуют в период обострения панкреатита отказываться от потребления жидкостей, так как вода и другие напитки повышают давление на гладкую мышцу, располагающуюся на внутренней поверхности двенадцатиперстной кишки (сфинктер Одди), что приводит к усилению болей. Такая мера считается оправданной только в том случае, если у больного отсутствуют признаки обезвоживания: сухость губ, бледность кожи, посинение участков кожи под глазами. Обезвоживание развивается на фоне многократной и обильной рвоты, поэтому при подобной симптоматике отказываться от потребления жидкостей ни в коем случае нельзя.
Врачи советуют в период обострения употреблять столовую гидрокарбонатно-натриевую воду, например, «Нарзан» или «Ессентуки» (№ 4 и № 17). Делать это нужно за 1-1,5 часа до приема пищи. Лечебная доза на один прием составляет от 100 до 300 мл. Перед употреблением воду необходимо подогреть до температуры 36°-38°: употребление холодных блюд и напитков при острых воспалительных процессах в тканях поджелудочной железы может спровоцировать усиление имеющихся симптомов.
Вода Ессентуки №4
Видео: Как снять приступ панкреатита
Советы врачей по питанию
Для снижения нагрузки на воспаленную железу и восстановления поврежденных тканей больным назначается диета № 5 по Певзнеру. Все блюда при острой форме болезни должны подаваться в протертом, пюреобразном или кашицеобразном виде. После купирования воспаления такого питания придется придерживаться еще в течение нескольких месяцев, чтобы не спровоцировать рецидив заболевания. Температура подаваемых блюд и напитков должна быть около 36°. Ниже перечислены продукты, которые можно употреблять во время лечения панкреатита и других патологий панкреаса.
Стол №5 по Певзнеру
Фрукты и овощи
При остром воспалении фрукты и овощи можно есть только в запеченном или отварном виде. Полезны краснокочанная капуста, томаты, болгарский перец, свекла. Овощи с большим содержанием крахмала (картофель и морковь) можно включать в меню не чаще 2-3 раз в неделю. Репчатый лук необходимо пассировать без добавления масла, тушить или отваривать. После купирования острого воспаления в рацион можно добавить огурцы, но перед употреблением с них необходимо снимать кожуру. Выбирать лучше гладкие сорта, так как в пупырчатых огурцах больше семян, раздражающих стенки желудочно-кишечного тракта.
Разрешенные фрукты и ягоды при панкреатите
Из фруктов основными продуктами должны стать яблоки и груши. Допускается употребление бананов в виде суфле, небольшого количества мандаринов и апельсинов. Дыни, хурма, виноград при панкреатите запрещены, так как они содержат много сахара и вызывают процессы брожения.
Запрещенные овощи при панкреатите
Разрешенные овощи при панкреатите
Мясо и рыба
Мясо можно употреблять в мелко нарезанном виде, в виде запеканок, мясного суфле или пюре. Для готовки следует использовать нежирные сорта: говяжью вырезку, крольчатину, филе курицы и индейки. 1 раз в 10 дней можно включать в меню свинину и баранину, но злоупотреблять этими видами мяса не следует, так как количество жира в них почти в 2 раза больше, чем в телятине и говядине. Перед приготовлением мясо необходимо вымочить в холодной воде и удалить с него жир, пленки и шкуру.
Рыбу и морепродукты исключать из рациона также не следует, но предпочтение следует отдавать нежирным сортам, к которым относятся:
- треска;
- хек;
- тунец;
- минтай;
- палтус;
- навага.
Рыба при панкреатите
Форель, скумбрию, семгу и другие виды с большим содержанием жирных кислот можно употреблять не чаще 1 раза в 1-2 недели.
Важно! В период обострения мясные и рыбные бульоны должны быть исключены из рациона больного на 10 дней.
Молочная продукция и яйца
Больному разрешается употреблять нежирные молочные продукты: пастеризованное молоко с жирностью от 1,5 до 2,5 %, простоквашу, кефир, творог. Сметана разрешается только в качестве заправки в первые блюда (не более 1 чайной ложки в день). Цельное молоко, сливочное масло, ряженка и другие жирные продукты из молока из меню полностью исключаются.
Диета при хроническом и остром панкреатите
Яйца можно употреблять любые, но количество желтка не должно превышать 1 штуку в день. Если для приготовления порции омлета требуется 2 яйца и больше, необходимо использовать только белок.
Кондитерские изделия
В небольших количествах допускается потребление мармелада, пастилы, зефира, суфле, приготовленных из натурального агар-агара и пектина. Отлично, если в состав будут добавлены экстракты морских водорослей – они положительно влияют на ферментативную активность поджелудочной железы и помогают наладить синтез важнейших гормонов. В качестве десерта к чаю можно использовать затяжное печенье, галеты, ржаные сухари.
Хлебобулочная продукция
Свежий хлеб при любой форме панкреатита запрещен. Больному разрешается хлеб из пшеничной муки, сухой бисквит, выпечка без добавления дрожжей, черный хлеб. Изделия с отрубями, а также приготовленные с добавлением обдирной муки, могут спровоцировать брожение в кишечнике, вздутие, тяжесть, поэтому их в рацион лучше не вводить.
Диета при обострении хронического панкреатита
Лечение препаратами
Медикаментозная коррекция показана после купирования острого воспалительного процесса и может включать в себя различные группы препаратов, главными из которых являются пищеварительные ферменты. Это основа заместительной терапии, так как недостаточная выработка ферментов – одно из главных проявлений заболеваний панкреаса. Препараты данной группы обладают низкой системной абсорбцией и действуют только в просвете кишечника. Пищеварительные ферменты, используемые для лечения хронического панкреатита, а также схема их использования, приведены в таблице.
Важно! Применять средства из группы пищеварительных ферментов нельзя в период острого течения заболевания.
Видео — Советы врача по лечению панкреатита
Дополнительная терапия
Для симптоматического лечения в состав лечебной схемы могут включаться следующие группы лекарств:
- противорвотные средства («Мотилиум», «Церукал»);
- препараты, снижающие секрецию желудочного и панкреатического сока («Омепразол», «Омез»);
- ветрогонные лекарства на основе симетикона при вздутии и метеоризме («Эспумизан»);
- слабительные средства при запорах («Лактулоза», «Дюфалак»);
- препараты для нормализации стула при диарее («Диара», «Лоперамид»).
Для восстановления работы кишечника и профилактики дисбактериоза могут использоваться эубиотики, например, «Хилак Форте».
Заболевания поджелудочной железы – патологии, требующие своевременной диагностики и лечения. В домашних условиях поставить точный диагноз и определить причину эпигастральных болей невозможно, поэтому самолечение при симптомах панкреатита недопустимо.
Источник


