Методы дренирование поджелудочной железы

Дренаж на поджелудочной железе — это система мягких трубок из силикона, посредством которых происходит выделение патологической жидкости и гноя из послеоперационной зоны. Дренаж находится одним концом в ране, вторым – в емкости для сбора отходов.
Дренирование — это хирургический метод лечения, поэтому назначается и проводится строго по показаниям. Установление дренажа после операции на поджелудочной железе является обязательным условием успешного послеоперационного периода. Благодаря ему уменьшается скопление жидких выделений в месте операции. Длительные сроки поддержания дренирования требуют регулярного промывания дренажа антисептиками. Благодаря такой манипуляции можно избежать развития инфицирования из-за длительного контакта через трубки внутренней среды с воздухом.
Показания к дренированию поджелудочной железы
Поскольку дренирование, как и все инвазивные способы, не является полностью безопасным, существуют определенные показания к этой процедуре. Результатом прямого хирургического вмешательства на ПЖ является развитие послеоперационных осложнений, которые более чем в 50% случаев приводят к летальному исходу.

Если своевременно не удалось наладить процесс дренирования, в пищеварительном тракте образуются свищи, а вследствие неполного оттока жидкости, содержащей большое количество ферментов, в местах после операций развиваются кровотечения.
Показания к дренированию:
- послеоперационная рана;
- абсцессы различной локализации: в сальниковой сумке и под диафрагмой, иногда — в других отделах брюшной полости;
- кисты.
Эти патологические состояния подлежат дренированию в следующих случаях:
- при неэффективности консервативной терапии, в частности, антибиотиками;
- при выраженном болевом синдроме;
- при высоком риске осложнений;
- при малигнизации.
Своевременное дренирование — это профилактика смертельных осложнений: оно способствует раскрытию патологических очагов с гнойными затеками и их очищению.
Для чего нужен дренаж?
Основная функция дренажа – удаление из раны гноя и экссудата.
Во время операции происходит повреждение тканей, а впоследствии – их асептическое воспаление (механизм его развития связан с разрушением клеток). Сам воспалительный процесс сопровождается экссудацией – жидкая составная часть крови протекает в зону посттравматических нарушений. При панкреонекрозе развивается нагноение раневой поверхности. Это вызывает еще большее накопление жидкости и образование гноя – из-за их наличия инфекция может распространяться в организме.
Второе важное предназначение дренажа — контроль над процессом в раневой области:
- по количеству выделяемого гнойного содержимого определяется степень воспаления или присоединение инфекции, на основании чего врач меняет схему антибактериальной терапии;
- по уровню амилазы в содержимом определяется стадия заживления;
- в случае кровотечения из дренажа проводится повторная операция.
Дренирование кист поджелудочной железы
Киста — это отграниченное жидкостное образование, развивающееся в тканях любого паренхиматозного органа, включая поджелудочную железу. Она заполнена панкреатическим отделяемым и тканевым дендритом (разрушенной тканью), способными вызвать нагноение.
Выделяют истинные кисты (в основном, врожденные), и приобретенные в течение жизни — псевдокисты. Наиболее частой и распространенной причиной их образования являются травмы живота и воспалительный процесс – панкреатит (острый и хронический).
После ушиба киста возникает в 30—40%. При остром панкреатите осложнение в виде кисты развивается в 5—19% случаев, при хроническом — в 20—40%.
Даже после нескольких лет после оперативного вмешательства возможно возникновение кист в поджелудочной железе. Это псевдокисты, которые иногда называются ложными. Такое название связано со строением: внутренняя стенка образования не имеет слизистой оболочки. Ложная киста не имеет клинической значимости. В случае если появились какие-то жалобы (боли в животе, тошнота, рвота), ее удаляют.
Еще один метод лечения кисты — дренирование. Если наладить отток содержимого, через какое-то время киста спадается, а со временем — происходит регресс.
Если киста расположена благоприятно, то из нее отводится трубка, по которой жидкое содержимое кисты поступает в желудок. Манипуляция осуществляется путем проведения гастроскопии, брюшная полость не вскрывается. Длительность дренирования составляет 4—16 недель. За это время киста излечивается. Конкретные сроки, сколько будет стоять и когда можно снимать дренаж, устанавливает врач.
В случае расположения кисты вдали от желудка, или же если в нее поступает жидкость из одного общего протока поджелудочной, необходимо наладить постоянный процесс дренирования.

Наличие кисты в тканях поджелудочной железы является показанием для проведения оперативного лечения. Эта манипуляция производится:
- при имеющейся кисте, которая сопровождается выраженными симптомами органной дисфункции;
- если имеются осложнения, связанные с прогрессивным увеличением кисты;
- при огромных размерах патологического образования, даже если оно протекает бессимптомно.
Симптомы, сопровождающие кисту ПЖ:
- подташнивание, иногда рвота без облегчения состояния;
- болезненность в животе;
- кровотечения из верхних отделов пищеварительного тракта.
Осложнения, возникшие из-за быстрого прогрессивного роста кисты:
- сдавливание сосудов;
- стеноз (сужение) луковицы ДПК;
- инфицирование кисты;
- кровоизлияние в полость образования;
- формирование свища в тканях железы.
Кисты большого размера, нуждающиеся в дренировании:
- превышающие 5 см, со стабильным отсутствием роста в течение последних 6 недель;
- больше 4 см при поверхностном (на поверхности железы) расположении кисты у алкоголиков;
- при высокой вероятности малигнизации;
- если есть травматизация в виде сдавления кистой крупных сосудов.
Послеоперационный дренаж
В зависимости от целей, для которых устанавливается дренаж, места его локализации могут быть разными. Широко применяется слепое дренирование для оттока из сальниковой сумки. Для этих целей трубки устанавливают через разрезы в левом и правом подреберьях. Иногда используется другая разновидность: дренаж проводится через область поясницы.
Чтобы не пропустить осложнения, осуществляется контроль за отделяемым с помощью установленного дренажа. При усилившемся выделении гноя меняется доза или сам антибиотик. Полости, куда подведен дренаж также промываются через дренажную систему растворами антибиотиков или анестетиков.
Противопоказания для проведения дренажа
Дренирование не проводится при наличии:
- опухолей, развившихся в кисте ПЖ;
- большого секвестра внутри кисты;
- изменений, указывающих на рак железы.

Подготовка к процедуре
Подготовкой к проведению дренирования является всестороннее тщательное обследование больного:
- лабораторное, включающее анализы крови (общеклинический, биохимические, коагулограмма, на гепатиты и ВИЧ);
- функциональные методы – УЗИ ОБП и ЗП, КТ или МРТ.
За 8 часов до проведения процедуры необходим полный отказ от еды.
Техника дренирования поджелудочной
Процедура установления дренажей проводится поэтапно.
- Первый этап: используя УЗИ, определяется кратчайшая траектория дренирования.
- Второй этап: осуществляется прокол, и устанавливается мягкий катетер для отвода содержимого из патологического очага.
Чтобы предотвратить дислокацию катетера, проводится введение его на 2—3 см в полость образования. Для безопасности выполняемую процедуру проводят под УЗИ-контролем.
Для установки дренажа используются несколько методов:
- Внеорганный — проводится прокол кожи, и дренаж идет через мягкие ткани кнаружи. Такая методика используется при наличии кист, не сообщающихся с протоками поджелудочной железы.
- Трансгастральная цистогастростомия – формируется анастомоз между желудком и полостью кисты в тех случаях, когда жидкостное образование располагается в головке или теле части поджелудочной железы. Специальным троакаром прокалывают одновременно стенку желудка и кисты. Выполняется эта манипуляция с использованием фиброгастроскопа. Благодаря такому соединению, жидкое содержимое кисты вытекает через желудок.
- Внутреннее лапароскопическое дренирование – в процессе лапароскопического вмешательства накладывается цистогастростома.

Возможные осложнения при проведении дренирования железы
Дренирования железы часто осложняется. К наиболее опасным осложнениям этого процесса относятся:
- Инфицирование — тяжелое последствие, о нем судят по виду отделяемого из дренажа и зловонному запаху. Клинически это проявляется появлением или усилением боли и признаками интоксикации (гипертермией, гипергидрозом, ломотой в теле, резкой слабостью, головной болью). Срочно назначается антибактериальная терапия и местная противовоспалительная: антисептики вводятся в сальниковую сумку через дренажи. При отсутствии эффекта от лечения через 3 дня проводится бактериологическое исследование отделяемого содержимого на чувствительность к антибиотикам, после чего антибактериальный препарат меняется.
- Самопроизвольное удаление пациентом или смещение дренажной трубки. Происходит повреждение тканей возле дренажного канала. Может возникнуть кровотечение, попадание патологической жидкости в прилегающие ткани и их инфицирование. Лечение проводится с учетом степени повреждения:
- ушиваются поврежденные ткани;
- трубки устанавливаются и укрепляются.
- Обтурация (закупорка) дренажной трубки кровяным сгустком. Это нечастое осложнение, поскольку применяются дренажи с отверстиями крупного диаметра. Если проходимость все же нарушилась, проводят несколько раз промывание физиологическим раствором под напором. При неудаче — трубку заменяют.
При некоторой патологии, например, псевдокистах, дренирование является единственным эффективным методом лечения, поскольку эти образования практически не поддаются консервативной терапии. Дренирование дает результат в 80% случаев, но длительность лечения составляет от 1 до 5 месяцев. Этот метод обладает выраженным терапевтическим эффектом и предупреждает развитие тяжелых осложнений.
Список литературы
- Бунин В.А. Объективизация выбора малоинвазивных дренирующих вмешательств у больных с механической желтухой опухолевого генеза. Автореферат к.м.н., 14.01.17 – хирургия. ВМедА им. С.М. Кирова, СПб, 2011 г.
- Бондарчук О. И., Кадощук Т. А., Терентьев Г. В., Середин В. Г. Способ дренирования забрюшинного пространства при деструктивном панкреатите. Хирургия № 1 1992 г. стр. 89–92.
- Бондарчук О.И., Кадощук Т.А. Лапароскопическое дренирование брюшной полости при панкреонекрозе. В материалах IX конференции хирургов-гепатологов России и стран СНГ. Санкт-Петербург, 2002. Анналы хирургической гепатологии 2002 г. № 1 стр. 187– 188.
- Назыров Ф.Г., Акилов Х.А., Ваккасов М.Х. Результаты дренирующих операций по поводу деструктивного панкреатита. Клиническая хирургия 2002 г. № 9 стр. 29–31.
Источник
Панкреатит – патология поджелудочной железы воспалительного генеза. Сама железа – это секреторный паренхиматозный орган. Она располагается за желудком. Анатомически расположена так, что прилегает к двенадцатиперстной кишке. Железа вырабатывает секрет, который жизненно необходим нашему организму для пищеварительных процессов. В нем содержатся разные ферменты (амилаза, инсулин, липаза, трипсин и другие). В норме он должен через протоки поджелудочной железы попасть в двенадцатиперстную кишку, где и происходит переваривание пищи. Но если каналы закупориваются, он не выходит из железы, а ферменты активируются и начинают работать. Они разрушают собственные ткани поджелудочной. На фоне таких процессов могут развиваться различные осложнения. Чаще всего у больных диагностируется сахарный диабет, перитонит, желтуха. В единичных случаях наблюдаются непроходимость, онкология.
Как проявляются приступы панкреатита?
Симптомы в большинстве случаев проявляются спонтанно. Больные отмечают режущие болевые ощущения в эпигастральной области. Из-за особенностей анатомического расположения боли могут иррадиировать в поясницу или лопатку. В подавляющем большинстве случаев клиническая картина дополняется тошнотой и рвотой. Практически во всех ситуациях наблюдается диарея, высокая температура, озноб. Также пациенты жалуются на учащенный пульс, отрыжку, икоту. Пациенты с диагнозом сахарный диабет могут ощущать жажду и голод.
Важно! В 60% ситуаций режущие боли остаются единственной жалобой пациента.
Почему возникают приступы панкреатита?
Причиной приступа панкреатита, которая встречается в большинстве случаев, становится нарушение оттока секрета поджелудочной железы. Из-за продолжительного расположения внутри протоков железы, ферменты способствуют разрушению окружающих тканей. Процесс продолжается непрерывно. Это приводит к более обширному поражению близлежащих органов, сосудов, тканей. Часто причиной развития заболевания становится и применение некоторых лекарственных препаратов. Это могут быть гормональные средства, диуретики. Определенное влияние оказывает наследственность.
Важно! Обострение панкреатита может наблюдаться на фоне злоупотребления алкоголем.
К дополнительным причинным факторам относят несбалансированное питание, врожденные патологии железы. Также причинами могут стать травмы, канцерогенные опухоли. Список негативных факторов завершает высокий уровень холестерина, гельминтозы.
Как диагностируют панкреатит?
Первичный диагноз врачу удается установить после осмотра пациента и изучения клинической картины. Чтобы получить более детальную информацию о состоянии здоровья человека, проводят такую диагностику:
- исследование крови, мочи, кала;
- УЗИ;
- гастроскопия;
- рентген.
Также для дальнейшей диагностики могут использовать дренаж поджелудочной железы: по наличию гноя определяют наличие вторичной инфекции, по количеству фермента амилазы смотрят на какой стадии находится заживление, а если в выделениях появляется кровь, то это будет показанием к повторной операции.
Как лечат панкреатит?
Лечение проводит врач-хирург. Основные методы, которые используют врачи, выглядят следующим образом:
- Применяют голодную диету.
- Назначают спазмолитики и ингибиторы ферментов.
- Ставят капельницы с изотоническими растворами.
- Используют цитостатики для устранения воспаления.
- При наличии бактериальной инфекции применяют антибиотики.
Учитывая то, что пациенту необходимо постоянное наблюдение, его размещают в стационаре.
Иногда может потребоваться хирургическое вмешательство. Превалирующие большинство операций, которые проводят при некрозе или ушибе поджелудочной железы, направлены на максимальную декомпрессию всех органов и тканей этой области. Для этого могут использовать как отдельные операции, так и комплексные.
Что такое дренаж поджелудочной железы
Дренаж поджелудочной железы – один из распространенных методов лечения. Это комплекс из силиконовых трубок. С их помощью осуществляется вывод жидкости из пораженной области после операции. Как правило, жидкость выделяется из-за воспаления и называется экссудат. В случае некроза дренаж необходим для выведения гноя. Чаще всего применяют при сильных болях, риске малигнизации, если другие методы неэффективны.
Важно понимать, что мы рассматриваем хирургическое вмешательство, поэтому такая процедура проводится строго по показаниям, отсутствии возможности организации лечения другим способом.
Полученное в результате установки дренажа содержимое направляют в лабораторию на исследование. Специалисты изучают его состав, определяют массовую долю гноя. По этим показателям врач сможет оценить состояние пациента, назначить последующее лечение, которое позволит добиться положительного эффекта, исключить развитие осложнений.
Также исследование полученной при дренировании жидкости позволяет понять, насколько быстро и качественно происходит заживление. Если в материале присутствуют примеси крови, пациенту будет показано повторное хирургическое вмешательство.
В случае образования кист использование дренажа поджелудочной железы также становится актуальным. Он необходим для организации эффективного оттока скопившейся в кистах жидкости, которая поможет добиться регресса. Если расположение образования позволяет, отток жидкости с помощью специальной трубки направляют в желудок. Манипуляция проводится с помощью гастроскопии, и полостная операция в этой ситуации не требуется. Дренаж оставляют на 1-4 месяца. Этого времени достаточно, чтобы устранить кисту. Но, точные цифры зависят от конкретной ситуации, будут озвучиваться лечащим врачом.
Если киста располагается на большом удалении от желудка, врачам понадобится организовать постоянный процесс дренирования.
В ряде ситуаций показана полостная операция, позволяющая быстро и эффективно избавиться от проблемы, исключить вероятность развития осложнений.
Источник
Оглавление темы «Операции при нагноении поджелудочной железы.»:
- Показания для дренирования абсцесса поджелудочной железы
- Доступ и ход операции дренирования абсцесса поджелудочной железы
Доступ и ход операции дренирования абсцесса поджелудочной железы
Можно использовать как срединную лапаротомию, так и двусторонний подрёберный доступ. Адекватная ревизия органов брюшной полости особенно важна, поскольку абсцесс поджелудочной железы может распространиться от железы вниз (по правому или левому боковому каналу вдоль восходящей или нисходящей ободочной кишки), в брыжейку поперечной ободочной кишки либо в левое или правое подреберье.
В наши дни превосходный метод лучевой диагностики — тонкослойная трёхмерная РКТ — позволяет детально оценить распространённость поражения у больных панкреонекрозом, осложнённым абсцессами железы. Ультразвуковое исследование позволяет проводить динамическое наблюдение и достаточно точно определять локализацию воспалительного процесса. После вхождения в брюшную полость хирург, если это возможно, отделяет сальник от поперечной ободочной кишки и откидывает его в краниальном направлении.
Иногда сальник настолько приращён, что отсечь его невозможно. В этом случае его рассекают ниже уровня большой кривизны желудка и отводят кверху. Необходимо исследовать весь малый сальник. Большие скопления гноя встречают редко. Гораздо чаще обнаруживают комковатые некротические массы, заполняющие малый сальник и окружающие поджелудочную железу. Часто их считают некротизированной железой. Ещё чаще встречают некротизированные мягкие ткани и жировой некроз, окружающие воспалённую поджелудочную железу. Если больному была проведена трёхмерная РКТ, то области распространения абсцесса из малого сальника обычно известны уже до операции.
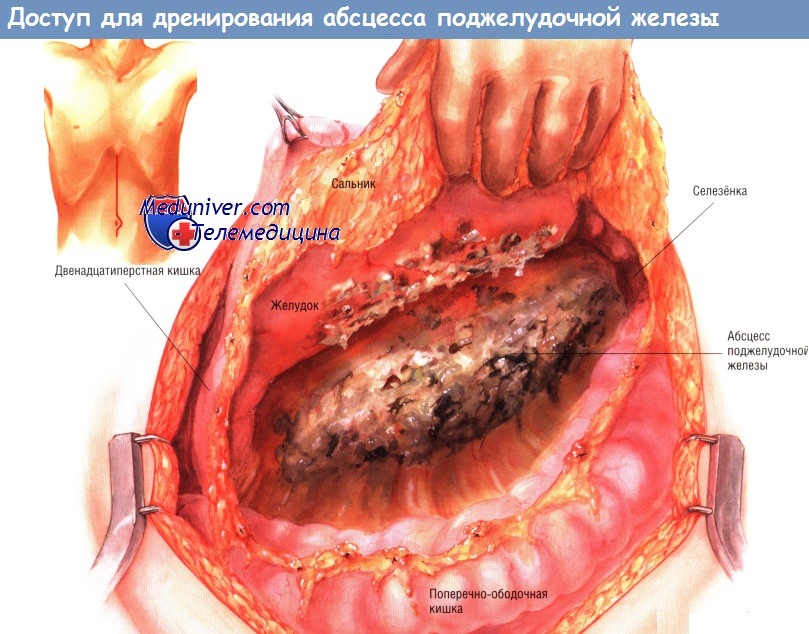
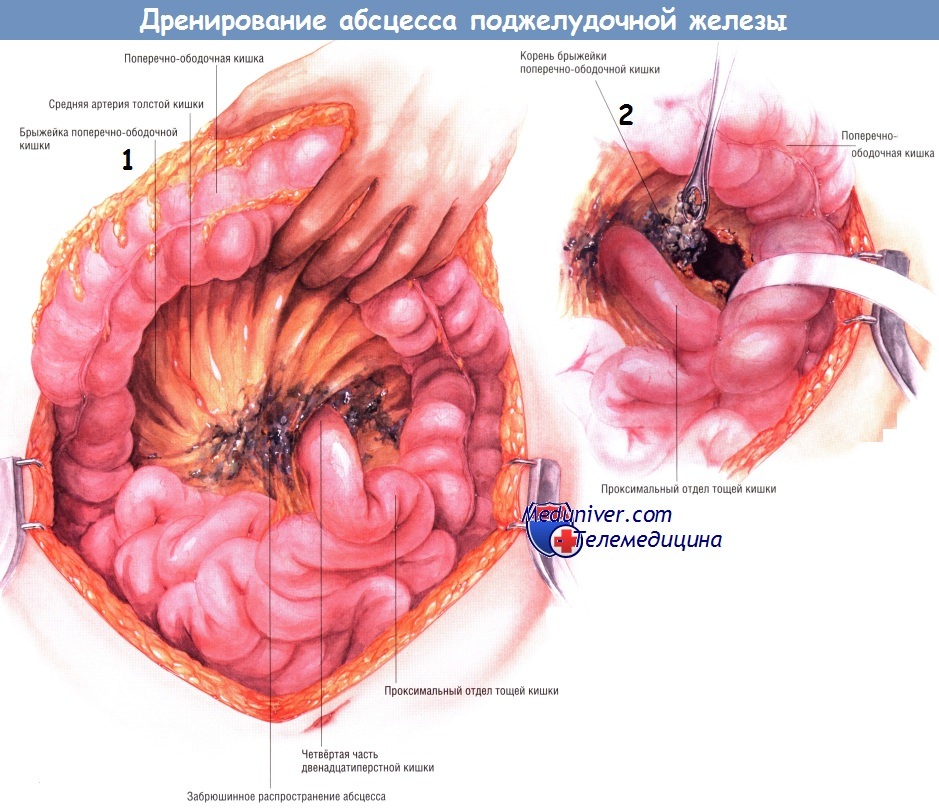
Тем не менее в любом случае важно, чтобы поперечная ободочная кишка была отведена в краниальном направлении, после чего хирург должен проверить, нет ли распространения абсцесса вниз по забрюшинному пространству, а также в корень брыжейки поперечной ободочной кишки. Это частые пути распространения абсцесса.
При поражении абсцессом корня брыжейки поперечной ободочной кишки необходима расширенная санация этой области.
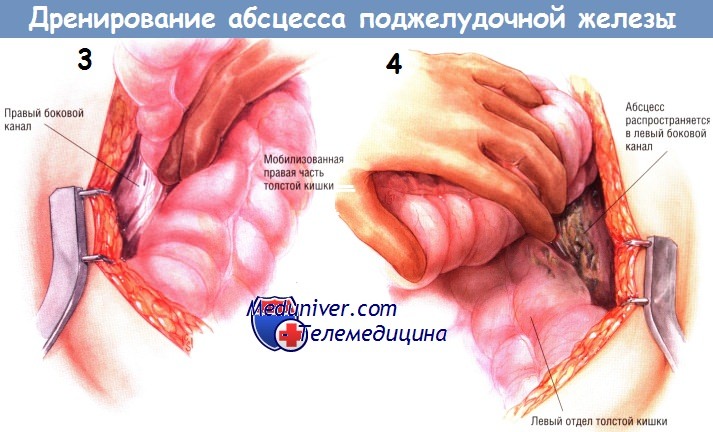
Если предоперационные лучевые исследования указывают на возможное распространение абсцесса по правому боковому каналу, тогда очень важно отвести вниз печёночный угол толстой кишки и мобилизовать восходящую ободочную кишку из забрюшинного пространства. Манёвр позволяет санировать гнойный затёк, идущий вниз вдоль правого бокового канала. Обычно в то же время рекомендуют мобилизовать двенадцатиперстную кишку по Кохеру, чтобы убедиться в отсутствии распространения некротических тканей от головки железы в краниальном направлении.
Если выявлен затёк гноя вниз, вдоль левого бокового канала, необходима мобилизация левой половины толстой кишки. Она позволяет увидеть любые распространения некротических тканей и абсцесса вниз, вдоль левого бокового канала и позволяет санировать их. Удаление комковатой инфицированной некротической ткани из малого сальника и всех областей распространения гнойника можно выполнить острым путём, ножницами. Однако чаще всего хирурги предпочитают удалять омертвевшие ткани тупым путём — пальцами либо тупферами. Вновь подчеркнём, что некротические ткани, кажущиеся участками панкреонекроза, на самом деле являются омертвевшей жировой клетчаткой, лежащей над ещё жизнеспособной железой или по её периферии.
Во время этой фазы санации необходимо пройти по ходу абсцесса до хвоста железы и убедиться в том, что не пропущены затёки абсцесса в левый верхний квадрант живота, в левое поддиафрагмальное пространство.
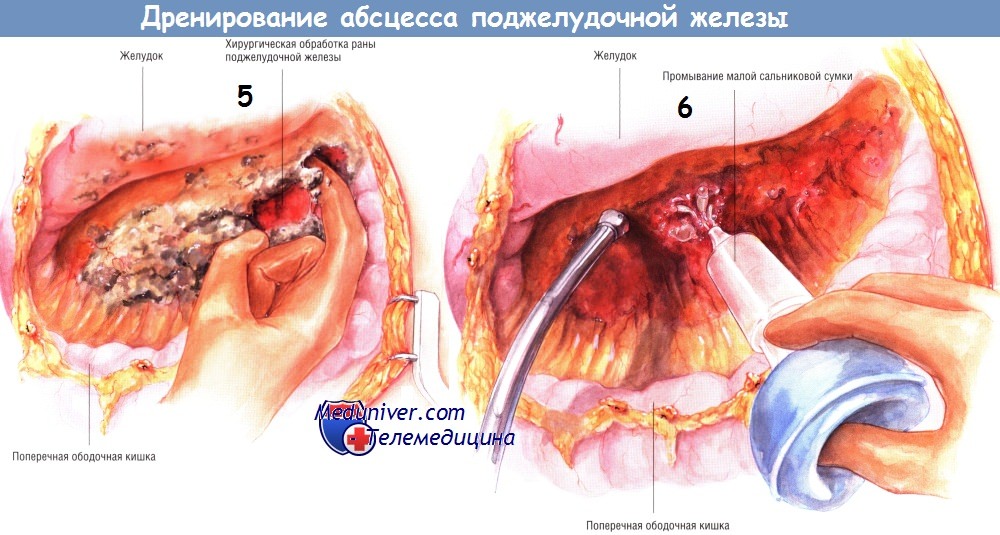
Когда процесс санации достигнет точки, где удаление некротических тканей вызывает кровотечение, следует обильно промыть гнойник. Мы предпочитаем использовать раствор натрия хлорида, содержащий антибиотики. К трудно останавливаемым кровотечениям приводит лишь агрессивное удаление некротических тканей острым путём.
Существует несколько способов дренирования гнойника. Один из них состоит во введении в карманы абсцесса нескольких дренажных трубок из силиконового пластика, присоединённых к закрытым аспирационным системам. У представленного больного санированы и дренированы малый сальник, левый боковой канал, корень брыжейки поперечной ободочной кишки и забрюшинное пространство по ходу брыжейки поперечной ободочной кишки. Кроме того, можно установить катетеры для промывания гнойника. Когда дренажи и катетеры будут установлены, брюшную полость закрывают.
После улучшения состояния больного можно будет выполнить рентгеновское контрастное исследование карманов абсцесса (контрастное вещество вводят по дренажным трубкам) и по мере заживления гнойников постепенно, медленно удалить дренажи.
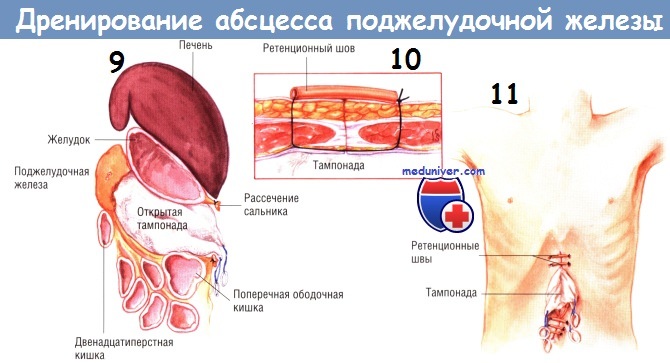
Другой способ дренирования — тампонада всего малого сальника и всех карманов гнойника мягкой марлей или марлевыми салфетками Микулича. Конец каждого тампона необходимо вывести из раны наружу. Рекомендуют дополнительно маркировать концы выведенных тампонов. Когда гнойник тампонируют, предполагают менять марлю каждые 2-3 дня, тем самым продолжая механическую санацию полостей гнойника.
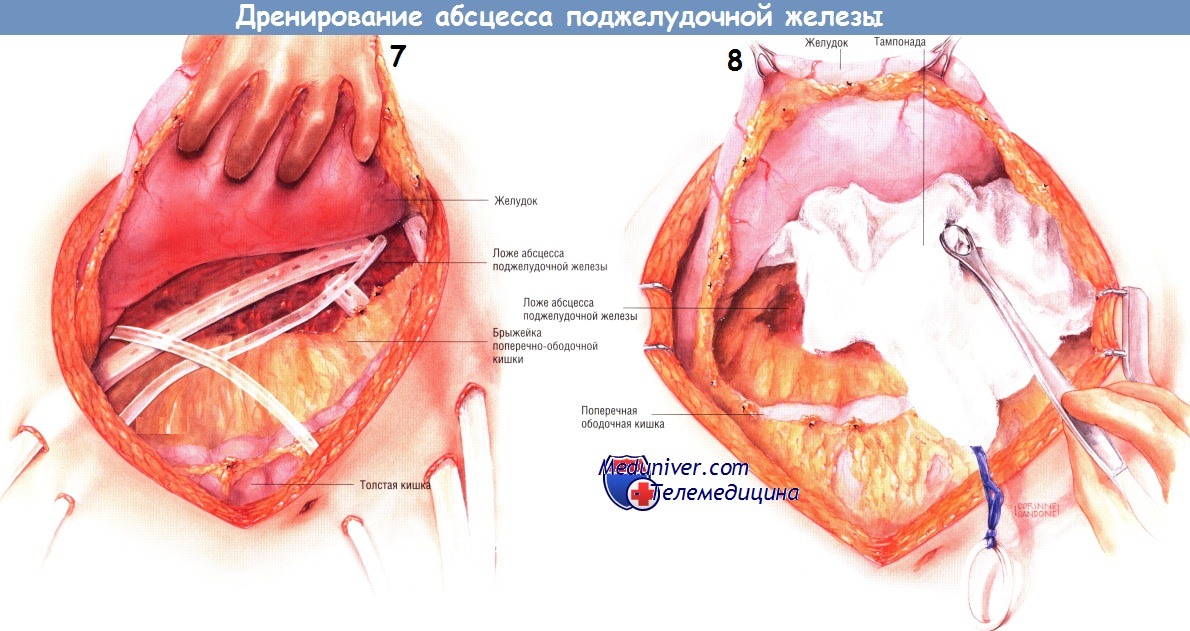
Этот метод особенно эффективен, когда во время первоначальной операции полная санация была невозможна. Верхний и нижний края раны закрывают большими сводящими швами нейлоном № 2 с резиновыми прокладками, вырезанными из катетеров 18 Fr. После операции повязки можно периодически орошать растворами, содержащими антибиотики. Первую замену тампонов выполняют через 48-72 ч в операционной под общим обезболиванием. Однако в последующем такую процедуру можно проводить в отделении реанимации после введения мощных седативных препаратов.
Замену тампонов повторяют каждые 2-3 дня до тех пор, пока не будет явных признаков очищения абсцесса, и его полость не начнет гранулироваться. Обычно это происходит после нескольких замен тампонов. Затем хирург может ввести в гнойник трубки закрытых аспирационных дренажей и ушить абдоминальную рану. Другой способ — продолжение тампонады до тех пор, пока грануляции и сокращение раны не позволят закрыть брюшную полость. Этот способ требует большего времени, но, возможно, он безопаснее.
— Также рекомендуем «Показания для дивертикуляризации двенадцатиперстной кишки и панкреатического дренажа при травме»
Источник


