Методы визуализации поджелудочной железы
Исследования поджелудочной железы
обычно начинают с УЗИ, однако КТ имеет
преимущества. Ангиография применяется
в случаях, если негативны или сомнительны
КТ результаты для уточнения характера
оперативного вмешательства, дифференциальной
диагностики опухолей поджелудочной
железы. Рентгенография и рентгеноскопия
применяются редко, т.к. имеются более
информативные методы лучевой диагностики.
Радионуклидные методы визуализации
мало информативны. МРТ при исследовании
поджелудочной железы имеет ограниченное
применение, ее роль уточняется.
УЗИ поджелудочной железы. Исследование
проводится утром (утром меньше
проглоченного газа, соответственно,
меньше и газа в кишечнике, мешающего
УЗИ). Ткань поджелудочной железы имеет
однородную эхоструктуру. Эхогенность
как в печени или несколько выше. Проток
железы в норме шириной не более 1,5-3 мм.
Средняя толщина поджелудочной железы
у взрослых (передне-задний размер) –
головки 2,5-3,5 см; тела – 1,75-2,5 см; хвоста
1,5-3,0 см. У детей толщина: в 3 года головки
–8 мм; тела – 5 мм; хвоста – 5 мм; в 13 лет:
головка –2 см; тело – 1,5 см; хвост – 1,5
см.
Пространственное разрешение УЗИ при
очаговых поражениях поджелудочной
железы – 1 см.
КТ. Преимущество КТ перед УЗИ в лучшей
разрешающей способности – 3-4 мм. Кроме
того, КТ может, в отличие от УЗИ,
визуализировать поджелудочную железу
при метеоризме. КТ также лучше визуализирует
окружающие поджелудочную железу
структуры.
Эндоскопическая ретроградная
панкреатохолангиография (ЭРПХГ). Методика
позволяет оценить состояние протока
поджелудочной железы и ее ветвей.
Показания: решение вопроса о возможности
оперативного вмешательства при раке
поджелудочной железы, связи протоков
поджелудочной железы с кистозными
образованиями.
Лучевые признаки заболеваний поджелудочной железы.
Острый панкреатит. В легких случаях при
УЗИ поджелудочная железа может выглядеть
нормальной. В более тяжелых случаях
определяется отек органа и связанное
с ним увеличение размеров и снижение
эхогенности. Вирсунгов проток может
быть расширен. Определятся жидкость
при возникновении абсцесса, некроза,
выраженной экссудации.
КТ показана больным с неинформативной
УЗИ из-за вздутия кишечника, которое
часто сопровождает острый панкреатит
(до 1/4 больных), больным с клинической
картиной, подозрительной на некротический
или осложненный панкреатит.
Перед проведением КТ с контрастированием
необходимо устранить дегидратацию,
чтобы предотвратить повреждение почек
контрастным веществом.
Преимущества КТ с контрастированием
перед УЗИ:
Точнее дифференцируется некротическая
форма от отечной: участки некроза не
усиливаются в отличие от отечной ткани
железы.Превосходит УЗИ в оценке перипанкреатического
распространения воспалительного
экссудата и дифференцировании скоплений
жидкости от флегмонозного инфильтрата,
состоящего из отечных, инфильтрированных
и некротических тканей самой железы и
забрюшинного пространства.Точнее распознаются массивные
кровоизлияния при эрозиях стенок
сосудов.
В 1/3 случаев острого панкреатита (отечная
форма) при КТ изменения не обнаруживаются
или выявляется только небольшое
увеличение размеров поджелудочной
железы.
КТ с внутривенным контрастированием
может подтвердить подозреваемый по
клинической картине или по данным УЗИ
абсцесс, демонстрируя окружающее его
кольцо контрастного усиления. Но наиболее
точно инфицирование и абсцедирование
устанавливается посредством пункции
с аспирацией под контролем УЗИ или КТ
(чтобы избежать примеси кишечного
содержимого, что важно для доказательства
инфицирования).
МРТ также точна в распознавании
панкреонекроза и может служить
альтернативой КТ с контрастированием.
Хронический панкреатит. Часто
обнаруживается кальцификация поджелудочной
железы при рентгенографии. При УЗИ в
начальных стадиях заболевания
поджелудочная железа может быть не
измененной или увеличенная, гипоэхогенная
с расширением протока. При фиброзной
форме хронического панкреатита размеры
уменьшаются, появляется усиленная и
неоднородная эхогенность ткани
поджелудочной железы. Панкреатический
проток может иметь участки расширений
и сужений из-за стенозов. Обнаруживаются
конкременты и кальцификаты, дающие
очаги гиперэхогенности с дистальным
акустическим ослаблением. КТ уточняет
патоморфологию поражения, особенно
один из наиболее важных симптомов –
обызвествления в железе.
Рак поджелудочной железы. УЗИ позволяет
распознать большинство опухолей головки
и прилежащих отделов тела железы и их
воздействие на панкреатический и общий
желчный протоки; менее информативно
при раке хвоста и каудального отдела
тела и недостаточно для определения
резектабельности. Наиболее частый
признак рака поджелудочной железы –
увеличение ее отделов. В 70% случаев
опухоль локализуется в области головки
поджелудочной железы. Обычно рак
проявляется гетерогенной эхоструктурой,
снижением эхогенности. Вирсунгов проток
расширяется. Расширяется также общий
желчный проток при раке в области головки
поджелудочной железы.
Возможности КТ в диагностике рака
железы:
Нативная КТ недостаточно чувствительна
к небольшим опухолям.Метод выбора – КТ с внутривенным
контрастированием, обеспечивающая
более точное, чем УЗИ, распознавание
рака и более достоверную оценку его
локального распространения.Диагностику рака в более ранней стадии
(возможна панкреатодуоденальная
резекция) улучшила динамическая КТ с
контрастированием, при которой
ложноотрицательные результаты составляют
всего лишь 1-3%. Изображения, получаемые
в момент максимального контраста между
усиливающейся паренхимой и слабо
васкуляризованной опухолью, позволяют
выявлять опухоли размером до 1-2 см и
уточнять их границы; лучше визуализируется
панкреатический проток.
С КТ конкурирует современная динамическая
МРТ с контрастированием.
Детали морфологии протока (расширение,
локальные сужения и сообщения с
псевдокистами) лучше всего выявляются
при ЭРПХГ; к ней следует прибегать в
сомнительных случаях. В будущем место
ЭРПХГ, обременительной для пациентов
и иногда осложняющейся острым панкреатитом,
займет МРХПГ. Судя по опубликованным
данным, она не уступает ЭРПХГ в оценке
расширения и стеноза вирсунгова протока
и панкреатических кист.
Роль КТ и МРТ в отборе больных для
хирургического лечения сводится к
выявлению признаков неоперабельности
рака: вовлечение крупных перипанкреатических
сосудов, метастазы в печень и лимфатические
узлы, асцит, инвазия окружающих тканей.
Роль диагностических изображений при
эндокринных опухолях поджелудочной
железы и самой частой из них – инсулиноме
заключается не в установлении диагноза
(он основывается на клинической картине
и повышенном уровне инсулина в крови),
а в определении локализации и размеров
опухоли, а также исключении множественности
поражений.
Классический метод их визуализации –
ангиография: точность более 90% благодаря
гиперваскуляризации инсулином. УЗИ и
стандартная КТ малоинформативны, при
инсулиномах, из-за преобладания опухолей
размером меньше 2 см. Результаты улучшаются
при КТ с болюсным введением повышенной
дозы контрастного средства и высоким
разрешением: опухоли больше 2 см выявляются
в 90-100%, а менее 1 см — в 45-50%.
Даже при положительных данных
морфологической визуализации сохраняет
значение функциональный метод –
катетеризация вен с забором крови из
разных участков поджелудочной железы
для определения концентрации гормонов.
Метод высокочувствителен, специфичность
определения локализации инсулином –
100%. Следует обратить внимание на общую
для всех эндокринных опухолей поджелудочной
железы опасность чрескожной биопсии
из-за возможного выброса гормонов в
ответ на механическое раздражение с
угрозой жизни пациента.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Гистологическое исследование
Золотой стандарт диагностики — гистологическое исследование. Патологические процессы при аутоиммунном ХП однотипны. В большинстве научных работ диагноз был установлен при помощи тонкоигольной аспирационной биопсии с последующим проведением цитологического исследования. Материал для гистологического исследования может быть получен только оперативным путём, чрезмерная инвазивность манипуляции ограничивает применение метода в широкой клинической практике.
Для аутоиммунного ХП характерна выраженная лимфоцитарная (преимущественно Т-лимфоцитарная) инфильтрация вокруг ГПП и протоков второго порядка, локальная или распространённая их деструкция. Возможно распространение воспалительной клеточной инфильтрации на ацинусы, сосуды и нервы ПЖ. В цитологическом материале, полученном посредством пункционной биопсии под контролем УЗИ или КТ, также выявляют большое количество лимфоцитов, плазматических клеток; гранулоцитов и скоплений эпителиальных клеток меньше (см. рис. 4-27).

Рис. 4—27. Тонкоигольная биопсия, цитологическое исследование. а — фрагмент паренхимы поджелудочной железы с выраженной мононуклеарной инфильтрацией, содержащий клетки типа миофибробластов (окраска гематоксилином-эозином, увеличение×500); б — диффузная утрата паренхимы поджелудочной железы с лимфоидным инфильтратом, перидуктальное воспаление и флебит (окраска гематоксилином-эозином, увеличение×70)

Рис. 4—28. Послеоперационный материал: аутоиммунный панкреатит, очаговая форма. Локальное увеличение головки поджелудочной железы, вызвавшее механическую желтуху. Клиническая картина имитировала опухоль головки поджелудочной железы
Гистологически аутоиммунный ХП характеризуется воспалением, деструкцией протоков и прогрессирующим фиброзом паренхимы ПЖ. Для алкогольного ХП характерна деформация протоков, кальцификация, образование псевдокист и некрозов.
Для диагностики аутоиммунного ХП можно использовать методы иммунного окрашивания биоптатов БДС. У пациентов с аутоиммунным ХП при биопсии БДС иммуногистохимически выявляют выраженную лимфоплазмоиитарную инфильтрацию СП4+ или С08- Т-лимфоцитами и TgG4-позитивными плазматическими клетками.
Наибольшие трудности в дифференциальной диагностике возникают при очаговой форме аутоиммунного панкреатита, имитирующей опухоль ПЖ. Низкая информированность многих практикующих врачей о существовании этого заболевания приводит к неоправданным оперативным вмешательствам в объёме панкреатодуоденальной резекции и панкреатэктомии.
Методы визуализации
При УЗИ, КТ и МРТ у больных аутоиммунным ХП визуализируется диффузно увеличенная ПЖ (диффузная форма), реже очаговое образование, имитирующее опухоль (очаговая форма), иррегулярная дилатация ГПП. Конкременты и псевдокисты в ПЖ обнаруживают редко.
УЗИ — самый первый метод, используемый у пациента с обструктивной желтухой и болевым синдромом в верхних отделах живота. При УЗИ выявляют гипоэхогенное диффузное увеличение ПЖ с характерным «сосискообразным» видом (см. рис. 4-29) или очаговое увеличение одного из отделов ПЖ, чаще головки, имитирующее неопластический процесс.

Рис. 4—29. Трансабдоминальное ультразвуковое исследование поджелудочной железы при аутоиммунном панкреатите: орган диффузно увеличен, эхогенность снижена (показано стрелками)
Достаточно часто наблюдают расширение внепечёночных жёлчных протоков в результате сдавления внутрипанкреатического отдела холедоха увеличенной головкой ПЖ, либо развития дистального аутоиммунного холангита. На цветных допплерограммах выявляют замедление васкуляризации ПЖ. При трансабдоминальном УЗИ часто не обнаруживают один из главных диагностических критериев аутоиммунного ХП — сужение (очаговое или диффузное) главного панкреатического протока. При УЗИ иногда можно выявить стриктуры внутрипечёночных жёлчных протоков, нередко сопутствующие аутоиммунному ХП.
Ультрасонография с использованием контрастных веществ позволяет визуализировать мелкие сосуды в области повреждений ПЖ и может быть основным методом диагностики и дифференциальной диагностики опухолей ПЖ. Очаговые образования ПЖ кровоснабжаются меньше, чем окружающая их нормальная паренхима; чувствительность и специфичность данного метода — 98% и 95% соответственно (КТ — только 73%).
На КТ и МРТ, как правило, видна увеличенная ПЖ характерного «сосискообразного» вида, окружённая тонким ободком низкой плотности (при КТ и Т2-взвешенных MP-томограммах). Кальцификаты или псевдокисты наблюдают достаточно редко. Характерный признак — диффузная негомогенность паренхимы, чередование участков различной плотности, в ряде случаев напоминающих солитарные или множественные объёмные образования ПЖ (см. рис. 4-30 и 4-31, CD).

Рис. 4—30. Компьютерная томограмма органов брюшной полости у больного аутоиммунным панкреатитом. а — диффузно увеличенная поджелудочная железа без кальцификации, по периферии железы узкий ободок низкой плотности; б — очаговая форма: гипоэхогенное образование в проекции головки поджелудочной железы, имитирующее опухоль

Рис. 4—31. Магнитно-резонансная томограмма органов брюшной полости у больного аутоиммунным панкреатитом: поджелудочная железа диффузно увеличена
Нередко наблюдают расширение внепеченочных жёлчных протоков в результате сдавления внутрипанкреатического отдела холедоха увеличенной головкой ПЖ, либо развития дистального аутоиммунного холангита. Чувствительность и специфичность КТ при диагностике аутоиммунного ХП составляет 86 и 95% соответственно.
При ЭРПХГ выявляют сегментарное или диффузное сужение ГПП (см. рис. 4-32).

Рис. 4—32. Эндоскопическая ретроградная панкреатография при аутоиммунном панкреатите. а — сегментарный стеноз главного панкреатического протока (проксимальная треть, показан стрелками); б — иррегулярный стеноз главного панкреатического протока в проекции головки и тела поджелудочной железы (наконечники стрелок)
МРПХГ не позволяет чётко судить о наличии сужения или стеноза ГПП, однако исследование достаточно демонстрирует изменения общего жёлчного протока. У пациентов с аутоиммунным ХП обычно обнаруживают стеноз интрапанкреатической части общего жёлчного протока, приводящий к расширению его верхних отделов. Возможны склеротические изменения внепанкреатической части протока, схожие с таковыми при первичном склерозируюшем холангите.
При позитронно-эмиссионной томографии выявляют накопительные сигналы в участках повреждения ПЖ, сходные с таковыми при злокачественных новообразованиях, поэтому метод нельзя применять в качестве надёжного теста дифференциальной диагностики очаговой формы аутоиммунного ХП и рака ПЖ.
Частота регистрации некоторых признаков аутоиммунного панкреатита при различных методах визуализации представлена в табл. 4-22.
Таблица 4-22. Частота регистрации некоторых признаков аутоиммунного панкреатита при использовании методов визуализации

Примечание. ГПП — главный панкреатический проток, КТ — компьютерная томография, МРТ — магнитно-резонансная томография, МРХПГ — магнитно-резонансная холангиопанкреатография, ПЖ— поджелулочная железа, УЗИ — ультразвуковое исследование, ЭРХПГ — эндоскопическая ретроградная холангио-панкреатография, ЭУС — эндоскопическая ультрасонография.
Маев И.В., Кучерявый Ю.А.
Источник
Показания к проведению ЭУЗИ поджелудочной железы включают в себя: определение стадии рака, оценку известных или подозреваемых образований, локализацию эндокринных опухолей, подтверждение хронического панкреатита. На эхоэндоскопических изображениях поджелудочной железы можно выявить опухоли размером менее 2 см, которые не видны при КТ. ЭУЗИ является также одним из наиболее точных методов определения опухолевой инвазии в вены воротной системы и определения резектабельности.
ЭУЗИ помогает обнаружить невыраженные изменения при хроническом панкреатите, недоступные другим методам визуализации.
Пациент находится в положении на левом боку, седация достигается сочетанием бензодиазепина и наркотического аналгетика, для анестезии глотки применяется местный анестетик. Датчик проводится в пищевод, желудок и затем в двенадцатиперстную кишку. Для получения детального изображения поджелудочной железы движения инструмента должны быть медленными.
Достаточное качество изображения достигается сканированием через жидкость, для чего используется баллон, размещенный на конце эндоскопа или заполнение желудка и двенадцатиперстной кишки 200-400 мл воды. Для достижения необходимых условий сканирования эндосонографисты нередко используют обе методики. Чтобы визуализировать все отделы поджелудочной железы, используют местные анатомические ориентиры, включая окружающие железу сосуды и органы.
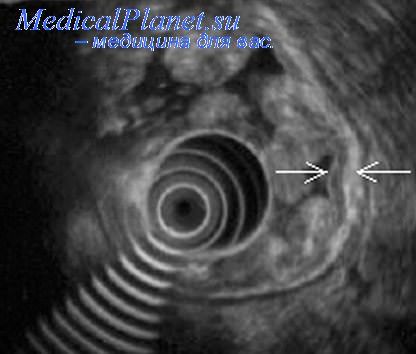
Визуализация поджелудочной железы
Для отчетливой визуализации поджелудочной железы эндосонографисты обычно используют шесть мест расположения датчика: три в двенадцатиперстной кишке и три в желудке. Для достижения первой позиции датчик продвигается в нисходящую часть двенадцатиперстной кишки до визуализации обшего желчного протока (ОЖП), панкреатического протока, головки поджелудочной железы и ампулярной части ОЖП.
Во второй позиции датчик располагается в дистальной части луковицы двенадцатиперстной кишки, в третьей позиции датчик также находится в луковице двенадцатиперстной кишки. В четвертой позиции датчик находится в антральном отделе желудка, в пятой позиции — в теле желудка и в шестой позиции — в области дна желудка. Такие положения датчика являются основными при визуализации поджелудочной железы.
Индивидуальные анатомические особенности могут потребовать проведения сканирования из других мест расположения датчика, обеспечивающих визуализацию всех отделов поджелудочной железы.
Неизмененная поджелудочная железа имеет однородную зернистую структуру и выглядит немного более эхогенной, чем печень. Для правильной идентификации панкреатических структур обычно требуется идентификация окружающих железу сосудов и органов. Кроме этого, для предотвращения ошибочной интерпретации эндосонографисты должны хорошо знать варианты индивидуальной анатомии.
В нормальной поджелудочной железе головка, вентральные и дорсальные сегменты могут обладать различной эхогенностью. Хвостатая доля печени, если она выступает и отделена перегородкой от остальной поджелудочной железы, может выглядеть как опухолевидное образование в воротах печени или головке поджелудочной железы. Близко прилегающая к антральному отделу желудка петля кишки может симулировать опухоль головки поджелудочной железы.
При получении косых срезов, проходящих между головкой поджелудочной железы и воротной или селезеночной веной, также могут быть получены ошибочные результаты. Такие изображения могут наводить на мысль о неоднородности сосудистой стенки и сосудистой инфильтрации. Эндосонографисту всегда следует пытаться визуализировать все отделы поджелудочной железы, однако получить изображение нижней части головки поджелудочной железы и крючковидного отростка зачастую бывает трудно.
Кроме этого, полная оценка головки поджелудочной железы бывает нередко затруднена у пациентов, перенесших хирургические вмешательства на желудке, особенно резекцию по Бильрот-2.
Учебное видео УЗИ поджелудочной железы в норме
— Читать далее «Аденокарцинома поджелудочной железы. Рак поджелудочной железы»
Оглавление темы «УЗИ желудка и поджелудочной железы»:
1. УЗИ желудка. Оборудование для ультразвукового исследования желудка
2. Практика УЗИ желудка. Сонография неизменненного желудка
3. Классификация рака желудка. УЗИ рака желудка
4. Преимущества узи желудка при раке. Определение стадии рака желудка
5. Лимфома желудка. Подслизистые опухоли желудка
6. Утолщение слизистой желудка. Значение желудка
7. УЗИ поджелудочной железы. Аппаратура для УЗИ поджелудочной железы
8. Показания к УЗИ поджелудочной железы. Визуализация поджелудочной железы
9. Аденокарцинома поджелудочной железы. Рак поджелудочной железы
10. Местное стадирование рака поджелудочной железы. Стадии рака поджелудочной железы
Источник



