Может быть киста головки поджелудочной железы
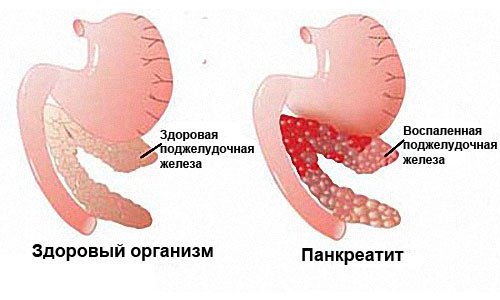
Киста поджелудочной железы – ограниченное стенками образование в паренхиме органа, заполненное жидкостным содержимым, которое развивается вследствие травматического или воспалительного повреждения поджелудочной железы. Симптомы зависят от размеров, локализации и причины формирования кисты и варьируют от ощущения дискомфорта до выраженного болевого синдрома, сдавления соседних органов. Для оценки размеров, расположения кисты, ее связи с протоковым аппаратом и выбора тактики лечения проводится УЗИ, КТ, МРТ поджелудочной железы, ЭРХПГ. Лечение хирургическое: внутреннее или наружное дренирование, реже – резекция части железы с кистой.
Общие сведения
Киста поджелудочной железы – патология, распространенность которой в последние годы увеличилась в несколько раз, причем страдают преимущественно лица молодого возраста. Гастроэнтерологи причину этого видят в росте заболеваемости острыми и хроническими панкреатитами различной этиологии (алкогольной, билиарной, травматической). Киста поджелудочной железы является наиболее распространенным осложнением хронического панкреатита (до 80% случаев). Сложность данной патологии заключается в отсутствии единого представления о том, какие именно образования следует относить к панкреатическим кистам, общей классификации, отражающей этиологию и патогенез, а также стандартов оказания медицинской помощи.
Некоторые авторы к кистам поджелудочной железы относят образования, имеющие ограниченные стенки и заполненные панкреатическим соком, другие специалисты считают, что содержимым кисты может быть также некротизированная паренхима органа, кровь, воспалительный экссудат или гной. В любом случае, мнения сходятся в том, что для формирования кисты поджелудочной железы непременно должны быть следующие условия: повреждение паренхимы органа, затруднение оттока панкреатического секрета, а также локальное нарушение микроциркуляции.
Киста поджелудочной железы
Причины кисты поджелудочной железы
Наиболее частая причина развития кист поджелудочной железы – панкреатиты. Острое воспаление поджелудочной железы осложняется развитием кист в 5-20% случаев, при этом полость обычно формируется на третьей – четвертой неделе заболевания. При хроническом панкреатите постнекротические кисты поджелудочной железы образуются в 40-75% случаев. Чаще всего основным этиологическим фактором является алкогольная болезнь. Реже кисты образуются после травм поджелудочной железы, а также вследствие желчнокаменной болезни с нарушением оттока панкреатического сока, обструктивного хронического панкреатита с нарушением оттока по вирсунгову протоку, опухолей большого дуоденального соска, рубцового стеноза сфинктера Одди.
Формирование кисты поджелудочной железы при панкреатите происходит следующим образом. Повреждение ткани органа сопровождается локальным скоплением нейтрофилов и лимфоцитов, деструктивными процессами и воспалением. При этом область повреждения отграничена от окружающей паренхимы. В ней происходит разрастание соединительной ткани, формируются грануляции; тканевые элементы внутри очага постепенно разрушаются иммунными клетками, и на этом месте остается полость. Если киста поджелудочной железы сообщается с протоковой системой органа, в ней накапливается панкреатический сок, также возможно скопление тканевых некротических элементов, воспалительного экссудата, а при повреждении сосудов – крови.
При нарушении пассажа по общему панкреатическому протоку формируются кисты поджелудочной железы, имеющие эпителиальную выстилку, внутри которых накапливается панкреатический сок. Ключевым патогенетическим механизмом их образования является внутрипротоковая гипертензия. Доказано, что внутри полости кисты давление может в три раза превышать нормальные показатели внутри протоков.
Классификация кист поджелудочной железы
Условно все кисты поджелудочной железы по морфологическим признакам подразделяют на два типа: сформированные вследствие воспалительного процесса и не имеющие эпителиальной выстилки (некоторые авторы называют такие образования псевдокистами, другие не выделяют в отдельную группу) и образованные при обструкции протоков и имеющие эпителий (ретенционные).
Для характеристики кист поджелудочной железы, образовавшихся как осложнение острого панкреатита, наиболее часто используется Атлантская классификация, согласно которой выделяют острые, подострые жидкостные образования и абсцесс поджелудочной железы. Остро развившиеся образования не имеют окончательно сформированных собственных стенок, в их роли могут выступать как паренхима железы, так и протоки, парапанкреатическая клетчатка, даже стенки соседних органов. Хронические кисты поджелудочной железы характеризуются уже сформировавшимися из фиброзной и грануляционной ткани стенками. Абсцесс – это заполненная гноем полость, образовавшаяся при панкреонекрозе или нагноении кисты.
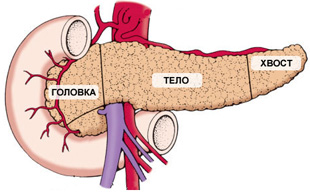
В зависимости от локализации различают кисты головки, тела и хвоста поджелудочной железы. Выделяют также неосложненные и осложненные (перфорацией, нагноением, свищами, кровотечением, перитонитом, малигнизацией) панкреатические кисты.
Симптомы кисты поджелудочной железы
Клиническая картина при наличии кисты поджелудочной железы может существенно отличаться в зависимости от размера, расположения образования, причины его формирования. Довольно часто панкреатические кисты не вызывают симптоматики: полости диаметром до 5 сантиметров не сдавливают соседние органы, нервные сплетения, поэтому пациенты не испытывают дискомфорта. При крупных кистах основным признаком является болевой синдром. Характерный симптом — «светлый промежуток» (временное улучшение клинической картины после острого панкреатита или травмы).
Наиболее интенсивная боль наблюдается в период формирования псевдокисты при остром панкреатите или обострении хронического, поскольку имеют место выраженные деструктивные явления. Со временем интенсивность болевого синдрома снижается, боль становится тупой, может остаться только ощущение дискомфорта, которое в сочетании с анамнестическими данными (перенесенная травма или панкреатит) позволяет заподозрить заболевание. Иногда на фоне такой скудной симптоматики развиваются болевые приступы, причиной которых является внутрипротоковая гипертензия. Резкая выраженная боль может свидетельствовать также о разрыве кисты, постепенное усиление боли на фоне повышения температуры тела и явлений интоксикации – о ее нагноении.
Существенно отличаются симптомы кисты поджелудочной железы, если она сдавливает солнечное сплетение. При этом пациенты испытывают постоянную выраженную жгучую боль, иррадиирующую в спину, которая может усиливаться даже от сдавления одеждой. Состояние облегчается в коленно-локтевом положении, боль купируется только наркотическими анальгетиками.
Симптомами кисты поджелудочной железы могут быть и диспепсические явления: тошнота, иногда – рвота (ею может заканчиваться приступ боли), неустойчивость стула. В результате снижения экзокринной функции органа нарушается всасывание в кишечнике питательных веществ, снижается вес.
Для данной патологии характерен синдром сдавления соседних органов: если киста находится в области головки железы — возможна механическая желтуха (иктеричность кожи и склер, кожный зуд); при сдавлении воротной вены развиваются отеки на нижних конечностях; если образование нарушает отток мочи по мочеточникам, характерна задержка мочеиспускания. Редко крупные панкреатические кисты сдавливают просвет кишечника, в таких случаях может развиться неполная кишечная непроходимость.
Диагностика кисты поджелудочной железы
Консультация гастроэнтеролога при подозрении на панкреатическую кисту позволяет выявить характерные жалобы пациента, анамнестические данные. При осмотре живота возможна его асимметрия – выпячивание в области расположения образования. При проведении лабораторных анализов обычно специфических изменений нет, возможен незначительный лейкоцитоз, увеличение СОЭ, в некоторых случаях – повышение уровня билирубина и активности щелочной фосфатазы. Концентрация ферментов поджелудочной железы зависит не столько от наличия кисты, сколько от стадии панкреатита и степени повреждения железы. Примерно в 5% случаев нарушается эндокринная функция панкреас и развивается вторичный сахарный диабет.
Высокоинформативны инструментальные методы визуализации кисты. УЗИ поджелудочной железы позволяет оценить размеры образования, а также косвенные признаки осложнений: в случае нагноения определяется неравномерность эхосигнала на фоне полости, при малигнизации – неоднородность контуров. Компьютерная томография и магнитно-резонансная томография (МРТ поджелудочной железы) дают более детальную информацию о размерах, расположении кисты, наличии ее связи с протоками. В качестве вспомогательного метода может применяться сцинтиграфия, при которой киста определяется как «холодная зона» на фоне общей паренхимы органа.
Особое место в диагностике кисты поджелудочной железы отводится эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Данная методика дает детальную информацию о связи кисты с протоками железы, что определяет тактику лечения, однако при проведении обследования существует высокий риск инфицирования. Поэтому в настоящее время ЭРХПГ проводится исключительно при решенном вопросе о хирургическом лечении с целью выбора способа операции.
Лечение кисты поджелудочной железы
Лечение кисты поджелудочной железы хирургическое. Не существует единой тактики ведения пациентов с этим заболеванием, и выбор операции зависит от причин формировании кисты, ее размеров, морфофункциональных изменений ткани органа, а также состояния протоковой системы.
Специалисты в области хирургической гастроэнтерологии выделяют три основных направления тактики при кисте поджелудочной железы: ее удаление, внутреннее и наружное дренирование. Удаление образования производится путем резекции части поджелудочной железы вместе с кистой, при этом объем определяется размерами кисты и состоянием паренхимы органа (может быть выполнена резекция головки железы, дистальная, панкреатодуоденальная резекция).
Внутренние дренирующие вмешательства могут проводиться путем наложения анастомоза между кистой и желудком (цистогастростомия), двенадцатиперстной (цистодуоденостомия) или тонкой кишкой (цистоэнтеростомия). Данные методы считаются наиболее физиологичными: они обеспечивают пассаж панкреатического секрета, устраняют болевой синдром, редко приводят к рецидивам.
Наружное дренирование кисты применяется реже. Такое вмешательство показано при нагноении полости, несформировавшихся кистах, обильной васкуляризации образования, а также тяжелом общем состоянии пациента. Подобные операции являются паллиативными, поскольку существует риск нагноения и рецидивирования кисты, формирования панкреатических свищей, которые очень плохо поддаются консервативному лечению и иногда требуют проведения технически намного более сложных вмешательств. Любой вид дренирующих операций проводится только после подтверждения неопухолевой этиологии образования.
В последнее время все большую распространенность приобретают малоинвазивные дренирующие оперативные вмешательства, которые используются как альтернативное лечение. Однако, несмотря на малую инвазивность и теоретическую перспективность таких методов лечения, очень часто развиваются осложнения в виде формирования наружных панкреатических свищей, сепсиса.
Консервативная терапия при кисте поджелудочной железы определяется основным заболеванием. В случае панкреатита обязательно назначается диета, направленная на максимальное снижение панкреатической секреции. Применяются замещающие препараты, анальгетики, проводится контроль уровня гликемии, при необходимости – ее коррекция.
Прогноз и профилактика кисты поджелудочной железы
Прогноз при кисте поджелудочной железы зависит от причины заболевания, своевременности диагностики и хирургического лечения. Данная патология характеризуется высокой частотой осложнений – от 10 до 52% всех случаев сопровождаются нагноением, перфорацией, образованием свищей, озлокачествлением или внутрибрюшным кровотечением. Даже после хирургического лечения существует риск рецидивирования. Профилактика кист поджелудочной железы заключается в отказе от алкоголя, своевременном адекватном лечении заболеваний желудочно-кишечного тракта (ЖКБ, панкреатитов), рациональном питании.
Источник
 Некоторые патологии долго развиваются бессимптомно и обнаруживаются случайно. К таковым можно отнести кисту поджелудочной железы – жидкостное новообразование снаружи или внутри органа. Заболевание все чаще встречается у молодых людей. Врачи связывают это с ростом алкогольных и токсических поражений железы, распространенностью различных форм панкреатита. Киста требует пристального наблюдения, а в некоторых случаях – срочного хирургического вмешательства.
Некоторые патологии долго развиваются бессимптомно и обнаруживаются случайно. К таковым можно отнести кисту поджелудочной железы – жидкостное новообразование снаружи или внутри органа. Заболевание все чаще встречается у молодых людей. Врачи связывают это с ростом алкогольных и токсических поражений железы, распространенностью различных форм панкреатита. Киста требует пристального наблюдения, а в некоторых случаях – срочного хирургического вмешательства.
Механизм возникновения кист в органе
Поджелудочная железа – сложный орган с альвеолярной структурой паренхимы. Все ее микрополости соединяются между собой протоками. По ним перемещается панкреатический сок – секрет поджелудочной, содержащий ферменты. Если отток из одной или нескольких альвеол нарушается, возникает застойный процесс. Из-за расщепляющего действия ферментов он перетекает в воспаление. На его фоне нарушается кровообращение, что способствует распространению патологических изменений по всей структуре органа.
Чтобы остановить процесс, срабатывают защитные механизмы, а зона воспаления обрастает соединительно-тканными или фиброзными волокнами (капсулируется). На этом патология не заканчивается. Во время обрастания плотной капсулой могут быть задеты кровеносные сосуды. Тогда в патологическую полость поступает кровь, экссудат.
Давление в капсуле увеличивается, она растет в размерах, давит на соседние ткани, приводит к появлению новых воспалений и фиброзных тяжей. Внутри нее может начаться гнойно-некротический процесс.
Так формируются кисты. Из-за специфического строения поджелудочной даже современные медики не могут дать этому термину точное определение. Поэтому название объединяет новообразования в любой формы, типа содержимого, размеров и природы.
Причины формирования
Киста может сформироваться в периоде внутриутробного развития. Аномалия обусловлена генетической предрасположенностью и сбоями во время закладки внутренних органов плода. Частота встречаемости врожденных кист не превышает 1,5% среди выявленных новообразований в поджелудочной железе.
Гораздо чаще к появлению патологических капсул приводит острое или хроническое воспаление железы (панкреатит). По статистике, у 54% людей с таким диагнозом через некоторое время диагностируется киста. Патологии вызывают общие факторы:
- пристрастие к жирной пище;
- переедание;
- употребление крепкого алкоголя;
- курение;
- камни в желчном пузыре;
- травмы брюшной полости с ушибом железы.
Кисты образуются при нарушении проходимости панкреатических путей, скоплении в них сока. Такое бывает при долгом голодании и нерациональном питании. Риск появления новообразований повышают любые оперативные вмешательства на органах ЖКТ. Закупорки провоцируют кальцинаты в поджелудочной железе.
Конкременты возникают на фоне нарушений обменных процессов, иногда патологию активизируют глистные инвазии.
Риск образования кисты повышает сахарный диабет, ожирение, желчнокаменная болезнь.
Виды образований
Врачи разделяют новообразования в поджелудочной на истинные и ложные. К первым относят врожденные кисты, их главное отличие – в структуре капсулы. Она образована эпителиальной тканью. В течение жизни такие новообразования не увеличиваются в размерах и редко доставляют дискомфорт, могут исчезнуть без какого-либо лечения.
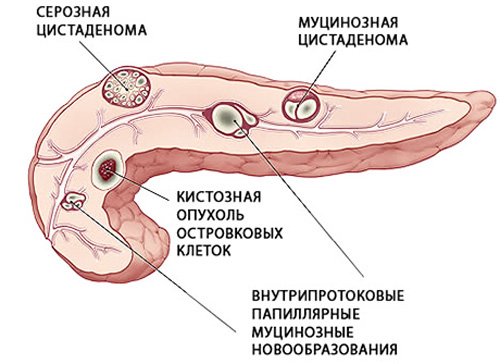
Ложные кисты состоят из содержимого и фиброзной капсулы, формируются в ответ на воспалительные изменения, могут увеличиваться с различной скоростью, некротизироваться, превращаться в абсцессы, малигнизироваться (становиться злокачественными).
По месту расположения выделяют кисты:
- головки поджелудочной железы – чаще всего вызывают яркую симптоматику, могут провоцировать кишечную непроходимость, застои желчи;
- тела – способны сдавливать ободочную кишку и желудок, встречаются чаще других;
- хвоста – редко вызывают дискомфорт, так как даже при крупных размерах не задевают соседние органы.
По природе кисты дифференцируют на:
- неопластические – склонные к перерождению или злокачественные опухоли;
- травматические – возникают после механических травм;
- паразитарные – спровоцированы гельминтами или простейшими;
- воспалительные – появились на фоне панкреатита.
Острой называют кисту в самом начале ее появления. Стенки капсулы в этом случае не сформированы, пространство ограничено основной тканью поджелудочной железы. После появления стенок образование называют подострым или хроническим. При заполнении полости гноем или некротическими массами киста получает название абсцесс.
Новообразования могут быть единичными (четко отграниченные и локализованные только в одной части органа), множественными (выявляются в 2 частях железы) либо диффузными (мелкие кисты по всей паренхиме).
Важная характеристика – размер кисты. До 5 см в диаметре она считается неопасной. Большие образования могут нарушать кровообращение, ущемлять нервы и органы.
К чему ведет киста
Все кисты поджелудочной железы в той или иной степени влекут за собой дисфункцию органа. Небольшие образования могут увеличиваться. При этом они начинают сдавливать кровеносные сосуды, протоки железы, провоцируют застои, все это вскоре перетекают в воспаление. Нарушается выход пищеварительного сока, появляются диспептические расстройства.
В процесс вовлекается все больше клеток органа. Здоровые заменяются фиброзной тканью и орган теряет эластичность. Отток сока может прекратиться полностью. Нарушается метаболизм (белковый, жировой, углеводный), появляются дисфункции других внутренних органов.
 Киста поджелудочной железы — вид под микроскопом
Киста поджелудочной железы — вид под микроскопом
При образовании фиброзных тяжей могут травмироваться кровеносные сосуды, что чревато внутренним кровотечением. Реакция иммунитета на длительное и обширное воспаление непредсказуема: вовлеченные в патологию клетки могут становиться атипичными, и киста превращается в рак.
Рост количества мертвых клеток, гнойных масс, экссудата и кровянистых включений внутри капсулы может закончиться ее разрывом. Это чревато распространением инфекции на весь орган, обширным панкреонекрозом, перитонитом, заражением крови, летальным исходом.
Увеличивающаяся киста затрагивает близлежащие органы и нервные окончания. Она вызывает неприятные ощущения, нарушения пищеварения. Киста поджелудочной железы может существенно снизить качество жизни больного и закончиться плачевно.
Какие симптомы выдают кисту
До значительного увеличения диаметра новообразование никак себя не выдает. Больной может периодически испытывать дискомфорт в левом подреберье, списывать его на невралгию или мышечную боль. Проблемы возникают, когда опухоль становится более крупной – рост кист запускает очередное (или первое) обострение панкреатита.
Боль
Пациент испытывает резкие боли в левом подреберье или в районе желудка, чаще всего после еды. Интенсивность зависит от размеров опухоли. Если ущемлены нервы солнечного сплетения, возникают резкие жгучие боли сразу под грудиной, простреливающие в спину. Если киста давит на мочевыводящие органы, больной чувствует тянущие боли в пояснице и внизу живота.
Характерная особенность – болевые приступы не купируются анальгетическими средствами или спазмолитиками. Лекарства лишь временно ослабляют неприятные ощущения, однако не ликвидируют их полностью. Если киста не спровоцировала некроз тканей, боль через несколько дней отступает. Облегчение может длиться до месяца, после этого приступы возобновляются.
Диспепсия
Из-за нарушенного дренажа поджелудочной железы страдает работа всего пищеварительного тракта. Больного беспокоит тяжесть в животе после еды (даже при мизерных порциях), возникает тошнота. При необратимых поражениях железы развивается неукротимая рвота, которая не приносит облегчения (результат интоксикации организма).
Изменяется работа кишечника. Из-за недостатка ферментов нарушается процесс переваривания пищи, возникает метеоризм, у пациента появляется сильная диарея. В кале присутствуют примеси непереваренной еды и вкрапления жира (стеаторея).
Другие признаки
На фоне тошноты и слабости больной теряет аппетит, а нарушение расщепления еды приводит к дефициту питательных веществ и потере веса. Из-за воспаления и интоксикации поднимается температура. Показатели редко превышают субфебрильные значения, однако при осложнениях наблюдается лихорадка и сильная гипертермия.
Большие кисты вызывают синдром сдавливания внутренних органов. Дополнительные симптомы зависят от силы и локализации давления:
- если сдавлены почки, нарушается отток мочи;
- при давлении на кишечник могут быть задержки стула и симптомы непроходимости (боли, спазмы, асимметрия живота);
- воздействие на печень провоцирует застой желчи и появление желтухи.
При прощупывании зоны проекции поджелудочной на переднюю брюшную стенку может быть выявлена бугристость или выпячивание отдельных участков железы.
Диагностика
Лечением патологий поджелудочной железы занимается гастроэнтеролог. Подозрения на кисту возникают в отношении всех пациентов с панкреатитом и травмами брюшной полости. Им рекомендовано периодически проходить профилактические обследования на предмет новообразований.
Наиболее информативный и быстрый способ обнаружения кисты панкреаса – УЗИ. С помощью ультразвука можно определить само новообразование, приблизительные размеры, форму, положение. С помощью эхоснимка врачи делают предположения о его природе. Четкие границы говорят о доброкачественной кисте, размытые указывают на рак.
Чтобы получить более полную информацию об опухоли, назначают КТ или МРТ. Эти методики хорошо визуализируют кисту, дают сведения о ее природе, размере, связи с кровеносными сосудами и патологическими изменениями в других участках органа.
При необходимости сбора дополнительных сведений назначают инвазивные диагностические мероприятия: сцинтиграфию, ЭРХПГ (исследования протоков с помощью контрастных веществ).
Лечение заболевания
Тактика терапии зависит от характеристик кисты. Доброкачественные новообразования, менее 50 мм в диаметре, не провоцирующие нарушения пищеварения, контролируют с помощью УЗИ. Все большие опухоли подлежат удалению. Небольшие кисты с нечеткими границами подлежат дальнейшему изучению (биопсия, эндоскопия) и срочному удалению при подтверждении злокачественной природы.
Консервативная терапия
Недавно возникшие псевдокисты можно устранить консервативным путем, если быстро купировать воспалительный процесс и возобновить нормальную работу поджелудочной. Рассосаться могут новообразования до 2 см в диаметре. Для этого назначают:
- 7-10 дней постельного режима;
- 2-3 дня голодания;
- строгую диету;
- регуляторы секреции (Омез, Пантопразол);
- спазмолитики (Но-Шпа, Бускопан, Спазмомен);
- антибиотики (для предотвращения распространения инфекции);
- заместительную терапию ферментами (Креон, Мезим, Пангрол, для снижения функциональной нагрузки на орган).
Если в течение месяца киста не исчезает, медикаменты отменяют и контролируют новообразование на случай интенсивного роста. При необходимости планируют операцию.
Хирургическое лечение
Радикальное лечение кисты необходимо в 92% случаев диагностики новообразования. Предпочтительными считаются малоинвазивные методики операций (без больших разрезов брюшной стенки). Они обеспечивают хороший результат, низкий риск рецидива заболевания и послеоперационных осложнений.
Для устранения одиночных кист объемом до 100 мл рекомендуют чрескожные техники операций. Проводят пункционное дренирование и склерозирование новообразований. В первом случае удаляют содержимое кисты, вставляют дренаж. После полного прекращения выделения экссудата трубку извлекают. Склерозирование подразумевает введение в полость кисты химически активного раствора, который обеспечивает очищение капсулы и провоцирует спадание ее стенок. Обе манипуляции приводят к фиброзному зарастанию кисты.
Если малотравматичные способы не могут быть использованы, назначают лапароскопические вмешательства. При них на передней брюшной стенке делают 2-3 небольших разреза, через которые вводят оптическое и хирургическое оборудование. Технологии позволяют провести:
- операцию Фрея – используют в случае сильного расширения панкреатического протока, вычищают полость кисты и создают анастомоз (ушивают стенки протока) в 12-перстную кишку;
- частичную резекцию – назначают при образованиях свыше 5 см в диаметре внутри паренхимы, удаляют сразу часть железы, в которой сосредоточена киста;
- иссечение новообразования – применяют для удаления поверхностных единичных кист, их вскрывают, проводят санацию, наглухо ушивают ткани органа.
С помощью лапаротомных (открытых) операций проводят иссечение и наружное дренирование кист, резекцию больших участков поджелудочной, марсупиализацию новообразований (подшивание краев кисты к контурам разреза с последующим послойным ушиванием раны). Такие методики связаны с высоким риском инфекционных осложнений, образованием свищей, кровотечений, расхождений швов. Недостатками также считается сложность открытых манипуляций, их травматичность и длительный реабилитационный период.
Это интересно! Инновации в лечении
На Международной научно-практической конференции «Современная медицина: актуальные вопросы», проводившейся в России, г. Новосибирск, 6 июля 2016 г., были опубликованы результаты усовершенствованного хирургического метода лечения крупных кист поджелудочной. Метод двойного внутреннего с наружным дренирования применили к 11 пациентам из 59, с диаметром кист более 10 см.
При лапаротомном (открытом) доступе через желудок или зону левого подреберья (при поражении «хвоста» железы) проводили пункцию кисты. Взятый биоматериал сразу отправляли на биохимический и гистологический анализ. Если природа образования была доброкачественная, вскрывали стенку кисты, удаляли некротические массы и другие плотные образования. Далее выполняли анастомоз через желудок и с помощью кетгута вшивали небольшую силиконовую трубку, второй конец которой выводили наружу.
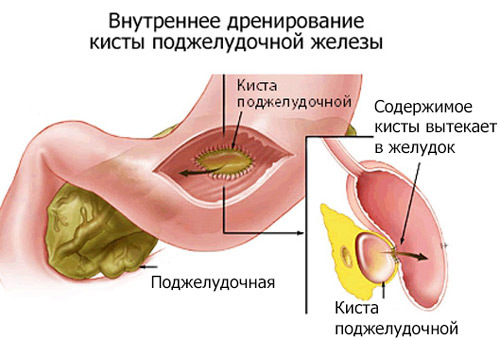
С помощью дренажа добивались возможности промывания полости кисты сильными антисептиками, функциональность анастомоза контролировали с помощью рентгеноконтрастного исследования. Санация кисты в послеоперационном периоде приводила к ускорению ее облитерации (зарастания). После контроля анастомоза и при отсутствии выделений из дренажа трубку удаляли.
Метод способствует формированию состоятельного анастомоза и предотвращает формирование остаточных полостей в поджелудочной железе. Успешность такого лечения подтверждается сокращением периода пребывания пациентов в стационаре (до 10 дней). У всех больных, прооперированных таким способом, не было осложнений после операции и не зарегистрировано рецидива кисты.
Народные способы терапии
Чтобы избежать операции, некоторые целители и фитотерапевты рекомендуют лечиться травами. Метод может быть полезен при «свежих» кистах небольших размеров. Использовать народные рецепты лучше после согласования с врачом и параллельно медикаментозной терапии.
Эффективность трав против кисты поджелудочной не имеет научных подтверждений. Применение только нетрадиционной терапии может привести к увеличению кист в размерах, ускорению ее созревания и разрыву, что чревато фатальными последствиями.
Действие растений базируется на противовоспалительном, секреторном и обезболивающем эффектах. В лечении кист поджелудочной железы рекомендуют употреблять вытяжки из:
- ромашки;
- тысячелистника;
- очитка;
- пижмы;
- сушеницы;
- девясила;
- алоэ;
- бессмертника;
- зверобоя;
- подорожника;
- душицы;
- мяты;
- фенхеля.
Более эффективным считается лечение сборами из перечисленных трав. Составление рецепта лучше доверить опытному фитотерапевту. Ниже представлены наиболее популярные варианты растительных смесей против кист поджелудочной.
Рецепт 1
Смешивают равные количества календулы, тысячелистника и травы чистотела. Чайную ложку растительной смеси заливают стаканом кипятка, оставляют настаиваться под крышкой на 2 часа. После этого вытяжку процеживают, разделяют на 3 равные части. Каждую из них выпивают за 30 минут до приема пищи. Курс лечения длится месяц, через неделю перерыва его повторяют или готовят лекарство по следующему рецепту.
Рецепт 2
Смешивают 2 столовые ложки сушеных цветков календулы и такое же количество измельченных стрелок подорожника, 1 столовую ложку травы пижмы. Чайную ложку сбора заваривают в стакане кипятка на протяжении полутора часов. После процеживания делят вытяжку на 3 части, принимают за полчаса до еды. Курс лечения месяц
В некоторых источниках рекомендуют чередовать 2 сбора между собой. Чтобы избавиться от кист, необходимо пройти 3 цикла терапии.
Рецепт 3
Берут брусничный, земляничный, черничный лист, а также створки фасоли и измельченные кукурузные рыльца. Столовую ложку смеси заваривают стаканом кипятка в термосе на протяжении ночи. Утром вытяжку процеживают, натощак выпивают половину стакана. Курс лечения 2 недели, затем нужно проконсультироваться с врачом и при необходимости продолжить терапию.
Рецепт 4
Смешивают зверобой, листья мяты, ромашку, подорожник, тысячелистник и сушеницу. Чайную ложку сбора заваривают на протяжении 2 часов в стакане кипятка. После процеживания принимают 3 раза в день за полчаса до еды. Настой обладает выраженными спазмолитическими свойствами и останавливает рост кисты.
Прогноз для жизни и рекомендации
Кисты поджелудочной железы имеют не слишком благоприятные прогнозы. Даже при своевременном диагностике, тщательном контроле и удалении новообразования есть риск развития осложнений и перерождения его в рак. С разрывами кист и нагноением тканей сталкивается около 55% больных. Приблизительно четвертая часть операций заканчивается рецидивами.
Образ жизни
Пациенту с выявленной кистой нужно отказаться от вредных привычек, употребления алкоголя, курения. Залогом правильной работы железы станет рациональное питание и соблюдение всех врачебных предписаний. Раз в 3 месяца следует проходить профилактическое УЗИ. Аналогичные рекомендации актуальны и для тех пациентов, которые перенесли операции по удалению кисты.
Диета
В первые дни после операции больного не кормят. Голод и покой обеспечат ускоренное восстановление тканей панкреаса. Через 2-3 дня в рацион вводят протертые крупы, нежирные сорта мяса и нейтральные овощи после температурной обработки в виде пюре. Дальнейшие указания относительно диеты врач дает в индивидуальном порядке.
Режим питания при кисте и после выписки из стационара организовывают по таким правилам:
- полный отказ от жирного, копченого, жареного, соленого, маринованного;
- ограничение сладостей;
- употребление неволокнистых овощей и фруктов только после температурной обработки;
- мягкая консистенция всех блюд для легкого усваивания;
- отказ от стимуляторов секреции панкреатического сока (бобовые, щавель, специи, наваристые бульоны, грибы);
- частые приемы пищи мелкими порциями.
При благоприятном исходе лечения больной постепенно возвращается к обычному режиму питания. Если есть угроза рецидива или установлен хронический панкреатит, диету соблюдают пожизненно.
Заключение
Киста поджелудочной железы может появиться у человека любого возраста и гендерной принадлежности. В группе повышенного риска люди с хроническим и острым панкреатитом (подробнее о симптомах панкреатита и методах лечения читайте по ссылке здесь), любители жирной еды и горячительных напитков.
Новообразование приносит дискомфорт, когда вырастает до внушительных размеров. Оно может преобразоваться в рак железы, грозит распространением инфекции по всему организму. В большинстве случаев необходимо хирургическое лечение. Чем раньше выявлена патология, тем больше шансов устранить ее малоинвазивными операциями.
Источник