На каком сроке развивается поджелудочная железа
Формирование поджелудочной железы у плода — эмбриогенез, морфогенез
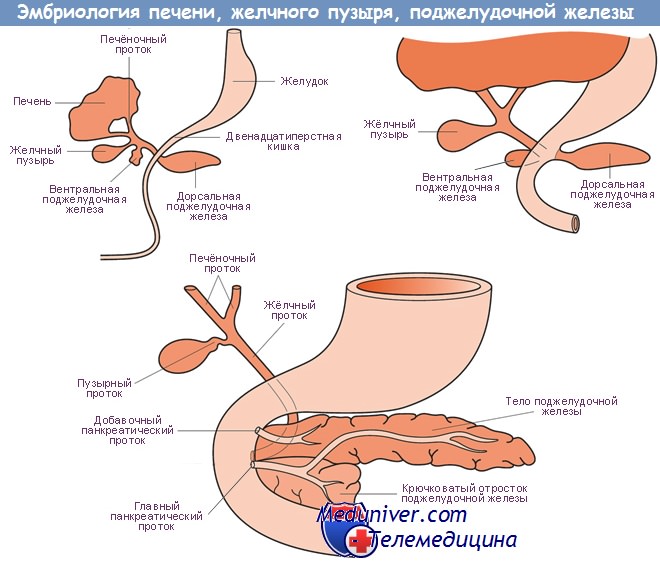
Морфогенез поджелудочной железы человека начинается на 30-й день гестации. Формирование поджелудочной железы сначала сопровождается появлением на противоположных поверхностях головной кишки дорсальной и вентральной панкреатических почек. По мере увеличения эпителиальных почек происходит формирование древовидной системы протоков за счет их прогрессивного роста и ветвления.
Вследствие дальнейшего роста и вращения развивающейся кишечной трубки две панкреатические почки двигаются навстречу друг другу и сливаются на сроке гестации около 7 нед.
Сначала в железе определяются отдельные эндокринные клетки, а затем формируются островки поджелудочной железы. На сроке гестации около 20 нед в экзокринной части поджелудочной железы появляются признаки ферментативной активности. Собственно секреция начинается на 5-м месяце внутриутробного развития, причем продукция каждого из ферментов имеет индивидуальные особенности.
Развитие поджелудочной железы представляет собой один из классических примеров взаимодействия эпителия и мезенхимы. Было продемонстрировано, что для роста и дифференцировки поджелудочной железы необходимо присутствие мезенхимы, несмотря на то что как эндокринные, так и экзокринные клетки формируются из энтодермы головной кишки.
При изучении развития изолированных энтодермы и мезенхимы в различных условиях культивирования in vitro обнаружено, что «по умолчанию» идет дифференцировка поджелудочной железы, приводящая к образованию эндокринных клеток. В то же время для полноценного органогенеза железы необходимо совместное действие внеклеточного матрикса и мезенхимных факторов.
Дорсальная, или спинная, панкреатическая почка развивается в зоне, где экспрессия Shh подавляется факторами, продуцируемыми дорсальной областью хорды. Способность реагировать на регулирующие сигналы определяется изначальной экспрессией ряда энтодермальных факторов, таких как HNF1b, HNF3a иb (FoxAl и FoxA2), HNF4a, HNF6, GATA4, GATA5 и GATA6. Некоторые из указанных факторов контролируют экспрессию панкреатодуоденального гомеобокса 1 (Pdx-1).
Препанкреатическая энтодерма экспрессирует два уникальных гена — pdx-1 и blх-9. Одним из наиболее ранних признаков возникновения поджелудочной железы является экспрессия клетками панкреатической почки гена pdx-1. Клетки-предшественники, экспрессирующие ген pdx-1, дают начало всем клеткам поджелудочной железы.
Установлено, что различные факторы контролируют спецификацию дорсального и вентрального отделов поджелудочной железы, при этом экспрессия blx-9 в дорсальной препанкреатической энтодерме предшествует экспрессии pdx-1. У мышей при отсутствии Н1х-9 дорсальная препанкреатическая энтодерма не способна экспрессировать Pdx-1, вследствие чего не формируется дорсальная (спинная) панкреатическая почка.
Вентральная (брюшная) часть поджелудочной железы при этом характеризуется формированием всех четырех типов гормонпродуцирующих клеток островков Лангерганса, однако в существенно меньшем количестве.
Установлено, что белок PDX-1 вырабатывается в эпителии двенадцатиперстной кишки, расположенном в непосредственной близости к панкреатическим почкам, а также в эпителии самих панкреатических почек. У мышей с делецией гена pdx-1 при нормальном развитии всех отделов ЖКТ и всего тела в целом поджелудочная железа не формировалась.
Другая группа исследователей, независимо получивших мышей с нокаутом гена pdx-1, установила, что дорсальная почка поджелудочной железы формировалась, однако ее дальнейшее развитие прекращалось. Дефект развития, связанный с нокаутом гена pdx, ограничен эпителием, в то время как мезенхимные клетки в отсутствие pdx дифференцируются нормально.
Кроме того, у мышей с нокаутом гена pdx наиболее проксимальный отдел двенадцатиперстной кишки развивался аномально: в нем формировались везикулярные структуры, покрытые кубическим эпителием, а не ворсины с цилиндрическим эпителием. Это свидетельствует о том, что pdx-1 оказывает влияние на дифференцировку клеток на значительно большей площади, чем область, из которой развивается поджелудочная железа, что согласуется с ранее обозначенной зоной экспрессии указанного гена. Описана врожденная агенезия поджелудочной железы у человека, связанная с делецией единичного нуклеотида в гене pdx-1.
Сигнальный путь Notch определяет клетки, которые должны дифференцироваться в эндокринные. Предшественники эндокринных клеток временно экспрессируют нейрогенин (ngn) 3, который блокируется влиянием сигнального пути Notch. У мышей при отсутствии ngn3 исчезает способность к формированию любых эндокринных клеток.
С другой стороны, чрезмерная экспрессия ngn3 приводит к дифференцировке всей ткани поджелудочной железы в эндокринные клетки. Клетки, в которых экспрессия ngn3 блокируется сигнальным путем Notch, трансформируются в экзокринные. Для окончательной дифференцировки в экзокринные клетки необходимо присутствие дополнительного фактора — Р48.
У мышей с выключенной экспрессией Р48 отсутствует экзокринная часть поджелудочной железы, однако эндокринные островки полностью сформированы. Экспрессия ngn3 определяет экзокринную функцию клеток, однако период развития и характер взаимодействия с другими главными факторами, определяющими дифференцировку четырех основных типов эндокринных клеток, остаются неизученными. Более детальное описание современных представлений о молекулярных механизмах развития поджелудочной железы изложено в нескольких обзорах.
Учебное видео по развитию желудочно-кишечного тракта (эмбриогенезу)

— Также рекомендуем «Формирование тонкой кишки у плода — эмбриогенез, морфогенез»
Оглавление темы «Эмбриогенез желудочно-кишечного тракта»:
- Формирование желудочно-кишечного тракта у плода — эмбриология, морфогенез
- Регуляция специализации энтодермы при формировании желудочно-кишечного тракта у плода
- Генетическая регуляция формирования кишечной трубки
- Генетическая регуляция формирования органов желудочно-кишечного тракта
- Формирование пищевода у плода — эмбриогенез, морфогенез
- Формирование желудка у плода — эмбриогенез, морфогенез
- Формирование печени у плода — эмбриогенез, морфогенез
- Формирование поджелудочной железы у плода — эмбриогенез, морфогенез
- Формирование тонкой кишки у плода — эмбриогенез, морфогенез
- Дифференциация стволовых клеток тонкой кишки — эмбриогенез, морфогенез
Источник
Поджелудочная железа — это жизненно важный орган, патологии которого сказываются на жизнеспособности новорождённого малыша. Выявить многие аномалии развития этого органа можно на скрининговом УЗИ плода.

Особенности формирования поджелудочной железы
Орган развивается из двух независимых друг от друга закладок на 30-й день со дня гестации из дорсальной и вентральной почек. Дорсальная ветка развивается из эпителиальных клеток стенки 12-перстной кишки. Из вентральной почки развивается головка поджелудочной железы.
На 11 неделе образуются протоки, в которых к 19-й неделе выделяется белково-слизистый секрет, способствующий пищеварению плода. Затем в процессе образования железистой ткани дорсальная и вентральная почки срастаются между собой. Дорзальный проток служит для оттока жидкости из хвоста поджелудочной железы в вентральный проток, который соединён с 12-перстной кишкой желчным протоком.
Отличительная черта строения поджелудочной железы служит расположение на поверхности большого количества секреторных клеток, выделяющих гормоны в кровь. Они образуют островки, которые отвечают за выработку определённого гормона. Так, островки Лангерганса отвечают за выработку гормона инсулина, участвующего в расщепление глюкозы в крови.
Патология развития клеток на островке Лангерганса приводит к самому распространённому заболеванию эндокринной системы — сахарному диабету.
Причины развития патологий поджелудочной у плода
Врождённые аномалии поджелудочной железы имеют генетическую природу. Часто мутации происходят по причине неблагоприятного воздействия различных факторов на будущего отца или будущую мать за определённое время до зачатия, а также на первых неделях беременности.
К неблагоприятным условиям относятся:
- радиационное воздействие, рентгеновское излучение;
- состояние алкогольного опьянения, влияние большого количества никотина на момент зачатия;
- приём некоторых медицинских препаратов;
- вирусы и инфекции.
Когда и как можно обнаружить аномалии
Выявление аномалий поджелудочной железы у плода возможно не ранее конца 2-го триместра беременности. Сканирование проводится трансвагинальным датчиком в косых плоскостях сечений брюшной полости. При этом визуализация органа возможна, если позвоночник плода обращён к задней стенке брюшной полости матери.
Патологии поджелудочной железы, выявляемые с помощью УЗИ, условно разделяют на следующие группы:
Нарушение подвижности органа
- Аберрантный вариант. Развивается на фоне других патологий органов ЖКТ. Выражается в визуализации дополнительной поджелудочной железы, вросшей в стенку желудка или кишечника. Сама по себе патология не опасна, но она способствует развитию осложнений.
Дополнительный орган выходит в полость желудка или кишечника, что вызывает воспаление либо развитие новообразований. Аберратный вариант встречается при синдроме Эдвардса, для которого характерны различные внутриутробные пороки. На УЗИ дополнительная железа имеет гипоэхогенную структуру и дополнительный анэхогенный проток.
Учитывая, что патология выявляется на поздних сроках беременности, малыша готовят к операции в ближайшие дни после рождения либо наблюдают за функционированием органа.
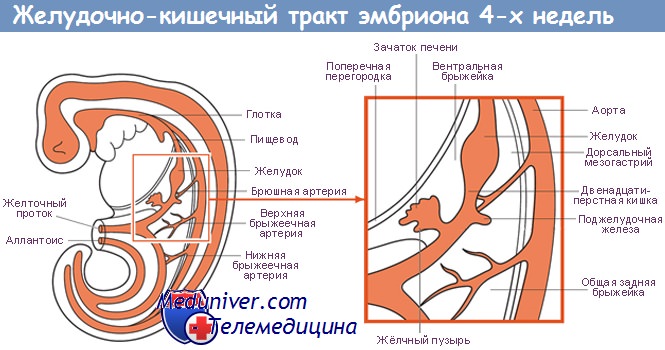
- Кольцевидный вариант. Аномалия связана с особенностями развития поджелудочной железы. Орган развивается из двух панкреатических почек, расположенных на концах кишечной трубки на сроке 3 недели с момента зачатия.
Со временем почки начинают расти, формируется система протоков и ветвлений. Кишечная трубка также развивается и вращается, и обе почки, начиная с 7 недели со дня последней гестации, начинают двигаться навстречу друг другу, охватывая вращающуюся кишечную трубку, и сливаются в головку поджелудочной железы. Вокруг неё образуется петля 12-перстной кишки, и к 10-й неделе поджелудочная железа завершает своё формирование.
Под воздействием неблагоприятных условий (алкоголь, ионизирующее излучение) происходит атрофия сегмента 12-перстной кишки и стеноз органа, в результате которого происходит декомпенсация, и происходит сращение одного из панкреатического зачатка со стенкой 12-перстной кишки.
Кольцевидный панкреатический отросток сдавливает участок 12-перстной кишки, из-за чего в 33% случаев новорождённые с кольцевидной поджелудочной железой имеют стенозы и атрезии кишечника.
Патология встречается довольно часто — в 5 случаев на 1000 новорождённых. Около 0,1% самопроизвольных выкидышей при исследовании имели кольцевидную форму панкреатических зачатков. Однако в половине случаев о патологии человек узнаёт в возрасте 30-50 лет при обострении заболевания или при вскрытии в случае внезапной смерти.
Определить на УЗИ кольцевидную поджелудочную железу довольно сложно. Обычно это происходит после 20-й недели, когда орган хорошо визуализируется. Патология сопровождается атрезией или стенозом кишечника, и опытный врач с помощью 4D датчика способен увидеть аномальную форму органа. Бывают случаи, когда врач может ошибочно принять нестандартную форму за злокачественную опухоль, проросшую в стенку кишечника, поэтому к такому диагнозу нужно относиться с осторожностью.
Несмотря на сложность, патология не требует прерывания беременности. Однако врачи должны быть готовы к появлению малыша с кольцевидной поджелудочной железой. За ребёнком будет вестись наблюдение, и в случае серьёзных сбоев в работе организма ему проведут операцию, сделав обходные петли кишечника вокруг суженного кольцом поджелудочной железы участка 12-перстной кишки.
- Расщепление железы. Это аномалия протоковой системы поджелудочной железы, при которой происходит расщепление органа и добавляется дополнительный проток, который берёт на себя основную выводящую функцию. Через него выводится желчь и пищеварительный секрет, однако ширина протока для этого не предназначена. Нарушается дренирование поджелудочной железы, внутри протока повышается давление, происходит закупорка протока и воспаление поджелудочной железы.
В мире рождается около 11% людей с такой патологией. Главной её причиной считается нарушение сращивания зародышевых листков, в результате которого протоки не объединяются, а остаются как в эмбриональный период. Это случается на сроке 30 дней-12 недель с момента зачатия. В 70% случаев визуализируется полное раздвоение протоков поджелудочной железы. Весь поджелудочный сок выходит через добавочный проток, а через большой — желчь.
В 25% случаев патология вызывает врождённый панкреатит. В 6% случаев расщепление протоков является неполным, и в некоторых участках протоки соединяются, но в 12-перстную кишку выходят изолированно друг от друга.
На УЗИ раздвоение поджелудочной железы выражается в неоднородной эхогенности, дополнительный проток имеет более плотную структуру и повышенную эхогенность. Если наблюдается воспаление поджелудочной железы вследствие закупорки протока, эхогенность понижается из-за отёка тканей. Часто поджелудочная железа имеет увеличенные размеры и неоднородную эхоструктуру. Однако патология не является показанием к аборту, потому что в большинстве случаев удвоение не приводит к инвалидности, если плод не имеет выявленных хромосомных аномалий.
Недоразвитие
Агенезия. Агенезия или полное отсутствие поджелудочной железы — патология, несовместимая с жизнью плода. Обычно у женщины случается выкидыш, если у плода имеется данная аномалия. В настоящее время в мире известно только 10 случаев выявления на УЗИ агенезии поджелудочной железы у плода.
Дополнительно у него диагностируются различные пороки развития внутренних органов и полное отсутствие островков Лангерганса, что говорит о тяжелейшей форме сахарного диабета. При тотальной агенезии поджелудочной железы плод погибает на определённом сроке, поэтому женщине порекомендуют прервать беременность.
Гипоплазия. Заключается в недоразвитости какой-то части поджелудочной железы либо в уменьшении размеров органа при сохранении функциональности всех отделов. При частичной гипоплазии сохраняется только головка, а тело либо хвост отсутствуют. Данная патология — следствие хромосомного нарушения, и сопровождается другими тяжёлыми пороками.
Существует и наследственный фактор, когда гипоплазией поджелудочной железы страдали несколько поколений. На УЗИ ткань органа заметно меняет эхоструктуру, в ней заметны фиброзные изменения и жировая ткань. Генные мутации происходят на 1 триместре, в основном при поражении каким-либо вирусом (энтеровирус, паротит).
Изолированно гипоплазия поджелудочной железы встречается крайне редко, и главным осложнением после рождения малыша будет тяжёлая форма сахарного диабета вследствие неправильного формирования островков Лангерганса, вырабатывающих инсулин. При хромосомных нарушениях и комплексе патологий у плода женщине предлагают прервать беременность.
Атипичные формы органа. Ткань поджелудочной железы (паренхима) очень эластична, поэтому легко принимает любую форму. Аномалией считается только круглая форма поджелудочной железы, когда она охватывает кольцом 12-перстный кишечник. В норме орган имеет вытянутую форму, иметь изогнутый хвост, вообще не иметь загибов, иметь форму гантели.
У плода поджелудочная железа подвижна, однако после рождения её положение стабилизируется. Орган деформируется только в случае воздействия внешних факторов — приёма лекарственных препаратов, токсического воздействия, ионизирующего излучения. У плода деформация имеет хромосомный фактор.
На втором месте — кистозное перерождение. Большие кисты от 6 см деформируют контуры. На УЗИ поджелудочная железа плода увеличена в размерах, её контур неровный, наблюдаются ассиметричные выпячивания, хотя сама киста при ультразвуковой диагностике не визуализируется.
Камни в поджелудочной железе. Это явление крайне редкое, на поздних сроках на УЗИ видно гиперэхогенное новообразование непонятного происхождения. Главной причиной этому явлению служат внутриутробные инфекции.
При подозрении на камни делается анализ амниотической жидкости на скрытые инфекции, в частности, токсоплазмоз. Камень сам по себе не исчезнет, его надо удалять хирургически после рождения малыша. Однако инфекцию следует вылечить ещё в период беременности, потому что она будет вызывать камнеобразование.
Выводы
Своевременное обследование в хорошей клинике позволяет вовремя обнаружить патологии поджелудочной железы у плода и сделать выводы о дальнейшем состоянии здоровья у ребенка.
Поделиться ссылкой:
Источник
Эмбриональное развитие поджелудочной железы
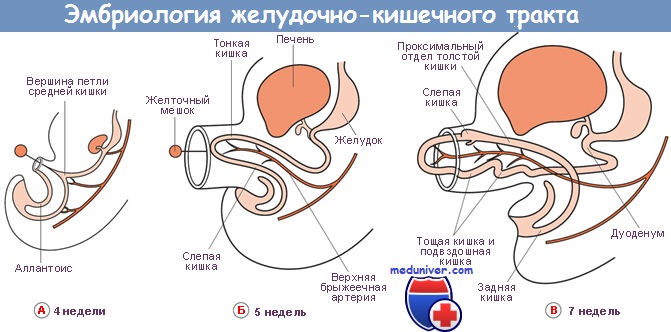
Поджелудочная железа развивается из отдельных зачатков — вентрального и дорсального, — образующихся из соединения эмбриональных передней кишки со средней. Дорсальный зачаток увеличивается влево и формирует основную массу зрелой железы.
Вентральный зачаток, тесно связанный с развивающимся общим желчным протоком, первоначально отходит от двенадцатиперстной кишки. Он соединяется с дорсальной системой только на седьмой неделе внутриутробного развития, после ротации позади эмбриональной двенадцатиперстной кишки, и расположен каудально от дорсального зачатка.
Обе части первичной поджелудочной железы содержат аксиальные протоки: дорсальный проток развивается из стенки двенадцатиперстной кишки, а вентральный — из общего желчного протока. При их слиянии вентральный проток (вирзунгов) продолжается дорсальным протоком (санториниев), образуя главный панкреатический проток.
Таким образом, общий желчный и панкреатический протоки открываются в двенадцатиперстную кишку на большом сосочке, тогда как часть дорсального протока внутри головки поджелудочной железы становится более или менее рудиментарной и открывается в двенадцатиперстную кишку проксимально от большого сосочка на небольшом добавочном или малом сосочке.
Полное отсутствие слияния систем двух протоков приводит к развитию разделенной поджелудочной железы. Такая аномалия встречается приблизительно у 5% людей и может быть предрасполагающим фактором панкреатита. Также возможно неполное слияние, при котором санториниев проток остается главным.
Недостаточный поворот тела вентрального зачатка по оси с устьем его протока может привести к развитию кольцевидной поджелудочной железы, окружающей вторую часть двенадцатиперстной кишки, что может вызвать обструкцию двенадцатиперстной кишки.
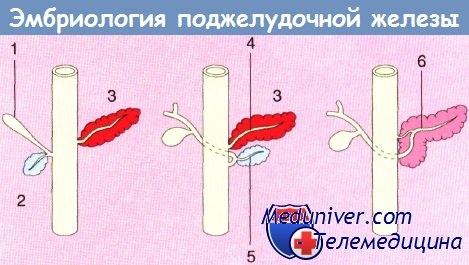
Схема, показывающая анатомию развивающейся поджелудочной железы:
1 — билиарный зачаток; 2 — вентральный;
3 — дорсальный; 4 — санториниев проток;
5 — вирзунгов проток; 6 — главный панкреатический проток.
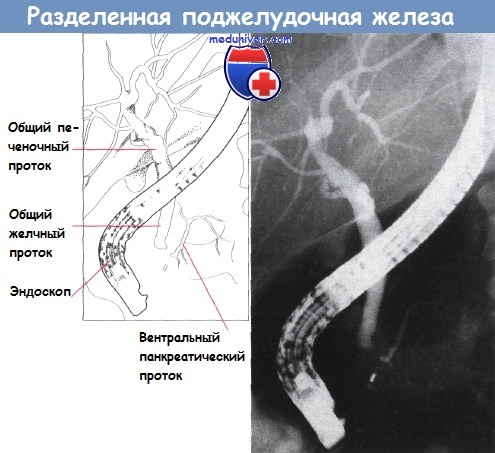
Разделенная поджелудочная железа. Определяются протоки в вентральной части железы.
Видно их отсутствие справа от позвоночника.
Хорошо заметно близкое расположение к поджелудочной железе общего желчного протока.
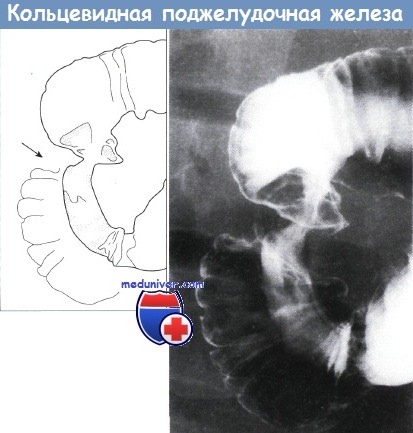
Верхний отдел желудочно-кишечного тракта, кольцевидная поджелудочная железа.
Наблюдается очаговое циркулярное ровное сужение середины второй части двенадцатиперстной кишки.
Дуоденальные складки и слизистая оболочка в остальном нормальные. Рентгенограмма с двойным контрастированием.
— Также рекомендуем «Острый панкреатит — диагностика»
Оглавление темы «Заболевания желудочно-кишечного тракта»:
- Сифилис заднего прохода — диагностика
- Гонорея прямой кишки — диагностика
- Предраковые состояния анальной области — диагностика
- Злокачественные опухоли анального канала — диагностика
- Врожденные аноректальные аномалии — диагностика
- Поджелудочная железа в норме — анатомия, методы обследования
- Эмбриональное развитие поджелудочной железы
- Острый панкреатит — диагностика
- Хронический панкреатит — диагностика
- Наследственный панкреатит — диагностика
Источник
