Нарушения функции поджелудочной железы патофизиология
Воспалительные
процессы в ткани поджелудочной железы
приводят к развитию панкреатита, острого
и хронического. В этиологии острого
панкреатита существенное значение
придают злоупотреблению алкоголем,
перееданию, избытку жирной пищи, желчным
камням и полипам просвета поджелудочной
железы, механическому повреждению,
инфекциям и интоксикациям. В результате
происходит повышение секреции
панкреатического сока и нарушение его
оттока из поджелудочной железы.
Ключевую
роль при этом играет активация фосфолипазы
А2, вызывающей разрушение мембраны
клеток с высвобождением из них ферментов,
следствием чего становится аутолиз
(самопереваривание) ткани железы, некроз
ее отдельных участков, запуск кининовой
системы с последующим нарушением
гемодинамики, дыхания и др. В тяжелых
случаях развивается панкреатический
шок. Определенную роль в патогенезе
панкреатитов играют нарушения
кровоснабжения железы и иммунопатологические
процессы.
При
снижении эндокринной функции поджелудочной
железы вероятен муковисцидоз (у больных
нарушен обмен жира и белка), проявляющийся
хронической стеатореей и выраженной
гипотрофией, поскольку становится
невозможным всасывание частично
переваренных продуктов.
Особый
раздел патологии ЖКТ составляют болезни
оперированного желудка. Как правило,
после гастрэктомии (частичной или
тотальной) расстройство всасывания
незначительно. Однако быстрая эвакуация
содержимого из небольшого остаточного
желудка в двенадцатиперстную кишку
чревата демпинг-синдром и гипогликемией.
При
демпинг-синдроме вскоре после приема
пищи больной испытывает чувство
дискомфорта в области живота, обморочное
состояние, тошноту. Полагают, синдром
обусловлен внезапным перемещением в
двенадцатиперстную кишку жидкости,
имеющей высокое осмотическое давление.
До того, как эта чрезмерно большая
нагрузка устраняется в результате
всасывания, вода поступает в соответствии
с осмотическим градиентом из внеклеточной
жидкости в просвет кишечника. Уменьшение
объема плазмы вызывает обморочное
состояние, тогда как нарастание объема
жидкого содержимого сопровождается
чувством дискомфорта в области живота.
Демпинг
— синдром сопровождается гипогликемией,
если пища, богатая глюкозой, поступает
двенадцатиперстную кишку быстрее, чем
обычно. В подобном случае скорость
всасывания глюкозы очень высока. Резкое
увеличение концентрации в плазме глюкозы
вызывает выброс инсулина, в результате
ее содержание там быстро падает, и
нередко появляются симптомы гипогликемии,
наблюдаемые в типичных случаях через
2 ч после приема пищи.
Глава 11. Патофизиология печени
Этиологические
факторы, вызывающие заболевания печени,
многочисленны и разнообразны. Выделяют
следующие основные их группы.
1. Биологические факторы
Основные
инфекционные факторы, повреждающие
печень — вирусы. В настоящее время
известно пять видов вирусов гепатита:
—
вирус гепатита А;
—
вирус гепатита В;
—
вирус гепатита С;
—
вирус гепатита ни А ни В:
1)
вирус спорадического гепатита ни А ни
В;
2)
вирус эпидемического гепатита ни А ни
В.
Названные
вирусы обладают прямой гепатотропностью.
Некоторые другие вирусы при их циркуляции
в крови тоже влияют на печень; тогда
печеночная симптоматика присоединяется
к основному заболеванию (инфекционному
мононуклеозу, желтой лихорадке,
цитомегалии, герпесу, отдельным видам
энтеровирусной инфекции).
Бактерии,
как правило, не вызывают собственно
заболеваний печени, но способны нарушать
ее функции и инициировать различные
печеночные синдромы. Выраженные нарушения
отмечаются при лептоспирозе, токсоплазмозе,
бруцеллезе. Хронические заболевания
печени развиваются при туберкулезе,
сифилисе.
Грибковые
поражения печени, как правило, вторичны,
т.е. возникают на фоне какого-то другого
заболевания.
Можно
говорить о паразитарном поражении
печени, например, эхинококком или
желчевыводящих путей, например,
описторхиями. Отметим также поражения
печени при аскаридозе, амебиазе.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
30.03.20151.23 Mб38Patologicheskaya_anatomia_-_Strukov_Serov.docx
- #
- #
- #
Источник
Сахарный
диабет представляет собой собирательную,
дифференцированную группу клинических
синдромов, в основе которых лежит
абсолютная или относительная инсулиновая
недостаточность. Характеризуется
нарушением обмена основных энергетических
субстратов — углеводов, белков, жиров,
а также сопровождается первичными или
вторичными изменениями секреции многих
гормонов — не только инсулина, но и
глюкагона, катехоламинов, СТГ, кортизола
—
или
по крайней мере чувствительности к ним.
Сахарный
диабет — это, по-видимому, сочетанная
полиэндокринная форма патологии. Он
сопровождается ускоренным развитием
атеросклероза, увеличивает риск поражения
коронарных сосудов в 4 раза и более,
служит главной причиной слепоты и
занимает
3-е
место среди основных причин смертности.
Классификация (воз, 1979)
1.
Спонтанный сахарный диабет:
—
тип I, или инсулинзависимый диабет;
—
тип II, или инсулиннезависимый диабет.
2.
Вторичный диабет:
—
при заболеваниях пожелудочной железы
(панкреопривный диабет — панкреатотомия,
недостаточность функции железы,
гемохроматоз);
—
гормональные нарушения: избыточная
секреция контр-
инсулярных
гормонов (акромегалия, синдром Кушинга,
фео-
хромоцитома);
—
лекарственный — калийвыводящие диуретики,
контринсу-
лярные
гормоны, психотропные средства, дифенилги-
дантоин;
—
связанный со сложными генетическими
синдромами (атаксия-телеангиэктазия,
синдром Лоренса-Муна-Бидля, миото-
ническая
дистрофия, атаксия Фридрейха).
3.
Нарушение толерантности к глюкозе
(ранее называвшееся химическим,
бессимптомным, латентным и субклиническим
диабетом): нормальный уровень глюкозы
в крови натощак, а через 2 ч после приема
глюкозы — более 1400 мг/мл, но ниже 2000 мг/мл.
4.
Диабет беременных: нарушение толерантности
к глюкозе, начавшееся при беременности.
Предложенная
классификация не исчерпывает все
возможные формы сахарного диабета. В
частности, обнаружены новые синдромы:
диабет, связанный с недостаточностью
питания; обусловленный образованием
антител к рецепторам инсулина;
обусловленный генетическими дефектами
структуры инсулина, семейная
гиперпроинсулинемия и др.
К
настоящему времени не удалось обнаружить
единый этиологический фактор, служащий
причиной спонтанного диабета. Накапливается
все больше данных о том, что сахарный
диабет — гетерогенная группа расстройств
с различной этиологией. Наиболее часто
в происхождении сахарного диабета
выявляется роль генетических факторов,
аутоиммунных процессов и факторов
внешней среды (вирусные инфекции,
погрешности в питании).
Давно
установлен семейный характер диабета.
Частота заболевания у родственников в
4-10 раз выше. Конкордантность у монозигот
по диабету составляет 45-96%, у дизигот —
3-37%. Тип наследова-
ния
установить трудно, поэтому обычно
говорят о наследственной предрасположенности,
которая связана при диабете I типа с
локусом HLA — D в коротком плече 6-й хромосомы,
а также с антигенами HLA — B8, BW 15, DW 3, DW.
Присутствие
одного из этих гаплоидов повышает риск
возникновения диабета I типа в 2-6 раз.
Видимо, генетические факторы играют
роль в развитии всех форм спонтанного
диабета; в каждом случае имеются свои
особенности наследования, хотя недостаток
данных затрудняет генетический анализ
и идентификацию «преддиабета».
Нарушение генов короткого плеча 6-й
хромосомы создает предпосылки к
аутоиммунной деструкции В-клеток
островков, вызываемое действием факторов
внешней среды. У больных с I типом диабета
нередко обнаруживаются антитела к
белкам островковых клеток, что
свидетельствует об аутоиммунном
компоненте патогенеза.
Уже
довольно давно сахарный диабет
моделируется на животных с помощью
химических агентов, обладающих
деструктивным свойством в отношении
В-клеток островков (аллоксан, дитизон,
антибиотик стрептозотоцин). Патология
в таких случаях очень сходна с I типом
диабета у человека. В-клетки могут также
избирательно повреждаться -тропными
вирусами (Коксаки-В, цитомегаловирус,
вирус кори, Эпштейна-Барр, эпидемического
паротита).
Следует
заключить, что развитие диабета в каждом
отдельном случае представляет собой
интегрированную реакцию на совместное
действие многих факторов в различных
сочетаниях — генетической предрасположенности,
химических и инфекционных факторов,
аутоиммунных процессов, нарушений
питания, физической активности,
психических стрессовых ситуаций и др.
При
диабете II типа главным приобретенным
фактором, участвующим в развитии
заболевания, является ожирение, которым
страдают до 80% больных.
У
«тучных» людей отмечается повышенная
распространенность диабета. Его появление
больше зависит от того, насколько давно
человек растолстел, чем от степени
ожирения. Механизм развития сахарного
диабета связан с инсулинорезистентностью.
Ожирение сопровождается гиперинсулинемией,
причем как натощак, так и после приема
пищи. Гиперинсулинемия — следствие, а
не причина ожирения, о чем свидетельствует
тот факт, что уменьшение массы тела
приводит к снижению уровня инсулина,
тогда как увеличение ее сопровождается
гиперинсулинемией. К факторам, определяющим
величину гиперинсулинемии при ожирении,
относят: степень ожирения, калорийность
пищи, содержание в ней углеводов, а также
степень физической активности.
Между
весом тела и уровнем повышения инсулина
в крови выявляется прямая корреляция
(конечно, при ожирении, а не при увеличении
мышечной массы). Уменьшение содержания
углеводов в пище и ее калорийности ведут
к нормализации уровня инсулина задолго
до достижения нормальной массы тела.
Физические нагрузки способствуют
снижению инсулина независимо от
уменьшения массы тела, поскольку
поглощение глюкозы работающими мышцами
не зависит от увеличения секреции
инсулина. Физическая нагрузка как бы
превращает скелетные мышцы в
инсулиннезависимые ткани.
В
основе гиперинсулинемии при ожирении
лежит, по-видимому, гипераминоацидемия,
стимулирующая -клетки островков.
Регуляция
инсулиновых рецепторов (степень
занятости) определяется окружающей
концентрацией инсулина. В условиях
гиперинсулинемии (ожирение) число
рецепторов уменьшается, тогда как при
гипоинсулинемии (голодание) — увеличивается.
Именно уменьшением числа инсулиновых
рецепторов при ожирении и объясняют
развитие инсулинорезистентности.
У
генетически предрасположенных лиц с
ограниченной способностью секретировать
инсулин ожирение создает такие потребности
в гормоне, которые превышают способность
-клеток. Предполагается также влияние
на развитие диабета и нарушения механизмов
регуляции аппетита.
Диабет
может сформироваться вторично вследствие
деструктивных процессов или хирургического
вмешательства на поджелудочной железе
(панкреопривный диабет); в результате
гиперсекреции гормонов-антагонистов
инсулина; в условиях снижения толерантности
к глюкозе при неэндокринных расстройствах
(уремия, цирроз печени). Предположительно
в каждом случае определенную роль играет
и генетическая предрасположенность. В
связи с этим, в частности, увеличивается
вероятность того, что данная степень
разрушения поджелудочной железы или
степень гиперсекреции контринсулярных
гормонов приведет к гипергликемии.
При
панкреопривном диабете отмечается
большая наклонность к гипогликемии,
меньшая частота кетоза и потребность
в инсулине, чем при спонтанном.
В
значительной степени указанные
особенности определяются недостаточностью
глюкагона, в то время как при спонтанном
диабете имеет место гиперглюкагонемия.
Панкреатический
сахарный диабет подразделяют на
фиброкалькулезный и протеиндефицитный.
При фиброкалькулезном диа-
бете
в протоках поджелудочной железы
обнаруживаются кальцинаты и фиброз
железы без воспалительных процессов.
Наблюдается низкая секреция инсулина
и глюкагона, синдром нарушения
всасывания.
В патогенезе этого вида диабета имеет
значение из-
быток
потребления продуктов питания, содержащих
цианиды (сорго, маниок, просо, бобы), на
фоне дефицита белковых соединений.
Протеиндефицитный
диабет определяется низким содержанием
в пище белка и насыщенных жиров.
Панкреатогенный
диабет обусловлен избыточным поступлением
железа — при частых переливаниях крови,
употреблении алкоголя, хранящегося в
железных емкостях.
Продолжительная
гиперсекреция гормонов-антагонистов
инсулина (СТГ, глюкокортикоиды) или
гормонов, блокирующих его секрецию
(катехоламины), нередко сопровождается
нарушением толерантности к глюкозе.
Общие особенности при таких формах
диабета следующие.
1.
Обратимость гипергликемии при коррекции
первичного состояния.
2.
Отсутствие в большинстве случаев кетоза,
что свидетельствует о наличии эндогенного
инсулина.
Выделяют
следующие формы вторичного сахарного
диабета в зависимости от гиперсекреции
контринсулярных гормонов.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Этот
орган расположен под желудком. У
поджелудочной железы есть эндокринная
функция, но она также является экзокринной
железой (железой внешней секреции, с
выводным протоком). Как эндокринная
железа она производит инсулин и
соматостатин, глюкагон — три гормона,
которые контролируют количество сахара
в крови. Эти гормоны производятся
участками железы, называемым островками
Лангерганса. Поджелудочная железа также
выделяет пищеварительные соки в
двенадцатиперстную кишку (тонкую кишку).
Эти соки, которые смешиваются с желчью,
являются смесью ферментов, которые
переваривают пищу. 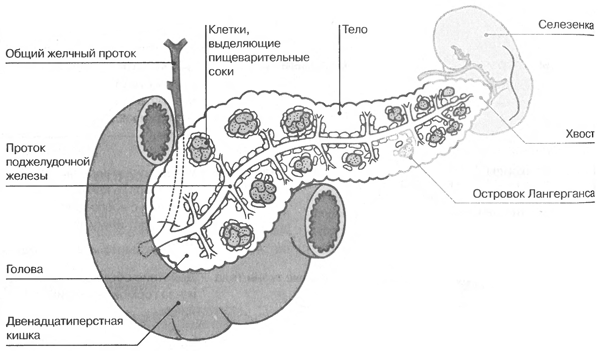
43. Половые железы, внутрисекреторная функция. Физиологическая роль эндокринной части половых желез в организме.
Половые гормоны вырабатываются
половыми железами, которые относятся
к числу смешанных, так как часть их
клеток выполняет внешнесекреторную
функцию, другая часть- внутрисекреторную.
Половые гормоны в течение всей жизни
оказывают мощное влияние на формирование
тела, обмен веществ и половое поведение.
Мужские половые
гормоны(андрогены) вырабатываются
особыми клетками семенников. Они выделены
из экстрактов семенников, а также из
мочи мужчин.
Истинным мужским половым
гормоном является тестостерон и его
производное- андростерон. Они обусловливают
развитие полового аппарата и рост
половых органов, развитие вторичных
половых признаков: огрубление голоса,
изменение телосложения — шире становится
плечи, увеличиваются мышцы, усиливается
рост волос на теле и лице. Совместно с
гормонами гипофиза тестостерон активирует
сперматогенез (созревание сперматозоидов).
Женские половые гормоны-эстрогены
вырабатываются в яичниках. Они оказывают
влияние на развитие половых органов,
выработку яйцеклеток, обусловливают
подготовку яйцеклеток к оплодотворению,
матки- к беременности, молочных желез-
к кормлению ребенка.
Истинным женским половым
гормоном считают эстрадиол. К женским
половым гормонам относится и
прогестерон-гормон беременности(гормон
желтого тела).
Патология половых желез.
При гиперфункции семенников в раннем
возрасте отмечается преждевременное
половое созревание, быстрый рост тела
и развитие вторичных половых признаков.
Поражение семенников или их
удаление(кастрация) в раннем возрасте
вызывает прекращение роста и развития
половых органов; вторичные половые
признаки не развиваются, увеличивается
период роста костей в длину, отсутствует
половое влечение, не растут волосы на
лице, голос сохраняется высоким в течении
жизни.
Гиперфункция яичников
вызывает ранее половое созревание с
выраженными вторичными признаками и
менструацией. Описаны случаи раннего
полового созревания девочек в 4-5 лет.
44. Внутренняя среда организма, компоненты и её значение для жизнедеятельности человека. Кровь. Состав крови. Возрастные особенности строения и функционирования сердечно-сосудистой системы человека.
Внутренней
средой организма
называют совокупность биологических
жидкостей (кровь, лимфа, тканевая
жидкость), омывающих клетки и структуры
тканей и принимающих участие в процессах
обмена веществ. Предложил понятие
«внутренняя среда» в 19 веке Клод
Бернар, подчеркивая тем самым, что в
отличие от изменчивой внешней среды, в
которой существует живой организм,
постоянство жизненных процессов клеток
требует соответствующего постоянства
их окружения, т.е. внутренней среды.
Кровь—
это жидкая ткань, состоящая из плазмы
и взвешенных в ней кровяных клеток.
Кровь заключена в систему сосудов и
находится в состоянии непрерывного
движения.
Возрастные
особенности сердечно — сосудистой
системы.
В
процессе развития ребенка в его
сердечно-сосудистой системе происходят
существенные морфологические и
функциональные изменения. Формирование
сердца у эмбриона начинается со второй
недели эмбриогенеза и четырехкамерное
сердце образуется уже к концу третьей
недели. Кровообращение плода имеет свои
особенности, связанные прежде всего с
тем, что до рождения кислород поступает
в организм через плаценту и так называемую
пупочную вену.
Пупочная
вена разветвляется на два сосуда, один
питает печень, другой соединяется с
нижней полой веной. В результате в нижней
полой вене происходит смешивание крови,
богатой кислородом (из пупочной вены)
и крови, оттекающей от органов и тканей
плода. Таким образом, в правое предсердие
попадает смешанная кровь. Как и после
рождения, систола предсердий сердца
плода направляет кровь в желудочки,
оттуда из левого желудочка она поступает
в аорту, из правого — в легочную артерию.
Однако предсердия плода не обособлены,
а соединяются с помощью овального
отверстия, поэтому левый желудочек
направляет в аорту кровь частично и из
правого предсердия. По легочной артерии
в легкие попадает весьма незначительное
количество крови, так как легкие у плода
не функционируют. Большая же часть
крови, выбрасываемой из правого желудочка
в легочной ствол, по временно
функционирующему сосуду — боталлову
протоку — попадает в аорту.
Важнейшую
роль в кровоснабжении плода выполняют
пупочные артерии, отходящие от подвздошных
артерий. Через пупочное отверстие они
выходят из организма плода и разветвляясь,
образуют в плаценте густую сеть
капилляров, от которой берет начало
пупочная вена. Кровеносная система
плода замкнута. Кровь матери никогда
не попадает в кровеносные сосуды плода
и наоборот. Поступление кислорода в
кровь плода осуществляется путем
диффузии, так как его парциальное
давление в материнских сосудах плаценты
всегда выше, чем в крови плода.
После
рождения пупочные артерии и вена
запустевают и превращаются в связки. С
первым вдохом новорожденного начинает
функционировать малый круг кровообращения.
Поэтому обычно боталлов проток и овальное
отверстие быстро зарастают. У детей
относительная масса сердца и общий
просвет сосудов больше, чем у взрослых,
что в значительной степени облегчает
процессы кровообращения. Рост сердца
находится в тесной связи с общим ростом
тела. Наиболее интенсивно сердце растет
в первые годы жизни и в конце подросткового
периода. С возрастом меняются также
положение и форма сердца. У новорожденного
сердце шаровидной формы и расположено
значительно выше, чем у взрослого.
Различия по этим показателям ликвидируются
только к десяти годам. К 12-летнему
возрасту исчезают и основные функциональные
различия в сердечно-сосудистой системе.
Соседние файлы в предмете Анатомия и физиология
- #
- #
Источник

