Неоднородный мр сигнал от поджелудочной железы
Магнитно-резонансная томография брюшной полости и забрюшинного пространства — самый детальный и достоверный метод исследования внутренних органов. Наибольшую значимость МРТ имеет в обследовании паренхиматозных органов:
- Печени;
- Поджелудочной железы;
- Почек;
- Надпочечников;
- Селезенки;
- Лимфатических узлов.
Виды диагностики:
- обзорное МРТ — общее состояние;
- с контрастированием — дифференциальная диагностика новообразований;
- магнитно-резонансная ангиография (МРА) — аневризмы, васкулиты, ишемии, стеноз артерий, расслоение аорты, предоперационное планирование стентирования сосудов.
Для диагностики заболеваний полых органов (желудка, тонкого и толстого кишечника) МРТ не подходит.
Показания
Если другие методы исследования дали сомнительные результаты (КТ, УЗИ, рентген и пр.) или их выполнение невозможно, то томография позволяет дифференцировать различные состояния и болезни:
- Диагностика заболеваний печени и желчевыводящих путей;
- Желтуха любой этиологии;
- Внутренние кровотечения;
- Необъяснимая боль в животе;
- Увеличение печени и селезенки неизвестного генеза;
- Ишемические изменения в тканях;
- Полипы в желчном;
- Желчнокаменная болезнь и ее осложнения (камни в желчном пузыре);
- Камни в почках, песок в почках;
- Заболеваний поджелудочной железы (острый и хронический панкреатит);
- Врожденные аномалии органов или сосудов;
- Подозрение на опухоли печени, рак поджелудочной железы, почек, надпочечников, внеорганные образования;
- Дифференциальная диагностика объемных образований во внутренних органах, выявленных другими методами исследования;
- Оценка состояния селезенки при заболеваниях крови;
- Травмы живота;
- Выявление поражение лимфоузлов забрюшинного пространства;
- Доброкачественные образования — кисты, аденомы, полипы;
- Предоперационная подготовка;
- Послеоперационный контроль или выявление осложнений;
- Контроль эффективности лечения.

Обзорная МРТ брюшной полости оценивает структуру, размеры, расположение, форму, кровоснабжение органов, расположенных в ней.
Результаты
Что показывает МРТ брюшной полости и забрюшинного пространства? При обзорной томографии сканируются все внутренние органы, расположенные в брюшной полости и забрюшинно. Томография позволяет определить:
- строение органов, их размеры и расположение;
- аномалии развития;
- различные патологические изменения (воспаление, дистрофия, кистозное преобразование);
- доброкачественные новообразования
- первичные злокачественные опухоли и метастатическое поражение;
- нарушения кровообращения;
- поражение крупных сосудов (аорты, нижней полой вены);
- камни в желчного пузыре и почках.
Наиболее рационально использовать МРТ в качестве уточняющего метода исследования.
Что показывает МРТ с контрастом?
Кисты, гемангиомы, злокачественные опухоли на обычных МРТ снимках очень похожи между собой. Контрастирование применяется для отличия этих объемных образований. По особенностям заполнения их контрастом можно точно установить их природу.
Интенсивность сигнала
МР-снимки черно-белые, однако органы на них выглядят по-разному. Одни структуры на них — темно-серые или даже черные, другие — светлее, третьи — очень яркие – почти белые.
В норме каждый орган дает сигнал определенной интенсивности. Например, здоровая печень на снимках темнее селезенки, но светлее мышц. Здоровые и патологические ткани также отличаются интенсивностью сигнала.
Когда в заключении пишут, что сигнал от органа или его части гипоинтенсивный – значит на снимке это отображается более темным, чем в норме, цветом. Гиперинтенсивный сигнал – дает яркий светлый цвет на снимке. Когда цвет очага практически не отличается от нормального – говорят, что такой сигнал изоинтенсивный.
Как будут выглядеть органы на снимках зависит еще и от режима исследования.
Т1-ВИ, Т2-ВИ, SPIR – что обозначает?
МРТ внутренних органов брюшной полости проводится в нескольких режимах: оценивают Т1- взвешенные изображения (Т1-ВИ) и Т2 –взвешенные изображения (Т2-ВИ).
На Т1-взвешенных снимках лучше визуализируются старые кровоизлияния, жировая ткань. Пространства, заполненные жидкостью, в этом режиме выглядят темными.
На Т2- взвешенных снимках, наоборот, лучше видна вода. Ткани с большим содержанием воды выглядят более яркими по сравнению с остальными. В этом режиме хорошо видна свободная жидкости в брюшной полости, жидкость в желчном пузыре и желчных протоках, отек или любые другие жидкостные образования. Кровь, кости, воздух на Т2-ВИ выглядят темными. Жир в этом режиме темнее, чем в Т1, но все равно достаточно яркий, и иногда перекрывает сигнал от других структур, что препятствует точной диагностике. Чтобы снизить сигнал от жировой ткани применяют специальный режим SPIR или STIR.
Патологические изменения в большинстве случаев сопровождаются отеком тканей, т.е. увеличением содержания в них воды. Поэтому на снимках они выглядят яркими в T2 — режиме и темными в Т1-режиме.
Печень
В норме печень имеет гомогенную (однородную) структуру и на МР-изображениях проявляется сигналом средней интенсивности.
При многих заболеваниях ее структура нарушается и становится неоднородной. Эти изменения бывают диффузными и очаговыми.
Диффузные изменения
Диффузными называются изменения, которые захватывают весь орган (отек, воспаление, жировое перерождение, фиброзная трансформация). Диффузными изменениями сопровождаются гепатит, цирроз, гемохроматозы, стеатогепатоз.
Гепатит – воспаление печени, вызванное вирусами, воздействием токсических веществ и лекарственных препаратов, аутоиммунными процессами и др. МРТ признаки гепатита:
- диффузное повышение интенсивности сигнала на Т2-ВИ (из-за отека тканей),
- гепатомегалия (увеличение размеров).
Цирроз – хроническое прогрессирующее заболевания, возникающее в результате замещения печеночной паренхимы фиброзной тканью. Происходит структурная перестройка печени, нарушается ее дольчатое строение и образуются ложные дольки (узлы регенерации). МРТ признаки цирроза:
- Увеличение или уменьшение размеров,
- Неоднородность структуры,
- Спленомегалия (увеличение селезенки),
- Узлы регенерации на Т2-ВИ – гипоинтенсивные (темные), и гиперинтенсивные (светлые) на Т1-ВИ
- Расширение портальной вены,
- Свободная жидкость в брюшной полости (асцит).
Стеатогепатит – жировое перерождение печени. Развивается на фоне алкоголизма, при длительном приеме некоторых лекарств, при нарушениях обмена веществ, ожирении и т.д. МРТ признаки стеатогепатита:
- Гепатомегалия,
- Диффузное увеличение интенсивности сигнала на Т1-ВИ.
Очаговые изменения
Данное понятие подразумевает наличие одного или нескольких патологических участков. К очаговым изменениям относят кисты, гемангиомы, узловую форму печеночноклеточного рака, метастазы.
На МР-изображениях очаговые изменения схожи между собой. При сканировании они дают гипоинтенсивный сигнал на Т1-ВИ (в виде темных участков) и гиперинтенсивный признак на Т2-ВИ (в виде светлых очагов). Для дифференциальной диагностики требуется введение контраста.
МР – признаки очаговых изменений печени:
| Гемангиомы |
|
| Аденокарцинома (печеночно-клеточный рак) |
|
| Метастазы |
|
| Кисты |
|
Желчный пузырь
В норме желчный пузырь имеет грушевидную форму с четкими контурами и однородным содержимым. Горизонтальный размер — менее 5см. Толщина стенки 1-3 мм. Ширина общего желчного протока менее 8 мм.
Наиболее полное представление о состоянии желчного пузыря дает бесконтрастная магнитно-резонансная холангиопанкреатография. МР-холангиография позволяет выявить камни в желчном пузыре и желчевыводящих путях, диагностировать стриктуры (сужения) желчных протоков, аномалии их развития.
На МР-изображениях свободная желчь имеет гиперинтенсивный признак, а камни отображаются в виде темных пятен (дефект заполнения).
Поджелудочная железа
В норме поджелудочная железа имеет четкие контуры, дольчатое строение. На МРТ в Т2 режиме она дает гипоинтенсивный сигнал и на снимках выглядит темнее, чем печень. Панкреатический и общий желчный протоки отображаются белым цветом (гиперинтенсивные).
МРТ поджелудочной железы позволяет диагностировать:
- Оценка поражения паренхиматозной ткани железы, которые были обнаружены на УЗИ;
- Острый и хронический панкреатит, если КТ не показал точную картину;
- Дифференциация хронического панкреатита и новообразований;
- Панкреонекроз;
- Обнаружение камней внутри панкреатического протока;
- Кисты поджелудочной железы, их характеристика;
- Обнаружение холедохолитиаза (скрытая причина острого панкреатита);
- Доброкачественные опухоли;
- Злокачественные новообразования, их стадии, характеристика;
- Обнаружение эндокринных опухолей.
Признаки острого панкреатита:
- Диффузное снижение интенсивности сигнала в Т1 и повышение в Т2 режиме из-за отека паренхимы и окружающей клетчатки,
- Скопление жидкости в забрюшинном пространстве,
- Жировой некроз.
Признаки панкреонекроза:
На фоне воспалительных изменений в паренхиме поджелудочной железы отмечаются участки некроза, проявляющиеся гиперинтенсивным признаком в Т1 режиме (выглядят как черные пятна на сером фоне железы).
Признаки хронического панкреатита:
- Неоднородная структура железы с участками фиброза и кальциноза, жировой дистрофии, которая на снимках проявляется разной интенсивностью сигналов.
- Наличие множественных кист.
Наибольшая ценность МРТ поджелудочной железы заключается в дифференциальной диагностике кистозных и опухолевых образований.
Поджелудочная железа подвержена развитию таких опухолевых процессов, как аденокарцинома и цистаденокарцинома, инсулинома (нейроэндокринная опухоль), лимфома, метастазы.
Признаки аденокарциномы (рака) поджелудочной железы:
- Периферическое контрастирование вокруг гипоинтенсивного центра (на снимке опухоль имеет вид темного очага, окруженного светлым кольцом),
- Признаки сопутствующего панкреатита,
- Типичное расположение в области головки рядом с общим желчным протоком,
- Расширение вирсунгова протока – главного протока поджелудочной железы.
Признаки цистаденомы:
- кистозная многокамерная опухоль с узлами и перегородками разной толщины,
- экспансивный рост – опухоль не прорастает окружающие ткани, а раздвигает их.
Инсулинома — опухоль из β-клеток поджелудочной железы, которая в избытке вырабатывает гормон инсулин. Главный симптом болезни — выраженное снижение уровня сахара в крови с развитием гипогликемического состояния.
Метастазы:
- очаги диаметром 1,5-2 см с четкими границами,
- неоднородная структура,
- Расширение общего желчного и вирсунгова протоков,
- сочетание с метастатическим поражением других органов.

Подготовка за 2 дня: безуглеводная диета, выпить Эспумизан, женщинам с помощью теста убедится, что нет беременности. Последний прием пищи за 6 часов до процедуры. Не пить за 4 часа. За полчаса выпить Но-шпу, сходить в туалет, снять все металлические предметы.
Более подробно см. Подготовка к МРТ брюшной полости и противопоказания.
Почки и надпочечники
МРТ почек позволяет диагностировать следующие заболевания:
- аномалии развития,
- абсцессы почек,
- поликистоз (кисты в почках)
- гидронефроз,
- камни в почках,
- воспалительные заболевания (пиелонефрит, гломерулонефрит, туберкулез),
- оценка опухоли (к примеру, карцинома или переходно-клеточный рак),
- оценка при ксантогранулематозном пиелонефрите,
- оценка доброкачественных опухолей (к примеру, онкоцитома и ангиомиолипома);
Однако наибольшую ценность МР-исследование представляет в дифференциальной диагностике опухолей и кистозных образований почек.
МРТ позволяет выявить новообразования менее 2 см в диаметре, обнаружить метастазы в лимфатические узлы и опухолевые тромбы в сосудах почки.
Патология надпочечников часто выявляется случайно при выполнении МРТ забрюшинного пространства. Чаще всего удается диагностировать:
- доброкачественные;
- злокачественные опухоли, метастазы;
- произвести оценку причин гормонального дисбаланса.
Признаки доброкачественного новообразования надпочечников:
- округлая форма,
- ровный, четкий контур,
- структура однородная.
Признаки злокачественной опухоли надпочечников:
- неправильная форма,
- контур неровный, размытый,
- гетерогенная структура (отмечаются участки с различной интенсивностью сигнала)
Селезенка
При исследовании селезенки можно выявить следующие изменения:
- Аспления – отсутствие органа,
- Эктопия селезенки – нетипичное расположение,
- Наличие добавочной дольки.
- Спленомегалия – увеличение размеров селезенки,
- Гепатоспленомегалия – одновременное увеличение печени и селезенки,
- Гемохроматоз – заболевание, обусловленное избыточным отложением в тканях железосодержащих пигментов,
- Кисты – образования округлой формы, контуры четкие, структура однородная.
- Гематомы – скопление крови под капсулой или в паренхиме, возникает обычно после закрытых травм живота. В первые двое суток гематома дает гиперинтенсивный признакна Т2-ВИ и изоинтенсивный – на Т1-ВИ. После вторых суток отмечается усиление сигнала на Т1-ВИ.
- Инфаркт селезенки – некроз участка селезеночной ткани из-за нарушения кровоснабжения в результате тромбоза или эмболии. На МР-снимках выглядит как гипоитенсивный участок.
- Опухоли селезенки.
Противопоказания к проведению МРТ
- Наличие кардиостимулятора и других электронных устройств, имплантированных в тело (инсулиновая помпа),
- Наличие в организме металлических предметов, способных к намагничиванию,
- Первый триместр беременности,
- Клаустрофобия,
- Масса тела более 120 кг,
- Заболевания, при которых больной не может длительно находится в неподвижном состоянии,
- Тяжелые соматические болезни, требующие постоянного контроля за жизненными функциями (ИВЛ).
Подготовка к исследованию
Перед выполнением МРТ органов живота требуется несложная предварительная подготовка.
В течение 2 дней накануне исследования необходимо придерживаться низкоуглеводной диеты, отказаться от продуктов, стимулирующих повышенное газообразование в кишечнике.
Томография проводится натощак. Если обследование назначено на вторую половину дня, разрешается легкий завтрак, однако после него должно пройти не менее 5 часов.
Несоблюдение этих рекомендаций снижает качество обследования из-за возникающих артефактов, которые дает кишечник с его содержимым.
Непосредственно перед сканированием необходимо снять с себя все металлические предметы, оставить в раздевалке телефон, часы и другую электронную технику.
Источник
Для цитирования. Винник Ю.С., Серова Е.В., Бобкова А.В. и др. Клинический случай диагностики рака поджелудочной железы // РМЖ. 2016. No 8. С. 525–527
Рак поджелудочной железы (РПЖ) – злокачественная опухоль, развивающаяся из эпителия протоков – дуктальная (81% случаев) или из паренхиматозных клеток поджелудочной железы – ацинарная (14% случаев). Также бывает неклассифицируемый РПЖ.
РПЖ является одним из наиболее распространенных злокачественных заболеваний. Данный вид заболевания в развитых странах находится на 5-м месте среди причин смерти в общей структуре онкологических заболеваний. На РПЖ приходится около 10% всех опухолей желудочно-кишечного тракта [1, 2].
Встречаемость в США составляет 11 случаев на 100 тыс. населения ежегодно, в Японии и Англии – 16, в Италии и Швеции – 18. В России заболеваемость РПЖ составляет 8,6 человека, а в Москве – 11,4 на 100 тыс. жителей. За последние 50 лет заболеваемость возросла в 4 раза.
Мужчины заболевают в 1,5 раза чаще, чем женщины, наибольшая заболеваемость приходится на возраст 60–70 лет.
При этом хронический панкреатит любой этиологии увеличивает риск развития РПЖ [2].
Так же как и для опухолей других локализаций, для РПЖ очень важна ранняя диагностика, позволяющая выбрать необходимую тактику ведения пациента и увеличить продолжительность его жизни. Поскольку длительное время течение этого заболевания остается бессимптомным, до 80% больных умирают в течение года после установления диагноза.
Главенствующая роль в диагностике РПЖ принадлежит УЗИ, КТ и МРТ [1].
Злокачественные опухоли могут образовываться в разных отделах поджелудочной железы: в 56–74% случаев – в головке, в 10–18% – в теле, в 6–8% – в хвосте, у 6–28% больных наблюдается тотальное поражение поджелудочной железы.
Более благоприятной является локализация рака небольших размеров в области хвоста, что связано с возможностью выполнения дистальной резекции поджелудочной железы с более оптимистичным исходом [3].
Клинический случай
Под нашим наблюдением находился больной Р., 73 лет, который был направлен в гастроэнтерологическое отделение КГБУЗ «Красноярская межрайонная клиническая больница № 7» с диагнозом: обострение хронического рецидивирующего панкреатита средней степени тяжести. Из анамнеза: в сентябре 2013 г. стали беспокоить боли в эпигастральной области и левом подреберье. Больной обратился за медицинской помощью в поликлинику по месту жительства. Был обследован амбулаторно: фиброэзофагогастродуоденоскопия показала недостаточность кардии, диффузный атрофический гастрит, ксантомы желудка. При ультрасонографии брюшной полости выявлены диффузные изменения печени, поджелудочной железы, протоковые изменения печени, эхо-взвесь в желчном пузыре. На амбулаторном этапе получал гиосцина бутилбромид, омепразол, алгелдрат + магния гидроксид, панкреатин – без положительного эффекта.
При поступлении больной предъявлял жалобы на ноющие боли в эпигастральной области и левом подреберье, усиливающиеся в ночное время, периодическое вздутие живота.
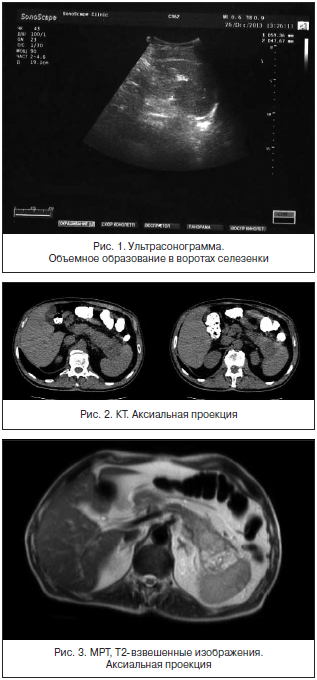
При обследовании на ультрасонографии (аппарат «SonoScapeSSI-8000») брюшной полости и почек выявлено: размеры печени 147×67×91 мм, контур ровный, четкий, структура однородная, нормоэхогенная, желчные протоки не расширены. Холедох – 4 мм. Диаметр воротной вены – 11 мм. Диаметр аорты – 22 мм, с множеством кальцинированных атеросклеротических бляшек. Желчный пузырь размером 61×18 мм, грушевидной формы, стенка не утолщена, в просвете дополнительных образований, эхо-взвеси не визуализируется. Поджелудочная железа: головка – 22 мм, тело – 12 мм, хвост – 24 мм, неоднородная, диффузно повышенной эхогенности, контур неровный, четкий, вирсунгов проток не визуализируется. Малый сальник не изменен. Свободная жидкость в брюшной полости не лоцируется. Петли кишечника не расширены. Лимфоузлы не визуализируются. Селезенка 109×39 мм, однородная, нормоэхогенная, с ровным контуром, в воротах овоидный, изоэхогенный (тканевой) участок 49×47 мм, с волнистым контуром, без связи с левой почкой (рис. 1). При цветном допплеровском картировании определяется кровоток в области контура. Диаметр селезеночной вены – 6 мм. Плевральные синусы – без патологии. В почках дополнительных образований, расширения чашечно-лоханочной системы нет.
Заключение: диффузные изменения поджелудочной железы. Атеросклероз брюшного отдела аорты. Объемное образование в воротах селезенки (трудно верифицировать органопринадлежность – надпочечник? селезенка? дифференцировать первичный, вторичный характер поражения).
Данные инструментального обследования: фиброэзофагогастродуоденоскопия: диффузный поверхностный гастрит. Рентгеноскопия желудка: органических изменений не выявлено. ЭКГ: признаки гипертрофии левого желудочка.
Лабораторные исследования: анемия (гемоглобин – 75 г/л, эритроциты – 2,73×1012/л), тромбоцитопения (113×109/л), лейкоциты – 4,5×109/л, эозинофилы – 0,7, базофилы – 1,3, сегментоядерные – 19,8, лимфоциты – 71,3, моноциты – 6,9, СОЭ – 31 мм/час, амилаза – 116 ЕД/л; билирубин, аминотрансферазы, глюкоза крови, мочевина, креатинин, тимоловая проба – в норме. Холестерин – 6,3 ммоль/л. Гамма-глутаминтранспептидаза – 56,8 ЕД/л. В общем анализе мочи – норма. Кал на скрытую кровь – слабо положительный.
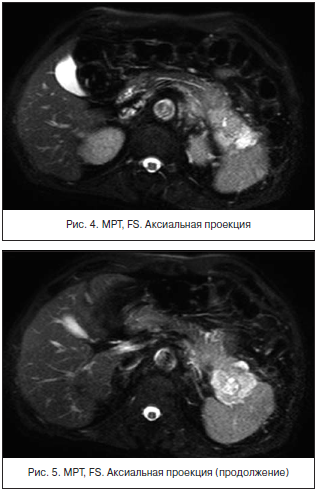
На КТ (рис. 2) визуализируется значительное увеличение размеров хвоста поджелудочной железы с неоднородной структурой. Заключение КТ: рак поджелудочной железы; атеросклероз аорты.
Данные, выявленные при МРТ (PhilipsIntera, 1,5 Тесла), представлены на рисунках 3–6.
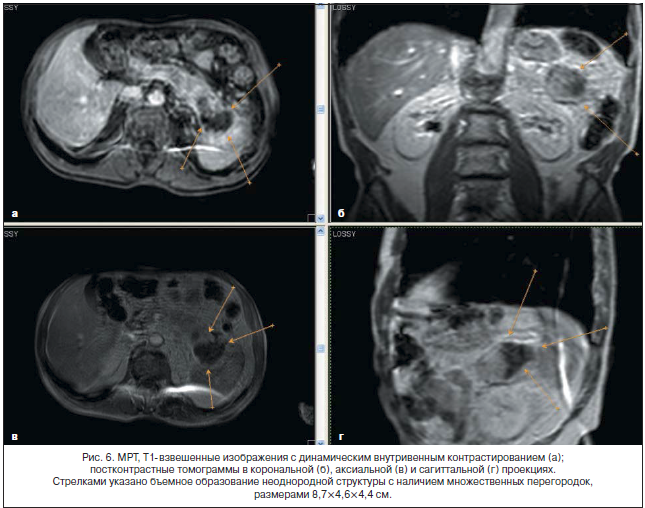
Поджелудочная железа значительно увеличена в размерах на уровне хвоста и частично тела, контуры ее недостаточно четкие, структура неоднородная на уровне указанных отделов за счет наличия кистозно-солидного образования неоднородной структуры (изо- и преимущественно гиперинтенсивного сигнала по Т2 и в режиме жироподавления, изо- и гипоинтенсивного сигнала по Т1), с преобладанием кистозного компонента, с наличием множественных перегородок, размерами 8,7×4,6×4,4 см.
При внутривенном динамическом контрастировании отмечается диффузно-неоднородное накопление контрастного препарата на уровне солидного компонента (аналогично неизмененной ткани железы) с отсутствием контрастирования на уровне кистозного компонента.
Размеры поджелудочной железы на уровне головки 1,8 см, на уровне неизмененных отделов тела 1,3 см, с признаками жировой дистрофии на этих уровнях. Панкреатический проток на уровне объемного образования не прослеживается, на остальных уровнях – не изменен. Парапанкреатическая клетчатка инфильтрирована на уровне объемного образования.
Отмечаются признаки распространения данного патологического процесса на передние отделы селезенки.
Кроме того, в проекциях S4, S7 печени отмечаются единичные очаги измененного МР-сигнала (гиперинтенсивного по Т2 и в режиме жироподавления, гипоинтенсивного по Т1), без четких контуров, размером от 0,3×0,3 см до 1,0×1,0 см, при внутривенном динамическом контрастировании не исключается секундарный генез патологических очагов.
Больной получал симптоматическое лечение, на фоне которого отмечено некоторое улучшение – уменьшение болевого синдрома. Выписан на 12-й день с рекомендациями лечения в Красноярском краевом клиническом онкологическом диспансере им. А.И. Крыжановского.
Больной не был оперирован – из-за возраста, сопутствующей сердечной патологии и распространенности онкологического процесса (опухолевая инфильтрация парапанкреатической клетчатки, метастатическое поражение печени). Продолжено симптоматическое лечение.
Источник


