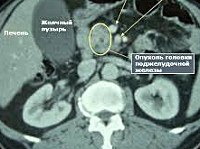
Отказала поджелудочная железа у ребенка
Проблемы с поджелудочной железой у ребенка, симптомы которых должен знать каждый родитель, чтобы вовремя распознать заболевание, довольно распространены на сегодняшний день. Иногда патология этого пищеварительного органа встречается даже у новорожденных.
Симптомы патологических изменений
Размеры поджелудочной железы у детей сразу же после рождения не должны превышать 5,5 см. Постепенно длина органа увеличивается. Размеры поджелудочной железы в норме меняются в зависимости от возраста малыша. Отдельно складываются 3 показателя: хвоста, тела и головки. Когда присутствуют заболевания поджелудочной железы у детей, то размер изменяется, а сам орган становится толще. При этом все патологические процессы сопровождаются характерной симптоматикой.
Гиперплазия на начальной стадии сопровождается увеличением органа. Затем возникает нарушение пищеварения вследствие воспалительного процесса, затрагивающего поджелудочную железу.
Симптомы заболевания у детей:
- Потеря аппетита. Новорожденные могут отказываться от грудного молока или смеси. Дети от 2 лет и старше едят мало, жалуются на отсутствие аппетита, часто отказываются от приема пищи в первой половине дня.
- Тошнота и рвота. Изменения поджелудочной железы у ребенка всегда сопровождаются отвращением к еде. При этом на начальных стадиях присутствует тошнота, а уже затем присоединяется рвота. Это вызвано ферментной недостаточностью. При патологических процессах в данном органе нарушается выработка веществ, которые способствуют перевариванию пищи.
- Болевые ощущения. Такая симптоматика присуща воспалительным процессам. Если у ребенка болит поджелудочная железа, то дискомфорт локализуется с левой стороны от пупка, ближе к подреберью. На запущенной стадии боли могут носить опоясывающий характер.
- Нарушения стула. Воспалительные процессы в органе нередко сопровождаются диареей. В испражнениях присутствуют частички непереваренной пищи. Этот признак имеет важное диагностическое значение.
При наличии аденомы органа признаки часто схожи с воспалительными процессами и другими видами заболеваний поджелудочной железы. Новообразования данного характера встречаются довольно редко и формируются из клеток железистого эпителия.
Как часто Вы сдаете анализ крови?
Дополнительные симптомы
Поджелудочная железа при панкреатите претерпевает изменения, что может затронуть эндокринную функцию органа. Это приводит к появлению сахарного диабета. При этом у детей может присутствовать повышенная жажда, снижение концентрации внимания, отставание в развитии.
При панкреатите нередко повышается температура тела и появляется острая боль. В этот период дети становятся беспокойными. Груднички практически не спят и постоянно плачут, что обусловлено спазмами ЖКТ. Очень важно проследить начало обострения и незамедлительно обратиться к врачу.
Методы лечения
Что делать, если обострилась болезнь поджелудочной железы у ребенка, необходимо знать каждому родителю, ведь несвоевременное оказание помощи может привести к панкреонекрозу. Основной метод лечения в данный период — это отказ от пищи хотя бы на 24-48 часов. В это время ребенок должен находиться под пристальным вниманием врачей. Лечение в фазе обострения воспалительных процессов поджелудочной железы в домашних условиях не предусматривается.
По мере улучшения состояния необходимо пересмотреть рацион ребенка. Следует включить в меню протертые вегетарианские супы, тушеные овощи, постное печенье, картофельное пюре, творог. Необходимо исключить какао, молоко, жирные и жареные блюда, свежие фрукты и овощи. Все приправы, концентрированные соки, орехи и другие сложные для переваривания продукты запрещаются. Лечение вторичного панкреатита также базируется на правилах диетического питания.
При этом дополнительно для терапии используют спазмолитики, которые уменьшают выраженность болевого синдрома. Если ребенок отказывается от еды, то силой заставлять его не нужно, достаточно, чтобы в организм поступало достаточное количество жидкости.
Важную роль в лечении играет прием препаратов ферментной группы. К таким медикаментам можно отнести Мезим, Панкреатин, Панзинорм и др. В данной линейке средств содержатся вещества, способствующие восполнению недостаточности ферментов поджелудочной железы. При этом происходит более качественное переваривание пищи, что устраняет боль, тошноту и диарею. Курс терапии варьируется от тяжести течения симптоматики.
Лечение нередко дополняется препаратами, устраняющими тошноту и рвоту, однако применять их часто нельзя, так как они оказывают системное действие на организм. Вместо этого лучше заваривать травы, которые избавят от неприятной симптоматики.
Дополнительные методы лечения
Народные методы можно использовать только на стадии выздоровления. Для детей очень полезны семена подсолнечника. Их следует употреблять ежедневно по 2 ст. л. Семечки необходимо предварительно подсушить, но не жарить.
Для поджелудочной железы полезен чай с мятой. Такое лечение можно назначать детям не младше 5 лет. При этом в чай можно добавлять немного сахара. Если у ребенка уже был панкреатит, то крайне важно ограничить потребление шоколада и кислых фруктов.
Отвар семян укропа можно использовать как вспомогательное средство лечения. Для этого не обязательно готовить средство самостоятельно, а можно приобрести специальный чай с фенхелем, который продается для самых маленьких.
Дополнительный метод лечения — это массаж. В фазе обострения его использовать нельзя. Необходимо поглаживать живот ребенка по часовой стрелке без надавливания. Это поможет устранить боль и снять спазм.
Во время терапии хороший эффект оказывает отвар картофеля. Для этого нужно очистить от кожуры несколько клубней, залить их водой и поставить на огонь. Варить до готовности картофеля. Затем жидкость слить и дать ребенку. Полученный бульон можно слегка подсолить и употреблять с сухариками.
Лечение минеральными водами дает хороший результат только на стадии выздоровления. При этом врач прописывает оптимальный по составу вариант. Постепенно в меню можно вводить зрелые бананы, хурму, которые обладают вяжущими и обволакивающими свойствами.
Кисломолочные продукты разрешены только при хроническом течении недуга. Сразу после улучшения состояния не рекомендуется нагружать орган, употребляя большое количество пищи. Следует придерживаться дробного питания. Дети должны употреблять пищу маленькими порциями, но не реже чем через каждые 2-3 часа. Если ребенок находится на грудном вскармливании, то лечение предусмотрено только стационарное. При этом женщина должна пересмотреть свой рацион и исключить все, что может спровоцировать болезненную симптоматику.
Источник

Отказ поджелудочной железы может случиться у пациента любого возраста и пола. Острый панкреатит в тяжелой форме или осложнения после него могут привести к летальному исходу в течение нескольких часов.
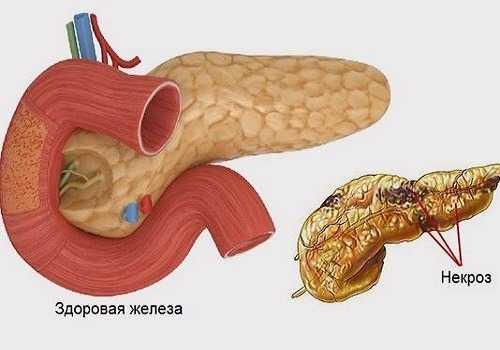
Если происходит поражение значительной части органа (тотальный или субтотальный панкреонекроз), несмотря на своевременно адекватную помощь, проведенную в полном объеме, лучшим прогнозом может стать выживание с последующей инвалидизацией пациента. Железа, по данным различных авторов, отказывает при крупноочаговом инфицировании поджелудочной более чем на 80% даже при лечении в специализированных клиниках. Некроз клеток происходит молниеносно: после неотложной операции не всегда удается добиться положительного результата, и шанс сохранения жизни сводится к нулю. При мелкоочаговом панкреонекрозе отдельной части ПЖ (головки, тела или хвоста) отмечается летальность от 11 до 40%.
Особенности функционирования поджелудочной железы
Поджелудочная железа (ПЖ) — орган, секретирующий одновременно пищеварительный сок, содержащий ферменты, и гормоны, контролирующие метаболические процессы в организме. Особенности ее функционирования связаны со строением паренхимы, которая состоит из долек с железистыми клетками, производящими энзимы, и островков Лангерганса, синтезирующими гормоны.

В целом ПЖ состоит из железистой ткани. Она очень нежная, легкоранимая, подвержена воздействию внешних и внутренних факторов. Оперировать железу или близлежащие органы чрезвычайно сложно: клетки разрушаются даже от прикосновения. Изменения, происходящие в паренхиме ПЖ, необратимы: погибшие панкреатоциты не восстанавливаются, функции органа теряются безвозвратно. Если большая часть нормальной ткани будет заменена жировой или соединительной, ПЖ перестанет действовать. Лечение, которое сводится в таких случаях к заместительной терапии, приводит к большим физическим и финансовым потерям.
В результате патологических процессов в ПЖ происходит гибель всех структурных компонентов ткани с развитием:
- сахарного диабета при недостаточном количестве бета-клеток, вырабатывающих инсулин;
- острого панкреатита со всеми его осложнениями.
Сбой в деятельности и возможная смерть органа может быть вызвана различными причинами, но патогенез во всех случаях примерно одинаков и является токсической энзимопатией вследствие активации агрессивных ферментов с последующим самоперевариванием ПЖ.
При гибели тканей pancreas и освобождении ферментов возникают кровоизлияния, некрозы в окружающих железу тканях.
При более тяжелых формах развивается прогрессирующий отек. Он приводит к сдавлению питающих орган сосудов, их тромбозу и образованию значительных очагов некроза. Развивается гиповолемия. Из поджелудочной железы и забрюшинной клетчатки в кровь происходит выброс:
- токсинов;
- биологически активных веществ (активированных ферментов, кининов, гистамина).

В результате их действия:
- расширяются сосуды;
- повышается проницаемость сосудистой стенки;
- уменьшается сократимость миокарда;
- возникает эндотоксикоз;
- развивается шок и полиорганная недостаточность, которая наиболее выражена при присоединении инфекции.
Причины отказа ПЖ
Острый панкреатит — основное заболевание ПЖ, протекает тяжело и с осложнениями. Стремительное развитие болезни труднопредсказуемо: больной может умереть в течение нескольких часов или на протяжении первой недели после появления первых симптомов. Основные причины, приводящие к возникновению болезни и ее последствиям:
- злоупотребление алкоголем (25–30%) — вызывает острое поражение ПЖ у мужчин;
- желчнокаменная болезнь (40–70%) — приводит к гибели ПЖ у женщин.
Помимо них, к глубоким изменениям в тканях ПЖ приводят:
- травма в области локализации органа, в том числе оперативное вмешательство на самой железе или соседних органах;
- осложненная язвенная болезнь желудка или двенадцатиперстной кишки с пенетрацией в головку ПЖ;
- атеросклеротические поражения сосудов, приводящие к развитию ишемии — нарушению кровоснабжения железы и некротическим изменениям в ее тканях;
- вирсунголитиаз — камни в главном протоке, нарушающие его проходимость и выделение панкреатического сока;
- тяжелая пищевая аллергия;
- вирусные инфекции;
- гипопаратиреоз.

В группе риска находятся люди:
- злоупотребляющие жирной, жареной и острой пищей;
- с наследственной предрасположенностью;
- с ожирением (риск тяжелого панкреатита повышается в 3 раза, смертности — в 2).
Всего в литературе описано более 40 причин, инициирующих развитие острого воспалительного процесса в ПЖ. Наибольшее количество случаев фиксируется в зимний период, летом их число (особенно деструктивных форм) сокращается в связи с изменением характера питания. В летнее время употребление овощей, фруктов, зелени увеличивается, а жиров и мяса — снижается.
Симптомы и признаки отказа поджелудочной железы
К основным симптомам сбоя поджелудочной железы относятся:
- боль;
- тошнота;
- многократная рвота, не приносящая облегчения;
- диарея;
- слабость;
- вздутие живота.
Место возникновения боли в животе различно, но в 95% она локализуется в эпигастрии, может быть опоясывающего характера. В 50% болевой симптом имеет высокую интенсивность, сопровождается коллапсом. Вздутие живота в начале заболевания связано с парезом (параличом) поперечной ободочной кишки.
При объективном осмотре и у взрослого человека, и у ребенка общее состояние после сбоев функций ПЖ тяжелое. Обнаруживаются:
- мраморность кожных покровов;
- цианоз;
- одышка;
- тахикардия;
- падение АД вплоть до коллапса.
При пальпации живота выявляется резкая болезненность в подреберьях и эпигастрии, иногда напряжение мышц. При развившемся панкреонекрозе прощупывается инфильтрат в эпигастральной области. Срыв, сопровождающийся обширным некротическим процессом в ПЖ, характеризуется симптомами полиорганного расстройства и оказывает влияние на нарушение:
- дыхательной;
- сердечно-сосудистой;
- печеночно-почечной функции.
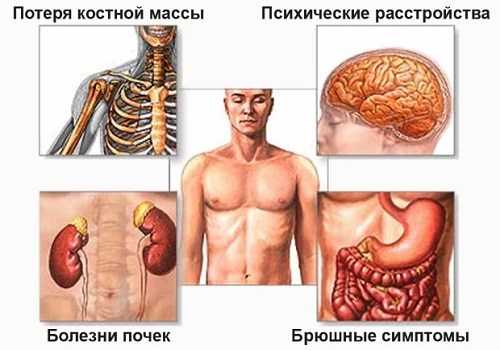
К нарушению работы ПЖ приводят и частые обострения хронического панкреатита. При каждом рецидиве симптомы нарастают, человек начинает худеть, поносы характерного вида (серого цвета с жирным блеском и непереваренным остатками пищи) становятся постоянными, боли учащаются и усиливаются, исчезает аппетит, железа начинает постепенно умирать и вскоре перестает работать. Если своевременно не будут проведены экстренные медицинские мероприятия, это может грозить гибелью пациента.
Последствия отказа поджелудочной железы
ПЖ имеет ограниченный запас прочности. Последствия панкреатита могут быть довольно тяжелыми и опасными для жизни. При геморрагической или смешанной форме панкреонекроза вероятность летального исхода повышается. Во многих случаях при остром панкреатите приходится делать срочную операцию, но и после нее не всегда прогноз благоприятный.
Возможно ли восстановить работу ПЖ после сбоя?
В случае удачного исхода острой патологии ПЖ после оперативного или интенсивного медикаментозного лечения для восстановления работы органа пациенту придется приложить немало усилий. Утраченные клетки ПЖ не восстанавливаются, поэтому для относительно качественной жизни назначается длительная жесткая диета и заместительная лекарственная терапия. Только при строгом и абсолютном точном выполнении всех рекомендаций можно избежать очередного рецидива с неблагоприятным прогнозом. Лечение, как и соблюдение диеты, проводится под наблюдением врача, который проводит коррекцию питания, а также принимаемых препаратов и их дозировок.

Строгая диета продолжается в течение года. Во многих случаях ограничений в еде приходится придерживаться всю жизнь. Основу составляет стол № 5п по Певзнеру. Ограничиваются жирные, жареные, острые, копченые, соленые блюда. Помимо этого, нужно соблюдать режим питания — оно должно быть дробным и частым. Небольшими порциями необходимо съедать суточное количество еды за 6−8 раз. При этом пища должна быть комфортной температуры — недопустимо употреблять слишком горячую или холодную еду, это может негативно сказаться на процессах пищеварения. Пища при приготовлении должна измельчаться до кашицеобразной консистенции. Нельзя есть большими кусками — это приводит к функциональному напряжению ПЖ: для переваривания железе приходится вырабатывать повышенное количество пищеварительного сока с высоким содержанием соответствующих ферментов, что может обострить процесс. При приготовлении продукты подвергают обработке путем отваривания, пропаривания, тушения, запекания в духовке.
Если после острого панкреатита развился сахарный диабет, назначается диета № 9 со значительным снижением или исключением из рациона углеводов и соответствующее лечение. В любом случае необходим полный отказ от алкоголя (даже от слабоалкогольных напитков), курения.
Рекомендуется модификация образа жизни в виде:
- повышенной двигательной активности (особенно при ожирении, которое является значимым фактором риска);
- уменьшения стрессовых ситуаций;
- нормализации режима труда и отдыха с полноценным сном в достаточном количестве.
Назначается также лекарственная терапия:
- при сахарном диабете — соответствующие сахароснижающие препараты;
- после перенесенного панкреатита с нарушением процессов переваривания пищи — длительное применение ферментов.
Все медикаменты прописываются индивидуально: дозировка, длительность приема препарата и конкретное лекарственное средство подбирается исходя из тяжести состояния, лабораторных показателей и функциональных способностей органа после перенесенного острого процесса. Нужно помнить, что поджелудочная железа убивает стремительно, поэтому самолечение недопустимо. Медлить при патологиях ПЖ нельзя — при первых симптомах необходимо обращаться к специалисту. Это даст шанс сохранить здоровье на долгие годы.
Список литературы
- Полтырев С.С., Курцин И.Т. Физиология пищеварения. М. Высшая школа. 1980 г.
- Лойт А.А., Звонарев Е.Г. Поджелудочная железа: связь анатомии, физиологии и патологии. Клиническая анатомия. №3 2013 г.
- Калинин А.В. Нарушение полостного пищеварения и его медикаментозная коррекция. Клинические перспективы гастроэнтерологии, гепатологии. 2001 г. №3, стр.21–25.
- Коротько Г.Ф. Секреция поджелудочной железы. М.: «ТриадаХ» 2002 г. стр. 223.
Источник
 Отказ поджелудочной железы может случиться у пациента любого возраста и пола. Острый панкреатит в тяжелой форме или осложнения после него могут привести к летальному исходу в течение нескольких часов.
Отказ поджелудочной железы может случиться у пациента любого возраста и пола. Острый панкреатит в тяжелой форме или осложнения после него могут привести к летальному исходу в течение нескольких часов.
Если происходит поражение значительной части органа (тотальный или субтотальный панкреонекроз), несмотря на своевременно адекватную помощь, проведенную в полном объеме, лучшим прогнозом может стать выживание с последующей инвалидизацией пациента. Железа, по данным различных авторов, отказывает при крупноочаговом инфицировании поджелудочной более чем на 80% даже при лечении в специализированных клиниках. Некроз клеток происходит молниеносно: после неотложной операции не всегда удается добиться положительного результата, и шанс сохранения жизни сводится к нулю. При мелкоочаговом панкреонекрозе отдельной части ПЖ (головки, тела или хвоста) отмечается летальность от 11 до 40%.
Особенности функционирования поджелудочной железы
Поджелудочная железа (ПЖ) — орган, секретирующий одновременно пищеварительный сок, содержащий ферменты, и гормоны, контролирующие метаболические процессы в организме. Особенности ее функционирования связаны со строением паренхимы, которая состоит из долек с железистыми клетками, производящими энзимы, и островков Лангерганса, синтезирующими гормоны.
В целом ПЖ состоит из железистой ткани. Она очень нежная, легкоранимая, подвержена воздействию внешних и внутренних факторов. Оперировать железу или близлежащие органы чрезвычайно сложно: клетки разрушаются даже от прикосновения. Изменения, происходящие в паренхиме ПЖ, необратимы: погибшие панкреатоциты не восстанавливаются, функции органа теряются безвозвратно. Если большая часть нормальной ткани будет заменена жировой или соединительной, ПЖ перестанет действовать. Лечение, которое сводится в таких случаях к заместительной терапии, приводит к большим физическим и финансовым потерям.
В результате патологических процессов в ПЖ происходит гибель всех структурных компонентов ткани с развитием:
- сахарного диабета при недостаточном количестве бета-клеток, вырабатывающих инсулин,
- острого панкреатита со всеми его осложнениями.
Сбой в деятельности и возможная смерть органа может быть вызвана различными причинами, но патогенез во всех случаях примерно одинаков и является токсической энзимопатией вследствие активации агрессивных ферментов с последующим самоперевариванием ПЖ.
При гибели тканей pancreas и освобождении ферментов возникают кровоизлияния, некрозы в окружающих железу тканях.
При более тяжелых формах развивается прогрессирующий отек. Он приводит к сдавлению питающих орган сосудов, их тромбозу и образованию значительных очагов некроза. Развивается гиповолемия. Из поджелудочной железы и забрюшинной клетчатки в кровь происходит выброс:
- токсинов,
- биологически активных веществ (активированных ферментов, кининов, гистамина).
В результате их действия:
- расширяются сосуды,
- повышается проницаемость сосудистой стенки,
- уменьшается сократимость миокарда,
- возникает эндотоксикоз,
- развивается шок и полиорганная недостаточность, которая наиболее выражена при присоединении инфекции.
Причины отказа ПЖ
Острый панкреатит — основное заболевание ПЖ, протекает тяжело и с осложнениями. Стремительное развитие болезни труднопредсказуемо: больной может умереть в течение нескольких часов или на протяжении первой недели после появления первых симптомов. Основные причины, приводящие к возникновению болезни и ее последствиям:
- злоупотребление алкоголем (25–30%) — вызывает острое поражение ПЖ у мужчин,
- желчнокаменная болезнь (40–70%) — приводит к гибели ПЖ у женщин.
Помимо них, к глубоким изменениям в тканях ПЖ приводят:
- травма в области локализации органа, в том числе оперативное вмешательство на самой железе или соседних органах,
- осложненная язвенная болезнь желудка или двенадцатиперстной кишки с пенетрацией в головку ПЖ,
- атеросклеротические поражения сосудов, приводящие к развитию ишемии — нарушению кровоснабжения железы и некротическим изменениям в ее тканях,
- вирсунголитиаз — камни в главном протоке, нарушающие его проходимость и выделение панкреатического сока,
- тяжелая пищевая аллергия,
- вирусные инфекции,
- гипопаратиреоз.
В группе риска находятся люди:
- злоупотребляющие жирной, жареной и острой пищей,
- с наследственной предрасположенностью,
- с ожирением (риск тяжелого панкреатита повышается в 3 раза, смертности — в 2).
Всего в литературе описано более 40 причин, инициирующих развитие острого воспалительного процесса в ПЖ. Наибольшее количество случаев фиксируется в зимний период, летом их число (особенно деструктивных форм) сокращается в связи с изменением характера питания. В летнее время употребление овощей, фруктов, зелени увеличивается, а жиров и мяса — снижается.
Симптомы и признаки отказа поджелудочной железы
К основным симптомам сбоя поджелудочной железы относятся:
- боль,
- тошнота,
- многократная рвота, не приносящая облегчения,
- диарея,
- слабость,
- вздутие живота.
Место возникновения боли в животе различно, но в 95% она локализуется в эпигастрии, может быть опоясывающего характера. В 50% болевой симптом имеет высокую интенсивность, сопровождается коллапсом. Вздутие живота в начале заболевания связано с парезом (параличом) поперечной ободочной кишки.

При объективном осмотре и у взрослого человека, и у ребенка общее состояние после сбоев функций ПЖ тяжелое. Обнаруживаются:
- мраморность кожных покровов,
- цианоз,
- одышка,
- тахикардия,
- падение АД вплоть до коллапса.
При пальпации живота выявляется резкая болезненность в подреберьях и эпигастрии, иногда напряжение мышц. При развившемся панкреонекрозе прощупывается инфильтрат в эпигастральной области. Срыв, сопровождающийся обширным некротическим процессом в ПЖ, характеризуется симптомами полиорганного расстройства и оказывает влияние на нарушение:
- дыхательной,
- сердечно-сосудистой,
- печеночно-почечной функции.
К нарушению работы ПЖ приводят и частые обострения хронического панкреатита. При каждом рецидиве симптомы нарастают, человек начинает худеть, поносы характерного вида (серого цвета с жирным блеском и непереваренным остатками пищи) становятся постоянными, боли учащаются и усиливаются, исчезает аппетит, железа начинает постепенно умирать и вскоре перестает работать. Если своевременно не будут проведены экстренные медицинские мероприятия, это может грозить гибелью пациента.
Последствия отказа поджелудочной железы
ПЖ имеет ограниченный запас прочности. Последствия панкреатита могут быть довольно тяжелыми и опасными для жизни. При геморрагической или смешанной форме панкреонекроза вероятность летального исхода повышается. Во многих случаях при остром панкреатите приходится делать срочную операцию, но и после нее не всегда прогноз благоприятный.
Возможно ли восстановить работу ПЖ после сбоя?
В случае удачного исхода острой патологии ПЖ после оперативного или интенсивного медикаментозного лечения для восстановления работы органа пациенту придется приложить немало усилий. Утраченные клетки ПЖ не восстанавливаются, поэтому для относительно качественной жизни назначается длительная жесткая диета и заместительная лекарственная терапия. Только при строгом и абсолютном точном выполнении всех рекомендаций можно избежать очередного рецидива с неблагоприятным прогнозом. Лечение, как и соблюдение диеты, проводится под наблюдением врача, который проводит коррекцию питания, а также принимаемых препаратов и их дозировок.

Строгая диета продолжается в течение года. Во многих случаях ограничений в еде приходится придерживаться всю жизнь. Основу составляет стол № 5п по Певзнеру. Ограничиваются жирные, жареные, острые, копченые, соленые блюда. Помимо этого, нужно соблюдать режим питания — оно должно быть дробным и частым. Небольшими порциями необходимо съедать суточное количество еды за 6−8 раз. При этом пища должна быть комфортной температуры — недопустимо употреблять слишком горячую или холодную еду, это может негативно сказаться на процессах пищеварения. Пища при приготовлении должна измельчаться до кашицеобразной консистенции. Нельзя есть большими кусками — это приводит к функциональному напряжению ПЖ: для переваривания железе приходится вырабатывать повышенное количество пищеварительного сока с высоким содержанием соответствующих ферментов, что может обострить процесс. При приготовлении продукты подвергают обработке путем отваривания, пропаривания, тушения, запекания в духовке.
Если после острого панкреатита развился сахарный диабет, назначается диета № 9 со значительным снижением или исключением из рациона углеводов и соответствующее лечение. В любом случае необходим полный отказ от алкоголя (даже от слабоалкогольных напитков), курения.
Рекомендуется модификация образа жизни в виде:
- повышенной двигательной активности (особенно при ожирении, которое является значимым фактором риска),
- уменьшения стрессовых ситуаций,
- нормализации режима труда и отдыха с полноценным сном в достаточном количестве.
Назначается также лекарственная терапия:
- при сахарном диабете — соответствующие сахароснижающие препараты,
- после перенесенного панкреатита с нарушением процессов переваривания пищи — длительное применение ферментов.
Все медикаменты прописываются индивидуально: дозировка, длительность приема препарата и конкретное лекарственное средство подбирается исходя из тяжести состояния, лабораторных показателей и функциональных способностей органа после перенесенного острого процесса. Нужно помнить, что поджелудочная железа убивает стремительно, поэтому самолечение недопустимо. Медлить при патологиях ПЖ нельзя — при первых симптомах необходимо обращаться к специалисту. Это даст шанс сохранить здоровье на долгие годы.
Тест: на определение риска сахарного диабета 2 типа

Источник