Патологии поджелудочной желез человека
Общие сведения
Поджелудочная железа расположена глубоко в брюшной полости, вверху. Эта железа имеет огромное значение в процессе жизнедеятельности человека. Она вырабатывает ферменты, которые принимают непосредственное участие в процессе переваривания белков, углеводов и жиров.
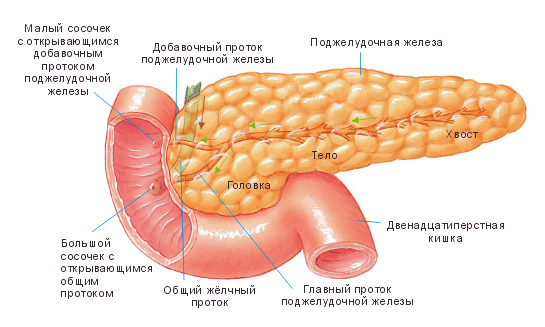
Строение поджелудочной железы
Сначала эти ферменты попадают в общий проток поджелудочной железы, а потом – в двенадцатиперстную кишку. Там и происходит их воздействие на пищу. К тому же именно в поджелудочной железе есть особенные клетки, которые вырабатывают жизненно необходимый гормон инсулин. Гормоны поджелудочной железы, попадая в кровь, осуществляют регуляцию обмена сахара в организме. Если инсулина поджелудочная железа вырабатывает недостаточно, то следствием такого сбоя становиться заболевание сахарным диабетом.
Симптомы заболеваний поджелудочной железы
Симптомы заболевания поджелудочной железы при разных недугах относительно схожи между собой. Прежде всего, при нарушениях функций поджелудочной железы у человека проявляются боли и диспептические расстройства. Болевые ощущения проявляются в животе, в подложечной области. Также боль может отдавать в левое подреберье, в спину или левую лопатку, принимать опоясывающий характер. Иногда боль имеет постоянный характер, в других случаях она проявляется приступами. После того, как человек передает, употребляет много жирной, острой или жареной еды, алкогольные напитки, боль значительно усиливается.
Болевые ощущения уменьшаются после применения холода, в то же время тепло только усиливает боль. Также ослабить боль можно, приняв определенную позу: для этого нужно сесть и согнуться вперед, можно также лечь на бок и притянуть к груди колени.
В процессе прощупывания живота боли могут проявиться в левом подреберье. В качестве диспептических признаков при заболеваниях поджелудочной железы чаще всего проявляется рвота и тошнота. Также возможен понос.
Если функции поджелудочной железы нарушены, у человека может заметно снизиться аппетит, соответственно, происходит снижение веса. Более подробные данные о заболеваниях дают результаты УЗИ, компьютерной томографии, ряда рентгеновских исследований.
Воспаление поджелудочной железы
Острый панкреатит
Внезапно проявляющееся у человека воспаление поджелудочной железы называют острым панкреатитом. Основными причинами такого недуга чаще всего является злоупотребление алкогольными напитками, болезни двенадцатиперстной кишки и желчного пузыря. В связи с указанными причинами нарушается процесс оттока секрета в протоки поджелудочной железы. Следовательно, в протоках повышается давление. Ферменты поджелудочной железы, которые отличаются высокой активностью, всасываются в ткань поджелудочной железы. Таким образом, происходит своеобразный процесс «самопереваривания» клеток. Очень быстро развивается сильное воспаление поджелудочной железы.
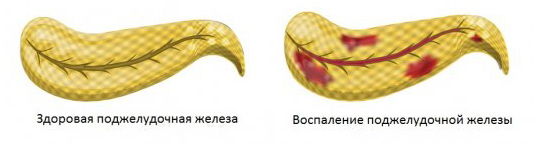
При остром панкреатите часто проявляются диффузные изменения поджелудочной железы. В тканях происходят кровоизлияния, отеки вплоть до возникновения некроза поджелудочной железы. Заболевание практически всегда начинается остро, его главным отличающим признаком является боль в обоих подреберьях, под ложечкой, иногда боль бывает опоясывающей.
Проявления боли очень сильные, и снять такие приступы сложно. Кроме того, приступы сопровождает частая рвота и постоянная тошнота. Общее состояние организма также очень плохое: артериальное давление понижено, пульс учащен. В данном случае в обязательном порядке необходима неотложная помощь. Как правило, пациента госпитализируют.
Хронический панкреатит
Иногда острая форма заболевания переходит в хронический панкреатит.
При хронической форме воспаления поджелудочной железы отмечается длительное течение недуга. Начальные этапы болезни могут выражаться отеками и кровоизлияниями. Далее, при развитии болезни, ткань железы становится меньшей в объеме, и ее замещает соединительная ткань. Причинами развития хронического панкреатита является злоупотребление алкоголем, наличие желчнокаменной болезни, язвенная болезнь и другие недуги двенадцатиперстной кишки. У больных атеросклерозом ввиду нарушений кровообращения в поджелудочной железе также может развиваться хронический панкреатит.
Расположение поджелудочной железы в организме
В начале болезни у человека периоды обострения возникают время от времени, их основной симптом – сильная боль, как при остром панкреатите. Лекарственные препараты снимают боль не всегда. В процессе развития заболевания уменьшается объем ткани железы, и проявляются признаки, которые обусловливает снижение количества ферментов поджелудочной железы. Пища плохо переваривается, у больного постоянно урчит в животе, аппетит снижается, возможны как поносы, так и запоры. Возможно также уменьшение выработки гормонов поджелудочной железы, вследствие чего может значительно повыситься уровень сахара в крови.
Диагностировать хронический панкреатит достаточно сложно, ведь большинство признаков болезни напоминают симптомы целого ряда заболеваний ЖКТ. Самые точные данные о заболевании поджелудочной железы можно получить в процессе исследования путем УЗИ, компьютерной томографии и рентгена протоков поджелудочной железы.
При лечении хронического панкреатита важно проявить достаточное терпение, придерживаться диеты и выполнять все рекомендации специалистов.
Лечение воспаления поджелудочной железы
При лечении поджелудочной железы необходимо параллельно провести соответствующую терапию тех болезней, которые могут стать причиной хронического воспаления поджелудочной железы. Очень важно полностью отказаться от употребления алкоголя. Если в желчном пузыре больного есть камни, их следует удалить.
При обострении болезни либо при острой форме недуга врач, как правило, назначает препараты, которые уменьшают выделение желудочного сока, а также средства ферментного типа, которые не содержат компонентов желчи. Рекомендуется вообще не принимать пищу в первые несколько дней лечения поджелудочной железы. При этом разрешено употребление негазированных щелочных минеральных вод, некрепкого чая.
Если болезнь перешла в более позднюю хроническую стадию, то ферментные средства следует принимать уже более длительный период. Препараты периодически следует менять, а если состояние больного улучшается, то на время в лечении поджелудочной железы можно делать перерыв.
Опухоли поджелудочной железы
Опухоль поджелудочной железы может быть двух видов: рак поджелудочной железы, который в наше время встречается относительно часто, и гормонально-активные опухоли, развивающиеся из специальных клеток. Эти опухоли в больших количествах выделяют гормоны поджелудочной железы.
 Рак поджелудочной железы может проявиться разнообразными симптомами. Признаки болезни могут быть разными, в зависимости от того, где именно – в каком месте железы — опухоль развивается. Так, если возникает рак головки органа, то у человека развивается желтуха из-за того, что общий желчный проток сдавлен. Если рак проявляется в теле или хвосте железы, то у больного стремительно прогрессирует сахарный диабет.
Рак поджелудочной железы может проявиться разнообразными симптомами. Признаки болезни могут быть разными, в зависимости от того, где именно – в каком месте железы — опухоль развивается. Так, если возникает рак головки органа, то у человека развивается желтуха из-за того, что общий желчный проток сдавлен. Если рак проявляется в теле или хвосте железы, то у больного стремительно прогрессирует сахарный диабет.
Чаще всего при раке поджелудочной железы наблюдаются такие же симптомы, как при прогрессирующем развитии хронического панкреатита. К тому же данное злокачественное заболевание часто возникает как следствие длительного воспаления поджелудочной железы. При этом человек чувствует очень сильные боли, значительно теряет в весе, у него снижается аппетит. На сегодняшний день благодаря исследованию с помощью ультразвука опухоль поджелудочной железы определяют на самых ранних стадиях.
Гормонально-активные опухоли бывают как доброкачественного, так и злокачественного характера. Начальными симптомами при таких заболеваниях являются признаки нарушения обменных процессов, при которых в крови появляется слишком большое количество определенного гормона. Именно увеличение содержания гормона в крови и является одним из методов диагностики опухолей такого рода. Также подобную опухоль можно распознать в процессе компьютерной томографии и УЗ-исследования. В данном случае возможно лечение путем хирургической операции, а также применение химиотерапии.
Киста поджелудочной железы
Киста поджелудочной железы – это ограниченная капсула, где скапливается жидкость в виде полостей. Киста может располагаться и непосредственно в железе, и в тканях около нее. Такой недуг с одинаковой частотой встречается и у мужчин, и у женщин в разном возрасте. Принято различать два вида кист: врожденные и приобретенные. В свою очередь, приобретенные кисты выделяют следующие: ретенционные, дегенерационные, пролиферационные, паразитарные.
Кроме того, иногда больному ставят диагноз «ложная киста». Это образование проявляется вследствие развития острого панкреатита либо некроза поджелудочной железы, который образовался вследствие травм. В полости ложной кисты, как правило, находится жидкость и некротические ткани. Ложная киста поджелудочной железы может располагаться в любой ее части и разрастаться до большого размера: иногда в кисте находится около 1-2 литров содержимого.
Если киста поджелудочной железы имеет небольшой размер, то у больного симптомы могут вообще не проявляться. Явные признаки болезни возникают тогда, когда киста разрастается до особенно больших размеров и сдавливает либо смещает органы, которые расположены рядом. При наличии в организме большой кисты у человека могут возникать боли вверху живота, похудание, периодические скачки температуры тела, диспепсические явления. Боль может быть как постоянной, так и приступообразной. Лечение кисты в данном случае производится хирургическим путем, при этом выбор методики зависит от размера и расположения образования в поджелудочной железе.
Камни поджелудочной железы
Камни в поджелудочной железе формируются сравнительно редко. Появление камней в протоках железы либо диффузное отложение солей в паренхиме железы может проявиться как самостоятельный недуг, либо как следствие раньше перенесенных заболеваний поджелудочной железы. Если рассматривать химический состав камней в поджелудочной железе, то чаще всего образуются они из карбонатов кальция и фосфора. Камни из солей магния, кремния и алюминия возникают реже. Они могут иметь разную величину, быть множественными, и возникать по одному. Камни чаще всего находятся в головке железы, реже — в других частях.
 До сегодняшнего дня до конца не ясны причины возникновения камней, но предполагается, что камни возникают вследствие нарушения фосфорно-кальциевого обмена в организме. Предрасполагают к появлению камней в поджелудочной железе застой панкреатического сока в поджелудочной железе и воспаления, которые возникают вследствие вторичной инфекции.
До сегодняшнего дня до конца не ясны причины возникновения камней, но предполагается, что камни возникают вследствие нарушения фосфорно-кальциевого обмена в организме. Предрасполагают к появлению камней в поджелудочной железе застой панкреатического сока в поджелудочной железе и воспаления, которые возникают вследствие вторичной инфекции.
Не всегда проявляются выраженные симптомы данного недуга. Часто камни выявляют случайно по результатам рентгеновского исследования. При выраженных симптомах больной чувствует постоянную сильную боль вверху живота, отдающую в спину. Случается, что боль периодически переходит в приступообразную форму. Болевые ощущения становятся более выраженными спустя несколько часов после приема пищи.
Если заболевание прогрессирует, то у больного чередуются запоры и поносы, снижается аппетит. Если происходит миграция камней в общий желчный проток из главного панкреатического протока, у пациента может проявиться механическая желтуха.
Для постановки диагноза врач руководствуется результатами опроса и осмотра больного, а также данными рентгеновских исследований. Способ лечения выбирают в зависимости от того, насколько тяжелым является состояние больного, есть ли осложнения. Если болезнь протекает легко, то достаточно будет назначения лечебного питания, симптоматической и заместительной терапии. Если заболевание имеет тяжелый характер, фиксируются частые приступы, то в данном случае назначают хирургическое лечение.
Диета при заболеваниях поджелудочной железы
При лечении поджелудочной железы очень важно строго придерживаться специальной диеты для поджелудочной железы. Существует набор продуктов, которые рекомендуется употреблять людям с заболеваниями поджелудочной железы. Следует включить в меню белый хлеб, а также черный хлеб вчерашней выпечки.
Диета для поджелудочной железы предполагает регулярное включение в рацион первых блюд – овощных и молочных супов, борщей, щи. На второе при соблюдении подобной диеты можно употреблять нежирную куртину, говядину, мясо кролика, рыбу в отварном виде либо в виде котлет на пару, фрикаделей, рагу. Разрешены овощи во всех видах, за исключением жареных. В диету для поджелудочной железы входит регулярное употребление круп, макарон, молочных продуктов и блюд. От жиров следует воздержаться, допускается сливочное масло в малых количествах и растительное масло. Также допустимо употребление одного яйца в день. В качестве напитков подойдет компот, кисель, слабый чай.
В диете не допускается употребление слишком горячих и холодных блюд, копченостей, рыбных, мясных бульонов, жирных видов рыбы, мяса, пряностей, шоколада, мороженого, кислых яблок, грибов, алкоголя. Важно учесть, что блюда следует готовить на пару либо отварными, нельзя добавлять в них специи.
Профилактика заболеваний поджелудочной железы
Методы профилактики заболеваний поджелудочной железы, прежде всего, заключаются в следовании некоторым важным правилам. Следует всегда помнить, что наиболее негативно на функционирование железы влияет алкоголь, курение, нерегулярные трапезы, слишком жирная пища. Всего этого следует по возможности избегать. Хорошим профилактическим методом является периодическое употребление травяных чаев из черники, крапивы, брусники, одуванчика, шиповника. При малейших проблемах с поджелудочной железой следует отказаться от острой и жареной пищи, слишком жирных блюд, не допускать перекусов «на ходу» и злоупотребления алкоголем.
Следует разнообразить рацион питания и сделать его более здоровым. В идеале принимать пищу нужно дробно, по четыре-пять раз в день, и между трапезами должны быть примерно одинаковые интервалы. Не менее важна умеренность в еде.
Если у человека имеются другие недуги желудочно-кишечного тракта, следует регулярно проходить исследования и консультации у врача.
Источник
Поджелу́дочная железа́ человека (лат. páncreas) — орган пищеварительной системы; крупнейшая железа, обладающая внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты. Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена.
История[править | править код]
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А. Везалий (1543 г.) следующим образом описывает поджелудочную железу и её назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов». При описании двенадцатиперстной кишки Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает её полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом (1642 г.).
Функции[править | править код]
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т.е. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность. Пункция поджелудочной железы требует особой осторожности при выполнении.
Анатомия[править | править код]
Область поджелудочной железы.
Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека — 14—22 см, ширина — 3—9 см (в области головки), толщина — 2—3 см. Масса органа — около 70—80 г.
Макроскопическое строение[править | править код]
В поджелудочной железе выделяют головку, тело и хвост.
Головка[править | править код]
Головка поджелудочной железы (caput pancreatis) примыкает к двенадцатиперстной кишке, располагаясь в её изгибе так, что последняя охватывает железу в виде подковы. Головка отделена от тела поджелудочной железы бороздой, в которой проходит воротная вена. От головки начинается дополнительный (санториниев) проток поджелудочной железы, который или сливается с главным протоком (в 60 % случаев), или независимо впадает в двенадцатиперстную кишку через малый дуоденальный сосочек.[1]
Тело[править | править код]
Тело поджелудочной железы (corpus pancreatis) имеет трёхгранную (треугольную) форму. В нём выделяют три поверхности — переднюю, заднюю и нижнюю, и три края — верхний, передний и нижний.
Передняя поверхность (facies anterior) обращена вперед, к задней поверхности желудка, и несколько вверх; снизу её ограничивает передний край, а сверху — верхний. На передней поверхности тела железы имеется обращённая в сторону сальниковой сумки выпуклость — сальниковый бугор.
Задняя поверхность (facies posterior) примыкает к позвоночнику, брюшной аорте, нижней полой вене, чревному сплетению, к левой почечной вене. На задней поверхности железы имеются особые борозды, в которых проходят селезёночные сосуды. Задняя поверхность разграничивается от передней острым верхним краем, по которому проходит селезёночная артерия.
Нижняя поверхность (facies inferior) поджелудочной железы ориентирована вниз и вперед и отделяется от задней тупым задним краем. Она находится ниже корня брыжейки поперечной ободочной кишки.
Хвост[править | править код]
Хвост поджелудочной железы (cauda pancreatis) имеет конусовидную или грушевидную форму, направляясь влево и вверх, простирается до ворот селезёнки.
Главный (вирсунгов) проток поджелудочной железы проходит через её длину и впадает в двенадцатиперстную кишку в её нисходящей части на большом дуоденальном сосочке. Общий желчный проток обычно сливается с панкреатическим и открывается в кишку там же или рядом.
Двенадцатиперстная кишка и поджелудочная железа (желудок удалён)
Топография[править | править код]
Головка проецируется на позвоночник на уровне в диапазоне от XII грудного до IV поясничного позвонков. Тело располагается на уровне от TXII до LIII; положение хвоста колеблется от TXI до LII.
Микроскопическое строение[править | править код]
По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела.
Поджелудочная железа включает экзокринную и эндокринную части.
Экзокринная часть[править | править код]
Экзокринная часть поджелудочной железы представлена расположенными в дольках панкреатическими ацинусами, а также древовидной системой выводных протоков: вставочными и внутридольковыми протоками, междольковыми протоками и, наконец, общим панкреатическим протоком, открывающимся в просвет двенадцатиперстной кишки.
Ацинус поджелудочной железы является структурно-функциональной единицей органа. По форме ацинуc представляет собой округлое образование размером 100—150 мкм, в своей структуре содержит секреторный отдел и вставочный проток, дающий начало всей системе протоков органа. Ацинусы состоят из двух видов клеток: секреторных — экзокринных панкреатоцитов, в количестве 8—12, и протоковых — эпителиоцитов.
Вставочные протоки переходят в межацинозные протоки, которые, в свою очередь, впадают в более крупные внутридольковые. Последние продолжаются в междольковые протоки, какие впадают в общий проток поджелудочной железы.
Эндокринная часть[править | править код]
Эндокринная часть поджелудочной железы образована лежащими между ацинусов панкреатическими островками, или островками Лангерганса.
Островки состоят из клеток — инсулоцитов, среди которых на основании наличия в них различных по физико-химическим и морфологическим свойствам гранул выделяют 5 основных видов:
- бета-клетки, синтезирующие инсулин;
- альфа-клетки, продуцирующие глюкагон;
- дельта-клетки, образующие соматостатин;
- D1-клетки, выделяющие ВИП;
- PP-клетки, вырабатывающие панкреатический полипептид.
Кроме того, методами иммуноцитохимии и электронной микроскопии было показано наличие в островках незначительного количества клеток, содержащих гастрин, тиролиберин и соматолиберин.
Островки представляют собой компактные пронизанные густой сетью фенестрированных капилляров скопления упорядоченных в гроздья или тяжи внутрисекреторных клеток. Клетки слоями окружают капилляры островков, находясь в тесном контакте с сосудами; большинство эндокриноцитов контактируют с сосудами либо посредством цитоплазматических отростков, либо примыкая к ним непосредственно.
Кровоснабжение[править | править код]
Кровоснабжение поджелудочной железы осуществляется через панкреатодуоденальные артерии, которые ответвляются от верхней брыжеечной артерии или из печёночной артерии (ветви чревного ствола брюшной аорты). Верхняя брыжеечная артерия обеспечивает нижние панкреатодуоденальные артерии, в то время как гастродуоденальная артерия (одна из конечных ветвей печёночной артерии) обеспечивает верхние панкреатодуоденальные артерии. Артерии, разветвляясь в междольковой соединительной ткани, образуют плотные капиллярные сети, оплетающие ацинусы и проникающие в островки.
Венозный отток происходит через панкреатодуоденальные вены, которые впадают в проходящую позади железы селезёночную, а также другие притоки воротной вены. Воротная вена образуется после слияния позади тела поджелудочной железы верхней брыжеечной и селезёночной вен. В некоторых случаях нижняя брыжеечная вена также вливается в селезёночную позади поджелудочной железы (в других она просто соединяется с верхней брыжеечной веной).
Лимфатические капилляры, начинаясь вокруг ацинусов и островков, вливаются в лимфатические сосуды, которые проходят вблизи кровеносных. Лимфа принимается панкреатическими лимфатическими узлами, расположенными в количестве 2—8 у верхнего края железы на её задней и передней поверхностях.
Иннервация[править | править код]
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения. Симпатические волокна сопровождают кровеносные сосуды. В поджелудочной железе имеются интрамуральные ганглии.
Развитие и возрастные особенности поджелудочной железы[править | править код]
Поджелудочная железа развивается из энтодермы и мезенхимы; её зачаток появляется на 3-й неделе эмбрионального развития в виде выпячивания стенки эмбриональной кишки, из которого формируются головка, тело и хвост. Дифференцировка зачатков на внешнесекреторную и внутрисекреторную части начинается с 3-го месяца эмбриогенеза. Образуются ацинусы и выводные протоки, эндокринные отделы образуются из почек на выводных протоках и «отшнуровываются» от них, превращаясь в островки. Сосуды, а также соединительнотканные элементы стромы получают развитие из мезенхимы.
У новорождённых поджелудочная железа имеет очень маленькие размеры. Её длина колеблется от 3 до 6 см; масса — 2,5—3 г; железа располагается несколько выше, чем у взрослых, однако слабо фиксирована к задней брюшной стенке и относительно подвижна. К 3 годам её масса достигает 20 грамм, к 10—12 годам — 30 г. Вид, характерный для взрослых, железа принимает к возрасту 5—6 лет. С возрастом в поджелудочной железе происходит изменение взаимоотношений между её экзокринной и эндокринной частями в сторону уменьшения числа островков.
Заболевания поджелудочной железы[править | править код]
- Панкреатит
- Острый панкреатит
- Хронический панкреатит
- Рак поджелудочной железы
- Муковисцидоз
- Диабет
- Псевдокисты поджелудочной железы
- Панкреанекроз
Примечания[править | править код]
Литература[править | править код]
- Везалий А. О строении человеческого тела. — 1954 — Том 2. — с. 960
- Губергриц Н. Б. Панкреатология: от прошлого к будущему // Вестник клуба панкреатологов. — 2009. — № 2. — с. 13—23
- Лепорский Н. И. Болезни поджелудочной железы. — М., 1951.
Источник

