Переела и болит поджелудочная железа
Цитата сообщения lenbars
Осторожно, переедание! Симптомы острого панкреатита
https://obozrevatel.com/health/08936-ostorozhno-per…ptomyi-ostrogo-pankreatita.htm
Осторожно, переедание! Симптомы острого панкреатита
По статистике одно из самых распространенных последствий праздничных дней с их перееданием и алкогольными возлияниями – это острый панкреатит – воспаление поджелудочной железы. Как его распознать, не упустив опасных симптомов? Что делать, если с вами приключилась эта беда?
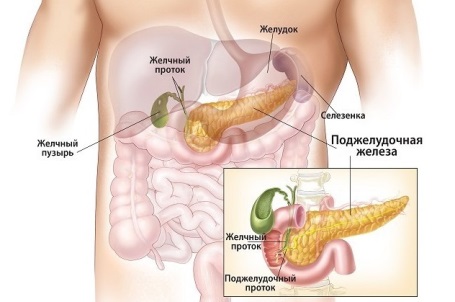
Что такое поджелудочная железа
Поджелудочная железа – важный орган пищеварительной системы. Анатомически она располагается за желудком, а ее протоки открываются в двенадцатиперстную кишку, печень. Поджелудочная железа выделяет ферменты, которые полностью расщепляют жиры, белки и углеводы пищи. Причем, внутри самой железы эти ферменты находятся в неактивном состоянии, именно поэтому они не расщепляют ее ткани. Попав же в просвет кишечника, они активизируются с помощью катализаторов, которыми тут служат желчь (выделяющаяся через протоки печени) и желудочный сок. Активизировавшись, они начинают расщеплять то, что мы съели, обеспечивая, таким образом, следующую после желудочной, стадию переваривания пищи.
Панкреатит – это воспаление поджелудочной железы. При панкреатите ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а выделяются наружу поджелудочной и сразу же активизируются, повреждая тканевые структуры этого органа. Также они могут попасть в кровоток и серьезно повредить другие органы, такие, как сердце, почки и печень – именно панкреатит приводит к тому, что излишняя жидкость из поджелудочной железы идет в желчный пузырь и печень, и это приводит к их воспалениям и увеличениям.
Причины, вызывающие панкреатит
Современная медицина подразделяет острые панкреатиты по их происхождению.
* Панкреатит пищевого и алкогольного происхождения
* Билиарный, связанный с заболеваниями желчевыводящих путей, панкреатит. В его основе лежит фактор закупорки протоков с нарушением оттока панкреатического сока.
* Гастрогенный панкреатит – развивается на почве хронических заболеваний желудка и двенадцатиперстной кишки (гастрит, язва).
* Панкреатит сосудистого (ишемического) происхождения. В его основе лежит ухудшение кровоснабжения поджелудочной железы в пожилом и старческом возрасте.
* Инфекционный панкреатит – возникает при поражении поджелудочной железы при некоторых инфекциях – гепатите, сыпном тифе, паротите.
* Токсико-аллергический панкреатит – вызывается немикробными ядами (химические вещества в красках, растворителях, некоторых лекарствах).
* Панкреатиты при врожденном патологическом состоянии поджелудочной железы (узкие протоки, неправильное расположение и т. п.).
* Травматический и послеоперационный панкреатит.
Наиболее распространена первая, то есть пищевая-алкогольная причина – до 72 % всех острых панкреатитов мы получаем именно вследствие переедания (особенно жирными продуктами) и превышая норму спиртного.
Развитие заболевания
Как развивается панкреатит? Как уже было сказано, в самопереваривании поджелудочной железы, наблюдаемом при панкреатите, участвует набор агрессивных ферментов, расщепляющих белки (трипсин, химотрипсин, пептидазы), жиры (липаза, фосфолипаза и углеводы амилаза). Их воздействие вначале приводит к отеку поджелудочной железы и на нетяжелых формах панкреатита этим все и заканчивается – под воздействием лечения отек проходит. Но бывают и более тяжелые формы болезни, когда отек прогрессирует, это приводит к сдавлению питающих железу сосудов и образованию очагов «отмирания» (некроз). Если панкреатит средней тяжести – некроз состоит из мелких очагов, а если тяжелый – то из крупных очагов. Есть также и т.н. тотальная, форма панкреатита, когда в короткое время омертвевает вся или почти вся железа. Эта форма смертельна.
Тяжелые формы панкреатита встречаются намного реже, чем легкие, но общая заболеваемость панкреатитом растет, и самое плохое то, что он легко переходит в хроническую форму. Это значит, что малейшее переедание или единичное злоупотребление алкоголем может снова и снова вызывать обострение.
Симптомы острого панкреатита
Панкреатит практически никогда не проходит безболезненно. Первый характерный симптом – т.н. панкреатическая колика, то есть сильные опоясывающие боли в верхних отделах живота (под ложечкой или левым ребром), отдающие под лопатками или даже под ключицы. Острые боли держатся 1-3 дня и переходят в тупые, ноющие. Чаще всего острые боли сопровождаются повторной, не приносящей никакого облегчения рвотой, вздутием живота и непрекращающейся диареей. Если панкреатит сочетается с холециститом, возможно повышение температуры в первые же дни. А вот если температура в виде лихорадки с ознобом поднялась на 3-й — 5-й день, это уже говорит о развивающихся осложнениях ( инфильтраты, гнойники в теле железы и пр.).
Острый панкреатит — это очень серьезное состояние организма, которое требует незамедлительного лечения. При сходных с вышеописанными симптомами, необходимо сразу же вызвать скорую медицинскую помощь. Важно: до приезда «скорой» соблюдать три принципа. Это холод, голод и покой. Что они означают? Живот ни в коем случае нельзя греть (как мы привыкли – «грелочкой»), важно также ничего не есть и находиться в постели, не вставая.
Врачи при помощи специальных анализов и набора диагностических исследований: УЗИ, эндоскопии желудка и двенадцатиперстной кишки; лапароскопии с осмотром органов брюшной полости; рентгена и томографии органов брюшной полости и других исследований поставят точный диагноз и назначат единственно верное лечение, при необходимости – в стационаре.
Лечение
Терапия направлена, прежде всего, на расширение протоков, чтобы ферменты шли в двенадцатиперстную кишку, а не наружу. Для этого врачи применяют следующие лекарственные средства:
* ингибиторы ферментов поджелудочной железы
* ингибиторы работы клеток поджелудочной железы
В крайних случаях, если лечение не дает нужных результатов, назначается операция.
Профилактика
Можно избежать самого распространенного панкреатита – панкреатита, связанного с неправильным питанием, – если следить за своим рационом.
«Плохой» едой для поджелудочной железы являются жирные и острые блюда, кофе, а также большие, несоразмерные вашей потребности, порции. Конечно, к этому списку прибавляем алкоголь.
Хорошей едой, способной обеспечить нормальную работу и здоровье поджелудочной железы являются свежие овощи и фрукты (чем больше, тем лучше), соевые бобы, нежирный творог, нежирное мясо, птица и рыба. Важно также помнить о том, чтобы порции были небольшие!
Источник

Поджелудочная железа играет большую роль в процессе пищеварения. Она выделяет ферменты, которые обеспечивают эффективное усвоение белков, жиров и углеводов из пищи. Если поджелудочная болит после еды, это может быть признаком ее воспаления и развития опасного недуга – панкреатита. О том, почему болит поджелудочная железа после еды, какой характер будет иметь болевой синдром и что нужно делать при его появлении, читайте в статье.
Содержание:
- Особенности органа
- Почему после еды болит поджелудочная: механизм болевого синдрома
- Заболевания, проявляющиеся болью в поджелудочной
- Как болит поджелудочная
- Что нужно делать
Коротко о поджелудочной железе
Поджелудочная железа (ПЖ) является органом, относящимся сразу к двум системам – пищеварительной и эндокринной. Она находится за желудком, что понятно из ее названия, и соединена с 12-перстной кишкой протоком. Орган имеет вытянутую форму и размер от 16 до 22 сантиметров, анатомически разделен на хвост, головку и тело.
Как орган пищеварительной системы ПЖ вырабатывает панкреатические ферменты – энзимы, которые обеспечивают расщепление белков, углеводов и жиров до простых веществ, способных усвоиться организмом. Без панкреатических ферментов еда в желудке не сможет перевариться эффективно, а питательные вещества из пищи плохо всосутся в кровь.
Как орган эндокринной системы поджелудочная вырабатывает гормоны, регулирующие обмен глюкозы в организме человека – инсулин и глюкагон. При сбоях в работе ПЖ повышается вероятность развития сахарного диабета. Кроме того, железа продуцирует гормон соматостатин, отвечающий за выработку желчи, тиреотропного гормона, пищеварительных ферментов. Еще один важный гормон, синтезируемый железой – панкреатический полипептид. Он активизирует процесс выработки желудочного сока, уменьшает перистальтику желчного пузыря.
Поджелудочная железа участвует в жизненно важных процессах в организме и нарушение ее работы негативно отражается на их протекании. При патологиях поджелудочной возникает выраженный болевой синдром, отражающийся на самочувствии человека.
Почему после еды болит поджелудочная: механизм развития болевого синдрома
Особенности работы органа и выполняемые им функции объясняют механизм развития болевого синдрома при патологиях поджелудочной железы. Чаще всего боли в органе возникают после приема пищи. Потребление пищи приводит к выработке железой панкреатического сока, содержащего гормоны и энзимы. Сначала панкреатический сок скапливается в теле железы, а затем из малых протоков поступает по большому в двенадцатиперстную кишку. Там панкреатические ферменты активно участвуют в процессе пищеварения. Болевой синдром развивается при невозможности выведения из тела ПЖ выработанного ею панкреатического секрета.
В большинстве случаев развитие патологий поджелудочной железы негативно отражается на функционировании ее протоков. Их сдавливание, отек или закупорка приводит к нарушению проходимости и застаиванию секрета в теле железы. В результате этого панкреатический секрет раздражает нервные рецепторы поджелудочной, происходит «самопереваривание» органа, разрушение его тканей. В дополнение к этому наблюдается сдавливание кровеносных сосудов ПЖ, что приводит к ухудшению циркуляции крови, недостатку кислорода и отмиранию тканей органа. Все эти процессы приводят к развитию сильной боли.
Рекомендуем узнать, почему возникает зуд в заднем проходе.
Читайте: как берут соскоб на энтеробиоз.
Интенсивность болевого приступа напрямую связана с приемом пищи. При потреблении пищи поджелудочная активизируется – начинает вырабатывать гормоны и ферменты, которые направляются в 12-перстную кишку по протокам железы. Чем сильнее выражена непроходимость протоков, тем интенсивнее будет болевой синдром. Вот почему при патологиях поджелудочной возникает боль при употреблении пищи и сразу после него.

Заболевания, проявляющиеся болью в поджелудочной
Болеть в области расположения поджелудочной железы может не только из-за патологий этого органа. Болевой синдром бывает и результатом повреждения других органов, находящихся поблизости. Все патологии, проявляющиеся болью в области ПЖ, можно разделить на 3 категории:
- связанные с самой железой;
- связанные с расположенными по соседству органами;
- связанные с отдаленными органами (отраженная боль).
Болезни ПЖ
Среди заболеваний непосредственно ПЖ выделяют:
- панкреатит (острый и хронический) – воспалительный процесс в тканях железы, проявляется выраженными и постоянными болями в верхней части живота, усиливающимися после еды, при употреблении алкоголя, в положении лежа на спине;
- опухоли – при развитии рака поджелудочной железы симптомы нередко появляются уже на поздних стадиях, помимо боли пациент жалуется на снижение аппетита, похудение, желтушность кожи;
- кисты – могут быть врожденными и приобретенными, нередко развиваются на фоне панкреатита, внутри кисты скапливается жидкость, что приводит к увеличению ее размеров и сдавливанию ею окружающих органов.

Болезни соседних органов
Расположение поджелудочной железы в непосредственной близости к желчному пузырю обуславливает появление боли в области ПЖ при таких патологиях, как:
- желчнокаменная болезнь – для недуга характерно образование камней в протоках желчного пузыря и полости органа, симптомы появляются спустя несколько лет после его развития и выражаются в пожелтении кожи и желчной колике;
- холецистит – воспалительный процесс в тканях желчного пузыря, проявляющийся болями в правой части живота, тошнотой и рвотой, повышением температуры тела;
- дискинезия желчевыводящих путей – проявляется болью в правой части живота, в том числе после приема пищи, горечью во рту и неприятным запахом из его полости.
Боли отраженного характера
При развитии таких заболеваний, как мочекаменная болезнь, пиелонефрит, язва желудка, гастрит, межреберная невралгия, остеохондроз, энтерит, опоясывающий лишай могут возникать боли, локализующиеся в области поджелудочной железы. Это так называемые отраженные боли.
В диагностике важную роль играет наличие других симптомов, свойственных конкретному заболеванию. К примеру, при пиелонефрите помимо болей, отраженных в левое подреберье, болевые ощущения локализуются в области поясницы. Особенно сильно боли при поражении почек ощущаются в холодную и сырую погоду. В связи с тем, что воспалительный процесс обычно переходит и на мочевой пузырь, мочеиспускание становится частым и болезненным.
При мочекаменной болезни неприятные ощущения будут усиливаться после физических нагрузок, при движении. Помимо боли, среди жалоб пациентов – примеси крови в моче, тошнота и рвота.
Энтерит – воспаление тонкого кишечника, проявляется болями, похожими на боли в поджелудочной железе. Они носят тупой, ноющий характер, сопровождаются чувством тяжести и распирания в животе после приема пищи. У пациентов ухудшается аппетит, появляется слабость, нарушается стул.
Узнайте, как проводится эзофагоскопия пищевода.
Читайте: как действует препарат Холестирамин.
Рекомендуем узнать, что такое пищевод Барретта.
Как болит поджелудочная?
Распознать боли в ПЖ можно по характерным для них признакам. Панкреатические боли зачастую возникают после еды, так как пища становится фактором, активизирующим работу органа. Как правило, боль имеет острый характер, сильнее ощущается в левом подреберье. Локализация боли зависит от того, какая часть органа поражена – хвост, головка или тело. При остром поражении железы боль может ощущаться с двух сторон, иметь опоясывающий характер. Особенности расположения органа способны обуславливать появление боли в спине.
При прощупывании болезненной области чувствуется усиление неприятных ощущений при отпускании в сравнении с нажатием. При пальпации области поджелудочной железы врачом могут наблюдаться такие симптомы, указывающие на панкреатит:
- симптом Мэйо-Робсона: болевые ощущения возникают при нажатии на левый реберно-позвоночный угол;
- симптом Дудкевича: боль усиливается, если врач кладет руку на 2 сантиметра ниже пупка и двигает ее вверх и внутрь;
- симптом Чухриенко: болевой приступ усиливается при постукивании ребром руки в области эпигастрия.
Что делать при болях в ПЖ?
Если после еды болит поджелудочная железа, первое, что нужно делать – это обратиться за помощью к гастроэнтерологу. Врач сможет установить точную причину болевых ощущений и после ряда обследований диагностировать заболевание. До момента осмотра врача необходимо руководствоваться следующими рекомендациями:
- отказаться от еды (хотя бы на сутки): если боль – симптом панкреатита, голод позволит снять нагрузку с органа, что должно привести к улучшению самочувствия больного;
- поместить лед или холодную грелку на зону эпигастрия: холод снимет отек железы и протоков, что уменьшит болезненность;
- пить негазированную щелочную воду: она усилит отток желчи и панкреатического секрета;
- принять спазмолитик (Но-шпа, Дротаверин, Спазмалгон): лекарства снимут спазм, улучшат отток секрета из полости органа, уменьшат болевые ощущения;
- находиться в коленно-локтевой позе: в таком положении болезненность стихает.

Даже если болевой синдром выражен слабо, и неприятное ощущение возникает только после еды, не стоит ждать, что они пройдут сами собой. Любой недуг лучше лечить на ранней стадии. Чтобы не спровоцировать усиления болезненности, следует придерживаться диеты:
- из меню исключают жирные продукты, жареное мясо, копчености, колбасу, сыры, майонез, острые соусы, сладости;
- от алкогольных напитков нужно отказаться полностью;
- продукты, усиливающие секрецию панкреатических ферментов (бульоны, красная икра, шампиньоны), убирают из рациона;
- пищу готовят на пару, отваривают, масло и соль используют в минимальном количестве;
- в течение дня едят до 6 раз, маленькими порциями;
- важно соблюдать питьевой режим.
Назначать и проводить лечение заболеваний поджелудочной железы может только врач. Самолечение способно обернуться серьезными проблемами со здоровьем!
Источник
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Хотя поджелудочная железа — орган относительно небольшой, на нем лежит множество разнообразных функций. Поджелудочная выделяет панкреатический сок — «коктейль» из ферментов и солей, необходимых для расщепления различных питательных веществ и их усвоения. Без ферментов мы не смогли бы переваривать пищу. Их в нашем теле вырабатываются десятки видов, не только в поджелудочной, но и в желудке, и в слюнных железах, и в кишечнике.
Интересный факт
За сутки поджелудочная железа может выделять до одного литра панкреатического сока.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Почему болит поджелудочная железа: выясняем причины
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
На заметку
Примерно 90% пациентов с панкреатитом жалуются на сильные боли в поджелудочной железе, и только у 10% заболевание проходит без болевого синдрома.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Как понять, что болит именно поджелудочная железа? Опознать проблему нетрудно, боль в поджелудочной железе проявляется достаточно специфически. Болевые ощущения локализованы в области вокруг пупка, а при остром панкреатите отдает в спину — этот эффект врачи называют «опоясывающей болью». Боли в поджелудочной усиливаются после обильной или жирной пищи, алкогольных напитков, а также в положении лежа на спине. Эта боль практически не купируется анальгетиками и спазмолитиками, носит постоянный, неприступообразный характер и немного ослабевает, если сесть и наклониться вперед. При панкреатите, помимо боли, наблюдаются тошнота и рвота, слабость, потливость.
Что делать, если болит поджелудочная железа: рекомендации
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
- Диета. Первая задача при лечении поджелудочной железы — максимально разгрузить этот орган, облегчить его работу. Вне зависимости от того, что вызвало боль в поджелудочной, назначается щадящая диета. В первую очередь нужно полностью исключить алкоголь, газированные напитки, кофе и крепкий чай, острую, жирную, жареную пищу, шоколад. Даже у здоровых людей злоупотребление этими продуктами может вызвать неприятные ощущения в области поджелудочной железы. Обычно назначается так называемый стол №5 — меню, основанное на ограничении в жирах и кислых продуктах. Стол №5 — это пища, приготовленная на пару или отварная, пудинги и заливное, нежирное мясо, птица и рыба, продукты, богатые пектинами и клетчаткой: зерновой хлеб, сладкие ягоды, макароны, овощи. Питаться нужно часто и понемногу — это позволяет ЖКТ усваивать пищу, не включая «аварийный режим». Желательно есть как минимум пять раз в день, но порции должны быть небольшими. Кстати, такая диета будет полезна не только тем, кто страдает от серьезных заболеваний печени и поджелудочной железы. Она поможет восстановиться после чрезмерного застолья. Даже здоровым людям знакомы такие симптомы, как тяжесть в желудке, тошнота, метеоризм и расстройство желудка — расплата за переедание или непривычную пищу. После праздников с их бесконечными обедами и возлияниями будет полезно временно переключиться на мягкую диету, чтобы вернуть пищеварение в норму. Стол №5 — диета комфортная и не предполагает отказа от широкой группы продуктов.
- Медикаментозная терапия. Лечение зависит от основного заболевания, но в любом случае врач назначит препараты, которые помогут снять симптомы и улучшить работу пищеварительного тракта. При боли в поджелудочной железе назначают обезболивающие средства для купирования острых приступов, антациды для восстановления уровня желудочной кислотности и нормализации функции пищеварения, а также ферментные препараты (при хроническом панкреатите вне периода обострений). Ферменты, которые содержатся в них, практически не отличаются от наших собственных ферментов и помогают справиться с усвоением пищи, если поджелудочная железа не может вырабатывать достаточное количество панкреатического сока. Кроме того, в некоторых случаях назначают желчегонные средства, антисекреторные вещества (так называемые Н2-блокаторы гистаминовых рецепторов и ингибиторы протонной помпы).
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Источник

