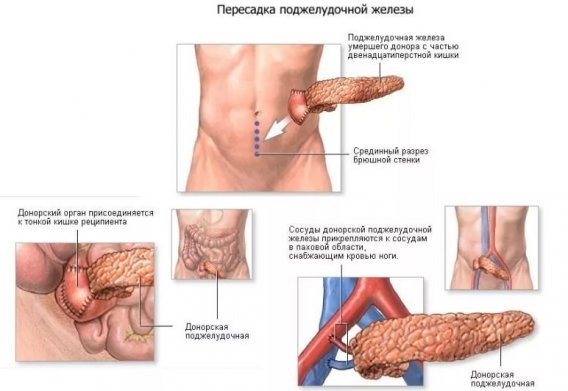
Пересадка поджелудочной железы при опухоли
Пересадка поджелудочной железы проводится нечасто в сравнении с трансплантацией других органов. Подобные оперативные вмешательства сопряжены с огромным риском. К операции обычно прибегают, когда других методов воздействия недостаточно. Такие вмешательства имеют определенные технические и организационные сложности в плане выполнения.
Большинство пациентов, переживших операцию по трансплантации, тяжело проходят период реабилитации. В настоящее время такие оперативные вмешательства выполняются довольно редко, так как риск развития осложнений очень высок. Имеется большая вероятность отторжения пересаженного органа даже при применении современных средств, предназначенных для необходимого ослабления иммунитета.
Показания к проведению трансплантации поджелудочной железы
Подобные оперативные вмешательства являются опасными, поэтому назначают их в самых крайних случаях. Часто показана пересадка поджелудочной железы при сахарном диабете, который невозможно контролировать медикаментозными и физиотерапевтическими методами. Обычно подобные оперативные вмешательства рекомендуются в случаях, когда уже имеются явные осложнения. Показаниями для проведения трансплантации могут выступать следующие состояния, вызванные сахарным диабетом:
- ретинопатия, грозящая полной слепотой;
- патологии функционирования микрососудов и крупных артерий;
- прогрессирующая нефропатия;
- терминальная нефропатия;
- гиперлабильность.
Выделяется еще ряд состояний, которые вызывают нарушение работы этого органа, и при этом могут служить показанием для трансплантации. Такой радикальный метод лечения может дать положительный эффект при наличии вторичного сахарного диабета, вызванного раком поджелудочной железы или же гемохромотозом. Кроме того, оперативное вмешательство такого плана может быть единственным возможным выходом при тяжелом течении панкреатита, сопровождающемся панкреонекрозом. Поджелудочную железу нередко пересаживают в случаях, когда имеется выраженная невосприимчивость к инсулинозаместительной терапии, вызванная гестационным сахарным диабетом, синдром Кушинга или акромегалией.
В редких случаях пересадка поджелудочной железы проводится при наличии патологий, сопровождающихся значительными структурными повреждениями органа. Трансплантация показана при формировании доброкачественных и злокачественных опухолей. Поводом для пересадки может стать некроз тканей железы, а также гнойное воспаление в брюшной полости, ставшее причиной поражения этого органа. Стоит отметить, что в этих случаях трансплантация выполняется крайне редко, причем не только из-за финансовых и организационных сложностей, но и из-за рисков, сопряженных с самим хирургическим вмешательством.
Противопоказания для пересадки
Как и любое другое оперативное вмешательство, трансплантация этого органа может выполняться далеко не во всех случаях. Противопоказания к пересадке:
- Неоперабельные формы ишемической болезни сердца.
- Атеросклероз, протекающий с поражением подвздошных сосудов и аорты.
- При необратимых осложнениях сахарного диабета.
- Кардиомиопатия, которая сопровождается сниженной фракцией функции выброса.
- Тяжелые психические заболевания. В этом случае оперативное вмешательство может вызвать серьезные осложнения.
- Наркомания и алкоголизм, так как подобное хирургическое лечение оказывается неэффективным.
- Слабый иммунитет или СПИД. В этом случае оперативные вмешательства не выполняются из-за риска развития тяжелых септических осложнений.
Необходимо учитывать, что подобные трансплантации проводят только в случае удовлетворительного общего состояния пациента. В противном случае крайне высок риск летального исхода.
Диагностика перед назначением трансплантации
Перед тем как определить возможность проведения пересадки органа и показаний для такого вмешательства, выполняет комплексное обследование. В схему предварительной диагностики обычно входят такие лабораторные и инструментальные исследования, как:
- анализ на группу крови;
- ЭКГ;
- КТ;
- биохимический анализ крови;
- УЗИ сердца и органов брюшной полости;
- серологические анализы крови;
- общий анализ крови и мочи;
- анализ на антигены тканевой совместимости;
- рентгенография грудной клетки.
Проводится полный осмотр у терапевта, абдоминального хирурга и гастроэнтеролога. В некоторых случаях требуется консультация у ряда узконаправленных специалистов, к примеру, эндокринолога, кардиолога, анестезиолога, гинеколога, стоматолога и т. д. Комплексное обследование позволяет определить риски отторжения органа после пересадки. В случае, если все параметры, уточненные при диагностике перед пересадкой, находятся в пределах нормы, врачи могут начать планировать операцию и подыскивать донора. Забор тканей проводится как у живых людей, так и у тех, у кого была констатирована смерть мозга.
Как проводится операция по пересадке?
Особенности проведения хирургического вмешательства зависят от того, какие данные были получены во время проведения диагностического обследования, степени повреждения этого органа и общего состояния пациента. В настоящее время выполняются трансплантации:
- всей железы;
- хвоста;
- части тела;
- панкрео-дуоденального комплекса;
- культуры бета-клеток железы.
Подобное оперативное вмешательство является технически сложным. Оно может занять очень продолжительное время. Обычно трансплантацию органа проводят под общей анестезией, которая обеспечивает значительную анальгезию после вмешательства и снижает риск развития осложнений. Для достижения нужного эффекта используются такие препараты для анестезии и миорелаксации, как:
- Мидазолам.
- Фентанил.
- Пропофол.
- Гексобарбитал.
- Изофлуран.
- Динитроген оксид.
- Мидазолан.
- Бупивакаин.
В некоторых случаях выполняется установка спинального катетера. Он необходимо для проведения эпидуральной анестезии в послеоперационный период для облегчения состояния человека. Необходима вспомогательная терапия для поддержания высокого ЦВД. Это очень важно для сохранения и приживания органа или его части на новом месте, чтобы не произошло отторжение.
Операция по пересадке поджелудочной железы выполняется в несколько этапов:
- Донору через чревную артерию вводится раствор для антикоагуляции, а затем консервирующий раствор.
- Поджелудочная железа извлекается и охлаждается ледяным соленым раствором.
- Проводится запланированные процедуры операции. У реципиента делают большой разрез. Новый орган или его часть пересаживается в область подвздошной ямки.
- Последовательно соединяют артерии вены и выходной проток железы.
В случае, если у пациента на фоне сахарного диабета имеются нарушения работы почек, может быть рекомендована двойная операция по пересадке органов. Это значительно повысить шансы на благоприятный исход. Если трансплантация прошла успешно, то быстро нормализируется углеводный обмен, поэтому у пациента пропадает необходимость регулярного введения инсулина. Человеку необходимо до конца жизни принимать иммуносупрессивные препараты. Их использование позволяет избежать отторжения пересаженной поджелудочной железы. Для иммуносупрессивной терапии обычно подбираются 2–3 препарата, отличающихся разным механизмом действия. К распространенным осложнениям, возникающим после проведения подобной операции, относится скопление жидкости вокруг трансплантата, кровотечения и инфекции. В некоторых случаях требуется аспирация экссудата под контролем УЗИ.
При неблагоприятном исходе наблюдается отторжение пересаженной поджелудочной железы. В этом случае орган начинает набухать. При проведении исследования с помощью УЗИ его практически невозможно определить, так как он имеет очень размытые границы. Для подтверждения процесса отторжения может потребоваться проведение биопсии через цистоскоп.
Прогноз после операции по трансплантации
Согласно статистике, выживаемость в 2 года у переживших пересадку органа от донора-трупа составляет 87%. На степень благоприятности исхода такой трансплантации оказывает влияние множество факторов, в том числе состояние здоровья и возраст донора-трупа на момент операции, совместимость тканей, гемодинамический статус больного, а также функциональное состояние трансплантата во время пересадки. Пятилетняя выживаемость при проведении трансплантации поджелудочной железы составляет не более 50%.
При пересадке части органа от живого человека годичная выживаемость составляет около 86%. В то же время в долговременной перспективе прогноз более благоприятен, так как полное восстановление наблюдается примерно у 38% людей. В настоящее время проводится трансплантация эмбриональных клеток и структур Лангерганса, взятых у донора-трупа. Такие вмешательства оказывают положительный эффект на непродолжительное время. Однако подобные трансплантации являются более безопасными для пациентов.
В начале отторжения органа в послеоперационный период исход, как правило, неблагоприятен. В этом случае остановить процесс крайне сложно. Обычно гибель пациентов наблюдается в течение нескольких дней, а иногда недель. Больной должен в полной мере осознавать степень риска проведения подобной процедуры, так как трансплантация поджелудочной железы может стать причиной смерти пациента.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 10 января 2019;
проверки требует 1 правка.
Трансплантация поджелудочной железы — это хирургическая операция, которая предусматривает имплантацию здоровой поджелудочной железы (которая может производить инсулин) у человека, который обычно имеет сахарный диабет . Поскольку поджелудочная железа является жизненно важным органом, который выполняет функции, необходимые в процессе пищеварения, родная поджелудочная железа реципиента остается на месте, а донорская поджелудочная железа прикрепляется в другом месте. Получают здоровую поджелудочную железу у донора, который только что умер, или это может быть часть поджелудочной железы от живого донора.[1] В настоящее время трансплантации поджелудочной железы обычно проводят у лиц с инсулинозависимым диабетом, у которых могут развиться тяжелые осложнения. Пациенты с наиболее распространенной и опасной формой рака поджелудочной железы, как правило, не имеют права на трансплантацию, так как состояние, как правило, имеет очень высокий уровень смертности. Рак поджелудочной железы имеет склонность к рецидивам.[2] Трансплантация поджелудочной железы остаётся важной альтернативой в лечении больных диабетом до тех пор, пока не будут разработаны другие стратегии, которые могут обеспечить равный гликемический контроль с меньшим иммуносупрессией .
История[править | править код]
Первая попытка вылечить диабет 1 типа путем трансплантации поджелудочной железы была сделана в Миннесотском университете, в Миннеаполисе, 17 декабря 1966 года[3].
24 ноября 1971 первая трансплантация поджелудочной железы с использованием мочевого дренажа была проведена Марвином Глэдман в больнице Монтефиоре в Нью-Йорке .
С середины 1980-х до середины 1990-х годов дренаж мочевого пузыря стал наиболее распространенным методом во всем мире, поскольку снижение активности амилазы мочи может использоваться как чувствительный, если неспецифический маркер отторжения.
Сегментарная трансплантация в основном применялась в живых доноров. Трансплантация поджелудочной железы началась в университете Миннесоты, а лапароскопическая дистальная панкреатэктомия была введена в 2001 году в том же центре.[4]
Начиная с 1986 года, терапия на основе такролимуса использовалась примерно в 20 % случаев, её заменила новая микроэмульсия циклоспорина, которая используется в современной посттрансплантационном иммуносупрессии.
В период с 1994 по 1997 годы показатели потери иммунологического трансплантата снизились до 2 %.
В течение 1997 года во всем мире было проведено более 10 000 трансплантаций поджелудочной железы, при этом 88 % из них — это одновременно трансплантации почек и поджелудочной железы.[5]
По состоянию на 31 декабря 2004 года, в мире было выполнено более 23000 операции по пересадке поджелудочной железы, о которых было сообщено в Международный реестр патентов и товарных знаков. Более 17000 трансплантаций проведено в США и почти 6000 в других странах.[6]
Осложнения[править | править код]
Осложнения сразу после операции включают тромбоз, панкреатит, инфекции, кровотечения и отторжения.[7] Отторжение может произойти немедленно или в любое время после операции. Это происходит потому, что пересаженная поджелудочная железа поступает из другого организма, а иммунная система реципиента рассматривает её как агрессию и пытается бороться с ней. Для того, чтобы не допустить этого, пациенты должны принимать иммуносупрессивные препараты. Препараты принимаются в комбинации, обычно это: циклоспорин , азатиоприн и кортикостероиды . Но поскольку эпизоды отторжения могут повторяться в течение всей жизни пациента, точный выбор и дозировка иммунодепрессантов могут быть изменены с течением времени.[5] Иногда такролимус дается вместо циклоспорина[8] и микофенолата мофетила вместо азатиоприна[9] .
Прогноз[править | править код]
Прогноз после трансплантации поджелудочной железы очень хороший. За последние годы долгосрочный успех улучшился, а риски снизились. Через год после трансплантации более 95 % всех пациентов все ещё живы и 85 % всех поджелудочной желез все ещё функциональны.[10] После трансплантации пациенты нуждаются в пожизненной иммуносупрессии . Иммуносупрессия увеличивает риск развития целого ряда различных видов инфекции.[11] До конца не понятна роль стероидов, которые часто используются в качестве иммунодепрессанта.[12]
Примечания[править | править код]
- ↑ diabetes FAQ: treatment (part 3 of 5)Section — Type 1 cures — pancreas transplants (англ.). www.faqs.org. Дата обращения 24 июля 2018.
- ↑ Fischer. Early Recurrence of Pancreatic Cancer after Resection and During Adjuvant Chemotherapy, Saudi Journal of Gastroenterology : Official Journal of the Saudi Gastroenterology Association (2012), С. 118–121. Дата обращения 24 июля 2018.
- ↑ Squifflet. The history of pancreas transplantation: past, present and future, Acta Chirurgica Belgica (2008-5), С. 367–378. Дата обращения 25 июля 2018.
- ↑ Han. Pancreas Transplantation, Gut and Liver (декабрь 2010), С. 450–465. Дата обращения 25 июля 2018.
- ↑ 1 2 Stratta. Immunosuppression in pancreas transplantation: progress, problems and perspective, Transplant Immunology (1998-6), С. 69–77. Дата обращения 25 июля 2018.
- ↑ Gruessner. Pancreas transplant outcomes for United States (US) and non-US cases as reported to the United Network for Organ Sharing (UNOS) and the International Pancreas Transplant Registry (IPTR) as of June 2004, Clinical Transplantation (2005-8), С. 433–455. Дата обращения 25 июля 2018.
- ↑ Yadav. Significant arterial complications after pancreas transplantation-A single-center experience and review of literature (англ.), Clinical Transplantation (19 September 2017), С. e13070. Дата обращения 24 июля 2018.
- ↑ Dieterle. Glucose metabolism after pancreas transplantation: cyclosporine versus tacrolimus, Transplantation (27 мая 2004), С. 1561–1565. Дата обращения 25 июля 2018.
- ↑ Rigotti. Mycophenolate mofetil (MMF) versus azathioprine (AZA) in pancreas transplantation: a single-center experience, Clinical Nephrology (2000-4), С. suppl 52–54. Дата обращения 25 июля 2018.
- ↑ Пересадка поджелудочной железы (рус.) (неопр.) ?. transplantaciya.com. Дата обращения 24 июля 2018.
- ↑ Fishman. Infection in Organ-Transplant Recipients (англ.), New England Journal of Medicine (11 June 1998), С. 1741–1751. Дата обращения 24 июля 2018.
- ↑ Montero. Steroid avoidance or withdrawal for pancreas and pancreas with kidney transplant recipients, The Cochrane Database of Systematic Reviews (15 сентября 2014), С. CD007669. Дата обращения 24 июля 2018.
Источник
Поджелудочная железа – важнейшая часть пищеварительной системы, неправильное ее функционирование может иметь тяжелые последствия, выражающиеся в потере трудоспособности и гибели пациента. Пересадка поджелудочной железы проводится при заболеваниях, способствующих отмиранию тканей и прекращению выработки ферментов. Хирургическое вмешательство сложно в исполнении и опасно развитием тяжелых осложнений, однако в некотором случае оно становится единственным способом спасения жизни пациента.
Пересадка поджелудочной железы проводится при заболеваниях, способствующих отмиранию тканей и прекращению выработки ферментов.
Показания и противопоказания к операции
Чаще всего пересадка поджелудочной назначается при сахарном диабете 1 или 2 типа, сопровождающегося развитием таких патологических состояний, как:
- декоменсированный диабет;
- ретинопатия, приводящая к потере зрения;
- терминальная стадия почечной недостаточности;
- поражение ЦНС;
- тяжелые эндокринные нарушения;
- поражение стенок крупных сосудов.
Трансплантация может назначаться и при вторичном диабете, развивающемся при следующих заболеваниях:
- тяжелое течение панкреатита, сопровождающееся некрозом тканей органа;
- рак поджелудочной;
- резистентность организма к инсулину, вызванная болезнью Кушинга, гестационным диабетом или акромегалией;
- гемохроматоз.
В редких случаях пересадку назначают людям, имеющим заболевания, приводящие к изменениям в структуре поджелудочной. К ним относятся:
- множественное поражение железы доброкачественными новообразованиями;
- обширный панкреонекроз;
- нагноение, способствующее нарушению функций поджелудочной и не поддающееся стандартной терапии.
Трансплантацию в этих случаях проводят крайне редко, что объясняется финансовыми и техническими сложностями, связанными с поиском донора-трупа и ведением послеоперационного периода.
Пересадка поджелудочной не выполняется:
- при терминальной стадии ишемической болезни сердца;
- при выраженном атеросклерозе крупных артерий;
- при кардиомиопатии, способствующей нарушению кровообращения;
- при необратимых изменениях в тканях внутренних органов, развившихся на фоне сахарного диабета;
- при психических расстройствах;
- при ВИЧ-инфекции;
- при алкоголизме;
- при наркомании;
- при онкологических заболеваниях.
Виды трансплантаций
Тип оперативного вмешательства подбирается после оценки данных, полученных во время обследования пациента. Выбор зависит от степени поражения железистых тканей и общего состояния организма реципиента. Длительность операции определяется ее сложностью, чаще всего выполняются следующие вмешательства:
- пересадка всего органа;
- трансплантация хвоста или тела поджелудочной;
- пересадка железы и двенадцатиперстной кишки;
- внутривенное введение клеток островков.
Сколько стоит пересадка поджелудчочной железы
Средняя цена операции – 30-50 тыс. долларов, в стоимость не входят расходы на поиск и транспортировку донорского органа.
Возможно ли вылечить поджелудочную железу от камней без операции?
Предоперационная подготовка
Этот этап направлен на составление плана лечения и предотвращение непредвиденных сложностей во время хирургического вмешательства и в раннем восстановительном периоде. На данной стадии определяют показания и противопоказания, пересматривают терапевтическую схему, проводят обследование и ищут донорский орган.

Предоперационная подготовка направлена на составление плана лечения и предотвращение непредвиденных сложностей во время хирургического вмешательства и в раннем восстановительном периоде.
Последнее является наиболее сложной частью подготовки, поиск донора может занять несколько лет. При необходимости комбинированной пересадки этот период длится год. После того как орган будет найден, реципиент проходит следующие диагностические процедуры:
- УЗИ органов брюшной полости. Используется для оценки состояния почек, печени, двенадцатиперстной кишки.
- Консультации узких специалистов. Необходимы для выявления противопоказаний к операции, связанных с нарушением функций внутренних органов.
- Консультация анестезиолога. Позволяет определить, не имеется у пациента негативных реакций на наркоз.
- ПЭТ КТ брюшной полости. Помогает обнаружить вторичные опухолевые очаги при онкологических заболеваниях поджелудочной.
- Компьютерная энтероколонография. Сопровождается консультацией гастроэнтеролога.
- Исследование сердца. Тщательное обследование помогает понять, готов ли пациент к пересадке органа. Рекомендуется пройти радиоизотопное сканирование и ангиографию крупных сосудов сердца.
Сдача анализов
План обследования пациента перед пересадкой включает:
- клинические анализы крови и мочи;
- исследования крови на скрытые инфекции;
- биохимические анализы крови и мочи;
- тесты на тканевую совместимость;
- анализ на онкомаркеры.

План обследования пациента перед пересадкой поджелудочной железы включает сдачу всех необходимых анализов.
Как происходит пересадка поджелудочной железы
Пересадка поджелудочной проходит в несколько этапов:
- Получение донорского материала.
- Беседа с пациентом. Человек должен быть уведомлен о возможности возникновения опасных осложнений после хирургического вмешательства. Отказать в операции могут при обострении тяжелых сопутствующих заболеваний.
- Постановка наркоза. Операция проводится под общей анестезией, длится она около 5 часов.
- Производство разреза в центральной части передней брюшной стенки.
- Помещение донорского материала в брюшную полость. Пересаживаемую железу располагают справа от мочевого пузыря.
- Сшивание сосудов. Сложность данного этапа объясняется высокой чувствительностью железы. Удаление собственного органа производится не всегда, несмотря на разрушение тканей он продолжает участвовать в метаболических процессах.
- Послойное сшивание тканей.
- Установка дренажа. При наложении швов врачи оставляют отверстие, в которое вставляют трубку для отведения экссудата.
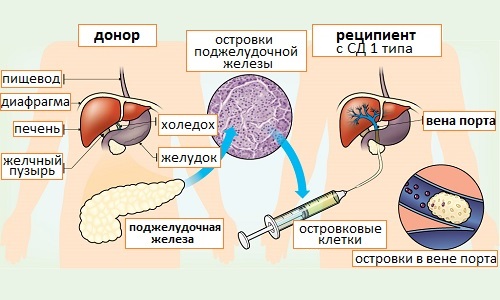
Схема проведения операции по пересадке поджелудочной железы.
Особенности
При проведении операции хирург сталкивается с некоторыми техническими особенностями. Чаще всего это касается случаев, когда пациент нуждается в экстренном вмешательстве. Трансплантат железы получают от людей молодого возраста с мозговой смертью. На момент прекращения функций мозга человек должен быть полностью здоров. У донора не должно быть:
- атеросклероза подвздошных артерий;
- инфекций органов брюшной полости;
- повреждений или воспаления поджелудочной;
- диабета.
Во время получения материала вынимают печень и двенадцатиперстную кишку. Для консервации тканей используют специальный раствор. Органы остаются пригодными к пересадке в течение 30 часов. Эффективность операции повышается при одновременной пересадке поджелудочной и почки. Однако это увеличивает затраты времени и средств.
Пересадка должна иметь плановый характер, в противном случае прохождение всех этапов подготовки становится невозможным.
Постоперационный период
После пересадки поджелудочной в течение суток пациент находится в палате интенсивной терапии. Употребление пищи и жидкости в этот период запрещено. Пить чистую воду разрешается через 24 часа после операции. Через 3 дня допускается введение в рацион диетических продуктов. Орган начинает функционировать почти сразу. Для полного восстановления требуется не менее 2 месяцев.
Питание после операции на поджелудочной железе: что можно, а что категорически запрещено врачами.
Вспомогательная терапия
Иммуносупрессивная терапия препятствуют отторжению тканей трансплантата, повышает шансы на нормальное их приживление. Схема лечения включает:
- Азатиоприн. Препарат подавляет функции Т-лимфоцитов.
- Циклофосфамид. Снижает иммунореактивность организма, особенно эффективен в отношении быстро делящихся клеток.
- Преднизолон. Гормональное средство обладает иммуносупрессивным и противовоспалительным действием. Для профилактики отторжения в первые дни после операции вводится в максимальных дозах, в дальнейшем – в поддерживающих.
- Рапамицин. Препарат снижает реактивность иммунной системы, подавляет синтез цитокинов.
- Антилимфоцитарная сыворотка. Вводится при появлении первых признаков отторжения. Применяется в комплексе с другими иммуносупрессантами.
- Моноклональные антитела против Т-лимфоцитов.
Преднизолон после операции по пересадке поджелудочной железы необходим для профилактики отторжения органа.
Осложнения
Как и любое подобное хирургическое вмешательство, пересадка поджелудочной имеет риск развития таких осложнений, как:
- Инфицирование тканей брюшной полости.
- Накопление воспалительного экссудата вблизи пересаженного органа.
- Массивные послеоперационные кровотечения.
- Панкреонекроз.
- Нагноение раны.
- Отторжение пересаженной железы. Главная причина высокой смертности пациентов после пересадки органов. О развитии подобного осложнения свидетельствует появление амилазы в моче. Выявить признаки отторжения можно путем биопсии. Пересаженный орган начинает увеличиваться, что замечают при проведении УЗИ.
Прогноз жизни после пересадки поджелудочной железы
Согласно статистике, трансплантация поджелудочной от мертвого донора оказывается эффективной не всегда. Более 2 лет после операции проживают около 50% больных. На исход хирургического вмешательства влияют:
- функциональное состояние донорского материала;
- возраст и состояние здоровья донора на момент смерти мозга;
- совместимость тканей донора и реципиента;
- гемодинамические показатели пациента: артериальное давление, ЧСС, диурез, уровень сывороточного ферритина.
Операцию по пересадке поджелудочной железы впервые провели в Нижнем Новгороде
ОПЕРАЦИИ НА ПОДЖЕЛУДОЧНОЙ
Пересадка частей железы от живых доноров проводится крайне редко, однако операции имеют более благоприятный прогноз. Средняя 2-летняя выживаемость составляет 70%, более 10 лет после вмешательства проживают 40% пациентов.
Отзывы
Ирина, 20 лет, Москва: “С детства мечтала излечиться от диабета, бесконечные инъекции инсулина мешали вести нормальную жизнь. Несколько раз слышала о возможности пересадки поджелудочной, однако средств на операцию накопить не удавалось, кроме того, знала о сложностях при поиске донора. Врачи посоветовали сделать пересадку клеток поджелудочной от моей матери. Через несколько часов после операции сахар в крови пришел в норму, уже 4 месяца живу без уколов”.
Сергей, 70 лет, Москва, хирург: “Операции по пересадке поджелудочной назначают тем, кому традиционные методы лечения не помогают. Каждому пациенту объясняют, что инсулиновые инъекции безопаснее трансплантации органов. Человек должен знать, что после операции наступает сложный период приживления донорских тканей, из-за чего приходится применять иммуносупрессанты, препятствующие отторжению органов. Принимать препараты, негативно влияющие на весь организм, приходится пожизненно”.
Источник



