Поджелудочная железа гормоны островки
Островки Лангерга́нса — скопления гормон-продуцирующих (эндокринных) клеток, преимущественно в хвостовой части поджелудочной железы. Открыты в 1869 году немецким патологоанатомом Паулем Лангергансом (1849—1888). Островки составляют приблизительно 1—2 % массы поджелудочной железы. Поджелудочная железа взрослого здорового человека насчитывает около 1 миллиона островков (общей массой от одного до полутора граммов), которые объединяют понятием орган эндокринной системы.
Историческая справка[править | править код]
Пауль Лангерганс, будучи студентом-медиком, работая у Рудольфа Вирхова, в 1869 году описал скопления клеток в поджелудочной железе, отличавшиеся от окружающей ткани, названные впоследствии его именем[2][3]. В 1881 году К. П. Улезко-Строганова впервые указала на эндокринную роль этих клеток[4]. Инкреаторная функция поджелудочной железы была доказана в Страсбурге (Германия) в клинике крупнейшего диабетолога Наунина Mering и Minkowski в 1889 году — открыт панкреатический диабет и впервые доказана роль поджелудочной железы в его патогенезе[3]. Русский учёный Л. В. Соболев (1876—1919) в диссертации «К морфологии поджелудочной железы при перевязке её протока при диабете и некоторых других условиях» показал, что перевязка выводного протока поджелудочной железы приводит ацинозный (экзокринный) отдел к полной атрофии, тогда как панкреатические островки остаются нетронутыми. На основании опытов Л. В. Соболев пришёл к выводу: «функцией панкреатических островков является регуляция углеводного обмена в организме. Гибель панкреатических островков и выпадение этой функции вызывает болезненное состояние — сахарное мочеизнурение»[3].
В дальнейшем благодаря ряду исследований, проведенных физиологами и патофизиологами в различных странах (проведение панкреатэктомии, получение избирательного некроза бета-клеток поджелудочной железы химическим соединением аллоксаном), получены новые сведения об инкреаторной функции поджелудочной железы.
В 1907 году Lane & Bersley (Чикагский университет) показали различие между двумя видами островковых клеток, которые они назвали тип A (альфа-клетки) и тип B (бета-клетки).
В 1909 году бельгийский исследователь Ян де Мейер предложил называть продукт секреции бета-клеток островков Лангерганса инсулином (от лат. insula — островок). Однако прямых доказательств продукции гормона, влияющего на углеводный обмен, обнаружить не удавалось[3].
В 1921 году в лаборатории физиологии профессора J. Macleod в Торонтском университете молодому канадскому хирургу Фредерику Бантингу и его ассистенту студенту-медику Чарлзу Бесту удалось выделить инсулин.
В 1955 году Сангеру и соавторам (Кембридж) удалось определить последовательность аминокислот и строение молекулы инсулина[3].
В 1962 году Марлин и соавторы обнаружили, что водные экстракты поджелудочной железы способны повышать гликемию. Вещество, вызывающее гипергликемию, назвали «гипергликемическим-гликогенолитическим фактором». Это был глюкагон — один из основных физиологических антагонистов инсулина[3].
В 1967 году Донатану Стейнеру и соавторам (Чикагский университет) удалось обнаружить белок-предшественник инсулина — проинсулин. Они показали, что синтез инсулина бета клетками начинается с образования молекулы проинсулина, от которой в последующем по мере необходимости отщепляется С-пептид и молекула инсулина[3].
В 1973 году Джоном Энсиком (Вашингтонский университет), а также рядом учёных Америки и Европы была проведена работа по очистке и синтезу глюкагона и соматостатина[3].
В 1976 году Gudworth & Bottaggo открыли генетический дефект молекулы инсулина, обнаружив два типа гормона: нормальный и аномальный. последний является антагонистом по отношению к нормальному инсулину[3].
В 1979 году благодаря исследованиям Lacy & Kemp и соавторов появилась возможность пересадки отдельных островков и бета-клеток, удалось отделить островки от экзокринной части поджелудочной железы и осуществить трансплантацию в эксперименте. В 1979—1980 гг. при трансплантации бета-клеток преодолён видоспецифический барьер (клетки здоровых лабораторных животных имплантированы больным животным другого вида)[3].
В 1990 году впервые выполнена пересадка панкреатических островковых клеток больному сахарным диабетом[3].
Типы клеток[править | править код]
Данная диаграмма демонстрирует структурные отличия между панкреатическими островками крысы (вверху) и человека (внизу) pars ventralis pancreas (брюшная часть) — слева; pars dorsalis pancreas (спинная часть) — справа. Различные типы клеток окрашены по-разному: альфа-клетки — красным, бета-клетки — синим, дельта-клетки — фиолетовым, ПП-клетки — зелёным, эпсилон-клетки — жёлтым. Бета-клетки грызуна, в отличие от человека сгруппированы в характерное инсулиновое ядро.
Альфа-клетки[править | править код]
- Альфа-клетки составляют 15…20 % пула островковых клеток — секретируют глюкагон (естественный антагонист инсулина).
Бета-клетки[править | править код]
- Бета-клетки составляют 65…80 % пула островковых клеток — секретируют инсулин (с помощью белков-рецепторов проводит глюкозу внутрь клеток организма, активизирует синтез гликогена в печени и мышцах, угнетает глюконеогенез).
Дельта-клетки[править | править код]
- Дельта-клетки составляют 3…10 % пула островковых клеток — секретируют соматостатин (угнетает секрецию многих желез);
ПП-клетки[править | править код]
- ПП-клетки составляют 3…5 % пула островковых клеток — секретируют панкреатический полипептид (подавляет секрецию поджелудочной железы и стимулирует секрецию желудочного сока).
Эпсилон-клетки[править | править код]
- Эпсилон-клетки составляют <1 % пула островковых клеток — секретируют грелин[5][6] («гормон голода» — возбуждает аппетит).
Строение островка[править | править код]
Панкреатический островок является сложно устроенным функциональным микроорганом с определённым размером, формой и характерным распределением эндокринных клеток. Клеточная архитектура островка влияет на межклеточное соединение и паракринную регуляцию, синхронизирует высвобождение инсулина.
Долгое время считалось, что островки человека и экспериментальных животных сходны как по строению, так и по клеточному составу. Работы последнего десятилетия показали, что у взрослых людей преобладающим типом строения островков является мозаичный, при котором клетки всех типов перемешаны по всему островку, в отличие от грызунов, для которых характерен плащевой тип строения клеток, при котором бета-клетки формируют сердцевину, а альфа-клетки находятся на периферии. Однако, эндокринная часть поджелудочной железы имеет несколько типов организации: это могут быть единичные эндокринные клетки, их небольшие скопления, небольшие островки (диаметром < 100 мкм) и крупные (зрелые) островки.
Небольшие островки имеют у человека и грызунов одинаковое строение. Зрелые островки Лангерганса человека обладают выраженной упорядоченной структурой. В составе такого островка, окруженного соединительнотканной оболочкой, можно выявить дольки, ограниченные кровеносными капиллярами. Сердцевину долек составляет массив бета-клеток, на периферии долек в непосредственной близости с кровеносными капиллярами находятся альфа- и дельта-клетки. Таким образом, клеточная композиция островка зависит от его размера: относительное число альфа-клеток увеличивается вместе с размером островка, в то время как относительное число бета-клеток уменьшается[7].
См. также[править | править код]
Примечания[править | править код]
- ↑ 1 2 Foundational Model of Anatomy
- ↑ Langerhans P. Beiträge zur mikroskopischen Anatomie der Bauchspeicheldrüse : Inaugural-Dissertation, zur Erlangung der Doctorwürde in der Medicine und Chirurgie vorgelegt der Medicinischen Facultät der Friedrich-Wilhelms-Universität zu Berlin und öffentlich zu vertheidigen am 18. Februar 1869. — Berlin : Buchdruckerei von Gustav Lange, 1869.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 Клиническая диабетология / Ефимов А. С., Скробонская Н. А. — 1-е изд. — К.: Здоровья, 1998. — 320 с. — 3000 экз. — ISBN 5-311-00917-9.
- ↑ Жуковский М. А. Детская эндокринология. — 3-е изд. — М.: Медицина, 1995. — 656 с. — 8000 экз. — ISBN 5-225-01167-5.
- ↑ K. M. Andralojc, A. Mercalli, K. W. Nowak. et al. Ghrelin-producing epsilon cells in the developing and adult human pancreas (англ.).
- ↑ Epsilon cells (Cytokines&Cells Encyclopedia) (англ.). Архивировано 26 октября 2012 года.
- ↑ Прощина А. Е., Савельев С. В. Иммуногистохимическое исследование распределения α- и β-клеток в разных типах островков Лангерганса поджелудочной железы человека // Бюллетень экспериментальной биологии и медицины. — Изд. РАМН, 2013. — Т. 155, № 6. — С. 763—767.
Ссылки[править | править код]
Диабетология | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
Источник
 В 19 веке молодой ученый из Германии обнаружил неоднородность тканей поджелудочной железы. Клетки, отличавшиеся от основной массы, располагались небольшими скоплениями, островками. Группы клеток в дальнейшем назвали именем патологоанатома — островки Лангерганса (ОЛ).
В 19 веке молодой ученый из Германии обнаружил неоднородность тканей поджелудочной железы. Клетки, отличавшиеся от основной массы, располагались небольшими скоплениями, островками. Группы клеток в дальнейшем назвали именем патологоанатома — островки Лангерганса (ОЛ).
Их доля в общем объеме тканей составляет не более 1-2%, однако эта небольшая часть железы выполняет свою функцию, отличную от пищеварительной.
Предназначение островков Лангерганса
 Основная часть клеток поджелудочной железы (ПЖ) вырабатывает ферменты, способствующие пищеварению. Функция островных скоплений другая – они синтезируют гормоны, поэтому их относят к эндокринной системе.
Основная часть клеток поджелудочной железы (ПЖ) вырабатывает ферменты, способствующие пищеварению. Функция островных скоплений другая – они синтезируют гормоны, поэтому их относят к эндокринной системе.
Таким образом, поджелудочная железа является частью двух основных систем организма – пищеварительной и эндокринной. Островки являются микроорганами, вырабатывающими 5 видов гормонов.
Большая часть панкреатических групп расположены в хвостовой части поджелудочной железы, хотя хаотичные, мозаичные вкрапления захватывает всю экзокринную ткань.
ОЛ отвечают за регулирование углеводного обмена и поддерживают работу других эндокринных органов.
Гистологическое строение
Каждый островок представляет собой самостоятельно функционирующий элемент. Вместе они составляют сложный архипелаг, который составлен из отдельных клеток и более крупных образований. Размеры их значительно различаются – от одной эндокринной клетки до зрелого, крупного островка (>100 мкм).
В панкреатических группах выстроена иерархия расположения клеток, их 5 видов, все выполняют свою роль. Каждый островок окружен соединительной тканью, имеет дольки, где находятся капилляры.
В центре расположены группы бета-клеток, по краям образований – альфа и дельта-клетки. Чем больше размер островка, тем больше в нем периферийных клеток.
Островки не имеют протоков, вырабатываемые гормоны выводятся по системе капилляров.

Разновидности клеток
Разные группы клеток продуцируют свой вид гормона, регулируя пищеварение, липидный и углеводный обмен.
- Альфа-клетки. Эта группа ОЛ расположена по краю островков, их объем составляет 15-20% от общего размера. В них происходит синтез глюкагона – гормона, регулирующего количество глюкозы в крови.
- Бета-клетки. Группируются в центре островков и составляют большую часть их объема, 60- 80%. Они синтезируют инсулин, около 2 мг в сутки.
- Дельта-клетки. Отвечают за выработку соматостатина, их от 3 до 10%.
- Эпсилон-клетки. Количество от общей массы не более 1%. Их продукт – грелин.
- PP-клетки. Гормон панкреатический полипептид вырабатывается этой частью ОЛ. Составляют до 5% островков.
С течением жизни удельный вес эндокринной составляющей поджелудочной железы сокращается – от 6% в первые месяцы жизни до 1-2 % к 50-ти годам.
Гормональная активность
Гормональная роль поджелудочной железы велика.
Синтезированные в маленьких островках активные вещества током крови доставляются в органы и регулируют метаболизм углеводов:
- Основной задачей инсулина является минимизация уровня сахара в крови. Он увеличивает всасывание глюкозы клеточными оболочками, ускоряет ее окисление и помогает сохранению в виде гликогена. Нарушение синтеза гормона приводит к развитию диабета 1 типа. При этом анализы крови показывают наличие антител к вета-клеткам. Сахарный диабет 2 типа развивается, если снижается чувствительность тканей к инсулину.
- Глюкагон выполняет противоположную функцию – увеличивает уровень сахара, регулирует выработку глюкозы в печени, ускоряет расщепление липидов. Два гормона, дополняя действие друг друга, гармонируют содержание глюкозы – вещества, обеспечивающего жизнедеятельность организма на клеточном уровне.
- Соматостатин замедляет действие многих гормонов. При этом происходит снижение скорости всасывания сахара из пищи, уменьшение синтеза пищеварительных ферментов, снижение количества глюкагона.
- Панкреатический полипептид снижает количество ферментов, замедляет выброс желчи и билирубина. Считается, что он останавливает расход пищеварительных ферментов, сохраняя их до очередного приема пищи.
- Грелин считается гормоном голода или сытости. Его выработка дает сигнал организму о чувстве голода.
Количество вырабатываемых гормонов зависит от полученной с пищей глюкозы и скорости ее окисления. При увеличении ее количества выработка инсулина увеличивается. Синтез запускается при концентрации 5,5 ммоль/л в плазме крови.
Спровоцировать выработку инсулина может не только прием пищи. У здорового человека максимальная концентрация отмечается в период сильных физических напряжений, стрессов.
Эндокринная часть ПЖ вырабатывает гормоны, которые оказывают решающее влияние на весь организм. Патологические изменения ОЛ способны нарушить работу всех органов.
Видео о задачах инсулина в организме человека:
Поражение эндокринной части поджелудочной железы и ее лечение
Причиной поражения ОЛ могут быть генетическая предрасположенность, инфекции и отравления, воспалительные заболевания, иммунные проблемы.
В результате происходит прекращение или значительное снижение выработки гормонов разными клетками островков.
В результате этого могут развиться:
- СД 1 типа. Характеризуется отсутствием или дефицитом инсулина.
- СД 2 типа. Определяется неспособностью организма воспользоваться выработанным гормоном.
- Гестационный диабет развивается во время беременности.
- Другие типы сахарного диабета (MODY).
- Нейроэндокринные опухоли.
Основные принципы лечения сахарного диабета 1 типа заключаются во введение в организм инсулина, выработка которого нарушена или снижена. Применяют два вида инсулинов – быстрый и длительного действия. Последний вид имитирует выработку гормона ПЖ.
 СД 2 типа требует строгого соблюдения диеты, умеренных физических упражнений и приема препаратов, способствующих сжиганию сахара.
СД 2 типа требует строгого соблюдения диеты, умеренных физических упражнений и приема препаратов, способствующих сжиганию сахара.
Во всем мире наблюдается рост заболеваемости диабетом, его уже называют чумой 21 века. Поэтому медицинские исследовательские центры ищут способы борьбы с заболеваниями островков Лангерганса.
Процессы в поджелудочной железе развиваются быстро и приводят к отмиранию островков, которые должны синтезировать гормоны.
В последние годы стало известно:
- стволовые клетки, пересаженные на ткань ПЖ, хорошо приживаются и способны в дальнейшем продуцировать гормон, так как начинают работать как бета-клетки;
- ОЛ вырабатывают больше гормонов, если удалить часть железистой ткани ПЖ.
Это позволяет пациентам отказаться от постоянного приема лекарственных средств, строгой диеты и вернуть нормальный образ жизни. Проблемой остается иммунная система, которая может отторгнуть подсаженные клетки.
Еще одним возможным способом лечения рассматривается пересадка от донора части островковой ткани. Этот способ заменяет установку искусственной ПЖ или ее полную пересадку от донора. При этом удается остановить прогрессирование заболевания и нормализовать глюкозу в крови.
Проведены успешные операции, после которых у больных с диабетом 1 типа отпала необходимость во введении инсулина. Орган восстановил популяцию бета-клеток, синтез собственного инсулина возобновился. После операции была проведена иммуносупрессивная терапия, чтобы не допустить отторжения.
Видео-материал о функциях глюкозы и заболевании диабетом:
Медицинские институты работают над изучением возможности пересадки поджелудочной железы от свиньи. Первые средства для лечения сахарного диабета как раз использовали части поджелудочной железы свиней.
Ученые сходятся на том, что необходимы исследования особенностей строения и работы островков Лангерганса из-за большого количества важных функций, которые выполняют синтезируемые в них гормоны.
Постоянный прием искусственных гормонов не помогает победить болезнь и ухудшает качество жизни пациента. Поражение этой маленькой части ПЖ вызывает глубокие нарушения работы всего организма, поэтому исследования продолжаются.
Источник
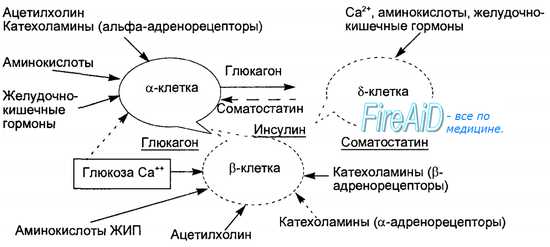
Оглавление темы «Гормон околощитовидных желез. Гормоны эпифиза. Гормоны поджелудочной железы. Гормоны половых желез. Гормоны тимуса.»: Гормоны поджелудочной железы. Островки Лангерганса. Соматостатин. Амилин. Регуляторные функции гормонов поджелудочной железы.Эндокринную функцию в поджелудочной железе выполняют скопления клеток эпителиального происхождения, получившие название островков Лангерганса и составляющие всего 1 —2 % массы поджелудочной железы — экзокринного органа, образующего панкреатический пищеварительный сок. Количество островков в железе взрослого человека очень велико и составляет от 200 тысяч до полутора миллионов. В островках различают несколько типов клеток, продуцирующих гормоны: альфа-клетки образуют глюкагон, бета-клетки — инсулин, дельта-клетки — соматостатин, джи-клетки — гастрин и РР- или F-клетки — панкреатический полипептид. Помимо инсулина в бета-клетках синтезируется гормон амилин, обладающий противоположными инсулину эффектами. Кровоснабжение островков более интенсивно, чем основной паренхимы железы. Иннервация осуществляется постганлионарными симпатическими и парасимпатическими нервами, причем среди клеток островков расположены нервные клетки, образующие нейроинсулярные комплексы.
Инсулин синтезируется в эндоплазматическом ретикулуме бета-клеток вначале в виде пре-проинсулина, затем от него отщепляется 23-аминокис-лотная цепь и остающаяся молекула носит название проинсулина. В комплексе Гольджи проинсулин упаковывается в гранулы, в них осуществляется расщепление проинсулина на инсулин и соединительный пептид (С-пептид). В гранулах инсулин депонируется в виде полимера и частично в комплексе с цинком. Количество депонированного в гранулах инсулина почти в 10 раз превышает суточную потребность в гормоне. Секреция инсулина происходит путем экзоцитоза гранул, при этом в кровь поступает эквимолярное количество инсулина и С-пептида. Определение содержания последнего в крови является важным диагностическим тестом оценки секреторной способности (3-клеток. Секреция инсулина является кальцийзависимым процессом. Под влиянием стимула — повышенного уровня глюкозы в крови — мембрана бета-клеток деполяризуется, ионы кальция входят в клетки, что запускает процесс сокращения внутриклеточной микротубулярной системы и перемещение гранул к плазматической мембране с последующим их экзоцитозом. Секреторная функция разных клеток островков взаимосвязана, зависит от эффектов образуемых ими гормонов, в связи с чем островки рассматриваются как своеобразный «мини-орган» (рис. 6.21). Выделяют два вида секреции инсулина: базальную и стимулированную. Базальная секреция инсулина осуществляется постоянно, даже при голодании и уровне глюкозы крови ниже 4 ммоль/л. Стимулированная секреция инсулина представляет собой ответ бета-клеток островков на повышенный уровень D-глюкозы в притекающей к бета-клеткам крови. Под влиянием глюкозы активируется энергетический рецептор бета-клеток, что увеличивает транспорт в клетку ионов кальция, активирует аденилатциклазу и пул (фонд) цАМФ. Через эти посредники глюкоза стимулирует выброс инсулина в кровь из специфических секреторных гранул. Усиливает ответ бета-клеток на действие глюкозы гормон двенадцатиперстной кишки — желудочный ингибиторный пептид (ЖИП). В регуляции секреции инсулина определенную роль играет и вегетативная нервная система. Блуждающий нерв и ацетилхолин стимулируют секрецию инсулина, а симпатические нервы и норадреналин через альфа-адренорецепторы подавляют секрецию инсулина и стимулируют выброс глюкагона. Специфическим ингибитором продукции инсулина является гормон дельта-клеток островков — соматостатин. Этот гормон образуется и в кишечнике, где тормозит всасывание глюкозы и тем самым уменьшает ответную реакцию бета-клеток на глюкозный стимул. Образование в поджелудочной железе и кишечнике пептидов, аналогичных мосговым, например сомато-статина, подтверждает существование в организме единой APUD-системы. Секреция глюкагона стимулируется снижением уровня глюкозы в крови, гормонами желудочно-кишечного тракта (ЖИП гастрин, секретин, холе-цистокинин-панкреозимин) и при уменьшении в крови ионов Са2+. Подавляют секрецию глюкагона инсулин, соматостатин, глюкоза крови и Са2+. В эндокринных клетках кишечника образуется глюкагоноподобный пептид-1, стимулирующий всасывание глюкозы и секрецию инсулина после приема пищи. Клетки желудочно-кишечного тракта, продуцирующие гормоны, являются своеобразными «приборами раннего оповещения» клеток панкреатических островков о поступлении пищевых веществ в организм, требующих для утилизации и распределения участия панкреатических гормонов. Эта функциональная взаимосвязь нашла отражение в термине «гастро-энтеро-панкреатическая система». — Также рекомендуем «Инсулин. Физиологические эффекты инсулина. Схема транспорта глюкозы через клеточные мембраны. Основные эффекты инсулина.» |
Источник