Поджелудочная железа у новорожденного не визуализируется
Согласно официальным данным, проблемы с поджелудочной у грудничка в виде острого или хронического воспаления встречаются в 5-25% случаев всех гастроэнтерологических заболеваний. Своевременная диагностика патологии поджелудочной, особенно на ее ранних этапах, является ключевым фактором для излечения больного.

Панкреатит – коварное заболевание, поражающее даже самых маленьких
За последние два десятилетия, произошел стремительный рост технического развития высокоточных и инструментальных методов диагностики таких, как УЗИ и компьютерная томография.
Повышение технологичности и доступности функциональной диагностики привело к тому, что диагноз панкреатит грудничкам ставится чаще.
Нередко проблемы поджелудочной протекают бессимптомно в детском возрасте и выявляются только в ходе проведения сонографии. Если раньше считалось, что панкреатит – заболевание взрослых, результат неправильного питания и образа жизни, то на сегодняшний день достоверно известно о воспалении железы в детском возрасте в результате воздействия провоцирующих факторов.
Почему возникает заболевание у детей

В основе развития панкреатита у грудного ребенка лежит воспалительный процесс, реже — разрушение ткани поджелудочной железы.
Современная классификация выделяет 4 формы поражения железы в детском возрасте:
- острое воспаление поджелудочной (встречается редко);
- хронический панкреатит;
- хроническая латентная форма (характеризуется бессимптомным течением);
- реактивный панкреатит.
Нарушение функции органа (панкреатическая недостаточность) у грудничков регистрируется крайне редко, что подразумевает относительно благоприятное течение заболевания.
Острая форма поражения железы протекает с выраженными деструктивными процессами, массивным выбросом протеолитических ферментов в системный кровоток и яркой клинической картиной. Для хронического панкреатита характерно наличие эпизодов обострения; латентная форма протекает практически без симптомов и жалоб со стороны родителей, обнаруживается во время планового УЗИ.
Реактивное воспаление поджелудочной вызывает много споров среди ученых и клиницистов, поскольку может подразумевать под собой два состояния: умеренное преходящее воспаление органа на фоне имеющейся патологии ЖКТ, инфекционного процесса или начальный отек ткани железы – первый этап острого деструктивного панкреатита.
Панкреатит у новорожденного ребенка – нередко результат врожденной аномалии пищеварительного тракта. Это может быть лактазная недостаточность, аномалии кишечника, желчного пузыря или поджелудочной железы.
Наиболее частые причины поражения органа у грудничков:
- нарушение нормального оттока панкреатических ферментов в результате аномального строения протоков железы, желчного пузыря и 12-перстной кишки; наличие кальцификатов;
- неправильный характер питания; наследственный фактор, при которых активно стимулируется секреторная функция поджелудочной;
- инфекции (врожденный, приобретенный гепатит, герпесвирусная инфекция, эпидемический паротит, сальмонеллез);
- врожденная эндокринная патология (гипотиреоз);
- глистная инвазия, септическое состояние.
Как проявляется панкреатит у новорожденного?

Симптомы панкреатита у детей зависят от возраста ребенка, степени тяжести заболевания
Панкреатит новорожденных характеризуется скудной клинической картиной, отсутствием специфических симптомов. Родители новорожденного или грудничка могут жаловать на периодически возникающее у малыша беспокойство, громкий плач без причины, подтягивание ножек к животу, снижение аппетита и изменение характера стула (жидкий, с жирным блеском и непереваренной пищей). Его можно определить только при комплексном обследовании ребенка.
Симптомы у детей раннего возраста (до 3-х лет) более выражены, поскольку функции и нагрузка на поджелудочную больше, чем у новорожденного.
Симптомами воспаления органа выступают:
- отказ от еды, срыгивания;
- боль в животе, тошнота;
- диарея, рвота;
- иногда повышение температуры тела.
При тяжелом течении заболевания появляется общая слабость, налет на языке, потеря веса, мраморность кожи.
Взросление ребёнка сказывается на последовательном расширении его пищевого рациона. Повышается риск развития хронического или реактивного воспаления поджелудочной, Катализаторами могут выступать полуфабрикаты, концентраты, сладости; нарушение режима питания. Если грудничка кормят по часам, соблюдая все режимные нормы, то у детей старше года правила соблюдаются редко, что отражается на работе поджелудочной железы.
Методы исследования, позволяющие выявить панкреатит у ребенка

При подозрении на панкреатит у грудничка врач назначает следующие исследования:
- Общий анализ крови неспецифичен, поскольку ускоренное СОЭ, лейкоцитоз, гемоконцентрация могут наблюдаться при других патологиях.
- Биохимический анализ покажет увеличение количества ферментов в крови (липазы, альфа-амилазы).
- Исследование кала на уровень фекальной эластазы.
- Ультразвуковое сканирование органов брюшной выявить отек, увеличение, неоднородность структуры поджелудочной у грудничка. Могут быть очаги разрушения ткани (некроз), замещения соединительной тканью (фиброз).
- Компьютерная томография определяет наличие панкреатита, причину его возникновения – аномалии развития других органов пищеварительной системы.
Что делать, если развился панкреатит у грудничка

Лечение панкреатита у грудничка начинается с обеспечения функционального покоя железе (с помощью специальной диеты для матери и ребенка – исключение жирной пищи, копченостей, кондитерских изделий). При тяжелом течении заболевания используют инфузионную терапию с целью детоксикации, купирования расстройств микроциркуляторного русла. Внутривенно вводят антиферментные препараты (Апротинин), дезагреганты, Мезим.
Для разгрузки пораженного органа используют:
- антисекреторные средства (Фамотидин, Пирензепин, Омепразол);
- синтетические аналоги соматостатина (Октреотид);
- прокинетики, спазмолитики (Дюспаталин, Папаверина гидрохлорид, Но-шпа).
Реже используют гормональные препараты, антибиотики.
В случае развития внешнесекреторной недостаточности оправдано назначение ферментов (Креон, Микразим).
Чем опасно заболевание

Если не лечить тяжелые формы панкреатита, у ребенка могут развиться осложнения в виде ложной кисты (расширения одного из протоков), образования камней в протоке поджелудочной, воспаления брюшины (перитонита). Каждое из них опасно для жизни малыша и требует хирургического вмешательства.
Панкреатит у ребенка легче предупредить, чем лечить. Поэтому следует особое внимание уделить своему здоровью беременным женщинам и кормящим мамам. При появлении перечисленных симптомов рекомендуется в обязательном порядке обратиться к педиатру для проведения комплексного обследования, наблюдения у смежных специалистов (гастроэнтерологов).
Понравился материал: оцени и поделись с друзьями
Источник

Диагностировать панкреатит у грудничка сложно без медицинского осмотра, ведь младенец не может самостоятельно заявить о своих жалобах. Прогрессирование заболевания опасно, поэтому родителям важно следить за состоянием малыша — любые изменения в поведении грудничка требуют консультации детского специалиста.
Панкреатит у грудничка: симптомы, которые можно заметить дома
При проявлениях воспаления поджелудочной железы у грудничка к терапии нужно приступать срочно, так как с каждым днем патология усугубляется, и пищеварительная система малыша начинает работать неправильно. Определяют заболевание у младенца по таким симптомам:
- постоянное беспокойство (малыш капризничает по любому поводу);
- плохой набор массы тела (может быть заметна потеря в весе);
- болевые ощущения в области желудка (грудничок в это время сильно плачет и поджимает ножки к животу, такое поведение часто путают с коликами);
- нарушается нормальный сон (кроха перестает спать даже ночью);
- белый налет на языке, пересыхание слизистой рта;
- повышение температуры тела до отметок 37-38 °С.

При проявлениях панкреатита у грудничков, возникает резкая опоясывающая боль в области желудка
Мамам на заметку! Советуем с подобными признаками сразу обратиться к врачу, так как они могут говорить и о других проблемах со здоровьем. Важно отказаться от самостоятельного лечения, даже от применения народных средств.
Причины панкреатита у грудничков и основания к лечению
Педиатры часто считают первой причиной развития воспаления поджелудочной железы у грудничков неправильное питание матери, практикующей грудное вскармливание (о сбалансированном питании при ГВ вы можете узнать здесь).
Патология может развиваться после введения прикорма, особенно если некоторые продукты не подходят малышу. В основном виной развития болезни у деток первого года жизни считаются врождённые патологии поджелудочной железы и пищеварительного тракта (сюда относят пилороспазм и пилоростеноз).
Говорят дети! Ребёнок (2,5 года) уговаривает в магазин съездить:
— Мам, давай сначала в Детский Мир заедем и что-нибудь мне купим, а потом во Взрослый Мир заедем, и тебе тоже что-нибудь купим.
Лактазная недостаточность также является фактором, способствующим появлению заболеваний поджелудочной железы. В таких случаях терапия проводится специальными ферментами лактазы, чтобы наладить работу пищеварительной системы.
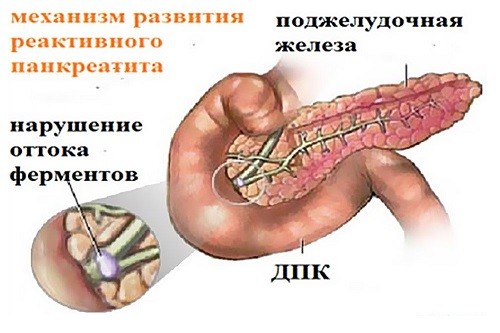
Смотрите на фото, как развивается форма реактивного панкреатита у грудных детей
Падения и удары у грудничков тоже становятся причинами появления панкреатита, иногда это оборачивается серьезными последствиями.
Обратите внимание! Панкреатит (воспаление поджелудочной железы) у младенцев считается серьезным недугом, требующим постоянного наблюдения врача и правильной терапии. Родители должны соблюдать абсолютно все рекомендации по лечению ребенка.
Классификация заболевания у грудничков: реактивный и эозинофильный
Заболевание поджелудочной железы у новорожденных и детей до года подразделяют на несколько видов.
- Реактивный панкреатит. Заподозрить эту степень можно, если у грудничка наблюдается частая отрыжка, вздутие живота в области желудка (сопровождается чувством тяжести и изжоги), символизирует плохое переваривание пищи.
- Острая форма. Сопровождается тошнотой, грудничок часто срыгивает, поджимает ножки к животику и плачет (его тревожит сильная опоясывающая боль в животе).
Панкреатит у грудничка развивается при врожденных патологиях пищеварительной системы
- Эозинофильный тип воспаления. Причиной данного воспаления считается аллерген.
- Хроническая стадия. Регулярные подташнивания, боли в животе, сменяющиеся дискомфортом, жидкий стул.
Помимо основных видов заболевания, существует еще геморрагический панкреатит, гнойный, отечный, имеющий жировое замещение.
Медикаментозная диагностика панкреатита у грудничков и лечение
На основании жалоб родителей о состоянии грудного ребенка, которые дают повод подозревать наличие воспаления поджелудочной железы, приступают к диагностике. Первым делом проводят ультразвуковое исследование брюшной полости грудничка, делается компьютерная томография и контрастный рентген.
Говорят дети! Бабушка:
— А это что — синяк?
— Это меня Сашка ударил.
— Владик, ты бы сдачи ему дал!
— Бабуля, так у меня же мелочи с собой не было!
Осуществляется сбор анализов (мочи, крови и кала), выявляется наличие гормонов и ферментов, отвечающих за переваривание пищи.
Первая помощь при появлении вздутия живота и постоянной отрыжки, оказывается в домашних условиях: до приезда врача малышу обеспечивается полный покой, нельзя кормить ребенка, а также давать ему обезболивающие препараты. Постарайтесь удерживать грудничка так, чтобы его голова была немного наклонена вперед, а при приступах боли (если кроха сильно прижимает ножки к животику и возникает рвота) к животу стоит прикладывать холодное.
Рекомендуем к просмотру видео ролик, где рассмотрена подробно патология поджелудочной железы.
Острую форму панкреатита у детей до года лечат в стационаре, осуществляя поэтапную терапию.
- При поступлении ребенка в больницу сутки он остается без кормлений, мама в это время должна сцеживаться, чтобы сохранить грудное вскармливание. После первых суток голодания малыша переводят на специальную диету, поэтому кормящая мать должна скорректировать и собственный рацион. Первые сутки нахождения в стационаре грудничка ограничивают в кормлении, чтобы замедлить работу поджелудочной железы.
- На следующем этапе проводится отпаивание младенца щелочной минералкой. Подойдут Боржоми, Рычал-Су и другие. Воду лучше приобретать в аптеке.
- Продолжается внутривенным введением глюкозы и гемодеза. Иногда назначается плазма. Все препараты вводятся через катетер.
- При сильных тревожащих болях крохам с панкреатитом назначают обезболивающие и спазмолитики типа Нош-па, Дротаверин, а также аптечные средства, содержащие ферменты панкреатина.
- И только в случаях, когда медикаментозная терапия безрезультатна, принимают решение оперировать заболевание. Хирургическое лечение осуществляют путем иссечения поджелудочной железы и желчного пузыря, может быть проведен дренаж желудочно-кишечного тракта.
Обратите внимание! Не исключено использование народных средств в лечении панкреатита у детей до года. Только все составы нужно готовить по рецепту врача, не отклоняясь от возрастных рекомендаций.
Использование лекарственных трав
Достаточно эффективными считаются сборы трав в лечении патологии поджелудочной железы у грудничков в комбинировании с традиционной терапией.
- Первый состав предполагает использование одинакового количества календулы, бессмертника и пустырника. Эти травы подсушиваются, измельчаются и тщательно смешиваются, чтобы получилась однородная масса. Затем берется 3 ст. ложки сбора и заливается 1 л крутого кипятка. Настаивается средство до полного остывания. Отпаивать им грудничка необходимо ежедневно по 1 ст. л. один раз.
- Хорошее средство – кора барбариса в измельченном виде. Возьмите 1 ст. л. коры и залейте 200 мл воды. Поставьте на огонь и прокипятите в течение 15 минут. Затем остудите настойку и давайте новорожденному по 1 ч. л. дважды в день.
- Соберите траву зверобоя (с цветками), пустырника и бессмертника в таком соотношении 1 : 1 : 2. Запарьте кипятком и настаивайте до остывания до комнатной температуры. Давайте малышу по 1 ч. л. каждый день в течение 50 суток.
С взрослением грудничка количество состава, показанного к применению, меняется, поэтому не забывайте проконсультироваться у врача, какая дозировка необходима младенцу в следующем месяце.
Прогнозы и осложнения. Профилактика панкреатита у грудничков
Если лечение панкреатита не назначено вовремя, заболевание переходит в хроническую форму, что характеризуется различными осложнениями. Изначально у малыша начинает меняться поведение, он становится очень беспокойным и раздражительным. Со временем происходит потеря аппетита, снижается масса тела и возникает дисфункция ЖКТ.
Самыми опасными считаются патологии, которые развиваются на основе панкреатита у грудничка, – это сахарный диабет и киста поджелудочной железы. Такие состояния требуют постоянного контроля гастроэнтеролога и педиатра.
Чтобы предупредить заболевание желудочно-кишечного тракта у новорожденного, матери необходимо полностью исключить все вредные привычки, практикуя грудное вскармливание. У ребенка до года в рационе должны присутствовать только те продукты, которые разрешены для его возраста. Если ваш кроха абсолютно здоров и хорошо набирает в весе, откажитесь от раннего прикорма и, самое главное, берегите его от контакта с инфекциями.
Посмотрите видео, в котором Е. Комаровский рассказывает о путях лечения панкреатита у грудничков.
Источник
Поджелудочная железа — это жизненно важный орган, патологии которого сказываются на жизнеспособности новорождённого малыша. Выявить многие аномалии развития этого органа можно на скрининговом УЗИ плода.

Особенности формирования поджелудочной железы
Орган развивается из двух независимых друг от друга закладок на 30-й день со дня гестации из дорсальной и вентральной почек. Дорсальная ветка развивается из эпителиальных клеток стенки 12-перстной кишки. Из вентральной почки развивается головка поджелудочной железы.
На 11 неделе образуются протоки, в которых к 19-й неделе выделяется белково-слизистый секрет, способствующий пищеварению плода. Затем в процессе образования железистой ткани дорсальная и вентральная почки срастаются между собой. Дорзальный проток служит для оттока жидкости из хвоста поджелудочной железы в вентральный проток, который соединён с 12-перстной кишкой желчным протоком.
Отличительная черта строения поджелудочной железы служит расположение на поверхности большого количества секреторных клеток, выделяющих гормоны в кровь. Они образуют островки, которые отвечают за выработку определённого гормона. Так, островки Лангерганса отвечают за выработку гормона инсулина, участвующего в расщепление глюкозы в крови.
Патология развития клеток на островке Лангерганса приводит к самому распространённому заболеванию эндокринной системы — сахарному диабету.
Причины развития патологий поджелудочной у плода
Врождённые аномалии поджелудочной железы имеют генетическую природу. Часто мутации происходят по причине неблагоприятного воздействия различных факторов на будущего отца или будущую мать за определённое время до зачатия, а также на первых неделях беременности.
К неблагоприятным условиям относятся:
- радиационное воздействие, рентгеновское излучение;
- состояние алкогольного опьянения, влияние большого количества никотина на момент зачатия;
- приём некоторых медицинских препаратов;
- вирусы и инфекции.
Когда и как можно обнаружить аномалии
Выявление аномалий поджелудочной железы у плода возможно не ранее конца 2-го триместра беременности. Сканирование проводится трансвагинальным датчиком в косых плоскостях сечений брюшной полости. При этом визуализация органа возможна, если позвоночник плода обращён к задней стенке брюшной полости матери.
Патологии поджелудочной железы, выявляемые с помощью УЗИ, условно разделяют на следующие группы:
Нарушение подвижности органа
- Аберрантный вариант. Развивается на фоне других патологий органов ЖКТ. Выражается в визуализации дополнительной поджелудочной железы, вросшей в стенку желудка или кишечника. Сама по себе патология не опасна, но она способствует развитию осложнений.
Дополнительный орган выходит в полость желудка или кишечника, что вызывает воспаление либо развитие новообразований. Аберратный вариант встречается при синдроме Эдвардса, для которого характерны различные внутриутробные пороки. На УЗИ дополнительная железа имеет гипоэхогенную структуру и дополнительный анэхогенный проток.
Учитывая, что патология выявляется на поздних сроках беременности, малыша готовят к операции в ближайшие дни после рождения либо наблюдают за функционированием органа.
- Кольцевидный вариант. Аномалия связана с особенностями развития поджелудочной железы. Орган развивается из двух панкреатических почек, расположенных на концах кишечной трубки на сроке 3 недели с момента зачатия.
Со временем почки начинают расти, формируется система протоков и ветвлений. Кишечная трубка также развивается и вращается, и обе почки, начиная с 7 недели со дня последней гестации, начинают двигаться навстречу друг другу, охватывая вращающуюся кишечную трубку, и сливаются в головку поджелудочной железы. Вокруг неё образуется петля 12-перстной кишки, и к 10-й неделе поджелудочная железа завершает своё формирование.
Под воздействием неблагоприятных условий (алкоголь, ионизирующее излучение) происходит атрофия сегмента 12-перстной кишки и стеноз органа, в результате которого происходит декомпенсация, и происходит сращение одного из панкреатического зачатка со стенкой 12-перстной кишки.
Кольцевидный панкреатический отросток сдавливает участок 12-перстной кишки, из-за чего в 33% случаев новорождённые с кольцевидной поджелудочной железой имеют стенозы и атрезии кишечника.
Патология встречается довольно часто — в 5 случаев на 1000 новорождённых. Около 0,1% самопроизвольных выкидышей при исследовании имели кольцевидную форму панкреатических зачатков. Однако в половине случаев о патологии человек узнаёт в возрасте 30-50 лет при обострении заболевания или при вскрытии в случае внезапной смерти.
Определить на УЗИ кольцевидную поджелудочную железу довольно сложно. Обычно это происходит после 20-й недели, когда орган хорошо визуализируется. Патология сопровождается атрезией или стенозом кишечника, и опытный врач с помощью 4D датчика способен увидеть аномальную форму органа. Бывают случаи, когда врач может ошибочно принять нестандартную форму за злокачественную опухоль, проросшую в стенку кишечника, поэтому к такому диагнозу нужно относиться с осторожностью.
Несмотря на сложность, патология не требует прерывания беременности. Однако врачи должны быть готовы к появлению малыша с кольцевидной поджелудочной железой. За ребёнком будет вестись наблюдение, и в случае серьёзных сбоев в работе организма ему проведут операцию, сделав обходные петли кишечника вокруг суженного кольцом поджелудочной железы участка 12-перстной кишки.
- Расщепление железы. Это аномалия протоковой системы поджелудочной железы, при которой происходит расщепление органа и добавляется дополнительный проток, который берёт на себя основную выводящую функцию. Через него выводится желчь и пищеварительный секрет, однако ширина протока для этого не предназначена. Нарушается дренирование поджелудочной железы, внутри протока повышается давление, происходит закупорка протока и воспаление поджелудочной железы.
В мире рождается около 11% людей с такой патологией. Главной её причиной считается нарушение сращивания зародышевых листков, в результате которого протоки не объединяются, а остаются как в эмбриональный период. Это случается на сроке 30 дней-12 недель с момента зачатия. В 70% случаев визуализируется полное раздвоение протоков поджелудочной железы. Весь поджелудочный сок выходит через добавочный проток, а через большой — желчь.
В 25% случаев патология вызывает врождённый панкреатит. В 6% случаев расщепление протоков является неполным, и в некоторых участках протоки соединяются, но в 12-перстную кишку выходят изолированно друг от друга.
На УЗИ раздвоение поджелудочной железы выражается в неоднородной эхогенности, дополнительный проток имеет более плотную структуру и повышенную эхогенность. Если наблюдается воспаление поджелудочной железы вследствие закупорки протока, эхогенность понижается из-за отёка тканей. Часто поджелудочная железа имеет увеличенные размеры и неоднородную эхоструктуру. Однако патология не является показанием к аборту, потому что в большинстве случаев удвоение не приводит к инвалидности, если плод не имеет выявленных хромосомных аномалий.
Недоразвитие
Агенезия. Агенезия или полное отсутствие поджелудочной железы — патология, несовместимая с жизнью плода. Обычно у женщины случается выкидыш, если у плода имеется данная аномалия. В настоящее время в мире известно только 10 случаев выявления на УЗИ агенезии поджелудочной железы у плода.
Дополнительно у него диагностируются различные пороки развития внутренних органов и полное отсутствие островков Лангерганса, что говорит о тяжелейшей форме сахарного диабета. При тотальной агенезии поджелудочной железы плод погибает на определённом сроке, поэтому женщине порекомендуют прервать беременность.
Гипоплазия. Заключается в недоразвитости какой-то части поджелудочной железы либо в уменьшении размеров органа при сохранении функциональности всех отделов. При частичной гипоплазии сохраняется только головка, а тело либо хвост отсутствуют. Данная патология — следствие хромосомного нарушения, и сопровождается другими тяжёлыми пороками.
Существует и наследственный фактор, когда гипоплазией поджелудочной железы страдали несколько поколений. На УЗИ ткань органа заметно меняет эхоструктуру, в ней заметны фиброзные изменения и жировая ткань. Генные мутации происходят на 1 триместре, в основном при поражении каким-либо вирусом (энтеровирус, паротит).
Изолированно гипоплазия поджелудочной железы встречается крайне редко, и главным осложнением после рождения малыша будет тяжёлая форма сахарного диабета вследствие неправильного формирования островков Лангерганса, вырабатывающих инсулин. При хромосомных нарушениях и комплексе патологий у плода женщине предлагают прервать беременность.
Атипичные формы органа. Ткань поджелудочной железы (паренхима) очень эластична, поэтому легко принимает любую форму. Аномалией считается только круглая форма поджелудочной железы, когда она охватывает кольцом 12-перстный кишечник. В норме орган имеет вытянутую форму, иметь изогнутый хвост, вообще не иметь загибов, иметь форму гантели.
У плода поджелудочная железа подвижна, однако после рождения её положение стабилизируется. Орган деформируется только в случае воздействия внешних факторов — приёма лекарственных препаратов, токсического воздействия, ионизирующего излучения. У плода деформация имеет хромосомный фактор.
На втором месте — кистозное перерождение. Большие кисты от 6 см деформируют контуры. На УЗИ поджелудочная железа плода увеличена в размерах, её контур неровный, наблюдаются ассиметричные выпячивания, хотя сама киста при ультразвуковой диагностике не визуализируется.
Камни в поджелудочной железе. Это явление крайне редкое, на поздних сроках на УЗИ видно гиперэхогенное новообразование непонятного происхождения. Главной причиной этому явлению служат внутриутробные инфекции.
При подозрении на камни делается анализ амниотической жидкости на скрытые инфекции, в частности, токсоплазмоз. Камень сам по себе не исчезнет, его надо удалять хирургически после рождения малыша. Однако инфекцию следует вылечить ещё в период беременности, потому что она будет вызывать камнеобразование.
Выводы
Своевременное обследование в хорошей клинике позволяет вовремя обнаружить патологии поджелудочной железы у плода и сделать выводы о дальнейшем состоянии здоровья у ребенка.
Поделиться ссылкой:
Источник


