Последствия пересадки поджелудочной железы
Пересадка поджелудочной железы проводится нечасто в сравнении с трансплантацией других органов. Подобные оперативные вмешательства сопряжены с огромным риском. К операции обычно прибегают, когда других методов воздействия недостаточно. Такие вмешательства имеют определенные технические и организационные сложности в плане выполнения.
Большинство пациентов, переживших операцию по трансплантации, тяжело проходят период реабилитации. В настоящее время такие оперативные вмешательства выполняются довольно редко, так как риск развития осложнений очень высок. Имеется большая вероятность отторжения пересаженного органа даже при применении современных средств, предназначенных для необходимого ослабления иммунитета.
Показания к проведению трансплантации поджелудочной железы
Подобные оперативные вмешательства являются опасными, поэтому назначают их в самых крайних случаях. Часто показана пересадка поджелудочной железы при сахарном диабете, который невозможно контролировать медикаментозными и физиотерапевтическими методами. Обычно подобные оперативные вмешательства рекомендуются в случаях, когда уже имеются явные осложнения. Показаниями для проведения трансплантации могут выступать следующие состояния, вызванные сахарным диабетом:
- ретинопатия, грозящая полной слепотой;
- патологии функционирования микрососудов и крупных артерий;
- прогрессирующая нефропатия;
- терминальная нефропатия;
- гиперлабильность.
Выделяется еще ряд состояний, которые вызывают нарушение работы этого органа, и при этом могут служить показанием для трансплантации. Такой радикальный метод лечения может дать положительный эффект при наличии вторичного сахарного диабета, вызванного раком поджелудочной железы или же гемохромотозом. Кроме того, оперативное вмешательство такого плана может быть единственным возможным выходом при тяжелом течении панкреатита, сопровождающемся панкреонекрозом. Поджелудочную железу нередко пересаживают в случаях, когда имеется выраженная невосприимчивость к инсулинозаместительной терапии, вызванная гестационным сахарным диабетом, синдром Кушинга или акромегалией.
В редких случаях пересадка поджелудочной железы проводится при наличии патологий, сопровождающихся значительными структурными повреждениями органа. Трансплантация показана при формировании доброкачественных и злокачественных опухолей. Поводом для пересадки может стать некроз тканей железы, а также гнойное воспаление в брюшной полости, ставшее причиной поражения этого органа. Стоит отметить, что в этих случаях трансплантация выполняется крайне редко, причем не только из-за финансовых и организационных сложностей, но и из-за рисков, сопряженных с самим хирургическим вмешательством.
Противопоказания для пересадки
Как и любое другое оперативное вмешательство, трансплантация этого органа может выполняться далеко не во всех случаях. Противопоказания к пересадке:
- Неоперабельные формы ишемической болезни сердца.
- Атеросклероз, протекающий с поражением подвздошных сосудов и аорты.
- При необратимых осложнениях сахарного диабета.
- Кардиомиопатия, которая сопровождается сниженной фракцией функции выброса.
- Тяжелые психические заболевания. В этом случае оперативное вмешательство может вызвать серьезные осложнения.
- Наркомания и алкоголизм, так как подобное хирургическое лечение оказывается неэффективным.
- Слабый иммунитет или СПИД. В этом случае оперативные вмешательства не выполняются из-за риска развития тяжелых септических осложнений.
Необходимо учитывать, что подобные трансплантации проводят только в случае удовлетворительного общего состояния пациента. В противном случае крайне высок риск летального исхода.
Диагностика перед назначением трансплантации
Перед тем как определить возможность проведения пересадки органа и показаний для такого вмешательства, выполняет комплексное обследование. В схему предварительной диагностики обычно входят такие лабораторные и инструментальные исследования, как:
- анализ на группу крови;
- ЭКГ;
- КТ;
- биохимический анализ крови;
- УЗИ сердца и органов брюшной полости;
- серологические анализы крови;
- общий анализ крови и мочи;
- анализ на антигены тканевой совместимости;
- рентгенография грудной клетки.
Проводится полный осмотр у терапевта, абдоминального хирурга и гастроэнтеролога. В некоторых случаях требуется консультация у ряда узконаправленных специалистов, к примеру, эндокринолога, кардиолога, анестезиолога, гинеколога, стоматолога и т. д. Комплексное обследование позволяет определить риски отторжения органа после пересадки. В случае, если все параметры, уточненные при диагностике перед пересадкой, находятся в пределах нормы, врачи могут начать планировать операцию и подыскивать донора. Забор тканей проводится как у живых людей, так и у тех, у кого была констатирована смерть мозга.
Как проводится операция по пересадке?
Особенности проведения хирургического вмешательства зависят от того, какие данные были получены во время проведения диагностического обследования, степени повреждения этого органа и общего состояния пациента. В настоящее время выполняются трансплантации:
- всей железы;
- хвоста;
- части тела;
- панкрео-дуоденального комплекса;
- культуры бета-клеток железы.
Подобное оперативное вмешательство является технически сложным. Оно может занять очень продолжительное время. Обычно трансплантацию органа проводят под общей анестезией, которая обеспечивает значительную анальгезию после вмешательства и снижает риск развития осложнений. Для достижения нужного эффекта используются такие препараты для анестезии и миорелаксации, как:
- Мидазолам.
- Фентанил.
- Пропофол.
- Гексобарбитал.
- Изофлуран.
- Динитроген оксид.
- Мидазолан.
- Бупивакаин.
В некоторых случаях выполняется установка спинального катетера. Он необходимо для проведения эпидуральной анестезии в послеоперационный период для облегчения состояния человека. Необходима вспомогательная терапия для поддержания высокого ЦВД. Это очень важно для сохранения и приживания органа или его части на новом месте, чтобы не произошло отторжение.
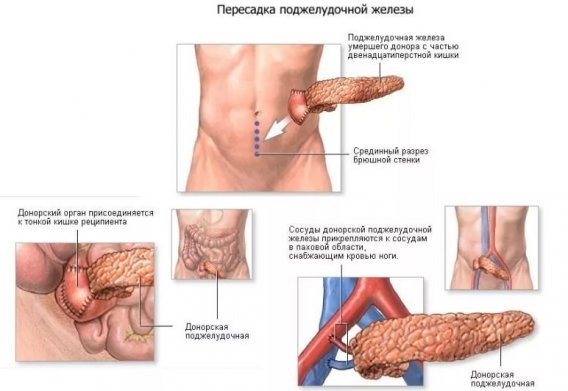
Операция по пересадке поджелудочной железы выполняется в несколько этапов:
- Донору через чревную артерию вводится раствор для антикоагуляции, а затем консервирующий раствор.
- Поджелудочная железа извлекается и охлаждается ледяным соленым раствором.
- Проводится запланированные процедуры операции. У реципиента делают большой разрез. Новый орган или его часть пересаживается в область подвздошной ямки.
- Последовательно соединяют артерии вены и выходной проток железы.
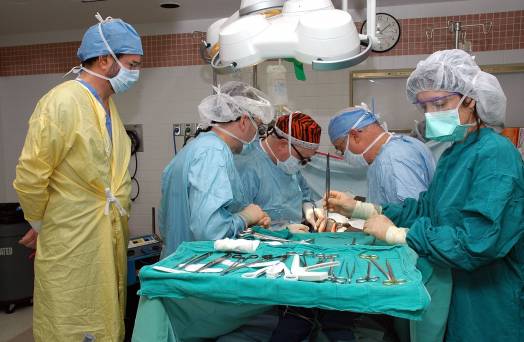
В случае, если у пациента на фоне сахарного диабета имеются нарушения работы почек, может быть рекомендована двойная операция по пересадке органов. Это значительно повысить шансы на благоприятный исход. Если трансплантация прошла успешно, то быстро нормализируется углеводный обмен, поэтому у пациента пропадает необходимость регулярного введения инсулина. Человеку необходимо до конца жизни принимать иммуносупрессивные препараты. Их использование позволяет избежать отторжения пересаженной поджелудочной железы. Для иммуносупрессивной терапии обычно подбираются 2–3 препарата, отличающихся разным механизмом действия. К распространенным осложнениям, возникающим после проведения подобной операции, относится скопление жидкости вокруг трансплантата, кровотечения и инфекции. В некоторых случаях требуется аспирация экссудата под контролем УЗИ.
При неблагоприятном исходе наблюдается отторжение пересаженной поджелудочной железы. В этом случае орган начинает набухать. При проведении исследования с помощью УЗИ его практически невозможно определить, так как он имеет очень размытые границы. Для подтверждения процесса отторжения может потребоваться проведение биопсии через цистоскоп.
Прогноз после операции по трансплантации
Согласно статистике, выживаемость в 2 года у переживших пересадку органа от донора-трупа составляет 87%. На степень благоприятности исхода такой трансплантации оказывает влияние множество факторов, в том числе состояние здоровья и возраст донора-трупа на момент операции, совместимость тканей, гемодинамический статус больного, а также функциональное состояние трансплантата во время пересадки. Пятилетняя выживаемость при проведении трансплантации поджелудочной железы составляет не более 50%.
При пересадке части органа от живого человека годичная выживаемость составляет около 86%. В то же время в долговременной перспективе прогноз более благоприятен, так как полное восстановление наблюдается примерно у 38% людей. В настоящее время проводится трансплантация эмбриональных клеток и структур Лангерганса, взятых у донора-трупа. Такие вмешательства оказывают положительный эффект на непродолжительное время. Однако подобные трансплантации являются более безопасными для пациентов.
В начале отторжения органа в послеоперационный период исход, как правило, неблагоприятен. В этом случае остановить процесс крайне сложно. Обычно гибель пациентов наблюдается в течение нескольких дней, а иногда недель. Больной должен в полной мере осознавать степень риска проведения подобной процедуры, так как трансплантация поджелудочной железы может стать причиной смерти пациента.
Источник
Поджелудочная железа – важный орган пищеварительной системы, нарушение функционирования которого вызывает тяжелейшие последствия для человеческого организма. Пересадка поджелудочной железы осуществляется, когда имеет место некроз тканей, прекращается ферментный синтез. Хирургическая процедура тяжелая, велик риск послеоперационных осложнений. Но нередко операция является единственным вариантом лечения, позволяющим сохранить жизнь пациента.
Показания к хирургическому вмешательству
Пересадка поджелудочной железы – крайне сложная операция, назначаемая в редких случаях. Наиболее частым показанием к хирургической процедуре является диабет, неконтролируемый медикаментами и физиотерапевтическими мероприятиями.
На операционный стол пациент ложится, когда при диабете появляются выраженные осложнения:
- ретинопатия;
- нарушения функционирования сосудистой системы;
- нарушения работы почек;
- разрушение суставов.
Показаниями к трансплантации могут быть патологии, вызывающие функциональное угнетение железы:
- онкологические заболевания;
- гемохроматоз;
- тяжело протекающий панкреатит;
- панкреонекроз;
- гестационный диабет;
- синдром гиперкортицизма;
- нарушение секреторной работы гипофиза.
В отдельных случаях пересадка осуществляется при патологиях, вызывающих структурные повреждения органа:
- доброкачественных и злокачественных новообразованиях;
- некрозе тканей;
- воспалительном процессе в брюшной полости, сопровождающемся накоплением гноя.
Противопоказания к операции
Из-за высокой сложности и большого риска осложнений трансплантация проводится далеко не всем пациентам. Операция противопоказана при:
- неоперабельной ишемии;
- атеросклерозе, захватившем крупные сосуды;
- неисправимых осложнениях диабета;
- кардиомиопатии;
- тяжелых расстройствах психики;
- алкоголизме и употреблении наркотиков (в этом случае терапия будет неэффективной);
- пониженном иммунитете (высока вероятность послеоперационного сепсиса).
Не проводится операция, если физическое состояние пациента неудовлетворительное, поскольку в этом случае велик риск смертельного исхода.
Виды трансплантации
Вид хирургического вмешательства выбирается, исходя из состояния пациента и результатов предоперационного обследования. Чем сложнее процедура, тем дольше она длится.
Выполняются следующие виды операции:
- полная трансплантация;
- пересадка сегментов эндокринного органа;
- пересадка комплекса из железы и двенадцатиперстной кишки;
- введение островков Лангерганса (эндокринных клеток) внутривенным способом.
Подготовка к операции
Предоперационная подготовка проводится обязательно, она позволяет предотвратить осложнения после хирургического вмешательства, ускорить восстановление организма. Перед операцией выясняются показания и противопоказания, пациент проходит обследование, медицинские специалисты подбирают схему терапии, занимаются поиском донорского органа.
Самый сложный этап – поиск донора, он может длиться не один год. Когда орган найден, пациента отправляют на следующие предоперационные исследования:
- УЗИ брюшных органов (печени, почек, кишечника);
- позитронно-эмиссионную томографию брюшных органов (для выявления вторичных очагов злокачественных новообразований);
- компьютерную энтероколонографию (для гастроэнтерологического анализа);
- ангиографическое исследование сердца и прилегающих сосудов (для проверки, выдержит ли организм хирургическое вмешательство);
- консультацию к анестезиологу (для исключения непереносимости наркоза);
- консультацию к медицинским специалистам узкого профиля (для исключения патологий внутренних органов).
Также пациент должен сдать:
- кровь и мочу на клинический и биохимический анализ;
- тест на онкомаркеры в крови;
- анализ крови на инфекцию;
- тест на совместимость тканей.
Ход операции
 Трансплантация поджелудочной железы происходит поэтапно:
Трансплантация поджелудочной железы происходит поэтапно:
- В клинику доставляется донорский орган.
- Врач проводит беседу с пациентом, касающуюся опасности хирургического вмешательства, вероятности осложнений. Пациент принимает риски, дает согласие на операцию.
- Оперируемый человек погружается в наркоз. Длительность операции занимает около 5 часов.
- Хирург разрезает по центру брюшную стенку.
- Донорский орган опускается в брюшную полость.
- Родной орган пациента может быть удален. Но иногда железу не удаляют, так как она, несмотря на патологическое состояние, продолжает участвовать в метаболизме.
- Сосуды донорского органа пришиваются к родным сосудам пациента. Это самый сложный этап операции, поскольку сосудистая сетка поджелудочной железы крайне чувствительна.
- Разрезанные ткани брюшной стенки послойно зашиваются.
- В отверстие шва вставляется дренажная трубка для оттока экссудата.
Трудности при трансплантации
Пересадка поджелудочной железы имеет технические нюансы, которые могут стать для хирурга затруднительными. Чаще всего проблемы возникают, когда операция проводится не планово, а экстренно. Донором железы может быть только человек молодого или среднего возраста с подтвержденной смертью мозга, при жизни не имевший патологий внутренних органов, непереносимости глюкозы, алкоголизма.
В 1% случаев осуществляется трансплантация от живого донора. Забирают определенную часть железы. Но такая операция несет огромный риск для донора. У человека, согласившегося отдать часть органа, возможно развитие панкреатита, инфаркта селезенки, псевдокисты поджелудочной железы, симптоматического диабета. Допускается к операции донор, не имеющий:
- атеросклероза крупных сосудов;
- инфекционных заболеваний брюшных органов;
- воспаления или травмы поджелудочной железы;
- сахарного диабета.
Полученный от донора материал консервируется в специальной жидкости. Орган сохраняет пригодность для пересадки более суток. Операция более эффективна, если одновременно пересаживаются почки и поджелудочная железа. Однако такое хирургическое вмешательство требует больше временных и денежных затрат.
Все технические нюансы можно соблюсти лишь при плановой операции. В экстренном случае это сделать невозможно.
Реабилитационный период
 Срок послеоперационной реабилитации индивидуален для каждого пациента. Как долго организм восстанавливается, зависит от запущенности патологии, сложности хирургического вмешательства, возрастных и физиологических особенностей пациента. Если операция проводилась при панкреонекрозе или онкологическом заболевании поджелудочной железы, то восстановление занимает несколько месяцев, иногда даже год. Но и после реабилитационного периода придется длительное время соблюдать строгую диету, принимать назначенные медикаменты.
Срок послеоперационной реабилитации индивидуален для каждого пациента. Как долго организм восстанавливается, зависит от запущенности патологии, сложности хирургического вмешательства, возрастных и физиологических особенностей пациента. Если операция проводилась при панкреонекрозе или онкологическом заболевании поджелудочной железы, то восстановление занимает несколько месяцев, иногда даже год. Но и после реабилитационного периода придется длительное время соблюдать строгую диету, принимать назначенные медикаменты.
Первые 2 недели после операции пациент должен соблюдать постельный режим, не перегружаться эмоционально и физически, придерживаться диетического рациона, принимать выписанные врачом лекарства. Спустя 2 недели уже можно выходить на прогулки. Прогуливаться нужно неторопливо, с каждым днем увеличивая количество пройденных шагов. Прогулки улучшают самочувствие, укрепляют сердце и сосуды.
В лучшем случае возвращение на работу возможно спустя 3 месяца после операции. Но обычно восстанавливаться приходится дольше. Многие пациенты получают на год группу инвалидности. В течение этого года необходимо соблюдать диету и режим дня, проходить медикаментозное лечение и физиотерапевтические мероприятия.
Спустя год пациент проходит медико-социальную экспертизу для снятия инвалидности. Но даже после снятия статуса инвалида многие пациенты продолжают всю оставшуюся жизнь принимать лекарства, придерживаться диетического рациона.
Послеоперационная медикаментозная терапия
Поскольку трансплантация поджелудочной железы – операция тяжелая, имеющая высокий риск смертельного исхода, то обязательно назначается послеоперационная медикаментозная терапия. Она выбирается врачом, исходя из состояния пациента. Медикаменты не только поддерживают жизнедеятельность организма, но и предупреждают рецидив заболевания.
При реабилитации в стационаре пациенту назначаются ферментные препараты и инсулин. Во многих случаях такая замещающая терапия становится пожизненной. Также, согласно клиническим рекомендациям, в реабилитационный период пациенту следует принимать:
- спазмолитики (если есть болевые ощущения);
- гепатопротекторы (если нарушено функционирование печени);
- седативные препараты;
- блокаторы протонной помпы;
- препараты для нормализации стула и устранения избыточного газообразования;
- витаминно-минеральные комплексы.
Назначает и корректирует дозировку медицинский специалист. Во время медикаментозной терапии пациенту нельзя курить и принимать алкогольные напитки.
Лечебная диета
Послеоперационная диета крайне важна для восстановления организма. Из-за неправильного рациона заболевание может рецидивировать и усилиться. Пациент должен убрать из жизни сигареты, алкоголь и вредные продукты.
В реабилитационный период соблюдается диета №5 по Певзнеру. После основного курса реабилитации пациенту разрешается перейти на диету №1, содержащую более широкий перечень продуктов. Диетического рациона необходимо придерживаться до полугода. Основные правила питания следующие:
- небольшие порции до 8 раз в день;
- теплая пища;
- измельченные ингредиенты;
- приготовление на пару, посредством варки или тушения.
В реабилитационный период и далее в течение всей жизни перенесший операцию человек должен забыть о существовании копченостей, специй и соусов, жирных и жареных блюд.
Послеоперационные осложнения
После трансплантации поджелудочной железы осложнения отмечаются очень часто. Пациент может столкнуться с:
- инфекционным поражением брюшных тканей;
- обильным внутренним кровотечением;
- некрозом тканей железы;
- нагноением послеоперационных швов;
- воспалительным процессом и скоплением экссудата возле новой железы;
- отторжением пересаженного органа.
Отторжение новой железы – наиболее частая причина смертельного исхода после операции. О том, что орган начал отторгаться, врач узнает по наличию фермента амилазы в моче пациента, по увеличению железы на УЗИ. Подтверждается диагноз посредством биопсии.
Прогноз
Согласно медицинской статистике, 2-летняя выживаемость после операции составляет почти 90%. Благоприятность прогноза зависит от физического состояния пациента, возрастных и физиологических особенностей донора, тканевой совместимости, функциональности пересаживаемого органа и многих других факторов. Выживаемость за 5-летний период составляет не больше 50%.
Когда пересажена часть органа от живого донора, то прогноз положительный. Годичная выживаемость достигает почти 90%. У 40% пациентов организм полностью восстанавливается, и появляется возможность вернуться к полноценному образу жизни.
Прогноз крайне неблагоприятный, если началось отторжение органа. Остановить омертвение тканей очень сложно. Почти все пациенты погибают спустя несколько суток после начала процесса отторжения.
Отзывы
 Многие пациенты, вернувшись домой после операции, жалуются на слабость, вялость, бессилие. Самочувствие бывает настолько плохим, что становится невозможным выполнение простых и примитивных домашних дел. Но такое состояние является нормальным после сложного хирургического вмешательства.
Многие пациенты, вернувшись домой после операции, жалуются на слабость, вялость, бессилие. Самочувствие бывает настолько плохим, что становится невозможным выполнение простых и примитивных домашних дел. Но такое состояние является нормальным после сложного хирургического вмешательства.
Отзывы многих пациентов подтверждают, что при диабете I типа физическое состояние после операции значительно улучшается. Особенно хороший эффект дает комплексная трансплантация почек и поджелудочной железы при диабетической нефропатии. Такой вариант хирургического вмешательства медицинские специалисты считают наилучшим.
Стоимость операции
В стоимость трансплантации входит не только сама хирургическая процедура, но и затраты на подготовку пациента, на реабилитационный период, на поиск пересаживаемого органа. Цена получается немаленькой.
Сама операция в России стоит около 50 тысяч долларов. Но с учетом поиска донора, дооперационных и послеоперационных мероприятий цена возрастает до 280 – 290 тысяч долларов.
Источник