Повышенная секреторная функция поджелудочной железы
Ежедневно поджелудочная железа
секретирует около 1 л литра сока. Сок
поджелудочный железы (ферменты и
бикарбонаты) в ответ на опорожнение
желудка оттекает по длинному выводному
протоку. Этот проток, соединившись с
общим жёлчным протоком, формирует
печёночно-поджелудочную ампулу, которая
открывается на большом дуоденальном
(фатеровом) сосочке в двенадцатиперстную
кишку, будучи окружена жомом из ГМК
(сфинктер Одди). Поступающий в просвет
кишки сок поджелудочной железы содержит
пищеварительные ферменты, необходимые
для переваривания углеводов, белков и
жиров, и большое количество бикарбонатных
ионов, обеспечивающих нейтрализацию
кислого химуса.
Протеолитическиеферменты—
трипсин, химотрипсин, карбоксипептидаза,
эластаза, а также расщепляющие
макромолекулы ДНК и РНК нуклеазы. Трипсин
и химотрипсин расщепляют белки до
пептидов, а карбоксипептидаза расщепляет
пептиды на отдельные аминокислоты.
Протеолитические ферменты находятся
в неактивной форме (трипсиноген,
химотрипсиноген и прокарбоксипептидаза)
и становятся активными только после
поступления в просвет кишки. Трипсиноген
активирует энтерокиназа из клеток
слизистой оболочки кишечника, а также
трипсин. Химотрипсиноген активируется
трипсином, а прокарбоксипептидаза —
карбоксипептидазой.
Липазы. Жиры расщепляет
панкреатическая липаза (гидролизует
триглицериды, ингибитор липазы —
соли жёлчных кислот), холестерол-эстераза
(гидролизует эфиры холестерола) и
фосфолипаза (отщепляет жирные кислоты
от фосфолипидов).
–Амилаза(панкреатическая)
расщепляет крахмал, гликоген и большинство
углеводов до ди- и моносахаридов.
Бикарбонатныеионысекретируют эпителиальные клетки мелких
и средних протоков. Механизм секреции
HCO3–рассмотрен на рис.
22–7,I.
Фазысекрецииподжелудочной
железы такие же, как и желудочной
секреции — мозговая (20% всей секреции),
желудочная (5–10%) и кишечная (75%).
Регуляциясекреции. Секрецию
сока поджелудочной железы стимулируютацетилхолини парасимпатическая стимуляция,холецистокинин,секретин(особенно при очень кислом химусе) ипрогестерон. Действие стимуляторов
секреции обладает эффектом мультипликации,
то есть эффект одновременного действия
всех стимулов намного больше, чем сумма
эффектов каждого стимула по отдельности.
Таблица
22–3.
Нейрогуморальная
регуляция
секреции
холецистокинина
Прогестерон | + |
Блуждающий нерв | + |
Чревные нервы | – |
Эстрогены окситоцинблуждающий нерв | + |
«+» — усиление секреции, «–» —подавление
секреции
Секреция жёлчи
Одной из многообразных функций печени
является желчеобразующая (от 600 до 1000
мл в день). Жёлчь — сложный водный
раствор, состоящий из органических
соединений и неорганических веществ.
Основные компоненты жёлчи — холестерин,
фосфолипиды (главным образом лецитин),
соли жёлчных кислот (холаты), жёлчные
пигменты (билирубин), неорганические
ионы и вода. Жёлчь (первая порция жёлчи)
постоянно секретируется гепатоцитами
и по системе протоков (здесь к жёлчи
добавляется стимулируемая секретином
вторая порция, содержащая много ионов
бикарбоната и натрия) поступает в общий
печёночный и далее в общий жёлчный
проток. Отсюда
печёночная жёлчь опорожняется
непосредственно в двенадцатиперстную
кишку или же поступает в пузырный проток,
ведущий в жёлчный пузырь. Жёлчный пузырь
накапливает и концентрирует жёлчь. Из
жёлчного пузыря концентрированная
жёлчь (пузырная жёлчь) по пузырному и
далее по общему жёлчному протоку порциями
выбрасывается в просвет двенадцатиперстной
кишки. В тонком кишечнике жёлчь участвует
в гидролизе и всасывании жиров.
Концентрированиежёлчи.
Объём жёлчного пузыря — от 30 до 60 мл,
но за 12 часов в жёлчном пузыре может
депонироваться до 450 мл печёночной
жёлчи, так как вода, натрий, хлориды и
другие электролиты постоянно всасываются
через слизистую оболочку пузыря. Основный
механизм абсорбции — активный
транспорт натрия с последующим вторичным
транспортом ионов хлора, воды и других
компонентов. Жёлчь концентрируется в
5 раз, максимально — в 20 раз.
Опорожнениежёлчногопузыряза счёт ритмических сокращений его
стенки происходит тогда, когда пища
(особенно жирная) поступает в
двенадцатиперстную кишку. Эффективное
опорожнение жёлчного пузыря наступает
при одновременном расслаблении сфинктера
Одди. Прием значительного количества
жирной пищи стимулирует полное опорожнение
жёлчного пузыря в течение 1 часа.
Стимулятор опорожнения жёлчного пузыря —
холецистокинин,
дополнительные стимулы поступают
от холинергических волокон блуждающего
нерва.
Функциижёлчныхкислот.
Ежедневно гепатоциты синтезируют около
0,6 г гликохолевых и таурохолевых жёлчных
кислот. Жёлчные кислоты —детергенты,
они уменьшают поверхностное натяжение
жировых частиц, что приводит к
эмульгированию жира. Более того, жёлчные
кислоты способствуют всасыванию жирных
кислот, моноглицеридов, холестерола и
других липидов. Без жёлчных кислот более
40% липидов пищи теряется с калом.
Кишечно–печёночнаяциркуляцияжёлчныхкислот. Жёлчные кислоты
всасываются из тонкой кишки в кровь и
через воротную вену поступают в печень.
Здесь они почти полностью абсорбируются
гепатоцитами и снова секретируются в
жёлчь. Таким способом жёлчные кислоты
циркулируют до 18 раз, прежде чем они
постепенно не будут удалены с калом.
Этот процесс называется кишечно-печёночной
циркуляцией.
Нарушенияобменахолестеринаижёлчныхкислот. Выпадение
холестерина в осадок происходит при
снижении соотношения «холаты/холестерин»
и «лецитин/холестерин», поэтому
образованию камней способствуют
повышение концентрации в жёлчи холестерина
и снижение содержания лецитина и холатов.
Факторы риска: ожирение (повышена
экскреция холестерина с жёлчью),
выраженная гиперлипидемия, нарушение
рационального питания (жирное мясо,
яйца, масло и другие продукты, содержащие
много холестерина), наследственная
предрасположенность, сахарный диабет,
приём ЛС (эстрогены; клофибрат и
никотиновая кислота, используемые для
лечения гиперлипидемии, ингибируют
синтез холестерина и повышают его
экскрецию в жёлчь за счёт мобилизации
из тканей), беременность, резекция тонкой
кишки (нарушается всасывание жёлчных
кислот из-за уменьшения функциональной
поверхности кишечника).
Нарушенияобменабилирубина.
Выделяющийся с жёлчью конъюгированный
билирубин хорошо растворим в воде, но
в ряде случаев, он способен выпадать в
осадок и формировать пигментные камни.
Факторы риска: цирроз печени, хроническая
гемолитическая анемия (перенасыщение
жёлчи билирубином), бактериальная
инвазия жёлчных путей.
Источник
Ежедневно поджелудочная железа
секретирует около 1 л литра сока. Сок
поджелудочный железы (ферменты и
бикарбонаты) в ответ на опорожнение
желудка оттекает по длинному выводному
протоку. Этот проток, соединившись с
общим жёлчным протоком, формирует
печёночно-поджелудочную ампулу, которая
открывается на большом дуоденальном
(фатеровом) сосочке в двенадцатиперстную
кишку, будучи окружена жомом из ГМК
(сфинктер Одди). Поступающий в просвет
кишки сок поджелудочной железы содержит
пищеварительные ферменты, необходимые
для переваривания углеводов, белков и
жиров, и большое количество бикарбонатных
ионов, обеспечивающих нейтрализацию
кислого химуса.
Протеолитическиеферменты—
трипсин, химотрипсин, карбоксипептидаза,
эластаза, а также расщепляющие
макромолекулы ДНК и РНК нуклеазы. Трипсин
и химотрипсин расщепляют белки до
пептидов, а карбоксипептидаза расщепляет
пептиды на отдельные аминокислоты.
Протеолитические ферменты находятся
в неактивной форме (трипсиноген,
химотрипсиноген и прокарбоксипептидаза)
и становятся активными только после
поступления в просвет кишки. Трипсиноген
активирует энтерокиназа из клеток
слизистой оболочки кишечника, а также
трипсин. Химотрипсиноген активируется
трипсином, а прокарбоксипептидаза —
карбоксипептидазой.
Липазы. Жиры расщепляет
панкреатическая липаза (гидролизует
триглицериды, ингибитор липазы —
соли жёлчных кислот), холестерол-эстераза
(гидролизует эфиры холестерола) и
фосфолипаза (отщепляет жирные кислоты
от фосфолипидов).
–Амилаза(панкреатическая)
расщепляет крахмал, гликоген и большинство
углеводов до ди- и моносахаридов.
Бикарбонатныеионысекретируют эпителиальные клетки мелких
и средних протоков. Механизм секреции
HCO3–рассмотрен на рис.
22–7,I.
Фазысекрецииподжелудочной
железы такие же, как и желудочной
секреции — мозговая (20% всей секреции),
желудочная (5–10%) и кишечная (75%).
Регуляциясекреции. Секрецию
сока поджелудочной железы стимулируютацетилхолини парасимпатическая стимуляция,холецистокинин,секретин(особенно при очень кислом химусе) ипрогестерон. Действие стимуляторов
секреции обладает эффектом мультипликации,
то есть эффект одновременного действия
всех стимулов намного больше, чем сумма
эффектов каждого стимула по отдельности.
Таблица
22–3.
Нейрогуморальная
регуляция
секреции
холецистокинина
Прогестерон | + |
Блуждающий нерв | + |
Чревные нервы | – |
Эстрогены окситоцинблуждающий нерв | + |
«+» — усиление секреции, «–» —подавление
секреции
Секреция жёлчи
Одной из многообразных функций печени
является желчеобразующая (от 600 до 1000
мл в день). Жёлчь — сложный водный
раствор, состоящий из органических
соединений и неорганических веществ.
Основные компоненты жёлчи — холестерин,
фосфолипиды (главным образом лецитин),
соли жёлчных кислот (холаты), жёлчные
пигменты (билирубин), неорганические
ионы и вода. Жёлчь (первая порция жёлчи)
постоянно секретируется гепатоцитами
и по системе протоков (здесь к жёлчи
добавляется стимулируемая секретином
вторая порция, содержащая много ионов
бикарбоната и натрия) поступает в общий
печёночный и далее в общий жёлчный
проток. Отсюда
печёночная жёлчь опорожняется
непосредственно в двенадцатиперстную
кишку или же поступает в пузырный проток,
ведущий в жёлчный пузырь. Жёлчный пузырь
накапливает и концентрирует жёлчь. Из
жёлчного пузыря концентрированная
жёлчь (пузырная жёлчь) по пузырному и
далее по общему жёлчному протоку порциями
выбрасывается в просвет двенадцатиперстной
кишки. В тонком кишечнике жёлчь участвует
в гидролизе и всасывании жиров.
Концентрированиежёлчи.
Объём жёлчного пузыря — от 30 до 60 мл,
но за 12 часов в жёлчном пузыре может
депонироваться до 450 мл печёночной
жёлчи, так как вода, натрий, хлориды и
другие электролиты постоянно всасываются
через слизистую оболочку пузыря. Основный
механизм абсорбции — активный
транспорт натрия с последующим вторичным
транспортом ионов хлора, воды и других
компонентов. Жёлчь концентрируется в
5 раз, максимально — в 20 раз.
Опорожнениежёлчногопузыряза счёт ритмических сокращений его
стенки происходит тогда, когда пища
(особенно жирная) поступает в
двенадцатиперстную кишку. Эффективное
опорожнение жёлчного пузыря наступает
при одновременном расслаблении сфинктера
Одди. Прием значительного количества
жирной пищи стимулирует полное опорожнение
жёлчного пузыря в течение 1 часа.
Стимулятор опорожнения жёлчного пузыря —
холецистокинин,
дополнительные стимулы поступают
от холинергических волокон блуждающего
нерва.
Функциижёлчныхкислот.
Ежедневно гепатоциты синтезируют около
0,6 г гликохолевых и таурохолевых жёлчных
кислот. Жёлчные кислоты —детергенты,
они уменьшают поверхностное натяжение
жировых частиц, что приводит к
эмульгированию жира. Более того, жёлчные
кислоты способствуют всасыванию жирных
кислот, моноглицеридов, холестерола и
других липидов. Без жёлчных кислот более
40% липидов пищи теряется с калом.
Кишечно–печёночнаяциркуляцияжёлчныхкислот. Жёлчные кислоты
всасываются из тонкой кишки в кровь и
через воротную вену поступают в печень.
Здесь они почти полностью абсорбируются
гепатоцитами и снова секретируются в
жёлчь. Таким способом жёлчные кислоты
циркулируют до 18 раз, прежде чем они
постепенно не будут удалены с калом.
Этот процесс называется кишечно-печёночной
циркуляцией.
Нарушенияобменахолестеринаижёлчныхкислот. Выпадение
холестерина в осадок происходит при
снижении соотношения «холаты/холестерин»
и «лецитин/холестерин», поэтому
образованию камней способствуют
повышение концентрации в жёлчи холестерина
и снижение содержания лецитина и холатов.
Факторы риска: ожирение (повышена
экскреция холестерина с жёлчью),
выраженная гиперлипидемия, нарушение
рационального питания (жирное мясо,
яйца, масло и другие продукты, содержащие
много холестерина), наследственная
предрасположенность, сахарный диабет,
приём ЛС (эстрогены; клофибрат и
никотиновая кислота, используемые для
лечения гиперлипидемии, ингибируют
синтез холестерина и повышают его
экскрецию в жёлчь за счёт мобилизации
из тканей), беременность, резекция тонкой
кишки (нарушается всасывание жёлчных
кислот из-за уменьшения функциональной
поверхности кишечника).
Нарушенияобменабилирубина.
Выделяющийся с жёлчью конъюгированный
билирубин хорошо растворим в воде, но
в ряде случаев, он способен выпадать в
осадок и формировать пигментные камни.
Факторы риска: цирроз печени, хроническая
гемолитическая анемия (перенасыщение
жёлчи билирубином), бактериальная
инвазия жёлчных путей.
Источник
 Функции поджелудочной железы — внешняя и внутренняя секреция. Это единственный орган, который занимает центральное место в двух разных системах организма — эндокринной и пищеварительной, обеспечивая нормальный процесс пищеварения и полноценный обмен веществ.
Функции поджелудочной железы — внешняя и внутренняя секреция. Это единственный орган, который занимает центральное место в двух разных системах организма — эндокринной и пищеварительной, обеспечивая нормальный процесс пищеварения и полноценный обмен веществ.
Нарушение любой функции поджелудочной железы в организме человека приводит к расстройствам и заболеваниям, которые могут осложняться и заканчиваться летально.
Анатомия и морфология органа
Поджелудочная железа представляет собой орган с железистой структурой. Сверху покрыта капсулой из соединительной ткани, внутри разделена перегородками.
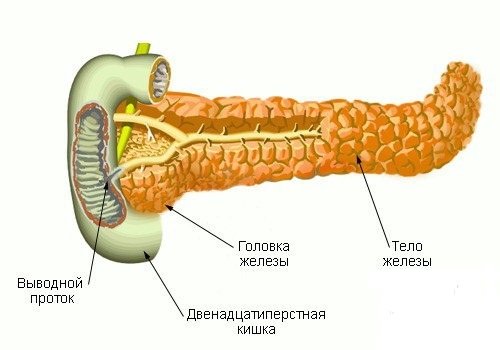
В строении поджелудочной железы выделяют 3 основные части:
- округлой формы головку,
- трехгранное тело,
- конусообразный хвост.
Благодаря своей топографии, ПЖ тесно взаимодействует со многими органами, с которыми непосредственно граничит. ПЖ имеет забрюшинное положение: находится за желудком, отделена от него сальниковой сумкой. Имеет горизонтальное направление: головка подковообразно охвачена двенадцатиперстной кишкой (ДПК). Проецируется слева над пупком, тело и хвост находятся в области левого подреберья. В проекции на переднюю брюшную стенку ПЖ располагается на 5—10 см выше пупка.
Головка прилегает к печени, через нее проходит общий проток, который, соединяясь с протоком желчного пузыря, образует ампулу. Через сфинктер Одди она выводится в просвет ДПК, куда происходит выделение ферментов в составе панкреатического сока. Хвост граничит с левой почкой, ее надпочечником и селезенкой.
Физиология и двойная функция ПЖ обусловлена строением ее ткани.
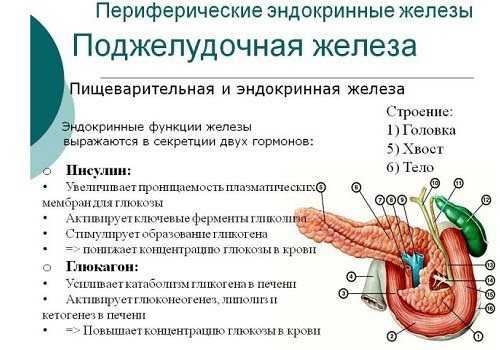
Гистологическое строение экзокринного аппарата: дольки (ацинусы) состоят из специальных клеток, вырабатывающих поджелудочный сок, и протоков, по которым он попадает в более крупные, а затем — в общий проток железы. Ацинусы объединены в более крупные образования — доли, также имеющие собственные протоки. Между ними находится эндокринная часть. Она образована островками Лангерганса, которые состоят из клеток с разным строением и функциями. Объединяет их общее предназначение: они вырабатывают гормоны, контролирующие обменные процессы в организме.
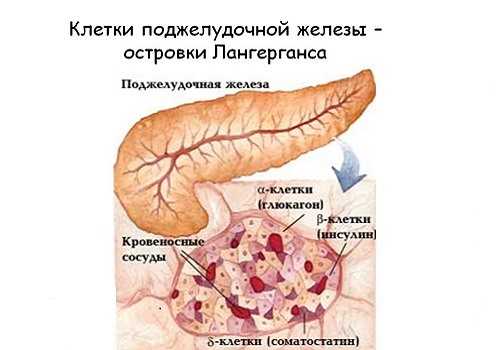
Клетки островков Лангерганса производят 11 гормонов углеводного синтеза. Количество островков, вырабатывающих гормоны, достигает 1,5 млн, сама ткань составляет 1—3% от общей массы органа. Каждый островок состоит из 80—200 клеток. Они различаются не только по строению, но и по функциональным действиям:
- α-клетки (25%) – продуцируют глюкагон,
- β-клетки (60%) – инсулин и амилин,
- δ-клетки (10%) – соматостатин,
- PP-клетки (5%) – вазоактивный интестинальный полипептид (ВИП),
- g-клетки – гастрин, влияющий на желудочный сок, его кислотность.
Помимо перечисленных, поджелудочная железа синтезирует еще целый ряд гормонов. Все они принимают участие в сложных метаболических процессах в организме.
Как работает экзокринная часть железы?
Экскреторная функция ПЖ обеспечивается клетками ацинусов, вырабатывающих панкреатический сок, содержащий ферменты. В сутки в норме выделяется около 1,5 л поджелудочного сока. Все ферменты синтезируются в поджелудочной железе в виде неактивных соединений (как, например, трипсиноген), активируются в тонкой кишке. Они начинают выделяться, как только пища поступает в двенадцатиперстную кишку. Этот процесс продолжается 12 часов. Качественный и количественный состав энзимов зависит от употребляемой еды. Углеводная пища вызывает более активную секрецию. У мужчин секреторная работа ПЖ выражена больше, чем у женщин.
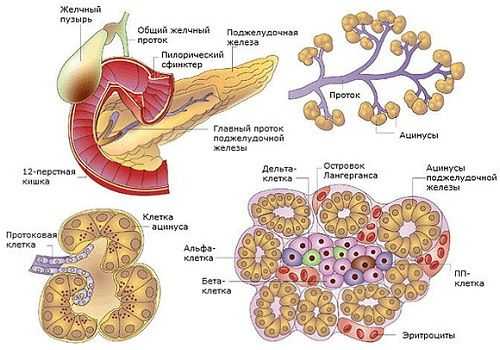
Железа вырабатывает пищеварительный сок, содержащий больше 20 ферментов, объединенных в 3 группы:
- липаза — расщепляет жиры,
- протеаза — белки,
- амилаза — углеводы.
К протеазам относятся еще несколько ферментов, основные из них:
- трипсин — расщепляет белок на пептиды,
- карбоксипептидаза — переводит пептиды в аминокислоты,
- эластаза — переваривает белки и эластин.
Энзимы в панкреатическом соке неактивны. Под воздействием энтерокиназы (фермента тонкой кишки), которая становится активной в присутствии желчи, происходит их активация в просвете кишечника: трипсиноген превращается в трипсин. После этого он может отвечать за активность оставшихся ферментов, изменяя их.
Процесс регуляции выработки состоит из 3 этапов:
Как работает эндокринная часть железы?
Внутрисекреторная часть железы, представленная островками Лангерганса, вырабатывает гормоны. Они обеспечивают метаболизм в организме, контролируют не только процессы пищеварения, но и роста человека.
Инсулин — основной гормон, продуцируемый ПЖ, участвует в обмене углеводов. Единственное вещество в организме, способное снизить сахар в крови. При его недостатке развивается сахарный диабет.
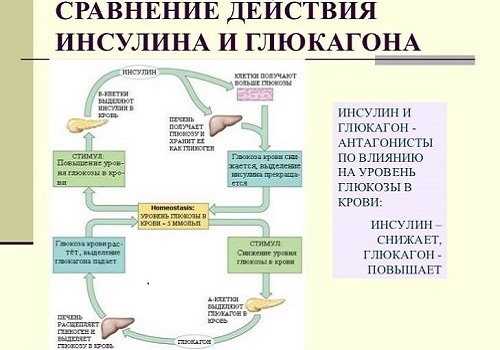
Глюкагон – антагонист инсулина, отвечает за процесс расщепления жиров, способствует повышению уровня глюкозы в крови, влияет на уровень кальция и фосфора.
Соматостатин регулирует функции гипоталамуса и гипофиза, контролирует уровень гормона роста — соматотропина.
Функции ПЖ
Поджелудочная железа — многофункциональный орган. Главные функции, которая она выполняет, классифицируются следующим образом:
- гуморальная,
- эндокринная,
- пищеварительная,
- секреторная.
Гуморальная функция
Гуморальная функция — возможность организма получать все необходимые вещества из поступающей в организм пищи. Благодаря гормональной регуляции вырабатывается необходимое количество панкреатического секрета с нужными на данный момент ферментами. Тем самым поджелудочная железа подстраивается под любой вид пищи (жирной, белковой или углеводной), выделяя конкретные энзимы в достаточном количестве.
Пищеварительная функция
Пищеварительная функция ПЖ характеризует ее как один из центральных органов ЖКТ. Ферменты, входящие в состав панкреатического сока, играют главную роль в переваривании составляющих компонентов поступающей в организм пищи. Поступая в просвет тонкой кишки, вместе с пепсином, вырабатываемым клетками ДПК и желчными кислотами, они расщепляют белки, жиры и углеводы на их составляющие. Затем они разносятся кровью по всему организму.
Эндокринная функция
Инкреторная функция связана с образованием гормонов. Основные из них:
- инсулин,
- глюкагон,
- соматостатин.
Без них нарушается углеводный обмен, страдают нормальные процессы роста человека, возникают тяжелые заболевания, требующие пожизненного лечения.
Секреторная функция
Внешнесекреторная функция основана на выработке специального секрета — пищеварительного сока, в состав которого, помимо ферментов, входят и другие органические вещества. Благодаря секреции происходит процесс переваривания, поскольку под воздействием только желудочного сока с соляной кислотой органы, контактирующие с ними, разрушились бы.
Связь функций со строением и расположением железы
Органы каждой системы в организме располагаются таким образом, чтобы их взаимодействие занимало самый краткий промежуток времени, а все функции выполнялись в полном объеме. Процесс пищеварения происходит нормально при поступлении ферментов ПЖ в двенадцатиперстную кишку, куда продвигается первично обработанный желудочным соком пищевой комок. Поэтому общий проток ПЖ (вирсунгов), предварительно соединяясь с протоком желчного пузыря в общую ампулу, выходит в просвет ДПК благодаря сфинктеру Одди. Головка ПЖ, имеющая конечную часть вирсунгова протока, располагается в непосредственной близости к тонкой кишке — она охвачена двенадцатиперстной кишкой в виде оковы. Это облегчает быстрое поступление секрета ПЖ в просвет кишечника.
При имеющемся холецистите выясняется, какова роль желчи: нарушается переваривание жиров из-за нехватки желчных кислот. Если кратко: их роль сводится к тому, что они эмульгируют (дробят) крупные молекулы жира на мелкие фрагменты. Создается большая поверхность для воздействия липазы, улучшается переваривание.
Расположение ПЖ способствует успешному выполнению и эндокринной функции: гормоны, которые вырабатываются в ответ на поступление углеводов (инсулин, глюкагон), поступают в общий кровоток.
Как поддержать функцию железы?
Чтобы минимизировать риск повторных обострений и рецидивов, необходимо соблюдать определенный образ жизни, который включает:
- сбалансированный рацион,
- отказ от алкоголя и других вредных привычек,
- активный образ жизни,
- отсутствие стрессов, переутомления, недосыпания.

Если функции ПЖ уже нарушены, требуются усилия на их восстановление. Для этого нужно своевременно обращаться к врачу при появлении новых жалоб или симптомов, принимать прописанные лекарства, соблюдать назначенный режим, выполнять специальные упражнения — зарядку для поджелудочной железы.
Во всех случаях — и в период глубокой ремиссии, и при обострении — важно соблюдать диету. Специальное питание может играть решающую роль для сохранения функции железы. Оно занимает важное место в комплексном лечении, одновременно — это основная мера профилактики.
Внешнесекреторная функция
Особенности питания зависят от основной патологии ПЖ. Нарушения внешнесекреторных функций, связанные с процессом пищеварения, соотносятся с развитием воспалительного процесса в тканях железы — панкреатита. Соблюдение диеты обязательно в любую фазу болезни. Она назначается и корректируется терапевтом или гастроэнтерологом и соответствует столу № 5 по Певзнеру. Существуют некоторые отличия в разрешенных продуктах, объеме, калораже на разных этапах заболевания. Но всегда к числу запрещенных к употреблению относятся:
- спиртные (в том числе — слабоалкогольные) напитки,
- жирные, жареные, копченые, острые и соленые блюда,
- колбасы, консервы, пакетированные соки, любые напитки с газами,
- кислые и недозревшие фрукты и ягоды,
- яйца (особенно желток) и цельное молоко,
- шоколад, крепкий чай и кофе, особенно если напитки употребляются натощак,
- сдобные хлебные изделия.
Составляя рацион, необходимо знать вредные при панкреатите продукты, а также те, применение которых разрешено в ограниченных количествах в период ремиссии заболевания. Можно пользоваться таблицей, содержащей подробный список и включающей калорийность каждого продукта и содержание в нем жиров, белков и углеводов.
Важно правильно готовить еду и соблюдать режим питания. При панкреатите, даже если болезнь находится вне обострения, требуется соблюдать частоту и дробность питания: принимать пищу необходимо часто (5—6 раз в день) и небольшими порциями. Еда должна быть кашицеобразной консистенции или полужидкой, теплой, приготовленной на пару, в духовке, в тушеном или отварном виде. Это предохраняет ПЖ от чрезмерной функциональной нагрузки, поскольку однократный прием пищи в больших количествах крупными кусками требует выработки большого количества поджелудочного сока. Маленькие порции перетертой еды уменьшают напряжение ПЖ.

Основой питания при панкреатите для нормального функционирования ПЖ должны стать:
- каши (овсянка, гречка, рис),
- нежирное мясо рыбы, птицы, говядина, телятина,
- овощи в отварном и тушеном виде,
- очищенные от кожуры, протертые или мелко порезанные спелые фрукты,
- домашние компоты, кисели, морсы.
Алкоголь оказывает токсическое действие на клетки печени и ПЖ, вызывает их гибель. Помимо этого, повышает давление в сосудах, изменяет строение их стенок, снижает их прочность. Плохо метаболизируется, создавая дополнительную нагрузку на орган.
Никотин и смолы, поступающие в организм при курении, приводят к стенозу вен и артерий, способствуют развитию вторичного атеросклероза, тем самым грубо нарушая кровоснабжение не только ПЖ, но и других органов. Нагрузка на ПЖ резко увеличивается, функциональные способности снижаются.
Гиподинамия вредна для ПЖ так же, как и для сердца и сосудов. Прогулки спокойным шагом, регулярные упражнения из комплекса лечебной физкультуры, плавание улучшают кровообращение в органе и в целом его состояние.
Гипердинамия с высокими нагрузками негативно сказывается на состоянии ПЖ, поэтому все физические нагрузки должны быть умеренными.
Для контроля функционального состояния ПЖ, а также если начинает болеть в левом подреберье, необходимо проходить регулярное обследование, включающее лабораторные методы:
- копрограмму (анализ кала),
- диастазу крови и мочи,
- биохимические анализы, связанные с клеточным состоянием печени (билирубин и его фракции, белок, трансаминазы).
Показано проводить ЭФГДС — это методика, позволяющая оценить моторную функцию желудка и ДПК, свойства слизистых оболочек этих органов, тесно связанных с поджелудочной железой.
УЗИ ПЖ и органов брюшной полости позволяет наблюдать в динамике возрастную и патологическую трансформацию структуры ткани, которые могут проявляться диффузными и очаговыми изменениями. Смотреть ПЖ на УЗИ необходимо, в зависимости от состояния, 1 или 2 раза в год. Метод является безвредным, назначается не только взрослому человеку, обследоваться может и ребенок.
Внутрисекреторная функция
Патология ПЖ может привести к инкреторной недостаточности: резко снижается выработка инсулина, развивается сахарный диабет, который подробно изучает эндокринология. Основным лабораторным признаком его является высокое содержание сахара в крови и моче. Заболевание требует пожизненной терапии сахароснижающими препаратами и соблюдения диеты с ограничением легко усваиваемых углеводов. Предварительно рассчитывается индекс инсулинорезистентности для определения типа сахарного диабета и назначения правильного лечения. Назначается стол № 9, который предусматривает разрешенные и запрещенные продукты. Пациент должен регулярно проходить исследование анализа сахара в крови и мочи. Эти показатели имеют значение для оценки инсулинотерапии или других препаратов для нормализации глюкозы крови. А также используются для изучения функции ПЖ, чтобы проверить, как реагирует орган на назначенное комплексное лечение.
Поджелудочная железа — чувствительный к различным воздействиям орган. Регулярные воздействия на нее неблагоприятных факторов приводят к негативным последствиям. Во избежание развития ее патологии необходимо придерживаться рекомендаций специалистов.
Тест: на определение риска сахарного диабета 2 типа

Источник


