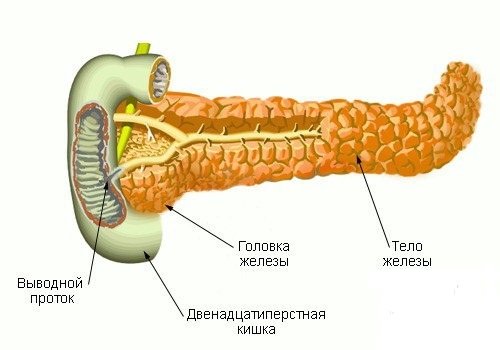
При боли поджелудочной железы что можно есть по дням
Что можно кушать, когда болит поджелудочная? Этот вопрос часто задают люди, у которых диагностирован панкреатит (воспаление поджелудочной железы). Это довольно распространенный недуг, заставляющий человека не только пересмотреть рацион, но и внести в него серьезные коррективы. Тем более, что есть повод: употребление «неправильной» пищи всегда становится причиной нового обострения болезни. Что же при панкреатите является полезной едой, а от чего лучше воздержаться?

Особенности рациона при панкреатите
Прежде всего при возникновении определенной симптоматики, стоит проконсультироваться со специалистом. Только он может назначить адекватное лечение и порекомендовать подходящее диетическое питание.
Диета, которая подходит для больных с воспалением поджелудочной железы, несколько отличается от питания людей, стремящихся к похудению. Она преследует несколько иные цели и не является «голодной». И если питаться соответствующим образом, то можно устранить ряд неприятных симптомов, в том числе болезненность, избавиться от воспалительного процесса, а в период ремиссии исключить рецидив заболевания.
Обычно при слове «диета» людям представляются унылые, безвкусные блюда, которые не будут отличаться друг от друга. Но пища при панкреатите может быть не только полезной, но и вкусной, а сам рацион достаточно разнообразным.
Конечно, без ограничений не обойтись, но поджелудочная железа играет важную роль в пищеварительной системе и заслуживает внимания. Ее здоровье — залог полноценного переваривания продуктов, кроме того, помимо желудочных ферментов, она продуцирует важный компонент — инсулин.
Как часто Вы сдаете анализ крови?
Когда развивается панкреатит, а человек терпит недуг, не обращаясь за помощью, и продолжает усугублять ситуацию употреблением вредных продуктов, то воспаление начинает усиливаться, распространяясь и на соседние органы. Естественно, что в этом случае потребуется продолжительное лечение и более жесткие ограничения в еде.
Чтобы не дождаться осложнений, больной должен при первых признаках недуга — боли в верхней части живота, тошноте, снижении веса — посетить врача.
Какие продукты и напитки попадают под запрет
Вредная пища способна раздражать стенки органов пищеварительной системы, негативно отражаясь на состоянии слизистой. Такие продукты стоит исключить из рациона при болях в поджелудочной железе. В этот список попадает следующая еда и питье:
- все напитки, содержащие алкоголь;
- напитки-энерготоники (как алкогольные, так и безалкогольные);
- газированные воды;
- все продукты, относящиеся к фастфуду;
- солености, острые и жирные блюда;
- кондитерские изделия, особенно сдобные, с большим содержанием крема.
Кроме того, пациентам стоит отказаться от употребления слишком охлажденного питья, способного вызывать спазмы и болезненность.
Что делать при обострении
Когда недуг обостряется, то рекомендуется устроить 3-дневную голодовку, отказавшись от любой пищи.
Это позволит значительно снизить нагрузку на воспаленный орган. А чтобы поддержать ее работу, рекомендуется сделать систему с глюкозой.
На 4-5 сутки можно вводить еду, начиная с употребления низкокалорийных, легкоусвояемых продуктов. Порции должны быть небольшими, но питаться желательно с небольшим интервалом. Нельзя есть пищу, способную вызывать запоры, вздутие, метеоризм:
- бобовые;
- капусту;
- свежую выпечку;
- перловую и пшенную каши;
- жирное мясо и рыбу;
- виноград;
- газировку;
- цельное молоко.
Главная цель диеты при болях поджелудочной железы — исключить продукты, способствующие значительному повышению кислотности в желудочной среде.
В большинстве случаев при нарушении работы этого органа рекомендуется длительное соблюдение диетического питания. Ограничивать рацион придется в течение 8-10 месяцев, а после постепенно включать пищу, которая оказалась в списке запретов.
Идеальный рацион при воспалении поджелудочной железы
Рацион человека, страдающего панкреатитом, должен быть сбалансированным, предусматривающим определенное количество белков — растительных и животных, витаминов, веществ, препятствующих отложению жиров.
Обязательно, чтобы в меню были блюда из мяса, кисломолочные продукты, рыба.
При хронической форме воспаления поджелудочной железы рацион может выглядеть следующим образом:
- Завтрак. Сырники из нежирного творога, безмолочная каша — из риса или гречки, отварное мясо или филе рыбы, овощная запеканка или паровые овощи. Иногда можно готовить омлеты из яичных белков.
- Обед. На первое можно приготовить молочную лапшу или суп с крупой на овощном бульоне. В качестве второго блюда подойдет отварное или приготовленное на пару мясо или рыба, для гарнира можно использовать отварные овощи. Не стоит употреблять соусы, майонезы, кетчупы. Пить лучше компот, приготовленный из свежих фруктов или ягод.
- Ужин. Можно приготовить овощное рагу, отварную рыбу или кашу с сухофруктами, но без добавления сливочного масла. На десерт можно употреблять овсяный кисель, овощной сок.
Что есть при панкреатите с болями
Когда хронический панкреатит обостряется, стоит обратить внимание на диетическое питание лечебного стола №5. Такая диета больше остальных отвечает потребностям организма при данном заболевании, она помогает устранять приступы и не дает болезни проявиться снова.
Специалисты знают, что можно есть, если болит поджелудочная железа, и дают рекомендации пациентам. Меню может состоять из следующих блюд:
- суп — овощной, крем, со слизистыми крупами (исключением является пшено);
- кисломолочные продукты;
- вареные яйца;
- рагу из овощей, в которое может входить кабачок, картофель, лук, морковь, цветная капуста, брокколи, свежая зелень;
- небольшое количество животных жиров (например, сливочное масло);
- немного свежих ягод и фруктов.
Больным панкреатитом нельзя есть мороженое.
Запреты по столу №5
Диета №5 — одна из 15 систем питания, которую назначают при болезнях желчного пузыря, путей желчевыведения и печени. Кроме того, что она обеспечивает организм всем необходимым и нормализует работу пораженных органов, происходит улучшение процессов желчеотделения, разгрузка обмена жиров, а главное, что крайне важно при панкреатите, — работа желудочно-кишечного тракта приходит в норму.
При обострении болезни данный лечебный стол исключает ряд продуктов:
- жареные блюда;
- мясо и рыбу с высоким содержанием жира;
- грибы и бульоны из них;
- мясные и рыбные бульоны, особенно наваристые;
- свежую сдобную выпечку;
- кондитерские изделия и напитки с шоколадом;
- алкогольные напитки;
- специи и пряные травы.
Если панкреатитом страдает ребенок, то список запрещенных продуктов расширяется, диета рекомендуется более строгая.
Исключают употребление:
- любой выпечки;
- сладостей;
- яиц, кроме сырых;
- консервированных и копченых продуктов.
Приблизительный рацион ребенка при обострении панкреатита
Может показаться, что стол маленького больного становится очень скудным, ведь из рациона исключается большинство вкусностей, которые дети так любят. Однако в меню остаются полезные компоненты, которые способны улучшить не только состояние воспаленной железы, но и общее состояние организма.
Дневной рацион может выглядеть следующим образом:
- Завтрак: паровой омлет или геркулесовая безмолочная каша.
- 2-й завтрак: пудинг из моркови, тыквы, компот из сухофруктов или шиповниковый отвар, напитки с небольшим содержанием сахара.
- Обед: на первое — тыквенный суп, филе нежирной рыбы — отварное или паровое, гарнир из отварного картофеля; в качестве десерта можно съесть запеченное яблочко; чай.
- Полдник: творожная запеканка из нежирного продукта и травяной чай;
- Ужин: можно предложить ребенку паровые котлетки из куриной грудки, морковный или тыквенный сок, галету.
Рацион при необратимых процессах в поджелудочной
Рак нередко затрагивает этот важный орган, нарушая его работу. В этом случае поджелудочная железа нуждается в поддержке и максимальном снижении нагрузки. Поэтому, если врачом была назначена диета, соблюдать ее следует обязательно.
Важно отказаться от спонтанных перекусов — хот-догов, сэндвичей и прочего фастфуда. Следует отдавать предпочтение домашней пище — все же блюда из мест общепита могут содержать некачественные или вредные ингредиенты.
Правильный рацион способен улучшить состояние здоровья человека и продлить функциональность пораженного органа.
При недуге подходит та же диета, что назначается при хроническом панкреатите, так как она отвечает всем потребностям.
Фрукты и овощи при воспалении железы — эта категория продуктов отличается особой пользой, но накладываются определенные ограничения, если речь идет о панкреатите. Любой специалист скажет, что можно есть, а что нельзя. Например, можно употреблять ананас, зеленые яблоки, арбуз, папайю.
А вот от груш, цитрусов, персиков, слив и кислых яблок лучше отказаться. Во время обострения недуга не рекомендуется употреблять какой-либо новый фрукт.
Людям, страдающим панкреатитом, рекомендуют включать в рацион как можно больше растительной пищи — фруктов, овощей, зелени. Их можно употреблять в любом количестве, желательно в сыром виде, готовить в пароварке, духовом шкафу, отваривать.
Еще один момент — важно к ним подбирать подходящие ингредиенты, лучше всего овощи сочетаются с кашами. Такая пища обладает хорошим вкусом и при этом богата полезными веществами.
Воспаление поджелудочной железы — заболевание, которое требует обязательного лечения. Но оно не способно навсегда избавить человека от недуга, периодически его будут беспокоить симптомы рецидивирующей болезни. Больной сам должен решить — хочет ли он жить здоровой полноценной жизнью и надолго забыть о панкреатите или же готов регулярно испытывать мучения, с ним связанные. Поэтому важным пунктом является соблюдение диетического питания.
Источник
Панкреатит – это заболевание поджелудочной железы воспалительного характера, причиной которого, является нарушение скорости и количества оттока сока и прочих ферментов, отвечающих за пищеварение, которые, вырабатывает поджелудочная железа в двенадцатиперстную кишку.
Данное заболевание, негативно сказывается на сосудистой системе, может провоцировать воспаления и камни в желчном пузыре и даже стать причиной летального исхода. Поэтому важно, оказывать должное лечение при наличии диагноза, а так же, придерживаться специальной диеты, что бы болезнь не обострялась и не прогрессировала дальше.
Питание при панкреатите в период обострения
 Зачастую, в фазу обострения заболевания, больной попадает в больницу, где ему первым делом промывают желудок. Всегда, независимо от того, находитесь вы в домашних или больничных условиях, в первые несколько суток, запрещено употреблять любую пищу, то есть, 2-3 дня можно пить только воду, очищенную негазированную, либо щелочную Боржоми (предварительно нужно выпустить газ), называется этот этап лечения – нулевая диета.
Зачастую, в фазу обострения заболевания, больной попадает в больницу, где ему первым делом промывают желудок. Всегда, независимо от того, находитесь вы в домашних или больничных условиях, в первые несколько суток, запрещено употреблять любую пищу, то есть, 2-3 дня можно пить только воду, очищенную негазированную, либо щелочную Боржоми (предварительно нужно выпустить газ), называется этот этап лечения – нулевая диета.
Суточный объем воды должен составлять не более 1,5 литра (5-7 стаканов). Если же, нулевую диету продлевают на более длительный срок, то начиная с четвертого дня, внутривенно вводят различные питательные компоненты, а с шестого-седьмого дня, допускается введение жидкой пищи через зонд в кишечник.
 После того, как симптомы приглушаются, и общее состояние пациента улучшается, постепенно в рацион вводятся определенные продукты и напитки: каши, приготовленные на воде; несладкие компоты, кисели; супы-пюре.
После того, как симптомы приглушаются, и общее состояние пациента улучшается, постепенно в рацион вводятся определенные продукты и напитки: каши, приготовленные на воде; несладкие компоты, кисели; супы-пюре.
Пищу можно употреблять в теплом виде, категорически нельзя горячую, либо холодную, она должна готовиться без добавления растительного либо животного жира, содержать, как можно меньше белков, а так же по консистенции должна быть жидкой, либо полужидкой, с минимальной калорийностью.
Когда самочувствие и состояние больного стабилизируется, можно расширить свой рацион до овощей, нежирных сортов мяса, рыбы, картофеля в отварном или паровом виде, дробления до пюреобразного состояния данный этап заболевания уже не требует.
Принципы питания при обострении панкреатита и сразу после него:
- дробные, частые приемы пищи, от 5 до 7 раз вдень;
- маленькие порции по размеру;
- исключить алкоголь, специи, соусы, масла, жаренные и кисломолочные продукты;
- ограничить сдобу и соль;
- можно небольшое количество вчерашнего, а лучше позавчерашнего, подсушенного хлеба.
А так же, организму необходима грамотная медикаментозная поддержка, для скорейшего восстановления общих сил и функциональности поджелудочной железы.
Диета при панкреатите, что можно и нельзя есть
Безусловно, при наличии панкреатита, своеобразной диеты следует придерживаться всегда, но по правде говоря, мало кому это удается, ведь все живые люди, и иногда пациенты позволяют себе нарушать правила рациона. Самое главное, соблюдать правильность и режим питания первые 2-3 месяца, что бы поджелудочная окрепла и вошла в привычный режим работы.

Что можно есть при панкреатите:
- Нежирное мясо (кролик, курица, телятина) в отварном или рубленом виде – котлеты, тефтели, фрикадельки, мясное суфле.
- Нежирная рыба (судак, минтай, треска, щука) приготовленная на пару в чистом виде, или в виде паровых котлет.
- Крупы, приготовленные на воде, или на молоке с водой в пропорции 1:1 (гречка, манка, овсянка, рисовая), от остальных каш лучше воздержаться, или готовить их крайне редко.
- Макароны твердых сортов, можно 1-2 раза в неделю с добавлением растительного масла, лучше оливкового.
- Ряженка, творог, кефир, простокваша с низким процентом жирности, но не обезжиренные, так же можно ленивые вареники, сырники или запеканки.
- Качественный твердый сыр, с жирностью до 50%, в размере 30-40 грамм в день.
- Яйца один раз в 7-10 дней, в виде омлета или приготовленные всмятку.
- Овощи в виде пюре, супов, запеканок: картошка, кабачки, свекла, цветная капуста, тыква, морковь, зеленый горошек, огурцы; помидоры и белокочанная капуста в ограниченном количестве.
- Фрукты в виде пюре, киселей, компотов: клубника, авокадо, абрикосы, сладкие яблоки, ананас; арбуз и дыня в минимальном количестве.
- Белый, подсушенный хлеб; сухое галетное печенье.
- Сладости, десерты: желе собственного приготовления (не магазинное в пакетиках), зефир без шоколада по половинке раз в 2-3 дня.
- Вода без газа, отвар шиповника, несладкий и некрепкий чай.
Что нельзя есть при панкреатите:
- Жирное мясо: баранина, гусь, свинина, утка, в особенности в жареном виде (шашлык, котлеты и т.д.), консервы, колбасы, тушенку, наваристые бульоны.
- Жирная рыба: осетр, скумбрия, лосось, сельдь, сом, копченая рыба, икра, рыбные консервы.
- Жирный творог, глазурованные сырки, сладкие творожки, острые либо копченые сорта сыра.
- Яйца сваренные вкрутую, яичница.
- Овощи: редька, сырой лук, чеснок, редиска, фасоль, бобы, сладкий перец, щавель, шпинат, салат. Грибы запрещено употреблять в любом виде.
- Фрукты: цитрусовые, ягоды, содержащие большое количество кислоты, такие как клюква, брусника, а так же сладкие и тяжелые для переваривания – инжир, виноград, бананы, финики.
- Сладости: шоколад, булочки, мороженное, любые орехи, кокосовое молоко.
- Напитки: кофе, крепкий чай, газированная вода, квас.
Категорически запрещается употребление любого алкоголя, так как, даже самый незначительный его прием, может стать причиной рецидива и обострения поджелудочной железы.
Меню при панкреатите
Каждый знаком с фразой – « Лучшие друзья печени, желудка, поджелудочной – ХОЛОД, ГОЛОД и ПОКОЙ», поэтому важно вставать из-за стола с легким чувством голода, кушать порцию, способную поместиться в ладошку и сохранять эмоциональное спокойствие, тогда протекание заболевания пройдет легче и последует скорейшее выздоровление.
Диета при панкреатите, не так ужасна, как мы ее представляем, она может быть достаточно разнообразной, вкусной, и что самое важное, полезной и безопасной. Предлагаем ознакомиться с ней.
Примерное меню на каждый день
Первый день
- Завтрак: омлет на пару из одного яйца, некрепкий чай с хлебом;
- Перекус: 2-3 штуки галетного печенья с сыром;
- Обед: 150 грамм гречневой каши (в готовом виде), кабачок, отварной или запеченный без специй и масла, 100-150 грамм творога с жирностью до 9%;
- Перекус: тертое, сладкое яблоко, либо запеченное в духовке;
- Ужин: овсянка на воде 150-200 грамм, салат из тертой свеклы (можно с добавлением отварной моркови).
Второй день
- Завтрак: 200 грамм творога с чаем или компотом;
- Перекус: салат из отварного зеленого горошка и моркови, заправленный несколькими каплями растительного масла;
- Обед: 200 грамм отварной говядины с тушенным в собственном соку без масла помидором, хлеб 1-2 кусочка, 150 грамм овсяной каши на воде;
- Перекус: 250 мл киселя из разрешенных ягод/фруктов, с минимальным количеством сахара;
- Ужин: овощной суп без мяса 300 -400 грамм, стакан нежирного йогурта или ряженки без красителей и подсластителей.
Третий день
- Завтрак: 150 грамм рисовой каши на молоке, 2 сухарика;
- Перекус: одно запеченное яблоко с творогом;
- Обед: 300 мл супа на курином бульоне с мясом, кусочек хлеба, запеченный или отварной овощ;
- Перекус: 2 штуки кураги / кисель или йогурт (150-200 мл);
- Ужин: морковное пюре в объеме 150 грамм, одна средняя котлета на пару.
Четвертый день
- Завтрак: порция творожной запеканки или 2 сырника без яиц и масла, чай или отвар шиповника с сахаром;
- Перекус: 30 грамм твердого сыра;
- Обед: суп на мясном бульоне с овсяными хлопьями или вермишелью, кусочек хлеба, котлета или порция мяса на пару;
- Перекус: фруктовое желе 150-200 грамм;
- Ужин: 150 грамм картофельного пюре без масла, 200 грамм рыбы, приготовленной на пару, 1-2 соцветия отварной цветной капусты.
Пятый день
- Завтрак: котлета на пару, 150 грамм тертой, отварной свеклы, чай;
- Перекус: стакан воды без газа, 2 сухаря или галетного печенья;
- Обед: овощной бульон, гречневая каша 100 грамм, 100 грамм отварного куриного филе, хлеб;
- Перекус: стакан натурального йогурта;
- Ужин: макароны твердых сортов 200 грамм, такое же количество салата из отварного горошка, свеклы, моркови заправленный несколькими каплями оливкового масла, половинка зефира.
Шестой день
- Завтрак: запеченная тыква с половиной чайной ложки меда, стакан кефира, хлеб;
- Перекус: 100 грамм творога;
- Обед: суфле из риса и куриного мяса запеченное в духовке, порция должна быть не более 300 грамм, паровой кабачок, отвар шиповника.
- Перекус: запеченная груша или яблоко / кисель из фруктов;
- Ужин: овсяная каша на воде 200 грамм, 100 грамм отварной телятины, чай с ложкой молока, 1 курага.
Седьмой день
- Завтрак: манная каша на молоке – 200 мл, сладкий компот с хлебом;
- Перекус: яблочное пюре/ творожная запеканка – 100 грамм;
- Обед: овощное пюре 200 грамм, 1-2 рыбных паровых котлеты, стакан йогурта;
- Перекус: желе либо кисель из ягод, фруктов – одни стакан;
- Ужин: куриный бульон с картофелем и морковью -250-300 мл, кусочек хлеба, 1 отварная свёкла, некрепкий чай.
Так же овощи и мясо можно тушить в собственном соку без добавления масла, употреблять такие блюда рекомендуется, не ранее, чем через 1,5 месяца после периода обострения поджелудочной железы. По согласованию с врачом, можно вводить новые продукты и расширять рацион другими, интересными блюдами.
Придерживайтесь рационального питания, с полноценным сочетанием белков и углеводов, не переедайте и пейте достаточное количество чистой, негазированной воды. Такие простые правила питания, помогут поддерживать функции поджелудочной железы, позволят заболеванию не прогрессировать дальше и послужат хорошей профилактикой и полезной привычкой для остальных членов семьи.
Оценить статью:
Загрузка…
Источник