Проблемами поджелудочной железы панкреатин
Это ферментный медикамент, предназначен для улучшения пищеварения, лучшего усваивания жирной, белковой пищи, углеводов. Активными компонентами средства являются ферменты, продуцируемые поджелудочной железой.
Панкреатин при хроническом панкреатите обычно назначают в случае развития поджелудочной недостаточности, ухудшения состояния больного вследствие нарушения диеты.
Фармакологические свойства медикамента
Панкреатин включен в группу ферментных лекарств. Он возмещает неполноценность продуцирования поджелудочной железой собственных секретов для полноценного переваривания пищи.
Действие препарата обусловлено функциональным предназначением входящих в него компонентов:
| Вещество | Действие |
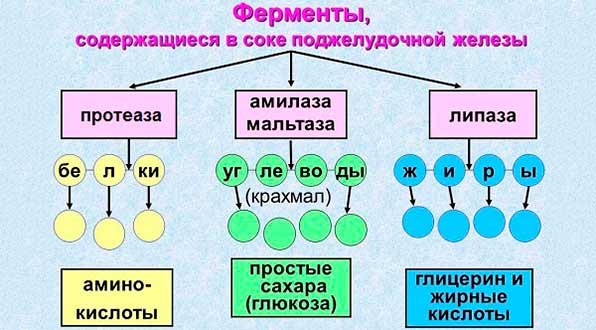
| Липаза | Помогает переваривать и расщеплять жиры, жирные кислоты, жирорастворимые витамины, обращая их в глицерин, энергию. |
| Амилаза | Помогает преобразовывать крахмал в моносахариды, декстрины. |
| Протеаза | Берет участие в расщеплении белков на аминокислоты. |
Это одни из самых важных ферментов железы, недостаточность либо отсутствие которых приводит к значительному нарушению пищеварительных процессов, в результате чего осуществляется сильная нагрузка на органы ЖКТ. Кроме того, все органы недополучают жизненно важные элементы для своего функционирования, поэтому общее состояние человека сильно ухудшается.
Свойства Панкреатина сводятся к следующим направлениям:
- Способствует расщеплению в кишечнике белков, жиров, углеводов, улучшает их усваивание.
- Обволакивает, защищая органы ЖКТ от влияния раздражителей.
- Уменьшает нагрузку на органы пищеварительного тракта, нормализует их функционирование.
- Активизирует пищеварительные процессы.
Благодаря таким свойствам средство способствует купированию таких симптомов диспепсии (вызванной недостаточным количеством необходимых для переваривания пищи ферментов), как:
- метеоризм;
- вздутие живота;
- нарушение стула;
- кишечно-желудочные колики;
- ощущение несварения;
- повышенное газообразование.
Препарат улучшает усваивание важных для жизнедеятельности организма белковых, жировых и углеводных компонентов. Это обеспечивает поддержку нормального функционирования всех органов и систем, восполнение запасов энергии, полезных веществ.
В составе средства в качестве дополнительного компонента входит диоксид кремния коллоидный. Как известно, это вещество является эффективным энтеросорбентом. Он собирает на своей поверхности токсины и выводит их из организма. Таким образом, Панкреатин второстепенно оказывает антитоксическое воздействие.
Состав
Медикамент состоит из амилазы, липазы, протеазы. Они характеризируются минимальной активностью, чтобы употребление средства не нанесло вреда. Вещества получают из поджелудочной крупного рогатого скота или свиней. В одной пилюле находится 250 мг панкреатина. Такое количество вещества равняется активности 1000 единиц амилазы, 1200 липазы и 80 единиц протеазы.
При производстве медикамента также используют дополнительные элементы:
- лактозу;
- повидон;
- стеарат кальция;
- тальк;
- диоксид титана;
- триэтилцитрат;
- кармин;
- диоксид кремния;
- гидрокарбонат натрия;
- Е 124; 120; 132.
Функционирующие компоненты находятся в кислостойком покрытии. Оно не распадается под воздействием желудочного сока и расщепляется только в кишечнике. Это дает возможность доставить компоненты в нужное для их активации место – двенадцатиперстную кишку. Кроме того, ферментные компоненты не всасываются кишечником и не попадают в кровь.
Стоимость и форма выпуска
Средство продуцируется в виде таблеток, покрытых кишечнорастворимой оболочкой. Пилюли круглые, с двувыпуклой поверхностью, имеют светло или насыщено розовый окрас. Могут обладать специфическим запахом.
Стоимость медикамента зависит от количества таблеток в пачке, а так же производителя. В среднем цена упаковки из 60 пилюль дозировкой 250 мг. панкреатина составляет от 50 до 100 руб.
В каких случаях целесообразно применение Панкреатина

Согласно инструкции, главной причиной потребности в таком средстве является нарушение пищеварительных процессов в связи с недостаточным количеством продуцирования собственных пищеварительных ферментов или погрешностями в питании.
Для чего назначают Панкреатин, можно узнать из описания к препарату. В данном случае средство актуально при:
- Неполноценной работе поджелудочной (при хроническом панкреатите, муковисцидозном поражении, отмирании значительного количества тканей органа, недавно перенесенная операция по удалению части поджелудочной и т.д.).
- Хронических воспалительных, деструктивных патологиях желудка, желчного, кишечника, печени, а также после облучения, оперирования этих органов в случае нарушения пищеварительных процессов, повышенного газообразования или нарушения стула.
- Ухудшениях переваривания еды у людей с нормальным функционированием органов ЖКТ, по причине погрешностей в рационе (отклонение от диеты в пользу употребления слишком жирной, несовместимой, плохо усваиваемой, непривычной еды).
- Подготовке брюшной полости к рентгену или ультразвуку.
- Фиброзном поражении ПЖ.
- Патологиях пищеварительного процесса, которые появились по причине нарушения жевательных процессов, длительного пребывания пациента в обездвиженном состоянии.
Касаемо возрастных ограничений, существует общепринятое правило, что Панкреатин может назначаться детям от полутора лет. В экстренных ситуациях врач может принять решение о назначении средства грудничку, младше данного возраста. При этом необходимо точно рассчитать допустимую дозу медикамента исходя из массы тела младенца, чтобы не причинить вреда еще неокрепшему организму.
Влияние панкреатина на плод плохо изучено, поэтому при вынашивании ребенка медикамент назначается только при сопоставлении риска для матери и будущего младенца.
При грудном вскармливании пить лекарство можно, так как оно не попадает в кровь и молоко. Однако кормящая мама должна тщательно соблюдать дозировку.
Противопоказания к приему лекарственного средства
Препарат не используется при:
- Личной непереносимости составляющих медикамента.
- Остром панкреатите.
- Гепатите.
- Желчнокаменной болезни.
- Постоянном изменении консистенции стула – поносы сменяются твердыми каловыми массами.
- Кишечной непроходимости.
В случае ухудшения самочувствия больного после приема медикамента, нужно обязательно обратиться к врачу, чтобы выявить признаки наличия/отсутствия личной непереносимости и решить вопрос о возможности дальнейшего употребления средства.
Побочные эффекты
Вреден ли панкреатин и можно ли его принимать без назначения врача, — этот вопрос интересует многих людей, страдающих периодическими либо хроническими нарушениями функционирования органов ЖКТ. Многие думают, что, так как панкреатин состоит из натуральных компонентов, его прием не принесет вреда организму и можно поэкспериментировать без консультации с доктором. Это заблуждение.
При личной непереносимости, наличии сопровождающих заболеваний, при которых средство противопоказано, нарушенииправил длительности, дозировки употребление средства, могут развиваться следующие негативные реакции:
- понос, запор, тошнота, болевые ощущения в верху живота, метеоризм, вздутие живота, изменение цвета испражнений, кишечная непроходимость;
- негативный иммунный ответ в виде кожной сыпи, покраснений, зуда, чихания, слезоточивости из глаз, бронхоспазмов, анафилактических реакций;
- тахикардия;
- слабость;
- ощущение жара.
В случаях передозировки наибольший риск развития таких симптомов как запоры, повышение концентрации мочевой кислоты в крови, воспаление кожи вокруг анального отверстия.
Влияние Панкреатина на поджелудочную железу
Панкреатин не влияет на продуцирование и активность пищеварительных ферментов, вырабатываемых поджелудочной железой, — он только восполняет их недостаток, тем самым способствуя нормализации процессов пищеварения.
Как правило, средство назначается в тех случаях, когда поджелудочная не способна самостоятельно выработать такое количество ферментов, которое необходимо для полноценного переваривания поступающей еды и расщепления пищевых компонентов.
Восполнение недостатка ферментов нормализует процессы расщепления органических веществ и всасывания их кишечником. Благодаря такому действию Панкреатин снимает нагрузку с поджелудочной, облегчает ее функционирование.
Кроме того, средство оказывает обволакивающее действие и защищает ткани органа от травмирующего воздействия внешних раздражителей (токсинов, вредных бактерий, свободных радикалов и т.п.). Улучшение процессов пищеварения позволяет нормализовать работу всех органов ЖКТ, избавиться от таких неприятных симптомов как:
- метеоризм;
- вздутие живота;
- болезненные ощущения в эпигастральной области;
- запоры;
- диарея.
Все это создает условия для купирования воспалительного процесса и восстановления поджелудочной железы, нормализации ее функционирования при хроническом панкреатите, а так же расстройствах органа, вызванных погрешностями в питании.
При поджелудочной недостаточности, которую уже невозможно излечить (вследствие отмирания либо удаления значительного количества тканей органа), панкреатин будет компенсировать неполноценную работу органа, поддерживая нормальные физиологические процессы и жизнедеятельность организма.
При какой форме панкреатита разрешен его прием?
Принимать Панкреатин можно только при хроническом панкреатите вне стадий обострения, а также на стадии ремиссии.
При остром воспалении поджелудочной средство употреблять нельзя, так как пациенту в этот период показан полный покой, строгие ограничения в еде (полное исключение жирного, ограничение углеводов) и более сильнодействующие медикаменты.
Схема и правила приема препарата

Как принимать Панкреатин при хроническом панкреатите, должен установить врач. Необходимая доза рассчитывается исходя из веса больного, тяжести течения заболевания, степени недостаточности поджелудочной.
В инструкции к медикаменту даны только общие рекомендации, согласно которым:
- Среднее суточное количество панкреатина для взрослых составляет 150 тыс. ед.
- При полной недостаточности суточная дозировка может достигать 400 тыс.ед.
- При расчете допустимого количества средства нужно учитывать, что максимальная дозировка составляет 15-20 тыс.ед. на килограмм веса больного.
- Младенцам до полутора лет возможно назначение 50 тыс.ед. препарата на день, детям от полутора до двенадцати лет – 100 тыс.ед. в день.
Сколько можно пить таблеток Панкреатина в день, можно установить, исходя из того, сколько единиц панкреатина содержится одной пилюле (как правило, одна пилюля = 8 тыс. единиц). Как правило, это одна-две таблетки для детей от 6 лет и взрослым, либо по 2-4 пилюли в случае тяжелой степени недостаточности. Суточное количество пилюль рекомендуется разделить на три-четыре подхода.
Как пить панкреатин для профилактики, в инструкции не обозначено. Поэтому схему профилактического приема в случае ее необходимости назначает врач. Согласно медицинской практике, профилактическая доза может составлять 50-100 тыс.ед. панкреатина.
Пилюли следует употреблять одновременно с приемом еды и при этом запивать их обычной прокипяченной водой или «Боржоми» с выпущенными газами.
Длительность медикаментозной терапии
Продолжительность приема медикамента зависит от вида болезни, ее тяжести, динамики и возможности восстановления полноценной работоспособности поджелудочной.
| Патология | Сроки приема лекарства |
| При разладе пищеварения вследствие нарушения правил питания (часто на фоне возникает понос, запоры, рвотные позывы и пр. симптоматика) | Терапия может составлять три-четыре дня. |
| Для восстановления поджелудочной при хроническом панкреатите. | От нескольких недель до нескольких месяцев. |
| Если недостаточность поджелудочной невозможно поправить вследствие удаления части органа, отмирания значительного количества ее тканей. | Замещающая терапия требуется постоянно, поэтому прием панкреатина может длиться несколько лет. |
Можно ли постоянно пить панкреатин? Согласно медицинским рекомендациям, после двух недель приема лекарства следует делать небольшой перерыв от нескольких дней до недели (в зависимости от степени недостаточности и состояния больного), после чего продолжить прием. В дни перерыва важно соблюдать строгую диету, чтобы не перегружать организм жирной, тяжелой пищей.
Также некоторые специалисты считают, что при потребности в постоянной змещающей терапии ферментные препараты через некоторое время лучше менять аналогами. Поэтому данный вопрос нужно обязательно уточнить у лечащего врача.
Взаимодействие с алкоголем
Можно ли в стадии ремиссии принимать Панкреатин с алкоголем? Врачи отмечают, людям, у которых болезнь перешла в стадию стойкой ремиссии, употреблять Панкреатин с алкоголем строго запрещено, так как спиртосодержащие напитки понижают эффективность действия препарата и наносят значительный вред поджелудочной.
Взаимодействие с другими препаратами
- Панкреатин понижает эффективность действия ацетилсалициловой кислоты, неселективных ингибиторов моноаминов, а также медикаментов, препятствующих образованию тромбов, угнетающих витамин К.
- Усиливает действие М-холиноблокаторов.
Средство ухудшает всасывание организмом железа и фолиевой кислоты. Поэтому при длительной терапии рекомендуется назначать препараты железа для восполнения его дефицита.
Антоцианы, которые содержат гидроксид магния, карбонат кальция, танин, понижают эффективность Панкреатина.
Аналоги лекарства

К полным аналогам Панкреатина по составу и действию относятся:
- Евробиол.
- Зентазе.
- Иннозим.
- Креон.
- Мезим форте.
- Микразим.
- Пангрол.
- Панкреазим (100% аналог).
- Эрмиталь.
Также есть препараты, которые кроме ферментов панкреатина содержат желчь, которая также берет участие в расщеплении органических веществ: Фестал, Дигестал, Энзистал.
Чем конкретно можно заменить Панкреатин при его неэффективности, проявлении побочек или длительном употреблении, должен решать только врач.
Отзывы пациентов
Екатерина, 27 лет: Пила Панкреатин для нормализации пищеварения после того, как переела жирной и жареной пищи. Очень хорошее средство. За три дня боли в животе, метеоризм, вздутие прошли. Еще этот препарат мне назначали для профилактики повреждения поджелудочной в комплексе серьезного лечения антибиотиками.
Олег, 39 лет: У меня хроническая недостаточность поджелудочной, поэтому постоянно нуждаюсь в приеме ферментных препаратов. Пью Панкреатин вот уже около года с перерывами каждые 2 недели. Действительно помогает восполнить недостаточность собственных ферментов и поддерживать пищеварение на нужном уровне.
Елена, 34 года: Мне удалили часть поджелудочной. Тоже пью Панкреатин. Периодически врач заменяет Креоном или Мезимом. Во время перерывов в приеме ферментов нужно обязательно соблюдать строгую диету, полностью отказаться от жиров.
Загрузка…
Источник
Приступы боли в животе, подташнивание, метеоризм и диарея — одни из симптомов, которые могут встретиться при воспалении поджелудочной железы, или панкреатите. Но иногда проявления этой болезни совсем нетипичны и могут напоминать симптоматику аппендицита или даже сердечного приступа. Об отличительных признаках панкреатита, его формах, диагностике и лечении мы и поговорим в статье.
Симптомы панкреатита
Проявления панкреатита, как и его последствия для организма, зависят от формы заболевания. Острый панкреатит протекает стремительно и угрожает развитием необратимых изменений в структуре поджелудочной железы. Панкреатит в хронической форме — это воспалительное заболевание, протекающее с периодами обострений и ремиссий. По мере прогрессирования болезни железистая ткань замещается соединительной, что приводит к недостатку ферментов и, как следствие, сбоям в работе пищеварительной системы.
Острый панкреатит (ОП)
Первый и основной признак острого панкреатита — это боль. Как понять, что причина — воспаление поджелудочной, а не невралгия или почечные колики, например? Болевые ощущения при панкреатите очень сильные, стойкие. Они не проходят после приема спазмолитиков и обезболивающих. Обычно боль возникает в верхней части живота, отдает в спину, опоясывает тело. Часто возникает после приема алкоголя или острой жирной пищи.
Приступ, как правило, сопровождается тошнотой и рвотой, потом к ним присоединяются вздутие живота и жидкий стул. В 80–85% случаев острого панкреатита симптомы этим и ограничиваются, и болезнь проходит в течение недели. Это проявления ОП легкой степени, так называемого интерстициального или отечного панкреатита. У 15–20% больных ОП может переходить в среднюю степень с различными осложнениями: инфильтратом вокруг поджелудочной, образованием абсцессов и псевдокист, некрозом участков железы и последующим присоединением инфекции. Острый панкреатит тяжелой степени, который часто развивается при панкреонекрозе, сопровождается интоксикацией и поражением многих органов.
Опасность ОП еще и в том, что он может маскироваться под другие заболевания. В одном из исследований[1] был сделан вывод, что первые признаки панкреатита были типичными только у 58% пациентов. У других же ОП имел какую-либо «маску».
- В 10% случаев панкреатит проявлялся в виде печеночной колики (боли в правом подреберье) и даже желтухи.
- У 9% больных ОП начинался как кишечная колика — боли в нижней части живота.
- Еще 9% случаев имитировали приступ стенокардии или инфаркт — боль ощущалась выше, отдавала за грудину и под лопатку, иногда возникала одышка.
- Около 6% эпизодов ОП были похожи на приступ аппендицита.
- Другие 6% сопровождались резкой болью и напряжением стенки живота, как при перфорации желудка или кишечника.
- Наконец, 2% приступов панкреатита были похожи на острую инфекцию — с повышением температуры, головной болью, слабостью, тошнотой, рвотой и диареей.
Иногда симптомы сочетались или вообще проявлялись очень слабо. Во всех этих случаях для того, чтобы отличить панкреатит, потребовалось дополнительное обследование.
Хронический панкреатит (ХП) и его обострения
Лишь 10–20% пациентов переносят ХП в безболевой форме, у остальных 80–90% он проявляется типичным болевым приступом. Причем наблюдается два сценария. Первый, или тип А, — это короткие болевые приступы, повторяющиеся на протяжении десяти дней (не дольше), с последующими долгими безболевыми периодами. Второй, или тип В, чаще встречается при хроническом алкогольном панкреатите и представляет собой более долгие и тяжелые приступы боли с перерывами на один–два месяца. При обострении панкреатита симптомы обычно напоминают симптоматику острого процесса. Кроме этого, ХП сопровождается признаками дефицита панкреатических ферментов, о которых мы поговорим дальше.
Причины панкреатита
В целом ОП и ХП возникают под действием схожих факторов. Так, для острого панкреатита причины распределяются следующим образом[2]:
- лидирует злоупотребление алкоголем: 55% случаев ОП вызваны передозировкой спиртных напитков, а также неправильным питанием. Еще необходимо отметить, что нарушение диеты и алкоголь могут провоцировать обострение;
- на втором месте (35%) — попадание желчи в поджелудочную железу (острый билиарный панкреатит);
- 2–4% приходится на травмы поджелудочной, в том числе из-за медицинских вмешательств;
- остальные 6–8% случаев — отравление, аллергии, инфекции, прием лекарств, различные болезни пищеварения.
Причины хронического панкреатита наиболее точно отражены в специальной классификации TIGAR-O. Она была предложена в 2001 году и представляет собой первые буквы всех пунктов: Toxic-metabolic, Idiopathic, Genetic, Autoimmune, Recurrent and severe acute pancreatitis, Obstructive[3].
- Токсико-метаболический панкреатит связан с неумеренным употреблением спиртного (60–70% случаев), курением, приемом лекарств, нарушением питания и обмена веществ.
- Идиопатический панкреатит возникает по непонятным причинам и нередко сопровождается отложением кальция в поджелудочной железе.
- Наследственный панкреатит развивается, например, при мутациях в генах панкреатических ферментов.
- Аутоиммунный панкреатит вызван атакой собственного иммунитета на клетки железы, может идти в союзе с другими аутоиммунными болезнями.
- В хроническую форму может перейти повторяющийся или тяжелый острый панкреатит.
- Обструктивный панкреатит возникает при нарушении оттока желчи и секрета поджелудочной. Причиной может быть камень в желчном протоке, опухоль, аномалия развития.
Причины появления панкреатита могут различаться, но механизм развития всегда похож. Дело в том, что поджелудочная железа вырабатывает сильные ферменты, способные расщеплять поступающие с пищей белки, жиры и углеводы. Но из похожих соединений состоит и организм человека. И чтобы не произошло самопереваривание, существуют механизмы защиты: в поджелудочной железе ферменты находятся в неактивной форме, и работать они начинают только в двенадцатиперстной кишке, которая покрыта специальной слизистой оболочкой (как и вся внутренняя поверхность кишечника).
При панкреатите эта защита, как правило, не срабатывает (речь не идет о некоторых хронических формах, когда железа сразу подвергается склерозу или фиброзу). И в ситуации, когда ферментов слишком много, или они не могут выйти в кишечник, или имеют генетический дефект, происходит превращение из проферментов в активную форму, которая и рушит собственные клетки поджелудочной железы. Дальше происходит лавинообразная реакция: чем больше клеток погибает, тем больше из них при гибели высвобождается ферментов, которые тоже активируются. При этом железа отекает, возникает боль, а вслед за ней и все остальные проявления панкреатита.
Это важно
При ежедневном употреблении от 60 до 80 миллилитров алкоголя в течение 10–15 лет практически со стопроцентной вероятностью разовьется хронический панкреатит. Курение усугубляет действие спиртного, а наследственность, пол и другие факторы только определяют предрасположенность к болезни. Поэтому в любом случае врачи советуют отказаться от сигарет и злоупотребления алкоголем.
Диагностика панкреатита
Своевременное выявление и лечение панкреатита поможет избежать множественных осложнений. При возникновении «классических» симптомов на фоне приема алкоголя, нарушения питания или наличия камней в желчном пузыре стоит незамедлительно обратиться к гастроэнтерологу. Диагностика панкреатита, как правило, начинается с осмотра, опроса пациента, после чего назначают ряд дополнительных исследований.
- Лабораторные анализы. При подозрении на ОП специалисты могут назначить анализ крови или мочи. В крови можно обнаружить повышение активности ферментов, которые попадают туда при гибели клеток поджелудочной железы. В первую очередь это амилаза и липаза. Диагноз подтверждается, если норма превышена в три раза и более. Также можно определить амилазу в моче, иногда этот анализ называют диастазой. В случае ХП повышение ферментов практически не выявляется. Кстати, лабораторная диагностика панкреатита помогает подтвердить недостаточность работы поджелудочной, но об этом мы поговорим отдельно.
- Ультразвуковое исследование. Его преимущество — доступность, минус — в необходимости подготовки к исследованию, которая заключается в строгой диете на протяжении двух–трех дней. При панкреатите УЗИ-диагностику можно проводить и без подготовки, но тогда из-за наличия газов в кишечнике поджелудочную железу будет почти не видно. Также результат сильно зависит от возможностей УЗИ-аппарата и квалификации специалиста.
При ОП можно обнаружить увеличение размеров железы, снижение эхогенности и нечеткость контуров, а также наличие свободной жидкости в брюшной полости. Для диагностики ХП гораздо эффективнее эндоскопическое УЗИ, но его проведение требует оборудованного эндоскопического кабинета.
Трансабдоминальное УЗИ (через поверхность живота) при хроническом процессе имеет меньшую чувствительность и специфичность. Так, диффузные изменения в поджелудочной железе, трансформация ее размеров и контура не позволяют подтвердить хронический панкреатит. Диагноз подтверждают такие признаки, как псевдокисты или кальцинаты в поджелудочной железе, значительное расширение протока железы, уплотнение его стенок и наличие в нем камней. - Рентгенограмма брюшной полости — пожалуй, самое недорогое и доступное исследование. Рентгенограмма может помочь отличить кишечную непроходимость или обнаружить камни в желчном пузыре, что косвенно способствует постановке диагноза, но для определения панкреатита этот метод далеко не так информативен. В этом случае самым достоверным из рентгенологических методов является МСКТ — мультиспиральная компьютерная томография.
- Компьютерная томография при остром панкреатите обычно выполняется в сложных случаях, на 4–14 день болезни. КТ помогает найти очаги панкреонекроза, оценить состояние забрюшинной клетчатки, увидеть изменения в грудной и брюшной полости. Часто диагностику проводят накануне операции. О наличии хронического панкреатита говорят такие показатели, как атрофия железы, расширение протока и присутствие в нем камней, кисты внутри и вокруг железы, утолщение внешней оболочки. Косвенными признаками будут увеличение размеров железы, ее нечеткий контур или неоднородный рисунок.
- Еще один часто используемый метод при подозрении на острый панкреатит — диагностическая лапароскопия. Это хирургическая операция, которая позволяет достоверно оценить состояние органов в брюшной полости, а при необходимости сразу поставить дренаж или перейти к расширенному вмешательству.
Симптомы и диагностика ферментной недостаточности поджелудочной железы
Кроме самого панкреатита, обследование может обнаружить его последствия. Одним из основных будет нехватка ферментов поджелудочной железы, то есть экзокринная панкреатическая недостаточность. Что же она собой представляет?
Поджелудочная железа уникальна тем, что способна одновременно к внешней и внутренней секреции. Внешняя секреция — это выделение ферментов для пищеварения в кишечник, а внутренняя секреция — это выброс гормонов в кровь. В результате воспаления, некроза, склероза или наследственных болезней работа поджелудочной может нарушаться. И если повреждена эндокринная (гормональная) функция железы, у человека снижается уровень инсулина, что в конечном счете может привести к диабету. А если не работает экзокринная функция, то в кишечник не поступают панкреатические ферменты: амилаза, липаза и трипсин.
Памятка
Ферменты поджелудочной железы помогают переваривать почти все основные питательные вещества: трипсин расщепляет белки на аминокислоты, амилаза превращает сложные углеводы в простые ди- и моносахариды, а липаза отвечает за переваривание жиров.
Внешние признаки экзокринной недостаточности проявляются довольно поздно, когда уровень ферментов на 90–95% ниже нормы. В первую очередь виден дефицит липазы: нерасщепленные жиры выделяются с калом, стул становится жидким, жирным и частым. Такое состояние называется стеатореей. Также присутствует вздутие, метеоризм, возможны боли в животе, колики. Так как питательные вещества не перевариваются, они не могут усвоиться, и человек постепенно теряет вес. К тому же плохо усваиваются витамины. Их дефицит проявляется сухостью и шелушением кожи, ломкостью волос и ногтей и другими подобными симптомами. Обследование при ферментной недостаточности можно условно разделить на три направления:
- исследование трофологического статуса;
- определение содержания жира в кале;
- анализ активности ферментов.
Трофологический статус показывает, достаточно ли человек получает полезных веществ. Для этого определяют индекс массы тела, исследуют процентное соотношение жировой и мышечной ткани на специальных весах или измеряют толщину подкожно-жировой складки. Дефицит питания можно оценить и по анализам крови, которые показывают уровень общего белка, альбумина, гемоглобина, железа, витаминов и минералов.
Содержание жира в кале можно определить различными способами. Самый простой — это исследование кала под микроскопом при помощи окрашивания суданом III: капли нейтрального жира приобретают ярко красный цвет. «Золотым стандартом» считается определение количества жира в кале за 3–5-дневный период. В эти дни пациент ест специально подобранную пищу, содержащую ровно 100 граммов жира. Затем при анализе выясняют, сколько жира усвоилось, а сколько вышло. Если теряется более 15%, это подтверждает стеаторею. К сожалению, собирать и хранить кал три дня, потом везти его в лабораторию очень неудобно для пациента, а исследование такого количества кала технически сложно для лаборатории.
Самым логичным при диагностике ферментной недостаточности является измерение активности ферментов. Во-первых, с помощью зонда можно получить для анализа секрет поджелудочной железы. При этом выделение ферментов стимулируют или пищей, или уколом стимулятора. Во-вторых, можно выяснить активность ферментов по продуктам их работы. Так, существует дыхательный триолеиновый тест, который определяет метаболиты жира в выдыхаемом воздухе, а также бентирамидный тест, при котором продукты распада бентирамида обнаруживаются в моче. Наконец, третий путь — это определение ферментов в кале. Искомые ферменты должны быть стабильными и проходить через кишечник без изменений. Одна из методик — измерение содержания химотрипсина: его количество будет значительно снижено при нарушениях экзокринной функции. Наиболее часто в настоящее время используется тест на определение активности эластазы 1 с помощью иммуноферментного анализа.
Помимо соблюдения специальной диеты, исследования, как правило, требуют отмены ферментных препаратов, но все зависит от решения лечащего врача.
Клинические эффекты ферментных препаратов
«Формулу» лечения острого панкреатита легко запомнить — это «голод + холод + покой». Так, постельный режим помогает снизить болевые ощущения, прикладывание холода уменьшает нагрузку на железу, а благодаря временному отказу от пищи снижается выработка ферментов и, как следствие, уменьшается разрушение клеток, воспаление и отек.
К лечению можно добавить обезболивающие средства и спазмолитики. Из специфических препаратов врач может назначить гормон соматостатин, который подавляет собственную секрецию поджелудочной железы.
При стихании обострения пациент постепенно возвращается к полноценному питанию, и тогда ему могут назначить ферментные препараты. В настоящее время их существует довольно много, условно можно выделить несколько групп:
- препараты из слизистой оболочки желудка, содержащие пепсин;
- препараты, содержащие панкреатические ферменты — амилазу, трипсин, липазу;
- ферменты растительного происхождения, например папаин;
- другие протеолитические ферменты, например гиалуронидаза;
- комбинированные препараты.
Из них для заместительной терапии подходит группа панкреатических ферментов. Они могут различаться по активности, типу оболочки и размеру гранул. Специалисты Российской гастроэнтерологической ассоциации рекомендуют[4] обратить внимание на следующие моменты:
- препарат должен иметь кишечнорастворимую оболочку. Без нее ферменты потеряют свои свойства под действием кислого желудочного сока;
- препарат в виде гранул лучше перемешивается с пищевыми массами, чем целая таблетка, и действует эффективнее;
- принимать капсулы лучше во время приема пищи или сразу после него, запивать следует нещелочными напитками.
Эффект от приема ферментных препаратов оценивается врачом по трофологическому статусу. Но и сам пациент, как правило, чувствует ослабление вздутия и метеоризма, отмечает уменьшение тяжести в животе и нормализацию стула.
Обычно ферментные препараты переносятся хорошо, частота побочных эффектов в сумме — менее 1%. Среди них встречаются аллергические реакции, тошнота и рвота, диарея и запор. Одним из специфических побочных эффектов является повышение уровня мочевой кислоты при приеме высоких доз ферментов, поэтому такие препараты применяют с осторожностью у пациентов с подагрой. Повышение мочевой кислоты также может спровоцировать мочекаменную болезнь.
Диагноз «панкреатит» требует изменения образа жизни, отказа от алкоголя и курения. Чтобы снизить нагрузку на поджелудочную железу, питаться необходимо часто и небольшими порциями. А если вы решили побаловать себя вредной едой, не стоит забывать о приеме ферментного препарата.
Источник

