Рак большой дуоденального соска поджелудочная железа
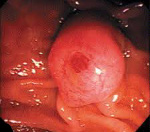
Рак большого дуоденального сосочка – злокачественная опухоль фатерова сосочка, расположенного в области двенадцатиперстной кишки. Характерен медленный рост и позднее метастазирование при раннем появлении механической желтухи. Наблюдаются боли, периодическое повышение температуры тела, увеличение печени и желчного пузыря. На поздних стадиях возможны кровотечения. Диагноз устанавливают с учетом симптоматики, данных рентгенографии, фиброгастродуоденоскопии и результатов биопсии. Лечение оперативное: гастропанкреатодуоденальная резекция, папиллэктомия, дуоденэктомия, паллиативные вмешательства.
Общие сведения
Рак большого дуоденального сосочка – злокачественная неоплазия большого дуоденального (фатерова) соска, локализующегося в нисходящей части двенадцатиперстной кишки и представляющего собой соустье главного панкреатического протока и общего желчного протока. Составляет 40% от общего количества онкологических поражений пилородуоденальной зоны, 5% от общего числа неоплазий ЖКТ и 1-2% от общего количества раков различных локализаций. Рак большого дуоденального сосочка является третьей по распространенности причиной возникновения механической желтухи. Обычно поражает пожилых пациентов, средний возраст больных составляет 54 года. Очень редко выявляется у детей. Женщины страдают реже мужчин. Лечение осуществляют специалисты в сфере онкологии, гастроэнтерологии и абдоминальной хирургии.
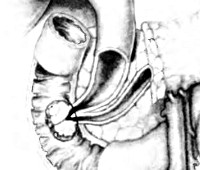
Рак большого дуоденального сосочка
Причины рака фатерова сосочка
Причины возникновения опухоли точно не выяснены. Специалисты отмечают, что определенное значение имеет наследственная предрасположенность – заболевание нередко диагностируется в семьях, члены которой страдают семейным полипозом. Кроме того, у некоторых пациентов выявляется генетическая мутация K-ras. Установлено, что неоплазия может развиться в результате малигнизации аденомы фатерова соска. В список факторов риска также включают хронический панкреатит и заболевания гепатобилиарной системы.
Источником рака большого дуоденального сосочка являются трансформировавшиеся клетки эпителия слизистой двенадцатиперстной кишки, панкреатического протока либо общего желчного протока. Для новообразования характерен медленный экзофитный рост. По внешнему виду неоплазия напоминает папиллому, разрастание грибовидной формы или в виде соцветья цветной капусты. Реже выявляются эндофитные формы. При экзофитных формах рака большого дуоденального сосочка желтуха чаще ремиттирующая, при эндофитных – постоянная. Диаметр узла при его хирургическом удалении в среднем составляет 3 мм.
При микроскопическом исследовании выявляются клеточные скопления и отдельно лежащие эндокринные клетки веретенообразной, треугольной и цилиндрической формы. Число эндокринных клеток уменьшается по мере снижения уровня дифференцировки неоплазии. Обычно рак большого дуоденального сосочка прорастает общий желчный проток, возможно также поражение поджелудочной железы и стенки двенадцатиперстной кишки, лимфогенное и отдаленное метастазирование. Лимфогенные метастазы обнаруживаются у 21-51% больных. Отдаленные вторичные очаги выявляются достаточно редко. Обычно поражается печень, реже – кости, головной мозг, легкие и надпочечники.
Рак большого дуоденального сосочка может полностью обтурировать просвет желчного протока, реже выявляется стеноз. Даже при частичном сдавлении из-за отечности слизистой возникают грубые расстройства оттока желчи, становящиеся причиной развития механической желтухи. Появляется билиарная гипертензия, сопровождающаяся дилатацией желчевыводящих путей и протоков поджелудочной железы. Кишечная непроходимость развивается очень редко. При распространении процесса возможно прорастание стенки кишечника и распад неоплазии с развитием внутреннего кровотечения.
Симптомы рака фатерова сосочка
Первым проявлением болезни часто становится механическая желтуха, возникшая на фоне соматического благополучия. Вначале желтуха обычно перемежающаяся, нормализация биохимических показателей крови обусловлена уменьшением отека в области стенозированного желчного протока. При прогрессировании рака большого дуоденального сосочка желтуха становится более стойкой, изменение цвета кожи выявляется после интенсивных болей, сопровождающихся ознобами и проливными потами. Пациенты жалуются на выраженный зуд. Интермиттирующий характер желтухи на поздних стадиях (выявляется в 51% случаев) обусловлен распадом рака большого дуоденального сосочка, сопровождающегося временным восстановлением проходимости желчного протока.
При пальпации определяется гепатомегалия. У 60% пациентов под нижним краем печени прощупывается увеличенный желчный пузырь (симптом Курвуазье). При продолжительной обтурации желчевыводящих путей возникают цирроз печени и хронический панкреатит. При инвазии рака большого дуоденального сосочка в стенку кишечника и последующем распаде опухоли возможны кровотечения (острые массивные либо повторяющиеся незначительные) с развитием анемии. При региональном метастазировании отмечается изменение болевого синдрома.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся стеноз либо обструкция панкреатических протоков, из-за которых в ЖКТ перестают поступать ферменты, необходимые для расщепления белков и жиров. Нарушение проходимости общего желчного протока еще больше усугубляет расстройства всасывания жиров и ухудшает всасываемость витаминов. Снижение веса и авитаминоз становятся причиной адинамии.
У больных раком большого дуоденального сосочка часто наблюдаются поносы, сопровождающиеся вздутием и болями в животе. Каловые массы зловонные, глинисто-серые. В запущенных случаях может выявляться жировой кал. При появлении регионарных метастазов отмечается изменение характера болевого синдрома. На поздних стадиях определяются истощение и расстройства функций органов, пораженных отдаленными метастазами.
Диагностика рака фатерова сосочка
Постановка диагноза сопряжена с существенными затруднениями из-за неспецифичности симптоматики. В процессе диагностики онколог ориентируется на жалобы, данные объективного осмотра, рентгенографии, чреспеченочной или внутривенной холангиографии, дуоденального зондирования, фиброгастродуоденоскопии и других исследований. При желтухе определяется высокий уровень билирубина с преобладанием прямой фракции, стеркобилин в кале отсутствует. На поздних стадиях рака большого дуоденального сосочка выявляется анемия.
Достаточно достоверным исследованием является дуоденальное зондирование, при проведении которого часто удается обнаружить кровь в дуоденальном содержимом. Иногда в ходе этого исследования выявляются клетки неоплазии и ферменты поджелудочной железы. Рентгенографическими признаками рака большого дуоденального сосочка являются неровность контуров либо дефект наполнения в зоне внутренней стенки двенадцатиперстной кишки, а также отсутствие проходимости либо деформация желчного протока в зоне, приближенной к фатеровому соску.
При проведении фиброгастродуоденоскопии обнаруживают опухолевидное образование и выполняют эндоскопическую биопсию подозрительного участка. В некоторых случаях диагноз рака большого дуоденального сосочка не удается установить при помощи стандартных методик, для уточнения характера патологии приходится проводить лапаротомию, рассекать фатеров сосок, осуществлять забор ткани, а затем принимать решение об объеме операции на основании данных срочного гистологического исследования. Дифференциальный диагноз осуществляют с гепатитом, раком головки поджелудочной железы и раком желчных путей.
Лечение рака фатерова сосочка
Основным способом лечения данной патологии является оперативное вмешательство, которое, в зависимости от распространенности процесса, может быть радикальным либо паллиативным. Группа паллиативных операций включает в себя около десяти различных вариантов анастомозов, позволяющих восстановить отток желчи в пищеварительный тракт либо (реже) предотвратить сдавление двенадцатиперстной кишки растущим раком большого дуоденального сосочка.
Радикальная операция является тяжелым и сложным вмешательством, поэтому проводится только после тщательного отбора пациентов в соответствии со стандартами, включающими в себя допустимую степень истощения, уровень белков в крови, определенные показатели пульса и жизненной емкости легких и т. д. Больным раком большого дуоденального сосочка проводят гастропанкреатодуоденальную резекцию. При наличии противопоказаний к радикальному вмешательству выполняют условно радикальные операции: папиллэктомию, дуоденэктомию либо экономную панкреатодуоденальную резекцию. Радиотерапия и химиопрепараты при раке большого дуоденального сосочка малоэффективны.
Источник
В структуре заболеваемости злокачественными новообразованиями на рак большого дуоденального сосочка приходится около 1%. Половых различий заболеваемости нет. К факторам риска, способным привести к развитию рака, можно отнести наличие гиперпластических изменений в зоне фатерова соска — гиперпластические полипы устья, аденомы, железисто-кистозная гиперплазия переходной складки большого дуоденального сосочка, аденомиоз.
Рак большого дуоденального сосочка чаще всего представлен экзофитной формой, легко кровоточащей при инструментальной пальпации. Опухоль имеет вид полипа, папилломы или грибовидного разрастания, иногда — вид «цветной капусты». Развивающаяся при этом механическая желтуха может носить ремиттирующий характер. Более редкие эндофитные формы рака обусловливают стойкую желтуху. Макро- и микроскопически определяемые границы опухоли при раке большого дуоденального сосочка совпадают значительно чаще, чем при экзокринном раке поджелудочной железы или раке общего желчного протока. В ткани опухоли часто определяются отдельные и в виде групп эндокринные клетки опухолевой природы, имеющие цилиндрическую, треугольную и веретенообразную форму. В наибольшем количестве такие клетки встречаются в высокодифференцированных опухолях — сосочковой и тубулярной адепокарциномах. По мере нарастания анаплазии частота обнаружения эндокринных клеток уменьшается вплоть до полного их отсутствия.
Рак большого дуоденального сосочка обладает выраженным инфильтрирующим ростом: уже к моменту появления желтухи могут быть инвазия стенки двенадцатиперстной кишки, поджелудочной железы, метастазы в регионарных, юкстарегионарных лимфатических узлах и отдаленные метастазы. В большинстве случаев опухоль прорастает стенку общего желчного протока и полностью обтурирует его просвет. Но обтурация или стеноз могут быть неполными — нарушения нервно-мышечного аппарата протока и отека слизистой оболочки вполне достаточно, чтобы значительно редуцировать или полностью прекратить поступление желчи в ДПК. Развивается билиарная гипертензия, при которой все вышележащие отделы билиарного дерева подвергаются дилатации. Возникает реальная угроза холангита и холангиогенных абсцессов печени. В самой печени запускаются механизмы ее цирротической трансформации. Гипертензия в протоках поджелудочной железы, обусловленная стенозом или обтурацией главного панкреатического протока опухолью БДС, приводит к дегенеративно-дистрофическим и воспалительным изменениям в паренхиме поджелудочной железы. Увеличение размеров опухоли может привести к деформации двенадцатиперстной кишки. При этом обтурация просвета кишки опухолью, как правило, не приводит к декомпенсации проходимости кишки. Более частым осложнением после механической желтухи является распад опухоли с внутрикишечным кровотечением.
Размеры опухоли в период синдрома механической желтухи и хирургического лечения от 0,3 см. Пути лимфогенного метастазирования такие же, как при раке головки поджелудочной железы и общего желчного протока. Частота обнаружения метастазов в регионарных и юкстарегионарных лимфатических узлах при раке БДС на момент проведения операции составляет 21-51%. Характерно поражение одной или двух групп лимфатических узлов регионарного коллектора.
Клинико-анатомическая классификация рака большого дуоденального сосочка по TNM Международного противоракового союза (6-я редакция, 2002)
Tis — carcinoma in situ
TI — опухоль ограничена большим дуоденальным сосочком или сфинктером Одди
Т2 — опухоль распространяется на стенку двенадцатиперстной кишки
ТЗ — опухоль распространяется на поджелудочную железу
Т4 — опухоль распространяется на ткани вокруг головки поджелудочной железы или другие структуры и органы
N1 — метастазы в регионарных лимфатических узлах
М1 — отдаленные метастазы
Группировка по стадиям
Стадия IA: T1NOMO
Стадия IB: T2N0M0
Стадия НА: T3N0M0
Стадия IIB: T1-3N1M0
Стадия III: T4N0-1 МО
Стадия IV.T1-4N0-1M1
Клиническая картина и диагностика рака большого дуоденального сосочка
Ранним и ведущим признаком опухолевого процесса является механическая желтуха, которая часто носит ремиттирующий характер. Симптом Курвазье положителен в 60% случаев. Дифференциальный диагноз проводят с другими опухолями билиопанкреатодуоденальной зоны (рак головки поджелудочной железы, рак желчных протоков и опухоли двенадцатиперстной кишки). Необходимо исключить метастатическое поражение лимфатических узлов панкреатодуоденальной области при раке легкого, молочной железы, желудка и др. Нередко причиной механической желтухи может стать поражение панкреатодуоденальной юны при лимфомах. Наиболее информативным методом диагностики рака большого дуоденального сосочка остается ЭГДС с прицельной биопсией.
Лечение рака большого дуоденального сосочка
На первом этапе проводится купирование механической желтухи. Единственным методом лечения рака БДС является хирургический. Оперативное лечение выполняется в объеме гастропанкреатодуоденальной резекции (операция Уиппла). Трансдуоденальная папиллэктомия выполняется только у пожилых пациентов из-за высокого риска местного рецидива заболевания (50-70%). Химиотерапия и дистанционная лучевая терапия малоэффективны.
Источник
Бесплатная консультация по лечению в Москве.
Звоните 8 (800) 350-85-60 или заполните форму ниже:
Рак большого дуоденального сосочка — это группа злокачественных опухолей, расположенных в месте соединения желчного и панкреатического протоков с двенадцатиперстной кишкой. Одно из наиболее распространенных новообразований в этой области.
Опухоль формируется из тканей Фатерового сосочка, дуоденального отрезка кишечника или протоков. Долгое время не агрессивна, поэтому есть вероятность выявить ее пока рак операбельный. Прорастание и метастазирование меняет динамику онкозаболевания, ухудшает прогноз.
Эпидемиология рака большого сосочка указывает на повышенный уровень заболеваемости в слоях населения с низким уровнем жизни, где повышена вероятность воздействия на слизистую дуоденального отрезка кишечника вредных факторов (алкоголизма, плохого питания). В России заболеваемость 0,2–1%, что составляет 40% от онкообразований гепатобилиарной зоны. Актуальность проблемы заключается в сроках обнаружения патологии и технической сложности проводимых хирургических вмешательств, что связано с анатомическими особенностями.

Если вам или вашим близким нужна медпомощь, свяжитесь с нами. Специалисты сайта посоветуют клинику, в которой вы сможете получить эффективное лечение:
Виды рака большого дуоденального сосочка
Разновидности рака большого дуоденального сосочка классифицируются в зависимости от места его формирования. Встречаются образования из:
- • дуоденального сосочка;
- • кишечного эпителия;
- • протоков.
Цитологическая картина позволяет определить доброкачественный или злокачественный характер. По цитологии различают типы рака:
- • аденокарцинома (скиррозная, тубулярная, сосочковая);
- • солидный;
- • мелкоклеточный;
- • недифференцированный.
По форме роста определяют виды рака большого сосочка:
- • экзофитный, или полипозный — встречается чаще, скорость распространения низкая;
- • эндофитный, или инфильтративный — быстро прогрессирует, характеризуется стойкой желтухой.
Определение стадийности рака большого дуоденального или Фатерова сосочка проводится по TNM классификации после тщательного обследования, которое делают, чтобы получить описание рака, информацию о его локализации и распространении. Чтобы поставить диагноз и выдать заключение, используют снимки рентгена, фото УЗИ, цифровые фотографии компьютерной или магнитно-резонансной томографии.
Рак большого дуоденального сосочка, симптомы и признаки с фото
Клиническое течение рака большого дуоденального сосочка подразделяют на дожелтушный и желтушный периоды. Начало носит бессимптомный характер. Поскольку образование долго развивается и растет медленно, на ранних этапах явная симптоматика отсутствует. Его самые первые симптомы обнаруживаются тогда, когда опухоль увеличивается в размере или изъязвляется, развивается воспаление, отечность большого дуоденального соска. Такой предвестник, как болевой синдром в области правого подреберья, возникает позже.
Начальным видимым проявлением становится изменение цвета кожных покровов, что связано со сдавливанием пузырного протока и видно при первичном внешнем осмотре. Признаки желтухи на всем теле (в том числе коже и слизистых) заставляют заподозрить другие похожие патологии: холангит, холецистит (часто бывает у женщин). Чтобы отличить их, нужно тщательно изучить историю болезни.
Если желтушность появилась вследствие воспалительного процесса и отечности большого дуоденального сосочка, начинает болеть в правом подреберье, появляется температура. В области желчного пузыря пальпируется шишка (симптом Курвуазье), моча темнеет, а кал становится светлым. Обычно противовоспалительная терапия снимает отек, желтушность постепенно пропадает.
Если перекрывается вирсунгов проток поджелудочной железы, симптоматика напоминает панкреатит —- с характерными ощущениями жжения и сильной опоясывающей болью. Печень увеличивается, что определяется пальце-пальцевой перкуссией, болезненна при пальпации. В каловых массах обнаруживаются пятна жира, а при язвенных изменениях появляются следы крови.
К поздним жалобам больного относятся: слабость без физической нагрузки, интоксикация, которая выражается частым пульсом, субфебрилитетом, нарушением дыхания (одышкой), снижением веса, кахексией. Распад раковой опухоли большого сосочка приводит к кровотечению, которое смертельно опасно.
Причины рака большого дуоденального сосочка
Этиология рака большого дуоденального сосочка изучена недостаточно. Есть предположение, что высокая онкопатогенность этой области связана с ее функциональными особенностями. Желчь и панкреатические ферменты, вызывающие появление онкологии, тут наиболее агрессивны.
К основным причинам возникновения онкообразования относят:
- • Возраст — болеют пожилые люди, редко образуется у подростков.
- • Наследственность. Заболевания, которые передаются по наследству и провоцируют малигнизацию (семейный полипоз), а также мутации гена, препятствующего нарушениям ДНК или способного запускать онкопроцесс (например, гена K-ras).
- • Вредные привычки (курение, алкоголь). Чаще новообразование обнаруживается у мужчин, но женский алкоголизм тоже создает предрасположенность к формированию рака большого дуоденального сосочка.
- • Нарушение питания. Голодание, диеты, которыми увлекаются девушки, приводят к авитаминозу и снижают естественную защиту слизистых и иммунитет.
- • Гельминтозы (лямблиоз, шистосомоз). Гельминты травмируют клетки слизистой, что способствует малигнизации. Ими нельзя заразиться воздушно-капельным путем, но заразны испражнения человека, попадающие в сточные воды и на предметы быта, если заразившийся не соблюдает гигиену. При лямблиозе заражение происходит при купании в прудах, через животных. Лямблии, возбудители недуга, проникают в слизистый эпителий, выстилающий большой сосочек, холедох и желчный пузырь.
- • Психосоматика — эмоциональные переживания, стрессы, переутомление.
- • Облучение.
- • Работа на химических производствах (воздействие асбеста, лакокрасочных материалов).

Стадии рака большого дуоденального сосочка
Стадия протекания рака большого дуоденального сосочка характеризует его распространенность, метастазирование, показывает излечим он или нет. Все это необходимо врачу для выбора тактики ведения больного. Фазы развития:
- • 0 — карцинома in situ;
- • 1 — вовлечен только большой сосочек;
- • 2 — есть прорастание стенки двенадцатиперстной кишки, единичное поражение лимфатических узлов;
- • 3 — метастазами поражены соседние, окружающие ткани и лимфоузлы;
- • 4 — онкопроцесс метастазирует в отдаленные органы.
На ранних этапах, первом или втором, шанс выжить высокий, выживаемость — 80–90%. Если онкологию не лечить, рак переходит на третью ступень, но все равно есть смысл начинать бороться. Пятилетняя продолжительность жизни составляет 5–10%, а рецидивы после клинической ремиссии возникают у 40–50% пациентов.
Если обнаружена четвертая (и последняя) степень, смертность, к сожалению, 100%. Рак большого дуоденального сосочка уже неизлечим, запущенный, неоперабельный. Помощь заключается в паллиативном вмешательстве с целью помочь облегчить состояние пациента, прогноз неблагоприятный. Смерть наступает не от самого рака, а от его последствий, осложнений.
Диагностика рака большого дуоденального сосочка
Диагностирование рака большого дуоденального сосочка только с помощью осмотра неэффективно, так как симптомы напоминают заболевания печени, поджелудочной железы и желчного пузыря. То же касается и некоторых клинико-лабораторных исследований, поэтому обязательно назначают:
- • проверку кала и мочи;
- • анализ на биохимический состав крови, ферменты;
- • тест на онкомаркеры;
- • исследование дуоденального содержимого.
Проверить подозрение на опухоль большого дуоденального сосочка и выявить метастазы можно инструментальными методами обследования. Обычно проводят:
- • УЗИ;
- • контрастную рентгенографию — проявляет дефект заполнения дуоденальной зоны;
- • ретроградную холангиографию;
- • дуоденальную эндоскопию с биопсией большого сосочка, чтобы определить клеточный состав;
- • КТ;
- • МРТ;
- • ПЭТ-КТ.

Лечение рака большого дуоденального сосочка
Медицина пока не нашла эффективного средства против рака, но это не значит, что рак большого дуоденального сосочка нельзя победить. Хирургией уже разработан ряд действенных оперативных вмешательств: операция Уиппла, или частичная резекция желудка, дуоденальной и тощей кишки, головки панкреаса, холедоха, когда удаляются все пораженные лимфоузлы. Хирургическое вмешательство приводит к выздоровлению, позволяет избавиться от опухоли, остановить процесс. Лучевая и химиотерапия используются при подготовке к операции и после нее, поскольку они замедляют развитие опухоли.
Противопоказания к оперативному лечению, когда рак запущен или возник повторно, а состояние онкобольного тяжелое, вынуждают онколога изменить тактику. В подобных ситуациях действия доктора направлены на облегчение страданий и проведение обезболивания до наступления летального исхода. Обычно назначают принимать наркотические анальгетики, обезболивающие, седативные препараты.

Профилактика рака большого дуоденального сосочка
Избежать рака большого дуоденального сосочка не всегда возможно, но в любом случае настоятельно рекомендуется изменить образ жизни:
- • правильно питаться;
- • избегать стрессов;
- • исключить алкоголь, курение;
- • наладить сон и режим дня;
- • заниматься спортом;
- • вовремя лечить заболевания желудочно-кишечного тракта.
Эти рекомендации врачей не могут полностью предотвратить проблемы со здоровьем, но все же защищают от факторов, способствующих развитию онкозаболевания.
Источник



