Рак поджелудочной железы если уже асцит
Здравствуйте, заранее спасибо за время и помощь!
В первую очередь, отвечаю на необходимые вопросы.
1. Диагноз, поставленный в 54 ГКБ при выписке из терапевтического отделения: канцероматоз брюшины, асцит. После этого районный онколог (на основании анализов, снимков и выписок) : заболевание поджелудочной железы 4й степени, канцероматоз брюшины, ХБС-2балла(?неразборчиво)
2. Все последние методы исследования
Анализ крови от 5.05.09: Эритроциты 4,31, гемоглобин 115, лейкоциты 6,5 э 2 П 4 С 15 Л 15 М 4 СОЭ 30
Общий анализ мочи от 4.05.09 уд.вес 1013, белок отр, сахар отр, лейк.10-15, эритр. мало
Биохимический анализ крови от 4.05.09 (написан от руки, неразборчиво) = общ.белок 79, альбумин 51, мочевина 19,6, креатинин 162, холестерин 4,8, билирубин общ 6,7, Са 6,0, Na 134,7 АЛТ 11, ЛСТ 36, НФК МВ 7, НФК общ 76, ЛДГ 289, глюкоза 5,9
ЭКГ 5.05.09 – синусовая тахикардия,нормальное положение ЭОС .
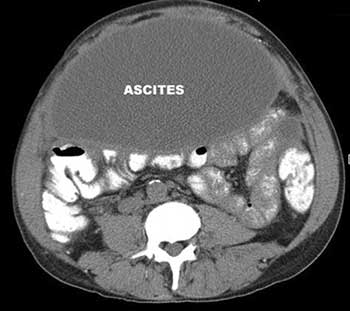
Мультислайсовая компьютерная томография органов брюшной полости от 24.04.09 – определяется значительное количество жидкости в брюшной полости, смещение кишечника к позвоночному столбу. В 8 сегменте печени – очаговое образование размером 26 мм. Увеличена головка и тело поджелудочной железы до 50мм, с оттеснением задней стенки желудка. Почки, селезенка смещены, поджаты жидкостью. Декструктивных изменений в костных структурах, мягких тканях живота не определяется. Заключение – опухоль головки и тела поджелудочной железы с возможным отсевом в печень, вторичное поражение брюшины с асцитом.
Магнитно-резонансная томография пояснично-крестцового отдела позвоночника от 24.04.09. заключение: остерохондроз пояснично-крестцового отдела в сегменте L4-S1. ПРотрузия м/п диска L5-S1. Грыжа Шморля в L5. Жидкость в брюшной полости.
Магнитно-резонансная томография от 8.04.09: В брюшной полости значительное количество жидкости.Печень несколько уменьшена (вертикальный размер до 113см). В С6 печени субкапсулярно визуализируется очаг измененного МР сигнала типа «головки медузы», размерами 19х18мм. Других патологических МР сигналов в паренхиме печени нет. Желчные протоки не расширены. Воротная вена до 13 мм. Желчный пузырь гипотоничен, селезенка 11,3х4 см, обычной структуры, без очаговых МР сигналов. Поджелудочная железа расположена обычно, определяется увеличение головки поджелудочной железы до 49мм, четких контуров четко не определяется, размеры тела до 30мм, хвост не увеличен. Общий желчный проток расширен до 12 мм. Признаков явного увеличения забрюшинных лимфоузлов и лимфоузлов брыжейки нет. В других отделах печени, в том числе в описанном очаге, накопления контрастного вещества нет. Заключение: МР-признаки образования головки поджелудочной железы (псевдотуморозный панкреатит, анаплазированное образование). Вторичный асцит? Цирроз печени? Консультация гепатолога. Ангиопа С6 печени.
Также с 11.03.09 до 3.04.09 в лежал в больнице, где были сделаны ренгенография грудной клетки (очаговых и инфильтративных изменений не выявлено, легочный рисунок несколько усилен за счет явлений пневмосклероза, остальное – в норме); узи брюшной полости (заключение – уз-признаки выраженных изменений печени, гепатомегалии, выраженных диффузных изменений поджелудочной железы, асцита); ЭГДС (заключение – атрофический гастрит, эзофагит, недостаточность кардии); МСКТ брюшной полости (заключение – КТ-картина очаговых образований печени, билиарного сладжа, асцита, диффузных изменений поджелудочной железы. Данных за ее кальциноз не выявлено).
3. Возраст, вес, сознание, физическая активность, сопутствующие заболевания, аллергические реакции, давление, пульс.
45 лет, вес 62 кг (за последний месяц потерял 7кг, до этого тоже был худым, визуально – просто скелет), сознание ясное, двигается мало, но самостоятельно может дойти до туалета, соседней комнаты, все время сидит перед диваном, голова – на подушке). Здоровьем своим почти никогда серьезно не занимался, поэтому о заболеваниях знаем мало. В начале болезни (в феврале) ставили хронический панкреатит, атрофический гастрит, гастроэзофагеальная рефлюксная болезнь. Хронический гастродуоденит .
Давление оч низкое, максимум после кофе 104/65, тонометр у нас электронный, часто даже не может «поймать» давление.
4. Где болит, куда отдает? Характер боли.
Основная боль в животе, давит жидкость, боль постоянная с обострениями, нет возможности есть и пить. Также болит спина, но в последнее время меньше и на нее действуют обезболивающие. Постоянное положение – на коленках перед диваном, голова и руки на диване, поэтому очень затекают ноги, особенно левая сторона. Папа очень терпеливый, поэтому о своей боли подробно не рассказывает. О диагнозе не знает.
5. Что, кроме боли, беспокоит?
Запоров как таковых нет, но стул не каждый день, но он почти ничего не ест, т.к. желудок ощущается наполненным до отказа, даже от небольших порций – мутит, но рвоты не было. Но есть себя заставляет по чуть-чуть – творожки, детское питание, картофель вареный. Пьет тоже очень мало, т.к. боится что увеличится асцит. Очень сильная слабость. Главная проблема – сон, спит максимум по 40 минут, т.к. боли и затекают ноги.
6. Название обезболивающего препарата, на сколько % и на сколько времени уменьшает боль?
Трамал принимает только 2 дня, 6 таблеток в сутки по 50мг, боль полностью не уходит, и «давление в животе» остается, более подробного описания боли от него добиться пока не удалось.
7. Какие препараты получает вообще (название, дозировка, эффект)?
Верошпирон 25мг 3 р в день, фуросемид 40мг 1 р в день, снотворное (какое уточнить смогу только завтра, но оно не помогает, спит все равно урывками тк затекают ноги).
Теперь совсем кратко наша история: с февраля начались сильные боли в желудке, лежал в клинике нефрологии, внутренних и проф болезней им. Тареева 3 недели с диагнозом обострение хронического панкреатита, далее поочередно направляли на разные исследования и консультации, не все удалось пройти, т.к. усиливался болевой синдром , слабость, на одну из консультаций просто удалось записаться только на 7 мая. После магнитно-резонансной томографии проконсультировал хирург в клинике, где первоначально лежал, сказал, что положить не может и ничего не объясняя посоветовали съездить в онкоцентр им.Блохина. но направления не дали, без направления там сказали идти в поликлинику, заводить карту, сдавать анализы и т.д. и т.п., больного отвезти туда возможности не было, т.к. очень сильная слабость и боли. Далее из-за болей 4 мая вызвали скорую, которая увезла в терапевтическое отделение 54 ГКБ, откуда выписали на 3й день, и они впервые нам озвучили, что рак 4й степени, жить осталось немного, асцит удалить нельзя, т.к. будет «регресс печени, впадет в кому и операции не переживет», отправили к районному терапевту и онкологу. Их мы посетили, они наконец-то выписали хотя бы трамал. Тем не менее нам толком никто ничего не объясняет, районный онколог сказал, что последняя стадия, ничего не сделаешь, умирайте дома, пока вот Трамал, потом посмотрим, осмотр больного на дома сможет провести только 18.05, хотя обратились мы к нему 7 мая..
Поэтому, пожалуйста, скажите что и как нам делать? Мы готовы смириться с тем, что папу не спасешь и времени ему осталось мало, но как облегчить его состояние?!!!
— Можно ли что-то сделать с асцитом – больной не может лежать, спать, есть, просто даже расслабить тело, даже сидя или на четвереньках он постоянно в напряжении!
— какие ему нужны обезболивающие?! Может я не права, но мне кажется, что на последней стадии болезни должны выписывать уже не самую слабую дозировку Трамала. Кроме того есть более сильные лекарства…
— что делать со слабостью и давлением? Он оч мало ест, капельницы при асците нельзя, откуда брать силы?
Сразу прошу прощения, если задаю глупые вопросы, но мы в безвыходной ситуации, никакой информации толком нам никто из врачей не дал, поэтому очень хочется понять – что мы можем сделать?! Не просто же сидеть и ждать пока он умрет..
Источник
Увеличение живота, особенно то, что выглядит как беременный живот, может быть признаком очень серьезного заболевания. Асцит встречается, среди других при заболеваниях печени, поджелудочной железы и сердца это также является симптомом рака. Узнайте, что вызывает асцит и какие сигналы должны вызывать тревогу.
Асцит, является симптомом, а не болезнью. Асцит является результатом многих патологий брюшной полости, а также патологий других отдаленных органов.
Увеличение объема живота вызвано скоплением жидкости в брюшной полости. Асцит напоминает беременный живот, встречается как у женщин, так и у мужчин. Обычно асцит является признаком очень серьезного, запущенного заболевания.
Брюшина, то есть тонкая сероза, выстилающая стенки брюшной полости и таза и покрывающая органы, производит жидкость, которая окружает органы, увлажняет стенки и уменьшает трение.
Правильно, перитонеальной серозной жидкости мало, всего около 20 мл. Увеличение количества жидкости > 150 мл — это патология, ненормальная ситуация. В зависимости от количества жидкости и «размера живота» асцит определяется как легкий, умеренный или распространенный.
Асцит: причины
Патологическое накопление жидкости в брюшной полости может быть результатом:
- от слишком высокого давления в венах, откачивающих кровь из органов брюшной полости (портальное давление);
- слишком мало белков в крови;
- от перепроизводства жидкости раковыми клетками;
- от нарушения оттока жидкости через лимфатические сосуды.
Наиболее распространенной причиной асцита является печень и желчные протоки. Вода поддерживается в кровотоке благодаря онкотическому давлению, правильный уровень которого гарантирован альбумином, вырабатываемым печенью. Когда печень больна и не может вырабатывать достаточное количество альбумина, вода начинает проникать в окружающие ткани, создавая отеки в ногах, туловище, позвоночнике, а также в брюшную полость, создавая асцит.
Заболевания печени, связанные с асцитом, включают:
- цирроз печени;
- вирусный гепатит (В и С);
- острая печеночная недостаточность;
- острая передозировка лекарств или токсинов (например, грибов);
- метастазы опухоли с участием паренхимы печени.
Сердечно-сосудистые заболевания, особенно хроническая сердечная недостаточность, являются еще одной важной причиной асцита. Недостаточность вызывает застой крови в венах, что приводит к отеку конечностей и выпотам в полости тела, включая брюшную полость.
Также острые и хронические заболевания поджелудочной железы приводят к асциту. При остром панкреатите проникновение жидкости в брюшную полость является ответом на инфекцию. Хронический панкреатит, с другой стороны, представляет собой процесс, который длится годами, что связано с уменьшением поступления белка в организм и приводит к снижению онкотического давления крови и к утечке жидкости в полости тела.
Асцит также является симптомом рака. Это может произойти в результате распространения заболевания или в результате лечения рака. Асцит чаще всего возникает в результате метастазов молочной железы, легких, колоректального отдела, желудка, поджелудочной железы, яичников, матки (рак эндометрия) и в качестве симптома первичного рака брюшины.
Асцит: симптомы
Основным симптомом асцита является увеличение окружности живота, что сопровождается дискомфортом в виде боли и тошноты.
Если асцит является симптомом заболевания печени, в дополнение к «раздутому» желудку может возникнуть желтуха, зуд и гинекомастия. Часто при асците наблюдаются отеки нижних конечностей и признаки нарушения свертываемости.
Асцит при сердечной недостаточности обычно сопровождается одышкой, отечностью нижних конечностей, ограниченной переносимостью физических нагрузок и необходимостью мочиться ночью.
Пациенты с запущенным асцитом имеют большой живот и худые конечности.
Асцит: диагностика
Асцит является видимым симптомом, и обычно у доктора нет проблем с его диагностикой. Причина асцита требует уточнения.
Когда пациент с асцитом сообщает о медицинском осмотре, врач осматривает брюшную полость вручную и находит так называемые брызг, и постукивая по животу, он может обнаружить подавление жидкости.
Асцит подтверждается в визуальных тестах, таких как ультразвуковое исследование или компьютерная томография брюшной полости и таза. Визуальные тесты также выполняются, чтобы найти причину асцита и оценить тяжесть заболевания. В дополнение к тестам визуализации, тесты на брюшной жидкости, глюкозе, альбумине и белке также выполнены.
Асцит: лечение
Поскольку асцит является лишь симптомом, это лечение включает лечение основного заболевания, которое является причиной увеличения объема живота.
Следовательно, лечение зависит от основного заболевания. Заболевания печени, поджелудочной железы и рак лечат по-разному.
Симптоматическое лечение включает использование диуретиков. В тяжелых случаях пункция брюшной полости выполняется с удалением части брюшной жидкости (терапевтическая пункция брюшины).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Асцит — патологическое состояние, при котором в брюшной полости скапливается жидкость. Причины его бывают различными. Чаще всего к асциту приводит цирроз печени. Так же он возникает как осложнение онкологических заболеваний, при этом ухудшается состояние больного, снижается эффективность лечения.
Некоторые цифры и факты:
- На ранних стадиях онкологических заболеваний умеренный асцит развивается примерно у 15–50% пациентов;
- Тяжелый асцит развивается примерно у 7–15% онкологических больных;
- При асците в брюшной полости может скапливаться до 5–10 литров жидкости, в тяжелых случаях — до 20 литров.
При каких видах рака может развиваться асцит?
Чаще всего асцит развивается при следующих онкологических заболеваниях:
- рак яичников;
- рак печени;
- рак поджелудочной железы;
- рак желудка и кишечника;
- рак матки;
- рак молочной железы;
- неходжкинские лимфомы, лимфома Беркитта.
Почему рак приводит к скоплению жидкости в брюшной полости?
При раке печени причины асцита те же, что при циррозе (собственно, рак печени в большинстве случаев и развивается на фоне цирроза): нарушение оттока крови, повышение давления и застой в венах, нарушение синтеза альбумина и снижение онкотического давления крови.
При злокачественных опухолях других органов (желудка, кишечника, матки, яичников) асцит возникает из-за поражения раковыми клетками брюшины. Из-за этого нарушается всасывание жидкости. Если опухолевые клетки поражают лимфатические узлы, асцит может возникать из-за нарушения оттока лимфы.
Проявления асцита при онкологических заболеваниях
Если в брюшной полости скапливается небольшое количество жидкости (100–400 мл), симптомы отсутствуют. В таких случаях асцит обнаруживают зачастую случайно во время УЗИ или КТ органов брюшной полости.
Постепенно, по мере нарастания асцита, живот увеличивается в объеме. Пациент чувствует тяжесть в животе, ноющие боли. За счет задержки жидкости увеличивается масса тела. Происходит сдавление внутренних органов, возникают такие симптомы асцита брюшной полости, как тошнота и рвота, отрыжка, расстройство стула и мочеиспускания. Изменяется внешний вид пупка: он выбухает, как во время беременности. Больной чувствует слабость, постоянную усталость, снижается аппетит.
К каким осложнениям приводит асцит?
При выраженном, длительно существующем асците жидкость скапливается в плевральной полости, развивается гидроторакс. Это приводит к еще большему расстройству дыхания, тяжелой одышке.
*По аналогии с брюшной полостью, в грудной клетке находится тонкая оболочка из соединительной ткани — плевра, париетальный листок которой выстилает стенки, висцеральный покрывает легкие.
При портальной гипертензии микроорганизмы из кишечника могут проникать в асцитическую жидкость. Развивается спонтанный бактериальный перитонит. Ситуация усугубляется тем, что в асцитической жидкости мало антител, поэтому иммунный ответ слабый.
Редкое, но очень тяжелое осложнение асцита — гепаторенальный синдром. При этом цирроз и печеночная недостаточность приводят к серьезному нарушению функции почек, вплоть до тяжелой почечной недостаточности. Пациенты с гепаторенальным синдромом в среднем живут от 2 недель до 3 месяцев. Причины этого состояния до конца не известны. Считается, что кровоток в почках нарушается из-за чрезмерного применения мочегонных средств, внутривенных контрастов во время рентгенографии и компьютерной томографии, некоторых лекарственных препаратов.
Методы диагностики
Внешние признаки асцита становятся хорошо заметны, когда количество жидкости в брюшной полости достигает 0,5–1 литра. Живот при этом заметно увеличен. Когда пациент стоит, он выглядит отвисшим, в положении лежа — распластан, боковые его части выступают. Врачи называют такую картину образно «животом лягушки».
Если во время осмотра врач обнаруживает у пациента признаки асцита, он может назначить следующие методы диагностики:
- УЗИ, КТ и МРТ помогают диагностировать асцит и оценить количество жидкости в брюшной полости, состояние внутренних органов, обнаружить злокачественную опухоль, оценить количество, размеры, локализацию патологических очагов, степень прорастания опухоли в различные органы и ткани;
- Биохимический анализ крови помогает оценить функцию печени, почек, определить уровни электролитов, степень снижения количества белка;
- Исследование свертываемости крови помогает выявить нарушения, связанные с расстройством функции печени (печень синтезирует некоторые факторы свертывания);
- Диагностический лапароцентез — процедура, во время которой проводят пункцию брюшной полости под контролем УЗИ и получают небольшое (примерно столовую ложку) количество асцитической жидкости. В ней исследуют уровни лейкоцитов и эритроцитов, общего белка и альбумина, глюкозы, амилазы. Проводят анализы на присутствие микроорганизмов, цитологическое исследование на предмет наличия опухолевых клеток.
Лечение асцита в онкологии
Лечение асцита у онкологических больных — сложная задача. От правильного подхода к ее решению зависит качество и продолжительность жизни пациента, эффективность противоопухолевой терапии. В идеале нужна клиника, которая специализируется на лечении асцита у онкобольных.
Консервативное лечение
Такая терапия помогает выводить до 1 литра жидкости в сутки. Она существенно улучшает состояние примерно у 65% пациентов. Но применять ее можно только при умеренном асците. Многие пациенты на поздних стадиях рака плохо переносят ограничение жидкости и соли. Поэтому консервативная терапия не рассматривается как основной метод лечения асцита при онкологии.
Лапароцентез
Лапароцентез — процедура, во время которой в брюшную полость под контролем УЗИ вводят троакар — специальный инструмент в виде трубки с острыми краями (напоминает иглу, только толще) и выводят жидкость. Лапароцентез проводят под местной анестезией в стерильных условиях, во время процедуры пациент сидит или лежит. Троакар вводят по средней лини живота или по линии, которая соединяет пупок с подвздошной костью. Во время процедуры из брюшной полости можно безопасно вывести до 5–6 литров жидкости.
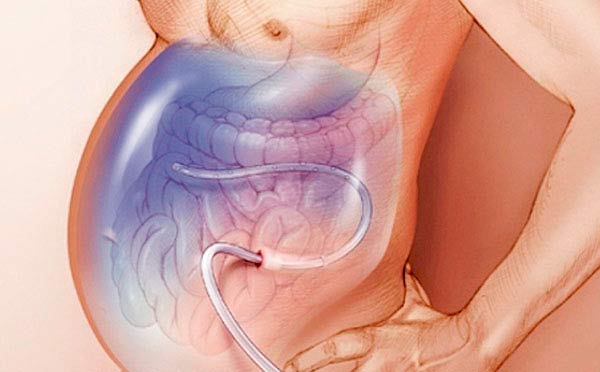
После лапароцентеза врач может установить в брюшную полость перитонеальный катетер — трубку, соединенную с резервуаром для оттока асцитической жидкости. При выраженном асците катетер может быть оставлен на несколько дней.
Возможные осложнения во время и после лапароцентеза:
- Падение артериального давления при выведении большого количества жидкости. Для того чтобы этого не произошло, асцитическую жидкость выводят медленно, постоянно контролируют пульс и артериальное давление пациента;
- Белковая недостаточность из-за потери большого количества альбуминов вместе с асцитической жидкостью. Для борьбы с белковым дефицитом внутривенно вводят альбумин;
- Боль. При необходимости после лапароцентеза назначают обезболивающие препараты.
- Жидкость, которая остается после процедуры в некоторых отделах брюшной полости. Для того чтобы вывести всю жидкость, врач может установить более одного перитонеального катетера в разных местах.
- Перитонит в результате проникновения микроорганизмов в брюшную полость. Редкое осложнение. Для его профилактики и лечения назначают антибактериальные препараты, может потребоваться хирургическое вмешательство.
- Нарушение оттока жидкости по перитонеальному катетеру. Чаще всего возникает из-за того, что конец катетера «присосался» к стенке брюшной полости или внутренним органам. Зачастую, чтобы справиться с этой проблемой, достаточно изменить положение тела. Если это не помогает, может потребоваться замена катетера.
- Выделение жидкости после удаления катетера. Для ее сбора на 1–2 дня на место пункции накладывают специальный резервуар.
- Сращение сальника (части брюшины) или участка кишки с брюшной стенкой возникает при повторных пункциях. Если это приводит к значительному нарушению работы кишки, может потребоваться хирургическое рассечение спаек.
Внутрибрюшинная химиотерапия
Некоторым пациентам назначают внутрибрюшинную химиотерапию — химиопрепарат вводят в высоких дозах в брюшную полость, иногда предварительно нагрев его до 41 градуса (такую химиотерапию называют гипертермической). Это помогает уменьшить асцит. Проводят системную химиотерапию.
Один из новых препаратов для лечения асцита у онкологических больных — моноклональное антитело Катумаксомаб. Его также вводят внутрибрюшинно. Катумаксомаб взаимодействует с рецепторами опухолевых и иммунных клеток и индуцирует иммунную реакцию. Но препарат действует лишь на раковые клетки, обладающие определенными молекулярно-генетическими характеристиками.
Хирургическое лечение
Некоторым пациентам показана оментогепатофренопексия. Во время этой операции сальник подшивают к печени или диафрагме. Благодаря возникновению такого контакта улучшается всасывание асцитической жидкости.
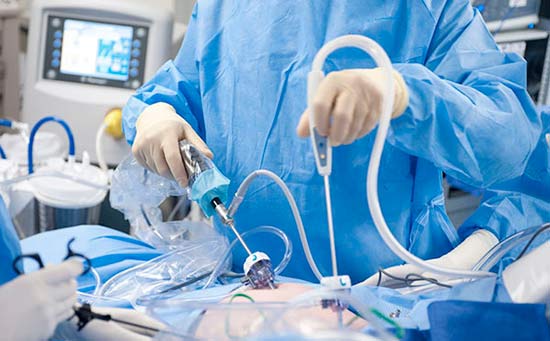
В качестве паллиативного хирургического вмешательства прибегают к перитонеовенозному шунтированию. В брюшную полость устанавливают катетер, который соединяет ее с венозной системой. Катетер оснащен клапаном — он открывается, когда давление в брюшной полости превышает центральное венозное давление. При этом происходит сброс жидкости в вены.
Деперитонизация стенок брюшной полости — вмешательство, во время которого хирург удаляет участки брюшины, тем самым создавая дополнительные пути для оттока асцитической жидкости.
Применяются и другие виды хирургического лечения.
Прогноз при асците у онкологических больных
Обычно асцит возникает на поздних стадиях рака, ухудшает прогноз для онкологического пациента. При злокачественных опухолях, осложнившихся асцитом, отмечается низкая выживаемость. Паллиативное лечение помогает улучшить качество жизни, несколько увеличить ее продолжительность. Врач должен тщательно оценить состояние пациента, выбрать оптимальные методы лечения, исходя из их потенциальной эффективности и рисков.
Цены
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара — 50000 руб.
В цену включено:
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Удаление жидкости из брюшной полости проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении рака и знаем, что можно сделать.
Запись
на консультацию
круглосуточно
Источник


