Рак поджелудочной железы тромб
Патология в поджелудочной железе не относится к часто встречающейся, она отличается неблагоприятным прогнозом выживаемости, который составляет около 15% случаев.
Длительное время онкологический процесс в поджелудочной протекает практически бессимптомно. Клиническая картина становится заметной, когда онкоформирование распространилось по организму.
Медицинская справка
Поджелудочная железа включает в себя тело, головку, хвост. Орган связан с желудком, кишечником и желчным пузырем. Железа выделяет в кишку пищеварительные ферменты, вырабатывает инсулин и различные гормоны.
Чаще всего у пациентов диагностируется аденокарцинома, реже – ацинарно-клеточная и плоскоклеточная онкология, цистаденокарцинома и прочие.
Признаки на ранней стадии
Симптоматика чаще всего проявляется на поздних стадиях патологии, когда онкоформирование сдавливает близлежащие органы. При внимательном отношении к собственному организму, человек может обнаружить некоторые симптомы на ранних этапах.
Боли
Одним из первых проявлений патологии является болевой синдром. Он может выражаться разной интенсивностью – от острых приступов до легкого дискомфорта. Боль появляется, когда новообразование прорастает в нервные окончания.
Синдром может проявляться в разных частях организма в зависимости от того, какой отдел поджелудочной поражен:
- вся железа – опоясывающий характер боли;
- хвост – с левой стороны верхней части живота.
Многие путают симптом с панкреатитом и не обращаются к специалистам. За это время рак прогрессирует. Чтобы болевые ощущения не проявлялись, следует пересмотреть рацион, отказавшись от острой и жирной пищи, алкоголя.
Боль можно снизить медикаментозно. Для этого пациенту вводится обезболивающий препарат непосредственно в орган. Проводится это с эндоскопически-ультразвуковым обследованием. Процедура занимает 5 минут, ее эффективность проявляется в 75% случаев.
Тяжесть в правом подреберье
Симптом может проявляться при поражении головки органа. Больной ощущает тяжесть либо дискомфорт в правом подреберье. Раньше специалисты считали, что прорастание новообразования в головке не сопровождается болью или тяжестью.
Связан дискомфорт со сдавливанием нервных стволов, закупоркой протоков, обострением панкреатита, который сопутствует болезни.
Симптом снимается разрушением нервных окончаний при помощи спирта и обезболивающего, которые вводятся непосредственно в орган.
Расстройство стула
Проблемы с работой кишечника проявляются диареей. Симптом объясняется проблемой в поджелудочной. Поражение органа нарушает его структуру, снижается его внешнесекреторная функция. Поджелудочная не вырабатывает достаточное количество ферментов, из-за чего страдает работа двенадцатиперстной кишки.
Длительная диарея опасна обезвоживанием организма и развитием анемии. Это пагубно сказывается на ослабленном из-за онкоформирования в организме. При запущенной диареи пища выходит непереваренной и наступает смерть пациента.
Для налаживания работы кишечника требуется восстановить работу поджелудочной, сбалансировать питание, принимать лекарственные препараты, содержащие ферменты.
Желтуха
Осложнение проявляется изменением цвета кожных покровов, глаз, слизистых оболочек. Они становятся желтоватыми. Моча становится темной, стул обесцвечивается, пациента может беспокоить кожный зуд. Со временем цвет кожных покровов становиться зеленоватым.
Происходит механическая желтуха, когда раковое новообразование сдавливает желчный проток и в организме накапливается большое количество билирубина.
Постепенно наступает ухудшение работы печени и почек, появляются интенсивные кровотечения, затем следует смерть больного.
Убрать симптом позволит только хирургическое вмешательство, которое устранит причину сдавливания протока и восстановит отток желчи.
Более подробно и наглядно о признаках ранней стадии рассказывают специалисты в этом видео:
Признаки последних стадий
Распространение рака железы приводит к увеличению симптомов. Часть их связана с плохим функционированием поджелудочной. Другие симптомы появляются из-за разрастания патологического образования.
Устранение многих нежелательных симптомов требует хирургического вмешательства. Однако поджелудочная расположена между жизненно важными органами, что затрудняет доступ к ней.
Даже опытные хирурги не всегда берутся за манипуляции над железой, поскольку высок риск летального исхода из-за послеоперационных осложнений.
Интоксикация
Отравление организма проявляется слабостью и быстрой утомляемостью. Пациент постоянно хочет спать, отказываясь от пищи. Может нарушаться работа сердца, резко изменяться артериальное давление, повышаться температура. Вместо сонливости пациент может мучиться бессонницей, страдать от головокружений. Признаки интоксикации проявляются у всех по-разному.
Связана интоксикация с распадом первичного очага и распространением его частиц по организму через кровеносную систему. Происходит процесс самоотравления, когда злокачественные частицы заражают и инфицируют все участки организма.
Снятие симптомов подразумевает очистку крови от патологических веществ. Для этого можно провести перитонеальный диализ, энтеросорбцию либо диурез. Наименее щадящим является энтеросорбция, когда пациенту прописывается сорбент, который следует принимать несколько дней.
Увеличение селезенки
С помощью прощупывания у пациента может быть выявлено увеличение селезенки. Для подтверждения диагноза используется метод КТ. Также пациент может ощущать боль в животе, зуд, кишечные кровотечения, слабость.
Происходит увеличение органа из-за сжатия новообразованием селезеночной вены. Это препятствует оттоку крови из органа.
Для устранения проблемы требуется наладить отток крови по селезеночной вене. Сделать это возможно только оперативным путем.
Тромбофлебит нижних конечностей
Многие ученые связывают тромбоз в нижних конечностях с последующим развитием онкологии. У части пациентов, которые обратились с проблемой в нижних конечностях, спустя год развивался рак.
Проявляется тромбофлебит болью и покраснением в области варикозных вен. Это происходит из-за воспаления венозных стенок и образования тромбов. Опасным симптомом является отек всей голени или даже ноги. Помимо боли у пациента может поднять температура тела.
Не проведенное вовремя лечение может привести к заражению крови, венозной недостаточности, отрыву тромба. Все это приводит к летальному исходу.
Если раковая патология уже диагностирована, то тромбофлебит свидетельствует о развитии метастаз. Еще в 1856 году ученый Арманд Труссо обнаружил связь между мигрирующим тромбофлебитом и онкоформированием в поджелудочной железе.
Для предотвращения осложнений проводится противовоспалительная терапия с помощью препаратов и компрессов. Возможно применение медикаментов, которые рассасывают тромбы. В некоторых случаях требуется хирургическое вмешательство. Современные специальные зонды отсасывают кровяные образования.
Внутренние кровотечения
Кровотечения, связанные с онкологией относятся к наиболее опасным факторам для жизни больного. Они возникают спонтанно, угрожая жизни человека. Больного должно насторожить такое проявление как рвота «кофейной гущей» поскольку так из организма выходит кровь. Другими признаками является кровь в стуле, слабость и головокружение.
Кровотечение происходит из-за разрушения стенок онкоформирования и входящих в него кровеносных сосудов. Причиной разрушения образования может стать удар, давление о другие органы либо чрезмерное разрастание патологии.
Спасти жизнь пациента можно только с помощью хирургического вмешательства, которое проводится незамедлительно. Специалист должен удалить опухоль, являющуюся источником кровотечения.
Асцит
Накопление в брюшине небольшого количества жидкости является нормальным физиологическим процессом, поскольку человек ежедневно поглощает ее в большом количестве. Насторожить должны тупые боли в брюшине, чувство тяжести, затрудненность дыхания. К этому добавляется нарушения стула и мочеиспускания. Возможно формирование пупочной грыжи, отек ног.
Все эти проявления связаны с чрезмерным скоплением жидкости в брюшине. Пациент может носить в себе 5-20 литров лишней жидкости.
Небольшой асцит развивается на первых стадиях онкологического процесса, а тяжелая форма связана с поздними стадиями. Раковый очаг в поджелудочной нарушает водно-солевой обмен, циркуляцию жидкости.
Лечение бывает медикаментозным с применением мочегонных препаратов, нормализующих обмен и уменьшающих образование жидкости. Возможно проведение прокола брюшной стенки с установкой системы для вывода жидкости. Процесс контролируется УЗИ. В некоторых случаях проводятся хирургические операции. Они направлены на выведение большого количества жидкости.
Общие признаки
Большинство онкоформирований проявляются только на поздних стадиях своего развития. Часто их путают с обычным недомоганием и не обращаются к специалистам, пока не проявятся местные симптомы.
При раке железы часто встречаются следующие симптомы:
- ухудшение состояния – в медицинской литературе симптом называется кахексия, он подразумевает потерю веса, утрату аппетита, слабость;
- анемия – симптом связан с изменением крови, выражается бледной кожей, головокружениями;
- обильное потоотделение – наблюдается симптом одинаково на всех участках кожи;
- проблемы с иммунитетом – связаны с истощение организма в борьбе с онкологическим процессом, приводят к развитию инфекций, проявляются даже на первых стадиях, но редко распознаются.
Последние стадии патологии приводят к изменениям в психике, болям во всем теле, воспалительным процессам.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Сначала закупорка сосуда. Тромбоз при онкологии может стать первым проявлением опасной болезни: злокачественное новообразование еще не выявлено, а венозный тромб указывает на возможное наличие карциномы.
 Закупорка вены может стать признаком растущей карциномы
Закупорка вены может стать признаком растущей карциномы
Тромбоз при онкологии
Вторая
по частоте причина. Тромбоз при онкологии может убить раньше карциномы. Ни
врач, ни пациент еще не догадываются о наличии злокачественного
новообразования, а свертывающая система крови уже среагировала. Образующиеся венозные
тромбы – это сигнал, который посылает организм, борющийся с раковой опухолью.
Чаще всего бывают 2 варианта развития событий:
- Маленькая
по размерам невыявленная опухоль и мигрирующие тромботические осложнения
(синдром Труссо); - Найденный
прогрессирующий рак сопровождается выраженными тромботическими нарушениями в
сосудистой системе.
Да,
карцинома убивает чаще, но второй по частоте причиной неблагоприятного исхода
злокачественной опухоли является тромботическая закупорка крупных сосудистых
стволов.
Механизм тромботической закупорки сосудов
Стандартное
формирование тромба в венах происходит под влиянием и на фоне 3 факторов:
- Замедление
тока крови; - Внутреннее
повреждение сосудистой стенки; - Повышение
склонности крови к формированию сгустка (гиперкоагуляция).
Типичный
тромбоз при онкологии чаще всего обусловлен нарушениями в свертывании крови и
сосудистой травмой. Разрастающаяся опухоль оказывает негативное влияние на
обменные процессы: выброс в сосудистое русло множества биологически активных веществ
приводит к гиперкоагуляции. Прорастание в вены и артерии травмирует сосудистую
стенку, а замедление кровотока происходит на фоне ухудшения общего состояния
пациента. У онкологических больных чаще всего выявляются:
- Тромбы в глубоких венах голеней (около 40%);
- ТЭЛА (20%).
Далеко
не всегда тромботические проблемы обнаруживаются прижизненно. И многое зависит
от вида злокачественной опухоли.
Сочетание опухоли и тромба
Закупорка
в сосудистой системе характерна для следующих видов онкологии:
- Рак
поджелудочной железы (хвост и тело); - Новообразование
в желудке; - Рак
легкого; - Опухоль
в яичниках.
Значительно
реже опасная для жизни закупорка сосудистых стволов происходит при раке
молочных желез, простаты, толстого кишечника и почек. При этом важно понимать –
хирургическое вмешательство может стать одним из стимулирующих факторов,
запускающих тромботическое осложнение. Любая операция у онкобольного повышает
риск тромбоза почти на 70% (при отсутствии опухоли риск закупорки сосудов у
пациента после хирургического вмешательства составляет около 30%). К
дополнительным негативным факторам относятся:
- проведение химиотерапии;
- длительная гормонотерапия;
- опухоль, локализующаяся в малом тазу;
- механическая травма с последующим малоподвижным образом жизни.
Врач-онколог
знает, что такое тромбоз при онкологии, поэтому всегда будет учитывать эту
опасность при проведении лечебных мероприятий.
Профилактика тромбообразования при онкологии
Лучше
предвосхитить жизнеугрожающие осложнения, чем пытаться вытащить пациента с того
света. Профилактика тромботических осложнений проводится на всех этапах
обследования и лечения. К стандартным мероприятиям относятся:
- Оценка
состояния свертывающей системы крови по анализам крови; - Использование
компрессионного трикотажа (эластичные бинты или специальные чулки) при любом варианте
хирургических процедур и на фоне проведения противоопухолевой терапии; - Прием
лекарственных средств, препятствующих формированию тромбов в венах.
Предупредить
тромбоз в онкологии – важнейшая задача врача-онколога, особенно если выявлен
высокий риск осложнений. Каждому пациенту надо в обязательном порядке выполнять
назначения доктора: ношение компрессионных чулок до и после операции – это не
блажь врача, а эффективное предупреждение закупорки вен и сохранение жизни
пациента.
Запись опубликована в рубрике Онкология с метками карцинома, онкология, опухоль, осложнения, рак. Добавьте в закладки постоянную ссылку.
Источник
Тромбоз воротной вены (ТВВ) – это процесс образования тромба вплоть до полной окклюзии просвета основного ствола и ветвей воротной вены с прогрессирующим нарушением кровотока в печени и ЖКТ. Прижизненные случаи тромбоза воротной вены впервые описали основоположники и корифеи русской медицины С.П. Боткин (1862) и Н.Д. Стражеско (1934) [1–3]. Среди зарубежных клиницистов первое описание ТВВ принадлежит Вalfur и Stewart (1868) на примере пациента со спленомегалией, асцитом и варикозно расширенными венами [1, 2]. К сожалению, четких статистических данных по данной патологии ни в нашей стране, ни за рубежом нет. По данным аутопсий, в США частота портальных тромбозов колеблется от 0,05 до 0,50% [4, 5]. В европейской популяции ТВВ обусловлено до 10% всех случаев портальной гипертензии, в то же время в развивающихся странах эта цифра достигает 40% [6, 7]. Частота ТВВ у больных циррозом печени (ЦП) и портальной гипертензией, по разным литературным данным, колеблется от 2 до 43% [4, 6]. При пересадке печени частота развития ТВВ варьирует от 2 до 26% [6]. Известно, что ТВВ часто возникает у больных гепатоцеллюлярной карциномой (до 30%). В 50% случаев причина остается неустановленной.
Клиническая картина зависит от локализации и протяженности ТВВ, быстроты его развития и природы предрасполагающего заболевания печени [8]. ТВВ может быть острым или хроническим, но прогноз всегда серьезный и часто неблагоприятный, т. к. его исходами являются либо желудочно-кишечные кровотечения, либо прогрессирование портальной гипертензии [4, 9].
Острый тромбоз быстро приводит к смерти либо вследствие печеночной недостаточности, либо из-за развития инфаркта кишечника (с развитием перитонита, полиорганной недостаточности), либо массивного кровотечения [4, 10]. Сочетание ТВВ с тромбозом брыжеечных вен в основной массе случаев приводит к смерти пациента.
Процесс может быть хроническим, когда заболевание развивается постепенно, т. е. кровоток в воротной вене не прекращается полностью, а лишь несколько снижается из-за тромба, который со временем растет и в последующем закрывает просвет частично или полностью. При хроническом, медленно текущем процессе кровь из органов брюшной полости устремляется в обход воротной вены по портокавальным анастомозам [3, 11]. Хронический ТВВ чаще протекает по типу некоторых других заболеваний органов брюшной полости и трудно диагностируется.
Патогенез ТВВ до конца не ясен. Возникновение ТВВ, как и других венозных тромбозов, может быть объяснено триадой Вирхова, включающей следующие элементы:
– травма стенки вены;
– снижение скорости кровотока в воротной вене: вследствие сдавления сосуда извне опухолью, рубцами, при хронической сердечной недостаточности, констриктивном перикардите, синдроме Бадда – Киари (тромбоз печеночных вен);
– повышение свертываемости крови [10, 12, 13] и/или изменение соотношения ее клеточных элементов (при миелопролиферативных заболеваниях, антифосфолипидном синдроме, после спленэктомии, в послеоперационном периоде, особенно у онкологических больных: сопровождают воспалительные заболевания, отмечаются на фоне приема пероральных контрацептивов) [13–15].
ТВВ может возникать при таких заболеваниях и клинических состояниях, как ЦП, рак печени и поджелудочной железы, аппендицит, хронический панкреатит, хронические воспалительные заболевания кишечника (язвенный колит, болезнь Крона), холангит, при гематологических заболеваниях, обусловливающих повышение свертываемости крови (полицитемия) [6, 7, 15–17], травмы, ожоги, сепсис, беременность / послеродовый период, прием оральных контрацептивов, трансплантация печени. В отдельную группу риска по возникновению ТВВ можно отнести женщин, у которых в последнем триместре беременности или в родах развилась эклампсия, которая сопровождается ДВС-синдромом – свертыванием крови во всех кровеносных сосудах, не исключая воротную вену.
Каждый тромбоз имеет 2 стадии: организация тромба и его реканализация – разрушение части тромба и возобновление кровотока по вене. Исход тромбоза различен и может идти по двум путям. В случае мелкого тромбоза может произойти аутолиз тромба под действием протеолитических ферментов лейкоцитов. Крупные тромбы подвергаются процессу замещения соединительной тканью, т. е. организации тромба. По мере того как тромботические массы замещаются соединительной тканью, в них появляются щели или каналы, выстланные эндотелием, происходит так называемая реканализация тромба. Позже выстланные эндотелием каналы превращаются в сосуды, содержащие кровь, в таких случаях говорят о васкуляризации тромба, что нередко восстанавливает проходимость сосуда для крови. Однако организaция тромба не всегда заканчивается его канализацией и васкуляризaцией. Возможны обызвествление тромба, его петрификация; в венах при этом иногда возникают камни – флеболиты [2, 4, 12, 18, 19].
Из всего вышеизложенного следует, что ТВВ является актуальной медицинской проблемой, т. к. четких алгоритмов диагностики и профилактики данного заболевания в настоящее время не существует, невзирая на мощный арсенал современных диагностических возможностей.
В нашей клинике мы неоднократно лечили и лечим пациентов с различными поражениями печени, однако случай тромбоза портальной вены мы встретили впервые.
Пациент Б.В.Н., 1967 г. р. (49 лет). Поступил в гастроэнтерологическое отделение нашей клиники 25.07.2016 г. с направительным диагнозом: острый панкреатит, болевая форма. Хронический гепатит алиментарно-токсического генеза, высокой степени активности.
Жалобы при поступлении на общую слабость, боли в правом подреберье, околопупочной области, тошноту, потерю аппетита.
История настоящего заболевания: в анамнезе язвенная болезнь 12-перстной кишки, последнее обострение 1 мес. назад, лечился по месту жительства. Внезапное ухудшение самочувствия 15.07.2016 г. после погрешности в диете, когда появились интенсивные боли в эпигастральной области, правом подреберье, общая слабость. Самостоятельно принимал ибупрофен, боли уменьшились. Обратился к врачу. Амбулаторно выполнено УЗИ брюшной полости: признаки реактивного панкреатита. Госпитализирован для уточнения диагноза, лечения.
Эпидемиологический анамнез: в течение 3-х лет в эндемичные районы не выезжал, живет и работает в Москве. Контактов с профессиональными вредностями, химическими и бытовыми ядами не имел, лекарственных препаратов регулярно не принимал. Со слов пациента известно, что ранее злоупотреблял спиртными напитками.
Аллергические реакции, лекарственную непереносимость каких-либо препаратов отрицает.
Перенесенные заболевания: детские инфекции, ОРВИ.
Состояние при поступлении: удовлетворительное. Сознание ясное. Телосложение правильное, нормального питания (рост – 168 см, вес – 85 кг). Т тела – 36,7° С. Кожные покровы смуглые, отмечается иктеричность склер. Выраженные отеки стоп, голеней. Периферических отеков, варикозного расширения вен нижних конечностей нет. Перкуторный звук легочный. В легких дыхание везикулярное, хрипов нет. ЧДД – 16/мин. Область сердца визуально не изменена. Границы относительной тупости – в пределах нормы. Тоны сердца звучные, ритм правильный. ЧСС – 78 уд/мин. АД – 120/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот при пальпации мягкий, болезненный в верхней половине живота, симметричный. Симптомов раздражения брюшины нет. Печень и селезенка не пальпируются.
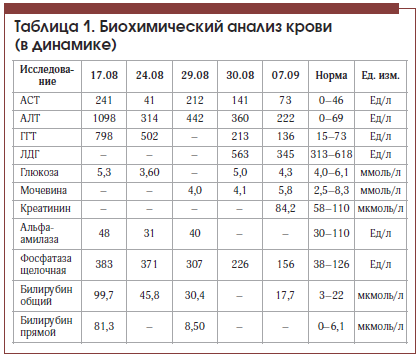
В отделении гастроэнтерологии у пациента выявлены высокий уровень трансаминаз: АлТ – 1098 Ед/л, АсТ – 241 Ед/л, щелочная фосфатаза – 383 Ед/л, ГГТ – 798 Ед/л, повышение уровня общего билирубина до 99,7 мкмоль/л (4 N), прямого – до 81,3 мкмоль/л (13 N). При этом альфа-амилаза – 48 Ед/л (в пределах нормы).
Диагноз пациента при поступлении был неясен. Проведены следующие обследования:
Анализ крови на ВИЧ, RW – не обнаружено.
Анализ крови на гепатиты: HBsAg, антитела к HCV – не обнаружено.
Анализ крови на белок и фракции – в пределах нормы.
Коагулограмма: все показатели коагулограммы при динамическом наблюдении оставались в пределах нормы.
Анализ мочи клинический – в пределах нормы.
Альфа-амилаза мочи: 114 (Норма: 0–700).
ЭКГ: синусовый ритм, ЧСС – 79 уд/мин. ЭОС – нормальная. Замедление внутрижелудочковой проводимости по правой ножке пучка Гиса. Признаки нагрузки на левый желудочек.
На рентгенограмме органов грудной клетки в 2-х проекциях легочные поля обычной пневматизации. Легочный рисунок не деформирован. Корни легких структурны. Тень сердца и аорты обычных формы и размеров. Синусы свободны.
УЗИ органов брюшной полости от 15.08.2016 г. (амбулаторно). Выраженный метеоризм. Желчный пузырь расположен в типичном месте, изогнут в области шейки, размеры – 7,8 × 2,1 см, стенка толщиной 0,3 см, содержимое гомогенное. Гепатикохоледох и внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках средней эхогенности, однородная, толщина правой доли – 13,2 см. Воротная вена – до 0,9 см. Поджелудочная железа в стандартном срезе, размеры: головка – 2,6 см, тело – 1,6 см, хвост – 2,6 см. Структура ее повышенной эхогенности, неоднородная, с участками сниженной эхогенности.
Заключение
: на момент исследования признаки реактивного панкреатита.
УЗИ органов брюшной полости от 19.08.2016 г. Желчный пузырь расположен в типичном месте, изогнут в шейке, размеры – 10,7 × 3,8 см, стенка толщиной 0,3 см, содержимое гомогенное. Холедох до 0,3 см, содержимое гомогенное. Внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках умеренно повышенной эхогенности, однородная, контуры ровные, четкие, толщина правой доли – 12,9 см, толщина левой доли – 9,0 см. Воротная вена – до 1,0 см. Желчные протоки долевые – до 0,5 см. Поджелудочная железа в стандартном срезе, форма обычная. Отмечается значительное диффузное утолщение паренхимы: головка – 3,3 см, тело – 1,6 см, хвост – 2,3 см. Контуры неровные, нечеткие, без признаков нарушения целостности. Паренхима гетерогенная, в области головы, по дорсальной поверхности гипоэхогенный участок размерами 2,2 × 1,7 см. Структуры железы дифференцированны, рисунок их нечеткий. Визуализированные фрагменты ГПП не расширены, стенки их с участками повышенной эхогенности. Признаков дополнительных организованных включений в проекции поджелудочной железы не выявлено. Селезенка размерами 8,9 × 3,7 см, структура ее средней эхогенности, однородная. Заключение: на момент исследования признаки диффузных изменений поджелудочной железы, наиболее выраженных в области головки, увеличения размеров желчного пузыря, признаки билиарной гипертензии.
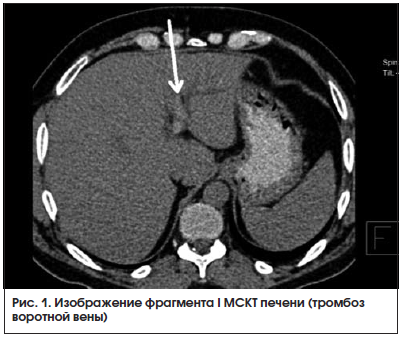
МСКТ органов брюшной полости от 22.08.2016 г. (рис. 1, 2): на серии аксиальных томограмм брюшной полости печень с четким и ровным контуром, в размерах не увеличена (транслобарный размер – 223 мм, КВР правой доли – 143 мм, ККР/ПЗР левой доли – 64/81 мм) и не выходит за край реберной дуги (при исследовании на выдохе). Паренхима печени однородной структуры, плотностью +49 – +53 HU. Внутрипеченочные желчные протоки не расширены. Холедох – до 5,6 мм. Желчный пузырь определяется в типичном месте, стенка его толщиной до 7 мм, слоистой структуры. В просвете пузыря рентгеноконтрастных конкрементов не определяется. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 16,3 мм. Начиная от уровня ее деления на правую и левую ветви, в проекции просветов последней и ее сегментарных вен в левой доле печени, на фоне выраженного отека и расширения перипортальных пространств определяются гиперденсные включения (до +81 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 24 × 19 мм. Поджелудочная железа с четким и волнистым контуром, толщина ее в области головки 36 мм, тела – 28 мм, хвоста – 24 мм. Дольчатость строения выражена удовлетворительно, практически не определяется на уровне головки железы. Паренхима железы неоднородной структуры, плотностью +25 – +35 HU. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка умеренно инфильтрирована, отечна вдоль головки железы. Селезенка обычных размеров, структура ее паренхимы однородная. Надпочечники Y-образной формы, толщина их структур до 4 мм, с наличием участков локального утолщения до 8 мм без изменений характеристик паренхимы слева в области тела. Почки обычных размеров, расположены в типичном месте. Полостная система не расширена. Паренхима однородной структуры, толщиной до 23 мм на уровне средних сегментов, с наличием уплотнений в проекции верхушек пирамидок с обеих сторон. Конкрементов в проекции ЧЛС не выявлено. Паранефральная клетчатка фиброзно перестроена с обеих сторон. Мочеточники осмотрены на протяжении до устьев. Просветы их не расширены. Конкрементов в проекции просветов не определяется. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение:
КТ-картина не позволяет исключить тромбоз в системе портальной вены. Изменения поджелудочной железы соответствуют острому отечному панкреатиту с преимущественным поражением головки поджелудочной железы. Хронический холецистит. Нодулярная гиперплазия надпочечника слева.

МСКТ органов брюшной полости от 06.09.2016 г. (в динамике на фоне лечения): на серии аксиальных томограмм брюшной полости: печень прежних размеров. Паренхима печени однородной структуры. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 15,0 мм, в одной из сегментарных вен левой ветви, на фоне умеренного отека и расширения перипортальных пространств определяется единичное гиперденсное включение (до +48 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 21 × 12 мм.
Поджелудочная железа прежних размеров и структуры. Паренхима железы неоднородной структуры. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка незначительно инфильтрирована вдоль головки железы. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение
: КТ-картина тромбоза в системе портальной вены с положительной динамикой. Хронический холецистит. При исследовании в динамике отмечаются значительное уменьшение количества тромботических масс в венах левой ветви портальной вены, умеренное улучшение денситометрических показателей паренхимы печени и поджелудочной железы с уменьшением размеров головки последней.
ЭГДС от 16.08.2016 г. Заключение: небольшая рубцовая деформация луковицы двенадцатиперстной кишки. Поверхностный гастродуоденит.
По результатам обследования в клинике был выставлен следующий диагноз:
Основной: острый панкреатит, болевая форма. Тромбоз воротной вены. Хронический алиментарно-токсический гепатит высокой степени активности.
Осложнения: синдром цитолиза, холестаза.
Сопутствующий диагноз: язвенная болезнь двенадцатиперстной кишки, ремиссия.
Пациент был переведен в хирургическое отделение, где осуществлялось дальнейшее лечение: диета ЩД 5; глюкозо-новокаиновая смесь + спазмолитики в/в капельно, платифиллин 0,2–2 мл в/м, р-р Рингера 500 мл в/в капельно, фамотидин 40 мг в/в капельно, эноксапарин 0,4 мл – по 0,4 мл п/к 2 р./сут, реополиглюкин 400 мл + гепарин 10 000 ЕД в/в 1 р./сут., панкреатин 10 000 Ед по 1 капс. х 3 р./сут.
На фоне лечения в состоянии пациента отмечена положительная динамика: регрессировал болевой синдром в животе, уменьшилась общая слабость, улучшился аппетит, в анализе крови отмечено значительное снижение уровня трансаминаз, билирубина (табл. 1), по данным контрольной МСКТ отмечено значительное уменьшение количества тромботических масс в левой ветви портальной вены. Пациент был выписан в удовлетворительном состоянии под наблюдение гастроэнтеролога поликлиники. С учетом показателей тромбоцитов в серии анализов крови (табл. 2) пациенту показана консультация гематолога для уточнения генеза тромбоцитоза и диагноза эритремии.
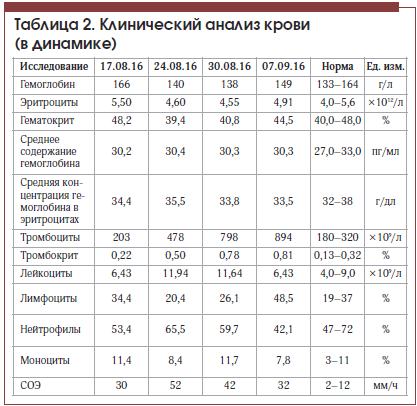
Анализ данного клинического случая продемонстрировал, что у пациента с острым панкреатитом (с отеком головки поджелудочной железы), алиментарно-токсическим гепатитом, сопровождающимся холестазом, тромбоцитозом неуточненного генеза (возможно, дебют эритремии) развился ТВВ, который, безусловно, осложнил течение заболевания.
Диагностика ТВВ у данного пациента осуществлена благодаря полученным данным МСКТ на 2-й день пребывания в стационаре, что позволило начать адекватную терапию, включавшую антикоагулянты. Информативность КТ при данной патологии доходит до 85% и позволяет получить данные о состоянии стенок сосудов, характере и степени поражения печени (например, с формированием кавернозных узлов), показать протяженность тромбоза [9, 10].
Предотвращение развития ТВВ является сложной и нерешенной до конца проблемой. Профилактика этой крайне опасной патологии состоит в своевременном выявлении и лечении болезней, которые могут стать причиной ее возникновения (хронический панкреатит, хронические воспалительные заболевания кишечника: язвенный колит, болезнь Крона, цирроз и рак печени, поджелудочной железы), что позволит предотвратить неблагоприятные последствия, указанные выше, и снизить летальные исходы.
Источник