Рак желудка поджелудочной железы толстой или прямой кишки
Рак желудочно-кишечного тракта очень распространен во всем мире. Частота его возникновения связана с особенностью современного образа жизни людей, включая режим и качество питания. Давайте рассмотрим, что понимают под термином рак ЖКТ, как распознать данный недуг и как его лечить?
Рак ЖКТ: особенности онкоопухоли

Выявление и лечение рака ЖКТ
Желудочно-кишечный тракт (ЖКТ) состоит из таких частей:
- пищевод (трубка, соединяющая ротовую полость с желудком);
- желудок. Это орган имеющий форму мешка. Желудок состоит из нескольких отделов. Чаще всего новообразования возникают в нижнем (пилорическом) отделе, который имеет переход в тонкую кишку. Желудок – это самое распространенное место локализации онкологии среди органов ЖКТ.
- кишечник. Он состоит из тонкой и толстой кишки, которая заканчивается анальным отверстием.
Рак или карцинома ЖКТ – это злокачественная опухоль, развивающаяся в слизистой оболочке органов пищеварительного тракта. Пищевод, желудок и кишечник связаны в единую систему, поэтому раковая опухоль одного из них может запросто перейти на другой.
Такие новообразования характеризуются достаточно быстрыми темпами роста. Они прорастают стенку органа, приводя к ее деформации, а далее могут распространяться на окружающие структуры. Также раковые опухоли способны образовывать метастазы, то есть вторичные опухоли в других органах.
У человека с карциномой желудочно-кишечного тракта появляются проблемы с перевариванием пищи, что негативно сказывается на всем организме. Возможно полное перекрытие просвета органа (стеноз). Это опасное состояние, которое требует скорой помощи.
Еще одна опасность болезни состоит в том, что первые симптомы рака желудочно-кишечного тракта зачастую возникают поздно, а на ранних стадиях заподозрить рак тяжело. Обнаруживают его либо случайно во время обследований, либо в запущенном состоянии, когда опухоль достигает больших размеров.
Причины возникновения рака желудочно-кишечного тракта
Исследования показали, что карциному ЖКТ чаще диагностируют у мужчин старше 55 лет. В развитии многих недугов играет роль бактерия Helicobacter pylori, поэтому ее наличие является фактором риска. Также на желудочно-кишечный тракт существенно влияет культура питания и рацион человека. Прием горячей, острой, слишком соленой, плохо пережеванной пищи, а также крепкие алкогольные напитки негативно воздействуют на систему пищеварения и приводят к развитию воспалительных болезней.
Существуют предраковые состояния, на фоне которых развиваются злокачественные опухоли:
- язвы;
- гастрит;
- метаплазия;
- лейкоплакия;
- пищевод Баррета
- язвенный колит;
- пернициозная анемия;
- дуоденогастральный рефлюкс;
- аденоматозные полипы;
- болезнь Менетрие;
- сидеропения.
Злокачественная трансформация возникает из-за изменений в строении слизистой оболочки, происходящих под действием длительного воспалительного процесса. Случится, это может не сразу, а через длительное время.
Интересный факт! Хронический гастрит становится причиной рака желудка в 70-80% случаев!
Другими факторами риска болезни являются:
- курение;
- ожирение;
- недостаток витаминов и микроэлементов в пище, употребление воды с нитритами и нитратами;
- онкология в семье;
- повреждение пищевода и желудка химическими веществами;
- атрофия желудка;
- наследственные заболевания (нейрофиброматоз 1, множественная неоплазия типа 1, синдром Горднера, синдром Линча и др.).
Также встречаются случаи развития опухолей после операций на органах ЖКТ.
Классификация рака ЖКТ
Опухоли ЖКТ классифицируют в зависимости от локализации.
Различают такие виды рака пищевода:
- рак шейной и верхнегрудной части пищевода;
- рак среднегрудной части;
- нижнегрудной;
- брюшной.
Рак желудка делят на:
- рак пилорического (выходного) отдела);
- карциному тела желудка;
- карциному малой кривизны;
- и кардиального отдела.
Рак кишечника подразделяется на:
- рак толстой кишки (колоректальный);
- рак тонкой кишки.
По гистологическому типу рак ЖКТ может быть:
- железистым или аденокарцинома;
- плоскоклеточным;
- железисто-плоскоклеточным;
- мелкоклеточным;
- недифференцированным;
- перстневидноклеточным.
Интересный факт! Чаще всего встречается аденокарцинома. На втором месте стоит плоскоклеточный рак.
Есть 3 формы злокачественных опухолей ЖКТ:
- язвенная (растет экзофитно в просвет органа);
- узловая или полипозная (имеет форму цветной капусты, по мере роста перекрывает просвет органов);
- инфильтративная (диффузная).
Развивается в подслизистом слое, чаще охватывает органы циркулярно, то есть по кругу. Выглядит такая опухоль как беловатая утолщенная слизистая оболочка, на фоне которой могут возникать изъязвления.
Симптомы и признаки рака ЖКТ
Симптомы рака ЖКТ отличаются в зависимости от локализации опухоли, но есть у них нечто общее. Зачастую больные жалуются на слабость, усталость, потерю веса. Причиной такого состояния является ограничение поступления пищи в организм, а также раковая интоксикация.
При поражении пищевода, когда новообразование достигает больших размеров, наблюдается затрудненное глотание (дисфагия), что связано с перекрытием просвета органа. Некоторые люди испытывают боль при глотании. Другими симптомами карциномы этой локализации являются ноющая боль за грудиной и в спине, обильное слюнотечение.
Поздними проявлениями недуга могут стать изжога, срыгивания, тошнота, неприятный вкус во рту и запах изо рта. Эти явления появляются из-за нарушения обмена веществ и снижения качества окислительных процессов. О метастазах могут свидетельствовать кашель, осиплость голоса, удушье.
Признаки рака ЖКТ в желудке – это:
- боль и дискомфорт в животе;
- чувство переполненности и ранее насыщение (в некоторых случаях больные, наоборот, постоянно испытывают голод и не могут насытиться);
- тошнота и рвота;
- потеря аппетита;
- диспепсические расстройства.
Важно! При раке ЖКТ может возникнуть кровотечение. О нем свидетельствует рвота с кровью и кровь в стуле.
Признаки рака кишечника:
- запор или диарея;
- изменение цвета стула;
- желтуха;
- тошнота, рвота;
- боль и вздутие живота.
Обратите внимание! Симптомы рака ЖКТ на ранних стадиях зачастую малозаметные. Когда есть выраженные отклонения, то это говорит о запущенности процесса.
Диагностика заболевания
Диагностика рака ЖКТ начинается с тщательного сбора анамнеза и внешнего обследования пациента. Врач прощупывает живот на наличие увеличенных органов и лимфатических узлов, обращает внимание на цвет кожных покровов человека, общее состояние, осматривает ротовую полость.
При подозрении на колоректальный рак необходимо провести пальпаторное обследование прямой кишки.
Чтобы поставить диагноз используют:
- Рентгенографию с контрастированием барием. Такая методика позволяет подтвердить наличие опухоли в желудке, пищеводе или кишечнике, ее локализацию, размер, протяженность и различные осложнения.
- Эндоскопию. Это более совершенный способ. С ее помощью можно осмотреть органы изнутри. При этом не делают никаких разрезов. Гибкая трубка с камерой на конце вставляется через рот или в анальное отверстие (при обследовании кишечника).
- Биопсию. Во время эндоскопического обследования зачастую делают биопсию (берут фрагмент опухоли для микроскопического исследования). Такая процедура является обязательным пунктом в диагностике злокачественных образований, так как только биопсия дает возможность установить тип и форму онкологии.
- Лабораторные анализы, среди которых биохимический анализ крови и суточный анализ мочи. Дело в том, что опухоли желудочно-кишечного тракта способны продуцировать различные вещества или гормоны. Во время анализа устанавливают, есть ли отклонения в показателях этих веществ, которые называют онкомаркеры.
Какие онкомаркеры сдавать при возможном раке ЖКТ? Один из онкомаркеров, который свидетельствует о нейроэндокринных опухолях – это хромогранин А. В моче часто повышается уровень серотонина.
Для обнаружения метастазов в окружающих органах и структурах (лимфатических узлах, кровеносных сосудах, мышцах и т.д.) проводят КТ и УЗИ брюшной или грудной полости, а также забрюшинного пространства. Кроме того может понадобиться трахеобронхоскопия (для обследования бронх) и лапароскопия (для обследования брюшины).
Более совершенные методики для поиска метастазов в любом участке тела – это МРТ (применяют магнит) и ПЭТ (проводится с помощью радионуклидного вещества, которое вводится в вену).
Если были обнаружены метастазы, то их также нужно взять на биопсию. Из лимфатических узлов материал берут с помощью специального шприца, для исследования внутренних органов может потребоваться хирургический надрез.
Лечение рака желудочно-кишечного тракта
Лечение рака ЖКТ состоит из хирургического удаления опухоли в сочетании с химиотерапией и/или облучением. Наиболее распространенным и эффективным методом считается операция. Остальные применяются как дополнение и не столь существенно влияют на прогноз жизни для больного.
Выбор лечения рака ЖКТ зависит от распространенности процесса:
- На самых ранних стадиях, когда опухоль находится только в слизистой оболочке, могут выполнить эндоскопическую резекцию. На конец эндоскопа устанавливают специальный наконечник для резекции, вводят трубку через рот в пищевод, желудок или двенадцатиперстную кишку и удаляют новообразование. Контроль над операцией производится через камеру, которой оснащен эндоскоп.
- При небольших опухолях практикуют широкое иссечение: вырезают новообразование с несколькими сантиметрами окружающей ткани.
- Лучшие показатели при лечении распространенных онкоопухолей наблюдают после проведения резекции. Это операция, во время которой через разрез в животе удаляют часть органа с опухолью или полностью весь орган. Конечно, выполнить тотальную резекцию удается не всегда в связи с распространенностью раковых клеток на большом расстоянии. В таких случаях задачей врача является удалить максимально возможный объем новообразования (субтотальная резекция) и восстановить функциональность желудочно-кишечного тракта, чтобы человек смог нормально питаться. Кроме части пораженного органа при необходимости удаляют лимфатические узлы, а также другие поврежденные органы (кишечник, селезенку и т.д.). Такие операции довольно тяжелые, поэтому летальность составляет от 5 до 10%. После операции полученный материал отправляют в лабораторию и исследуют под микроскопом, чтобы определить результат лечения и тактику дальнейшей терапии.
Интересный факт! тотальная резекция – это когда по краям удаленной ткани не обнаруживают раковые клетки.
После операции необходимо провести пластику удаленных фрагментов. Врач должен подобрать наиболее рациональный метод пластики, чтобы максимально просто восстановить анастомоз. Лучшие показатели отмечены при одномоментных операциях.
Стоит отметить, что большинство больных карциномой ЖКТ – это пожилые люди, а, как известно, у них часто есть другие сопутствующие патологии (в частности сердечно — сосудистой и дыхательной систем). Из-за этого возможности хирургического лечения значительно ограничиваются. Чтобы определить показания к операции, нужно пройти ряд тестов, иначе лечение может закончиться летальным исходом.
Тем больным, которым противопоказана операция, оказывают паллиативную помощь. Она может состоять из химиотерапии, облучений, симптоматической терапии. При наличии осложнений, таких как стеноз, проводят операцию по наложению обходного анастомоза. Также могут провести гастростомию (создание искусственного входа в желудок через брюшную полость) или колостомию (выводят участок кишки в стенку живота, создавая колостому для опорожнения).
Химиотерапия при раке ЖКТ применяется до операции для уменьшения размера опухоли или после (для уничтожения ее остатков). Предоперационная химиотерапия оказывает положительный эффект на дальнейшую резекцию и снижает вероятность местных рецидивов. Врачи назначают несколько цитостатических препаратов по определенной схеме.
Представлены схемы химиотерапии для разных видов рака ЖКТ
Схема ХТ 1 линии при раке пищевода:
- Платидиам 100 мг/м2 (в 1-й день курса);
- Этопозид 120 мг/м2 (в 3, 4 и 5 день);
- 5-фторурацил 500 мг/м2 (1 и 8 день).
Схема ХТ 2 линии при раке пищевода:
- Платидиам 100 мг/м2 (в 1-й день);
- Этопозид 120 мг/м2 (в 3, 4 и 5 день);
- Фармарубицин 30 мг/м2 (3 и 10 день).
Химиотерапевтическая схема при раке желудка:
- Доксорубицин 20-30 мг/м2 (1 и 8 день);
- Вепезид 120 мг/м2 (5, 6, 7 день);
- Платидиам 70-80 мг/м2 (в 3 день курса).
Химиотерапевтическая схема при раке желудка:
- Белюстин 80 мг/м2 (в 1 день);
- Вепезид 120 мг/м2 (3, 4, 5 дни);
- 5-Фторурацил 500 мг/м2 (1, 8, 15 день).
Схема для лечения рака прямой кишки:
- Оксалиплатин 85 мг/м2 (в 1, 15, 29 дни);
- Кальция фолинат 500 мг/м2;
- Фторурацил 500 мг/м2 (1-й, 8-й, 15-й, 22-й, 29-й дни).
Зачастую цитостатики вводят внутривенно, но при злокачественных новообразованиях желудка такой подход не дает выраженного эффекта, в связи, с чем применяют внутриартериальную полихимиотерапию, которая подразумевает введение препаратов в артерии, питающие опухоль (левая желудочная артерия или правая желудочно-сальниковая). Для повышения результативности противоопухолевой терапии используют локальную гипертермию: опухоль нагревают до 40-44°.
Дооперационная лучевая терапия проводится за 2 недели до операции. Она дает возможность расширить показания к радикальному лечению, снизить риск рецидивов и метастазирования. Если не получается ее использовать по тем или иным причинам, то для небольших, хорошо отграниченных опухолей целесообразно назначать облучения спустя 20-25 дней после операции.
Классический вариант лучевой терапии предполагает 5 сеансов облучения с суммарной дозой от 20 до 45 Гр, в зависимости от размера новообразования (количество сеансов может быть больше!). Лучи направляют на опухоль и зоны расположения лимфатических узлов возможного метастазирования. Эффективным считается внутриполостное облучение: зонд с радиоактивным веществом вводится через пищевод до места расположения онкоочага. Также могут провести интраоперационную ЛТ с СОД 20-40 Гр.
Лучевая терапия является основным методом лечения для нерезектабельных больных. У 30-40% таких пациентов облучения позволяют добиться исчезновения тягостных симптомов.
Больным со злокачественными опухолями пищевода, желудка или кишечника нужно избегать физических нагрузок и соблюдать диету. Диета при раке ЖКТ включает отказ от жирной и тяжелой пищи, алкоголя, приправ и специй. Нужно питаться свежими измельченными овощами, крупами, супами, нежирным мясом.
Альтернативные методики лечения рака ЖКТ
Некоторым больным могут предложить альтернативные методы, заменяющие хирургию. Например, существует криохирургия, которая использует жидкий азот для замораживания раковой ткани. Также опухоль можно уничтожить с помощью ультразвука, лазера, радиотерапии.
Радиотерапия – это разновидность лучевой терапии, при которой используют облучения высокой дозой радиации. Луч направляется четко на опухоль, вследствие чего ее клетки умирают. Также есть вариант лучевой терапии, при которой радиоактивное вещество помещается внутрь опухоли. Называется этот способ – брахитерапия.
В настоящее время развивается методика гормонотерапии: пациенту вводят препараты-аналоги соматостатина. Это предотвращает выработку гормонов опухолью и замедляет ее рост.
Дополнительно во время лечения рака ЖКТ могут проводить иммунотерапию интерфероном. Она стимулирует иммунную систему человека, помогая организму лучше работать и бороться с опухолевой интоксикацией.
Метастазы и рецидив при раке ЖКТ
Метастазы при раке желудка, кишечника или пищевода распространяются несколькими способами:
- Имплантационно (происходит увеличение объема опухоли и прорастание в соседние структуры);
- Гематогенно (раковые клетки отрываются от первичной опухоли, попадают в кровоток и распространяются с током крови в любую часть организма);
- Лимфогенно (по лимфатической системе).
Метастатические опухоли имеют такую же форму, как и первичное новообразование. Путь их диссеминации зависит от локализации онкопроцесса. Так, новообразования пищевода сначала распространяются по лимфатическим сосудам, которые находятся в подслизистом слое. Их можно найти в 5 и даже 10 см от видимого края опухоли. Далее происходит метастазирование в лимфатические узлы (шейные, параэзофагеальные, трахеобронхиальные, паракардиальные). Отдаленные метастазы чаще находят в печени, легких и костной системе.
Метастазы при раке желудка обычно распространяются лимфогенным путем. Вначале поражаются лимфоузлы, расположенные в связках желудка, затем – забрюшинные, а в конце происходит метастазирование на отдаленные органы (тонкий кишечник, поджелудочную железу, печень, толстую кишку).
Лечат метастазы хирургическим путем. При этом могут удалить пораженный орган. При метастазах в печени проводят ее пересадку или эмболизацию печеночной артерии. Также лечение включает мощные химиопрепараты.
Прогноз при раке ЖКТ
Прогноз жизни при раке желудочно-кишечного тракта зависит от следующих факторов:
- расположение опухоли и ее размер;
- наличие метастазов в лимфатических узлах, печени и других органах;
- есть ли возможность хирургического удаления новообразования.
При карциноме пищевода средняя 5-летняя выживаемость после комплексного радикального лечения составляет 56%, при опухолях желудка – 25%, при карциноме кишечника – 40-50%.
Такие показатели объясняются тем, что большинство больных поступают с 3-4 стадией. 1 и 2 стадии наблюдаются редко, но если провести качественную операцию в этот период, то можно добиться 80-90% 5-летней выживаемости и около 70% — 10-летней.
Нелеченый рак имеет плохие прогнозы. Такие люди живут максимум 5-8 месяцев. Паллиативная помощь помогает прожить несколько лет, а некоторым даже более 5 лет.
Профилактика заболевания
Профилактика рака ЖКТ включает сбалансированное питание. Необходимо питаться овощами и фруктами, больше пить зеленый чай. Если не хотите болеть, то от алкоголя и сигарет стоит отказаться вообще.
Так как симптомы болезни на ранних стадиях малозаметные, врачам нужно быть более настороженными по поводу онкологии и в случае малейшего подозрения направлять человека на обширное обследование.
При наличии предраковых заболеваний необходимо вовремя провести их лечение, а после этого регулярно обследоваться.
Информативное видео:
Будьте здоровы!
Автор: Иванов Александр Андреевич, врач общей практики (терапевт), медицинский обозреватель.
Источник
К органам пищеварения относятся: пищевод, желудок, тонкий и толстый кишечник, а так же пищеварительные железы: печень, слюнные железы и поджелудочная железа.
Процесс пищеварения начинается с поглощения и механической обработки пищи: пережевывание, перемешивание и перемещение ее в нижележащие отделы. Желудок в большей степени отвечает за механическую обработку пищи: перемешивание её и частичное переваривание. Основной же процесс всасывания питательных веществ происходит в тонком кишечнике, в толстом же кишечнике всасывается только вода и формируются каловые массы.
Из всех злокачественных опухолей пищеварительных желез практически всегда выявляется рак. Реже выявляются другие злокачественные опухоли: саркомы и стромальные опухоли.
Рак органов пищеварения- это злокачественная опухоль развивающаяся из элементов железистого эпителия (внутренней выстилки) органа.
В зависимости от пораженного органа выделяют:
— рак пищевода,
— рак слюнных желез,
— рак пищеводно-желудочного перехода,
— рак желудка,
— рак тонкой кишки (встречается редко),
— рак толстой и прямой кишки,
— рак печени,
— рак поджелудочной железы.
Наиболее часто из указанных заболеваний встречается рак желудка и толстой кишки. Эти заболевания стоят на втором — третьем месте по встречаемости среди злокачественных опухолей, после рака легких у мужчин и рака молочной и половых желез у женщин.
Смертность от рака органов пищеварения высокая и зависит, прежде всего, от стадии заболевания, причем, чем больше стадия, тем хуже прогноз.
Злокачественные новообразования пищевода
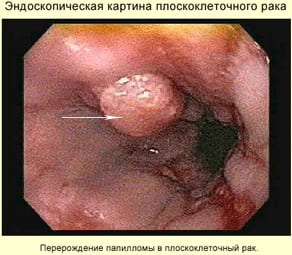 К причинам опухолей пищевода относятся некоторые особенности питания, курение. У курильщиков, злоупотребляющих алкоголем, риск развития рака пищевода возрастает в 100 раз.
К причинам опухолей пищевода относятся некоторые особенности питания, курение. У курильщиков, злоупотребляющих алкоголем, риск развития рака пищевода возрастает в 100 раз.
Среди других факторов: хронические заболевания пищевода, такие как хронический эзофагит (воспаление), эрозии и язвы пищевода, повреждения пищевода. При развитии рака пищевода часто имеется генетическая предрасположенность.
Симптомы рака пищевода делятся:
- неспецифические: слабость, потливость, подъемы температуры тела, снижение или отсутствие аппетита, потеря веса.
- специфические для рака пищевода: атруднение глотания (дисфагия), боли за грудиной или в спине, между лопатками, избыточное слюноотделение, скопление слюны над опухолью (при вовлечении в процесс крупных нервов грудной полости, осиплость голоса, кашель.
Осложнения рака пищевода:
Кровохарканье — выделение сгустков крови с мокротой (при прорастании опухолью бронхов и трахеи). Опасно кровотечение из опухоли вплоть до интенсивного, приводящее к гибели больного. При опухолях больших размеров, прорастающих близлежащие органы, могут развиваться свищи (сообщающие их отверстия, которых нет в нормальных органах), такие как между пищеводом и трахеей, пищеводом и клетчаткой средостения, приводящие к развитию тяжелых воспалительных процессов, истощающих больного и приводящих его к гибели. Дисфагия — нарушение прохождения пищи, опасна без своевременного лечения, так как больной «погибает от голода».
Обследование больных раком пищевода должно включать методы: Рентгенографическое исследование пищевода с контрастом, Эзофагогастроскопия (ФГДС), Фибробронхоскопия (ФБС), Компьютерная томография, Ультразвуковое исследование органов брюшной полости, Лапароскопия, торакоскопия.
Лечение рака пищевода достаточно сложная задача. Трудность заключается в большом объеме хирургического вмешательства: удаление всего пищевода с замещением его другим органом (частью желудка или толстой кишки), выполняется разрезом двух полостей (грудной и брюшной), тяжело переносится больными, особенно с учетом того, что пациенты, страдающие раком пищевода бывают крайне истощены(в результате дисфагии и голода).
Ведущим методом лечения рака пищевода, несомненно, является хирургический. Операцию можно выполнить только на 1—2, редко на 3 стадии заболевания, в связи с близким расположением органов в грудной полости и прорастанием опухолью жизненно важных структур, удалить которые невозможно.
При 3-4 стадия заболевания, когда удалить опухоль невозможно или больной сильно истощен, выполняют выведение гастростомы: отверстия в желудке на живот, через которое кормят больного.
В настоящее время довольно часто используют лучевую терапию.
Прогноз при раке пищевода может быть благоприятным лишь при 1-2 стадии, при условии адекватного лечения (операция, облучение). При 3-4 стадии прогноз крайне неблагоприятный, пациенты быстро погибают от истощения.
Подробнее о злокачественных опухолях пищеваода в разделе рак пищевода.
Злокачественные опухоли слюнных желез
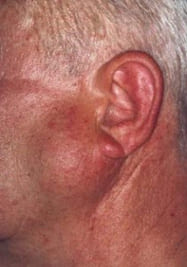 Причины развития злокачественных опухолей слюнных желез перекликаются с таковыми для рака полости рта и пищевода. Это алиментарные факторы: чрезмерное употребление раздражающих слизистую оболочку веществ (копчености, соленья, острые и горячие продукты), а тка же курение и алкоголь. К предрасполагающим факторам так же относят и генетические нарушения и наследственную предрасположенность.
Причины развития злокачественных опухолей слюнных желез перекликаются с таковыми для рака полости рта и пищевода. Это алиментарные факторы: чрезмерное употребление раздражающих слизистую оболочку веществ (копчености, соленья, острые и горячие продукты), а тка же курение и алкоголь. К предрасполагающим факторам так же относят и генетические нарушения и наследственную предрасположенность.
Симптомы рака слюнных желез включают: сухость во рту (связанную с нарушением слюноотделения), боли в области нижней или верхней челюсти, отдающие в ушную раковину, шею или голову, увеличение железы в размерах, приобретение ею каменистой плотности, болезненности, подъемы температуры тела.
Диагноз рака слюнной железы ставится на основании визуального осмотра и ряда обследований: ультразвуковое исследование пораженной железы, биопсия её (взятие кусочка на исследование).
Лечение опухолей слюнных желез только хирургическое, к лучевому и химиотерапевтическому лечению они практически не чувствительны.
Как и любые другие злокачественные опухоли, рак слюнных желез может давать метастазы в отделенные органы, вызывая гибель больных от отравления продуктами их жизнедеятельности.
Осложнения рака слюнных желез: прорастание в близлежащие органы (слуховой проход, верхнюю или нижнюю челюсть, дно полости рта, органы шеи, головной мозг); кровотечение из опухоли, развитие тяжелого воспалительного процесса, приводящего к гибели больного.
Прогноз зависит от стадии заболевания, наиболее благоприятный прогноз при 1-2 стадии процесса.
Злокачественные опухоли желудка
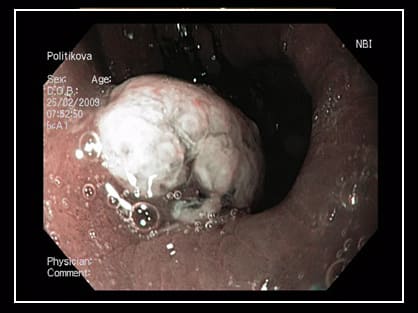 Встречаются довольно часто, на 2-3 месте среди опухолевых заболеваний по частоте встречаемости.
Встречаются довольно часто, на 2-3 месте среди опухолевых заболеваний по частоте встречаемости.
Причиной развития рака чаще всего являются пищевые факторы: чрезмерное употребление раздражающих слизистую оболочку веществ (копчености, соленья, острые и горячие продукты), а так же курение и алкоголь. В развитии рака желудка немалую роль играет особый микроб — геликобактер, разрушающий защитный слой слизи на поверхности внутренней выстилки желудка.
Симптомы рака желудка связаны с приемом пищи и, часто, в покое больного не беспокоят: изжога, отрыжка воздухом и пищей, тошнота, в некоторых случаях рвота, боли в животе.
Лечение рака желудка, в основном, хирургическое. При невозможности выполнения операции применяется химиотерапия, но эффект от нее незначителен, лучевая терапия не применяется, так как опухоли желудка к облучению не чувствительны.
Прогноз зависит от стадии заболевания: при 1-2 стадии, при условии операции выживаемость может достигать 70%, без лечения не выживает не один больной.
Более подробно заболевание описано в разделе рак желудка.
Злокачественные опухоли толстого кишечника

По расположению, опухоли кишки подразделяют: на рак толстой и прямой кишки; в свою очередь, рак толстой кишки делят на рак слепой, восходящей, поперечной, нисходящей и сигмовидной кишок, в зависимости от отдела кишечника, где развивается опухоль. Наиболее часто встречается рак сигмовидной кишки, возможно, это связано с тем, что данная кишка является своеобразным «резервуаром- накопителем» для каловых масс.
Специфических симптомов рака кишечника не существует, на наличие длительных запоров, может наводить на мысль о злокачественной опухоли данного органа, мешающей нормальному прохождению каловых масс.
Лечение опухолей кишечника, прежде всего хирургическое, что связано с малой чувствительностью опухолей к химиопрепаратам и частым развитием осложнений, в виде закупорки просвета кишечника с развитием острой задержки стула и газов, опасной в связи с возникновением осложнений, приводящих к гибели.
Прогноз, как и при других злокачественных опухолях желудочно-кишечного тракта, зависит от стадии заболевания, наиболее благоприятен при 1-2 стадии, при 4 стадии погибают все больные раком.
Более подробно тема раскрыта в разделе рак прямой кишки.
Злокачественные опухоли тонкого кишечника
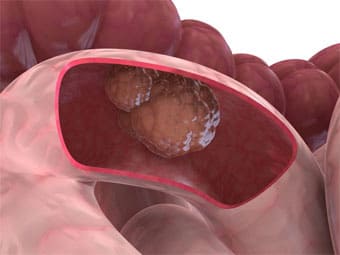 Встречаются очень редко, при этой основная часть из них — стромальные злокачественные опухоли (из мышечной оболочки кишки, от латинского «строма»- каркас, опора), рак практически не встречается. В отдельную группу стромальные опухоли выделили сравнительно недавно (в 80-90г прошлого столетия), и относят к так называемым GIST, английская аббревиатура, которая переводится как гастро-интестинальные стромальные опухоли желудочно-кишечного тракта.
Встречаются очень редко, при этой основная часть из них — стромальные злокачественные опухоли (из мышечной оболочки кишки, от латинского «строма»- каркас, опора), рак практически не встречается. В отдельную группу стромальные опухоли выделили сравнительно недавно (в 80-90г прошлого столетия), и относят к так называемым GIST, английская аббревиатура, которая переводится как гастро-интестинальные стромальные опухоли желудочно-кишечного тракта.
Данные опухоли высокозлокачественные, быстро растут и могут давать отделенные метастазы, особенно в печень, практически не метастазируют в близлежащие лимфатические узлы.
Симптомы стромальных опухолей характерны для любой опухоли кишечника: это запоры и боли в животе.
Диагноз установить бывает достаточно сложно, так как специфических симптомов нет, таких больных долго лечат гастроэнтерологи с диагнозом колит или гастрит, опухоль, обычно, выявляется случайно, при операциях по поводу других заболеваний (аппендицита, гинекологических операциях).
В некоторых случаях опухоли находят путем лапароскопии — малотравматичное исследование внутренних органов через проколы брюшной стенки с помощью осмотра камерой.
Лечение опухолей тонкого кишечника только хирургическое.
Злокачественные опухоли печени

Симптомами рака печени могут быть тянущие боли в правом подреберье, желтушность кожных покровов, увеличение печени в размерах, все эти симптомы неспецифичны, и характерны, в первую очередь, для гепатитов.
Чаще всего, рак печени развивается на фоне цирроза (хронического заболевания печени, связанного с постепенным разрушением клеток печени и замещением их рубцовой тканью).
Лечение рака печени прежде всего хирургическое, химиотерапевтическое лечение малоэффективно, к лучевому лечению опухоли не чувствительны.
Прогноз при раке печени плохой, особенно если рак затрагивает обе доли и удалить опухол не возможно. Положительных результатов можно добиться только при условии полного удаления опухоли.
Более подробно злокачественные новообразования печении описаны в разделе рак печени.
Злокачественные опухоли поджелудочной железы
 Злокачественные опухоли поджелудочной железы встречаются гораздо реже других опухолей органов пищеварения.
Злокачественные опухоли поджелудочной железы встречаются гораздо реже других опухолей органов пищеварения.
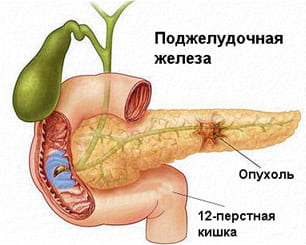
Поджелудочная железа расположена в верхнем отделе брюшной полости, прикрыта сверху желудком, с боков к ней прилежат печень и селезенка, протоки поджелудочной железы открываются в двенадцатиперстную кишку совместно с желчными протоками, через железу проходят множество кровеносных сосудов, а вблизи нее находятся крупные нервные и сосудистые сплетения. С учетом анатомии железы, можно сказать что, опухоли быстро распространяются на окружающие органы, в связи с чем возникают трудности в их удалении.
Опухоли поджелудочной железы представлены раком — аденокарциномой, развивающейся из железистой ткани органа.
В строении железы выделяют «головку», «тело» и «хвост», опухоли развиваются в головке поджелудочной железы, которая непосредственно прилежит к задней стенке двенадцатиперстной кишки.
Специфических симптомов рака поджелудочной железы не существует, но описаны масса неспецифических симптомов: слабость, потеря веса, подъемы температуры тела, боли в верхних отделах живота, отдающие в поясничную область и носящие опоясывающий характер. Характерны нарушения стула: поносы, осветление цвета кала, появление непереваренных остатков пищи в каловых массах. На более поздних стадиях появляется желтушность и сухость кожных покровов, белков глаз, слизистых оболочек, темный цвет мочи, светлый кал, это признаки механической желтухи (опухоль сдавливает желчные протоки и перекрывает отток желчи в кишечник). При сдавлении или прорастании опухолью двенадцатиперстной кишки, возникает застой пищевых масс, появляются симптомы, характерные для стеноза выходного отдела желудка (описаны в разделе рак желудка). В некоторых случаях, при запущенных, неудалимых опухолях, возможно прорастание её в крупное нервное сплетение брюшной полости — чревное, что сопровождается невыносимыми сильнейшими болями, вызывает страдания пациентов.
Стадируется рак поджелудочной железы, как и другие злокачественные опухоли, в зависимости от размеров очага. 4 стадия опухоли: при прорастании её в крупные близлежащие органы или отдаленные метастазы.
Лечение рака поджелудочной железы только хирургическое, заключается в полном удалении железы с опухолью, части желудка и формировании искусственных желчных и поджелудочных протоков, открывающихся в двенадцатиперстную кишку, в некоторых случаях оставляют хвост поджелудочной железы и выполняют удаление части близлежащих органов при их поражении.
Лучевое лечение и химиотерапия не используется в связи с нечувствительностью рака поджелудочной железы.
Прогноз благоприятен только при условии полного удаления опухоли.
Источник


