Раковую опухоль поджелудочной железы
Что такое рак поджелудочной железы?
Рак поджелудочной железы (панкреатический рак) – это злокачественная опухоль, который развивается внутри поджелудочной железы. Поджелудочная железа находится позади желудка в верхней части живота.
Среди функций, поджелудочная железа отвечает за две ключевые задачи: пищеварение и регулирование уровня сахара в крови.
Поджелудочная железа создает жидкости или «соки», которые передаются в кишечник и помогают разрушать и переваривать пищу. Без этих соков организм не сможет поглощать питательные вещества или правильно переварить пищу.
Поджелудочная железа человека также производит инсулин и глюкагон. Эти гормоны помогают поддерживать оптимальный уровень сахара в крови. Поджелудочная железа высвобождает эти гормоны непосредственно в вашу кровь.
Американское онкологическое общество оценивает, что в 2018 году, у более чем 63000 человек в Соединенных Штатах будет диагностирован панкреатический рак, и чуть более 53000 людей умрут от заболевания.
Причины рака поджелудочной железы
Специфических причин, из-за которых возникает рак поджелудочной железы, не выявлено. Выделяют перечень предрасполагающих факторов. От их воздействия в организме может стартовать неконтролируемое деление злокачественных клеток и развитие новообразования:
- хронический панкреатит (на фоне вялотекущего заболевания наблюдается снижение локального иммунитета);
- сахарный диабет (стабильное повышение глюкозы ведет к разрушению клеток и тканей);
- курение – присутствует постоянное токсичное воздействие табачного дыма на клетки организма (30 процентов случаев рака связаны с курением сигарет);
- злоупотребление алкоголем;
- взрослые люди после 60 лет более подвержены развитию новообразований;
- от заболевания чаще страдают мужчины;
- нарушение рациона – грубые, систематические погрешности в питании ведут к развитию рака в организме человека (особенно, употребление алкоголя, кофе, «обработанного» мяса);
- генетический фактор (заболевание передается наследственно).
Прослеживается влияние генетического фактора в деле развития заболевания. Нередко запускается патологический механизм на почве острого стресса, когда ослабевают все защитные и компенсаторные способности организма.
Симптомы рака поджелудочной железы
 На фото внешний вид кожи больных имеющие какие-либо патологии поджелудочной, в том числе эти проявление возникают на коже и при опухолях.
На фото внешний вид кожи больных имеющие какие-либо патологии поджелудочной, в том числе эти проявление возникают на коже и при опухолях.
Начало рака поджелудочной железы характеризуется бессимптомным течением. Некоторые из наиболее распространенных симптомов могут быть незначительными. Они включают:
- тошноту, отрыжку, понос;
- отсутствие аппетита;
- потеря веса;
- кожные проявления (зуд, дерматит, гнойники);
- слабость, апатичность/раздражительность;
- могут присутствовать признаки острой формы панкреатита (опоясывающая боль, рвота);
- проявление симптомов диабета (жажда, повышения сахара в крови, усиленное мочевыделение, сухость кожи).
Механизмы дальнейшего развития симптомов заболевания:
- сдавливание новообразованием тканей, затрагивание нервных сплетений – раковый процесс провоцирует возникновение боли;
- закупорка каналов поджелудочной железы, 12 п/к и желчного пузыря – опухоль разрастается, перекрывает собой протоки, препятствуя нормальному оттоку желчного сока, развивается механическая желтуха;
- интоксикация – дальнейшее усугубление нарушений приводит к недостаточности жизненно важных органов, самоотравлению организма.
Одним из типичных проявлений новообразования является надоедливый зуд кожного покрова. Он возникает в результате закупорки желчевыводящих каналов разросшимися в ходе заболевания раковыми клетками.
Соли желчных кислот поступают при этом в плазму, раздражают рецепторные клетки дермы. Неутихающий зуд провоцирует бессонницу, заставляет пациента сильно чесаться.
Другие признаки, боль и желтушность при опухоли поджелудочной железы
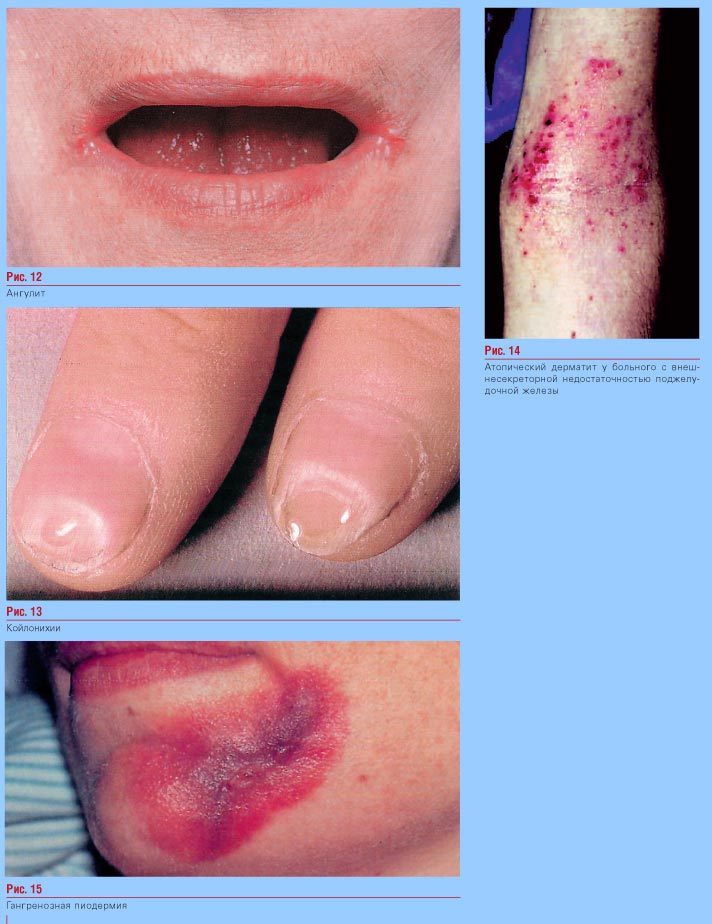
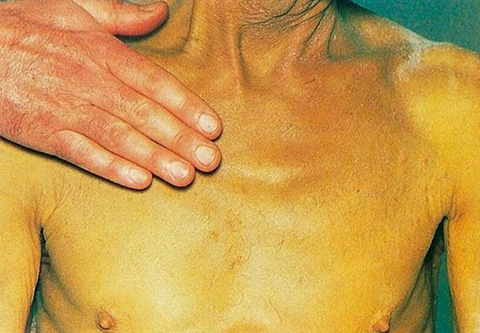 Желтушность
Желтушность
Болезненность наблюдается у 85 % пациентов. Возникает за несколько недель до желтушности.
Усиливается боль обычно к вечернему периоду суток, ночью. Болеть будет сильнее после приема жирной еды, спиртного.
Точная локализация боли зависит от того, какой отдел органа затронут заболеванием:
- поражение клеток головки – боль появляется в правом подреберье, надчревье;
- опухоль в хвостовой части и теле – боль локализуется в обоих подреберьях;
- масштабное поражение – эпигастральные боли, дискомфорт во всем животе.
Пациенты могут жаловаться на боль тупую или острую, распирающую или ноющую, невыносимую или терпимую. Боли бывают постоянными или эпизодическими. Они склонны к иррадиации в спину, под лопатки, в позвоночник. Боль нередко имеет приступообразную природу.
Продолжительность приступов колеблется от нескольких минут до нескольких часов. Пациенты вынуждено нагибаются вперед, прижимают к животу подушку или колени – так терпеть боль легче. Особо выражены боли в случаях, когда опухоль расположена в теле поджелудочной железы (в связи с близостью нервных сплетений).
У 80 % пациентов, помимо боли, наблюдается желтушность. Из-за закупорки протоков опухолью желчь не может полноценно эвакуироваться из своего резервуара. Возникает застой желчного сока, увеличение печени и желчного пузыря. Повышается показатель общего билирубина.
Продолжительное нарушение приводит к развитию глубокой недостаточности печени, кровотечению. Параллельно с изменением цвета кожи пациента, происходит обесцвечивание каловых масс, потемнение мочи.
Раковый процесс в ходе развития образует метастазы.
Причиной этому служит обильное кровоснабжение данного органа, наличие многих лимфатических каналов и лимфоузлов, непосредственная близость с другими органами брюшного пространства.
Даже некрупные новообразования в скором времени провоцируют развитие метастаз.
Основные пути распространения метастаз при заболевании:
- лимфогенный – проникновение раковых клеток в регионарные (соседние) лимфоузлы, находящиеся по ходу артерий печеночных ворот;
- гематогенный с метастазами в печень – новообразования проникают в печеночную ткань, костные ткани, позвоночное пространство;
- контактный – прорастание опухоли в ткани органов, расположенных рядом с поджелудочной железой (желудок, селезенка, кишки);
- смешанный – комбинация трех предыдущих путей метастазирования.
Присутствие метастазов усугубляет симптомы рака и ход заболевания. Осложняется лечение. Пациенты обречены на быструю смерть, поскольку результативность лечения в подобных случаях критически низкая.
Рак поджелудочной железы с метастазами в любом из органов понижается уровень гемоглобина, иммунитета, развивается кахексия (сильная потеря веса), эндогенная интоксикация (СЭИ).
Стадии (этапы) развития рака в поджелудочной
Стадия рака помогает вашему врачу и вашей группе по борьбе с раком понять, насколько развит рак.
Знание этапа важно для выбора лучших методов лечения и терапии. Он также играет определенную роль в вашем мировоззрении на будущее.
Панкреатический рак различают по шкале от 0 до 4. Этапы определяются ключевой информацией:
- размер опухоли;
- близость к лимфатическим узлам;
- распространяется ли оно на другие органы.
Рак 0-го этапа не является инвазивным. Нулевая стадия («рак на месте») характеризуется мутацией небольшого количества клеток слизистых тканей.
Злокачественные клетки способны распространиться и дать начало развития опухоли. На этой стадии симптомов заболевания нет, выявить раковый процесс можно только при УЗИ и МРТ во время профилактических осмотров.
На нулевой стадии при удалении измененных клеток есть вероятность полного излечения в 99% клинических случаев.
| Вид (стадия) | Характеристика | ||
| Размеры опухоли | Распространение ракового процесса | ||
| 1 стадия | Начало развития ракового процесса, новообразование имеет незначительные параметры (до 2 см) | Локализуется новообразование в пределах поджелудочной железы, нет связи с тканями соседних органов | |
| 2 стадия | 2А стадия: | Постепенное увеличение размеров новообразования | Распространение ракового процесса на соседние органы: 12 п/к, протоки желчного пузыря |
| 2В стадия: | Рост опухоли в той или иной степени выраженности | Затрагивание новообразованием регионарных лимфоузлов | |
| 3 стадия | Разрастание опухоли, увеличение параметров | Внедрение опухоли в желудочные стенки, ткани селезенки, толстый кишечник. Возможно затрагивание новообразованием больших нервов, крупных сосудов | |
| 4 стадия | Крупные размеры новообразования. Распад опухоли, развитие метастаз | На стадии 4, наиболее продвинутой стадии, рак распространился за пределы поджелудочной железы и в отдаленные места в организме. Болезнь распространяется за пределы первичного расположения опухоли в близлежащие ткани, кровеносные сосуды, нервы и другие органы. Этот процесс известен как метастаз. Масштабное метастазирование, поражаются разные группы лимфатических узлов, легкие, печень, головной мозг и др. анатомические структуры. | |
Часто рак поджелудочной железы диагностируется только на поздних (3, 4) стадиях развития. На этих этапах новообразование распространяется на клетки и ткани различных органов.
Лечению патология практически не поддается. Прогнозы носят неблагоприятный характер. Около 20 % пациентов, у которых выявлен рак, погибают в первые пять лет после хирургического лечения.
Диагностика и постановка
Постановка диагноза основывается на анамнестических данных, результате осмотра и дополнительных методов исследования.
Последние включают лабораторную и инструментальную диагностику.
Учитываются такие жалобы пациента, как болезненность в животе, стремительная потеря веса, изменение общего самочувствия в худшую сторону, рвота, тошнота и другие классические признаки болезни.
Визуальный осмотр выявляет желтушность кожи, слизистых покровов, изможденный вид, бледность.
Для подтверждения/опровержения ракового процесса применяют инструментальные методы диагностики:
- УЗИ. Эхография подразумевает тщательный осмотр всех внутренних органов, находящихся в полости брюшины и в пространстве за ней. Залогом информативности метода является правильная подготовка к исследованию. Орган размещен глубоко, просматривается трудно. Если присутствует скопление газов в кишечнике или остатки пищи в пищеварительном канале, обследовать паренхиматозные ткани органа бывает непросто.
- Томография. Из этой категории исследовательских методик для диагностирования рака поджелудочной железы используется:
- МРТ (магнитно-резонансная томография)
- КТ (компьютерная томография). Более информативным считается первый из них. С его помощью можно достоверно визуализировать ткани паренхимы, определить степень развития (стадию) и структуру новообразования.
- Ретроградная холангиопанкреатография. Используется для дифференциальной диагностики рака. Помогает выявить наличие в желчевыводящих протоках камней.
- В обязательном порядке при подозрении на новообразование осуществляют тестирование на онкомаркеры са-125. Методика базируется на иммуногистохимическом выявлении в крови пациента специфических клеток, протеиновых молекул, антигенов, которые начинают вырабатываться в организме при наличии в тканях ракового процесса. Норма концентрации таких клеток устанавливается конкретной лабораторией, что зависит от рабочих реактивов.
- Самым достоверным способом выявления рака поджелудочной железы считается гистологическое исследование образца тканей. При помощи тонкой специальной иголки осуществляется пошаговый прокол тканей. Действия в процессе контролируются под монитором МРТ или лапароскопического прибора. Полученный образец ткани изучается под микроскопом.
Важность раннего обнаружения опухоли
Прогноз рака поджелудочной железы во многом зависит от стадии рака во время диагностики. Продвинутые стадии панкреатического рака, как правило, более смертельны, чем ранние стадии, из-за распространения болезни.
Многие случаи панкреатического рака не обнаруживаются до тех пор, пока рак не прогрессирует и не распространится на другие части тела. Вот почему так важно регулярно проходить обследование и обсуждать с вашим врачом любые проблемы, которые могут возникнуть в отношении симптомов и общего состояния здоровья.
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы требует комплексного подхода. Терапевтическая стратегия определяется в каждом отдельном случае с учетом персональных особенностей организма пациента, стадии заболевания.
- Радикальное лечение. Операбельным считают панкреатический рак 0-го этапа, 1, 2, а в некоторых случаях и 3-го этапа развития. Целесообразность удаления части органа обуславливается техническими условиями, возрастом пациента, способностью организма выдержать инвазивное лечение.
- Химиотерапевтическое лечение. Подразумевается назначение химиотерапевтических медикаментов. Такие средства оказывают токсическое воздействие на раковые клетки в организме. Применяется в случае неоперабельного рака.
- Лучевая терапия. Применяется при лечении данного заболевания сравнительно редко.
- Симптоматическое и паллиативное лечение. Осуществляют лечение осложнений, устраняют недостаточность органов, снимают симптоматику. Целесообразно назначать препараты для детоксикации клеток организма, уменьшения боли.
Методы лечения чаще всего комбинируют. Их выбор зависит от многих факторов, в том числе от стадии болезни. Химиотерапевтический курс уместен после оперативного вмешательства.
В ситуациях, когда ликвидировать раковый процесс (опухоль) не удается, лечение направлено на облегчение состояния пациента и поддержку жизнедеятельности организма.
Диета при раке поджелудочной железы
Диета помогает облегчить состояние пациента, хотя самостоятельного значения в лечении не имеет. Правильно составленное меню избавляет от малоприятных проявлений заболевания (боли и пищеварительных расстройств).
Основное требование к рациону – выбор пищи, щадящей механически, термически и химически. В то же время еда должна содержать все необходимые для организма питательные элементы.
Предпочтение отдают продуктам, которые не провоцируют повышенной нагрузки на пораженный раковым процессом орган. Вот примерное меню:
| № | Тип продуктов | Разрешено | Запрещено |
| 1. | Мясо, рыба | Диетические виды мяса (индейка, крольчатина, курятина), постные сорта рыбы | Жирное мясо (свинина), птица (утка, гусь) и жирная рыба. |
| 2. | Выпечка | Хлеб из муки крупного помола, «вчерашний». Печенье – галетки, овсяное | Свежая сдоба, пирожные, торты |
| 3. | Молочные продукты | Кефир, ряженка, йогурт, диетический творог | Цельное сырое молоко, сливки, жирная сметана |
| 4. | Фрукты и овощи | Салаты, большинство овощей и фруктов, если они не вызывают дискомфорта, в сыром или обработанном виде | Сырая капуста, очень кислые разновидности овощей, фруктов |
| 5. | Каши и бобы | Рис, гречка, перловка, овсянка, пшено | Горох, бобы |
| 6. | Напитки | Компоты из сухофруктов | Кофеин-содержащие напитки, спиртное, квас, «крашеные» газировки |
| 7. | Другие продукты | Яйца вареные, орехи, мед | Шоколад, грибы, специи. Ограничение на сахар |
Термическая обработка продуктов предполагает готовку на пару или варку. Не рекомендуется коптить, жарить. Пищевой режим обязательно учитывает индивидуальную переносимость организмом пищевых элементов и количественную потребность пациента в еде.
Играет свою роль в выборе продуктов и тяжесть течения злокачественного процесса, стадия развития, выраженность проявлений заболевания.
Специфических методов профилактики ракового процесса поджелудочной железы нет. Рекомендуется добросовестно проходить плановые осмотры. Следует избавиться от вредных пищевых привычек, отказаться от курения.
Нужно поддавать лечению на ранних стадиях острые и вялотекущие процессы железы. Они рассматриваются как состояния, предшествующие новообразованиям этого органа.
Перспективы при опухоли в поджелудочной по этапам
Возможно, вам будет интересно узнать сколько живут люди с данным заболевание, если вам или ваши близким поставили диагноз и определили стадию.
Прогноз основан на информации, собранной у людей, имеющих аналогичный рак. Статистика выживания для вам может быть как утешительной, так и расстроить вас.
Показатели выживаемости рака поджелудочной железы
Прогнозы по сроку жизни часто даются с точки зрения пятилетней выживаемости. Это число относится к проценту людей, которые все еще живы по меньшей мере через пять лет после первоначального диагноза. Большинство показателей выживаемости не выходят за пределы пяти лет, но важно понимать, что многие люди живут и дольше этого времени.
| стадия | 5-летняя выживаемость |
| 1А стадия | 14 процентов |
| 1B стадия | 12 процентов |
| 2А стадия | 7 процентов |
| 2B стадия | 5 процентов |
| 3 стадия | 3 процента |
| 4 стадия | 1 процент |
Уровни выживания людей с после опирации
| стадия | 5-летняя выживаемость |
| 1 стадия | 61 процент |
| 2 стадия | 52 процента |
| 3 стадия | 41 процент |
| 4 стадия | 16 процентов |
Поджелудочные нейроэндокринные опухоли (НЭО), также известные как опухоли островковых клеток, представляют собой редкий тип рака, который развивается в клетках, ответственных за создание инсулина и глюкагона.
Частота выживания при этом типе рака поджелудочной железы отличается от более распространенного типа панкреатического рака с экзокринными опухолями.
Общая пятилетняя выживаемость составляет около 42% для людей с этим типом опухолей с лучшим прогнозом, чем более распространенные раковые заболевания поджелудочной железы. Тем не менее, пятилетняя выживаемость человека с НЭО, которому не делали операцию, составляет 16 процентов.
Эти статистические данные получены у людей, у которых заболевание диагностировали между 1985 и 2004 годами. Важно знать, что эти показатели прогноза основаны на технологиях и методах лечения, которые использовались много лет назад. С каждым годом лечение значительно улучшается (посмотрите об этом в видео ниже). Это хорошая новость для людей, проходящих лечение рака поджелудочной железы в сегодняшнем дне.
Вывод
Эти показатели выживаемости являются показателями прошлых лет лечения. По мере улучшения лечения, так же повышается и выживаемость. Кроме того, на выживаемость влияют другие факторы, в том числе ваш:
- возраст;
- общее самочувствие;
- образ жизни;
- взгляд на процесс лечения.
Вам не нужно сидеть сложа руки, когда вы проходите лечение этого типа рака. Ваш врач может помочь вам убедиться в том, что вы делаете все возможное, чтобы улучшить свое мировоззрение и жить здоровой жизнью.
Вы не только почувствуете, что контролируете свою ситуацию, ваше психическое здоровье и общий прогноз, скорее всего, тоже улучшатся.
Видеозаписи по теме
Источник
Диагностика и лечение больных опухолями органов желчевыведения и поджелудочной железы
Опухоли органов желчевыводящей системы, поджелудочной железы и двенадцатиперстной кишки, или опухоли органов билиопанкреатодуоденальной зоны, составляют значительную по частоте встречаемости и наиболее сложную для лечения группу опухолей человека.
Наиболее часто развивающейся опухолью в указанных органах является рак. Кроме рака, в них могут развиться так называемые нейроэндокринные опухоли, которые характеризуются в подавляющем большинстве случаев менее агрессивным течением и лучшим прогнозом по сравнению с раковой опухолью. Кроме того, крайне редко в рассматриваемых органах могут развиться саркомы – опухоли неэпителиального, мезенхимального происхождения. Наконец, такой орган, как поджелудочная железа, может быть мишенью для метастазов рака толстой кишки, лёгкого, почки, молочной железы и меланомы различной локализации.
По частоте поражения опухолями рассматриваемые органы следует расположить в следующей последовательности. На поджелудочную железу приходится не менее 65 % всех опухолей органов билиопанкреатодуоденальной зоны, на внепечёночные желчные протоки и желчный пузырь – до 20 %, на большой сосочек двенадцатиперстной кишки – до 10 %, на двенадцатиперстную кишку – до 5 %.
Среди всех опухолей поджелудочной железы, наиболее часто поражаемого опухолевой патологией органа, абсолютно превалирующей формой является аденокарцинома. На неё приходится до 95 % всех форм экзокринного рака этого органа. Эта опухоль обладает максимально выраженными проявлениями злокачественности: местным разрушающим ростом, ранним метастазированием, осложнённым течением. Характерные для этой опухоли поджелудочной железы тупые нарастающие боли в животе и спине носят изнурительный характер, лишают больного сна, требуют для своего купирования всё больших доз обезболивающих, в том числе наркотических препаратов. Указанная опухоль прорастает двенадцатиперстную кишку, приводит к сужению просвета кишки, вызывая её непроходимость. При распаде этой опухоли отмечается кровотечение в просвет двенадцатиперстной кишки. Поскольку опухоль головки поджелудочной железы исключает орган из пищеварения, в силу нарушения поступления сока поджелудочной железы в двенадцатиперстную кишку, помимо общего воздействия на весь организм, это быстро приводит больного к истощению.
Среди других первичных экзокринных опухолей поджелудочной железы сравнительно редко встречаются разнообразные кистозные опухоли, каждая из которых обладает в разной степени выраженности признаками злокачественности, а некоторые из них являются предшественниками протокового рака поджелудочной железы.
Универсальным и наиболее частым проявлением рака органов билиопанкреатодуоденальной зоны является синдром механической желтухи, который проявляется тёмно-желтым окрашиванием кожи, слизистых оболочек, склер глаз, зудом кожи, потемнением цвета мочи («цвет пива»), выраженным осветлением кала. В биохимическом анализе крови повышается концентрация всех фракций билирубина с преобладанием фракции так называемого прямого, или связанного, билирубина. Этот синдром приводит к желтушной интоксикации – отравлению всего организма продуктами желчеобразования в печени, повреждению самих клеток печени, что вызывает печёночную недостаточность, включая нарушение свёртываемости крови. Все указанные симптомы желтухи обусловлены нарушением поступления вырабатываемой печенью желчи в двенадцатиперстную кишку. При локализации опухоли в общем печёночном протоке, часто с переходом на правый и/или левый печёночный проток, отток желчи из печени нарушен из-за блока на уровне так называемого проксимального отдела внепечёночных желчных протоков, то есть тотчас при выходе желчных протоков из печени. Рак проксимального отдела внепечёночных желчных протоков часто называют по имени автора, детально описавшего это новообразование, опухолью Клатскина. Очень часто эта коварная опухоль поздно проявляется механической желтухой, ко времени которой она уже, как правило, прорастает протоки самой печени в обеих долях, распространяется на прилежащие печёночные артерии и ветви воротной вены, что резко ограничивает возможности хирургического лечения.
К сожалению, современная медицина не располагает методами ранней диагностики рака поджелудочной железы и других органов билиопанкреатодуоденальной зоны. Поводом обратиться к врачу должны быть следующие проявления болезни: постоянные нарастающие боли вверху живота, нередко сопряжённые с такими же болями в спине; стойкое снижение аппетита, отвращение к пище, особенно мясной, тошнота; похудание; появление желтухи; стойкие симптомы сахарного диабета. Важно учесть: возникновение тупых постоянных, нарастающих болей вверху живота и спине, равно как и других вышеназванных симптомов, если они обусловлены раком поджелудочной железы и реже желчевыводящей системы, не является ранним проявлением заболевания.
ФГБУ «Национальный Медицинский Исследовательский Центр Онкологии им. Н.Н.Блохина» Минздрава России обладает самым большим в России опытом диагностики и лечения больных опухолями поджелудочной железы, внепечёночных желчных протоков, желчного пузыря, большого сосочка двенадцатиперстной кишки и самой двенадцатиперстной кишки.
Как правило, в поликлинику ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России больных направляют из онкодиспансеров после первичного обследования, которое включает: обычные лабораторные анализы крови и мочи, ультразвуковое исследование (УЗИ) органов брюшной полости, эзофагогастродуоденоскопию (ЭГДС), рентгенологическое исследование органов грудной полости, рентгеновскую компьютерную томографию (РКТ) или магнитно-резонансную томографию (МРТ) органов брюшной полости. В большинстве случаев этих данных бывает достаточно, чтобы диагностировать опухоль, то есть выявить опухолевое образование в том или ином органе, уточнить его локализацию, распространение на прилежащие сосуды и органы, выявить метастазы, если таковые имеются. Также этих данных бывает достаточно, чтобы точно судить о резектабельности, то есть возможности выполнить больному полную, радикальную операцию.
При подозрении на опухоль органов желчевыводящей системы и поджелудочной железы на основе осмотра больного, обычных лабораторных исследований, УЗИ, эзофагогастродуоденоскопии, как правило, предлагается РКТ или МРТ, а часто оба метода уточняющей диагностики. Важно понимать, что РКТ и МРТ, наряду с одинаково эффективным решением ряда диагностических задач, в решении некоторых задач обладают разной диагностической эффективностью, то есть они не дублируют друг друга. Так, при определении природы изменений в поджелудочной железе, когда диагноз опухоль поджелудочной железы вызывает сомнения, когда необходимо различить воспалительные и опухолевые изменения, выполнение МРТ предпочтительнее. Также МРТ более информативна в определении уровня, локализации опухолевого блока желчевыводящей системы, протяжённости опухолевого поражения желчных протоков, в выявлении мелких метастазов в печени. РКТ, в свою очередь, более информативна в решении диагностических задач, связанных с таким принципиальным понятием, как резектабельность опухоли, то есть возможностью полного хирургического удаления опухоли. Это обусловлено тем, что РКТ более точно, чем МРТ, отражает распространение опухоли на прилежащие крупные сосуды. Ведь именно значительное вовлечение прилежащих к опухоли сосудов, в отсутствие отдалённых метастазов, определяет невозможность хирургической операции. Кроме того, РКТ обладает несколько более высокой информативностью в диагностике метастазов в забрюшинных лимфоузлах и по брюшине.
При подозрении на рак органов желчевыведения и поджелудочной железы необходимо исследование крови на следующие маркёры опухоли: СА 19-9 и РЭА (раковоэмбриональный антиген) – вещества белковой природы, которые вырабатываются опухолевыми клетками. Повышенные показатели заставляют с большей уверенностью подозревать опухолевую природу выявленных изменений и косвенно отражают объём опухоли, опухолевую массу, поскольку чем выше уровень этих маркёров, тем больше масса опухоли и её метастазов. В интерпретации повышенных показателей опухолевых маркёров в крови важно понимать, что их повышение может быть обусловлено не только опухолью, но и воспалительными и другими изменениями и состояниями человека. Так, повышенный уровень указанных маркёров может быть обусловлен хроническим панкреатитом, холангитом, то есть воспалительными изменениями, или повышенным давлением в желчевыделительной системе вообще вне зависимости от причины, вызвавшей нарушение желчеоттока в двенадцатиперстную кишку. Наконец, эти вещества белковой природы не всегда вырабатываются опухолевыми клетками одной и той же опухоли. Всё это означает, что специфичность опухолевых маркёров очень ограничена.
Пункционная биопсия, осуществляемая под УЗИ или РКТ наведением, – рутинная методика на амбулаторном этапе — позволяет точно судить о морфологии и гистогенезе опухоли. Необходимость в ней возникает при нерезектабельной опухоли поджелудочной железы, когда больному на первом этапе предстоит нехирургическое лечение: химиотерапия, радиотерапия. Метод также необходим при подозрении на нерезектабельную нейроэндокринную опухоль поджелудочной железы, например, в силу одновременно выявленных метастазов в печени. В этом случае при нейроэндокринной природе опухоли, в отличие от протокового рака, допустимо комбинированное лечение с выполнением так называемой циторедуктивной, то есть неполной, сокращающей объём опухоли операции на первом этапе. Биопсийный материал, полученный в результате пункции, может быть подвергнут обычной световой микроскопии или иммуноморфологическому исследованию, что повышает диагностическую ценность исследования.
К методам уточняющей диагностики относятся следующие: эндоскопическое — УЗИ, ультразвуковое исследование, сочетаемое с эндоскопическим исследованием. Чаще осуществляется гастроскопия или дуоденоскопия с одновременным ультразвуковым исследованием желудка, двенадцатиперстной кишки, поджелудочной железы. Метод позволяет выявить небольшие образования, расположенные в подслизистом слое двенадцатиперстной кишки, опухоли размерами менее 2 см в поджелудочной железе, распространение опухоли большого дуоденального сосочка на стенку двенадцатиперстной кишки и поджелудочную железу, оценить вовлечение в опухолевый процесс прилежащих магистральных сосудов, довольно точно судить о природе изменений в поджелудочной железе. Наконец, метод обеспечивает проведение пункционной биопсии подозрительного участка.
Ангиграфия – рентгенологическое исследование сосудов в той или иной области человеческого организма. Ангиография сосудов в области органов желчевыведения и поджелудочной железы позволяет предельно точно судить об особенностях сосудистой анатомии, выраженности так называемого коллатерального кровообращения, о вовлечении в опухоль магистральных сосудов. Этот метод уточняющей диагностики особенно актуален при протоковом раке поджелудочной железы, когда вероятность распространения опухоли на магистральные прилежащие сосуды высока, предстоит операция с резекцией поражённых опухолью сосудов.
Лапароскопия – эндоскопическое исследование органов брюшной полости позволяет выявить мелкие метастазы по брюшине, на поверхности печени, осуществить их биопсию. Метод также может сочетаться с ультразвуковым исследованием печени. Диагностическая роль лапароскопии при опухолях поджелудочной железы и органов желчевыводящей системы в целом небольшая.
Роль и место ПЭТ-РКТ (позитронная эмиссионная томография, совмещённая с РКТ) при опухолевом поражении органов желчевыведения и поджелудочной железы в настоящее время изучается. Как и все вышеназванные, этот метод диагностики широко используется в практике ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России. ПЭТ-РКТ призван различать опухолевую и неопухолевую природу очагов, подозрительных на метастазы, – в этом его функциональное предназначение.
ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России располагает всеми методами современного желчеотведения:
- антеградное чрескожное дренирование желчных путей;
- эндоскопическое ретроградное транспапиллярное дренирование желчных путей;
- хирургическое и эндохирургическое формирование анастомозов между желчным пузырём или внепечёночными желчными протоками и пищеварительным трактом.
Колоссальный опыт применения всех видов желчеотведения по поводу синдрома механической желтухи, обусловленной опухолью органов билиопанкреатодуоденальной зоны, позволяет констатировать: наиболее универсальным по диагностическим и лечебным возможностям, вне зависимости от уровня блока желчевыводящих путей, и наиболее приемлемым по онкологическим показаниям и безопасности методом желчеотведения является антеградное чрескожное дренирование протоков печени.
В отделении хирургическом № 7 (опухолей печени и поджелудочной железы) ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России представлены все методы и виды современного и наиболее эффективного лечения больных опухолями поджелудочной железы и органов желчевыведения. Современное лечение больных указанного профиля основано на двух принципах. Первый касается хирургического лечения. Операция по поводу рака органов билиопанкреатодуоденальной зоны призвана удалить опухоль таким образом, чтобы свести к минимуму возможность рецидива опухоли. Это достигается путём широкого отступа от краёв опухоли, удалением фасциально-клетчаточных футляров крупных сосудов вблизи опухоли, а при подозрении на распространение опухоли на сосуды – их резекцией. Удалять футляры вокруг прилежащих к опухоли сосудов необходимо, потому что они содержат лимфатические узлы, лимфатические сосуды, нервы, жировую ткань – анатомические образования, рано поражаемые опухолевыми клетками и метастазами. Наряду с этим, операция по поводу рака органов желчевыведения и поджелудочной железы должна быть функционально приемлемой для больного, то есть по истечение раннего послеоперационного периода, приблизительно через 2 – 3 недели, пищеварительный статус больного и другие функции оперированных органов должны быть удовлетворительными. Второй принцип современного лечения больных опухолями органов желчевыведения и поджелудочной железы – лечение в большинстве случаев не должно ограничиваться только хирургическим методом. Как правило, после операции или до операции, выполненной хирургом-онкологом с соблюдением онкологических принципов, больному проводится противоопухолевое лекарственное и/или лучевое лечение. То есть лечение комбинированное. Только после завершения такого лечения можно надеяться на благоприятный отдалённый исход.
Типичные операции, выполняемые в отделении хирургическом № 7 (опухолей печени и поджелудочной железы) ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России, по поводу рака проксимального отдела внепечёночных желчных протоков (так называемой опухоли Клатскина):
- правосторонняя расширенная гемигепаэктомия с резекцией внепечёночных желчных протоков, холецистэктомией, с удалением I сегмента печени;
- левосторонняя гемигепатэктомия с резекцией внепечёночных желчных протоков, холецистэктомией, удалением I сегмента печени.
Типичной операцией, выполняемой в отделении хирургическом № 7 (опухолей печени и поджелудочной железы) ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России, по поводу опухолей общего желчного протока, большого сосочка двенадцатиперстной кишки, головки поджелудочной железы, двенадцатиперстной кишки, является гастропанкреатодуоденальная резекция. Операция предполагает удаление головки поджелудочной железы, двенадцатиперстной кишки, выходного отдела желудка, начального отдела тощей кишки, внепечёночных желчных протоков с желчным пузырём, за исключением правого и левого печёночного протока и общего печёночного протока на небольшом протяжении, с прилежащей жировой тканью, лимфатическими сосудами, лимфатическими узлами, нервными элементами, потенциально содержащими опухолевые элементы. Завершается операция восстановлением пищеварительного тракта, то есть формированием анастомозов между поджелудочной железой и тем или иным отделом пищеварительного тракта. Между общим печёночным протоком и тощей кишкой, между желудком и тощей кишкой, как правило, формируется межкишечный анастомоз на уровне тощей кишки.
Типичной операцией по поводу рака тела и хвоста поджелудочной железы является дистальная субтотальная резекция поджелудочной железы со спленэктомией. При поражении опухолью головки, тела и хвоста поджелудочной железы выполняется панкреатэктомия, то есть удаляется вся поджелудочная железа с селезёнкой, двенадцатиперстной кишкой.
Естественно, при опухолях, обладающих меньшим потенциалом злокачественности, в отделении хирургическом № 7 (опухолей печени и поджелудочной железы) ФГБУ «НМИЦ Онкологии им. Н.Н.Блохина» Минздрава России выполняются так называемые атипичные операции меньшего объёма.
Важно понимать: операция под одним и тем же названием по поводу рака органов желчевыведения и поджелудочной железы, но выполняемая с учётом онкологических принципов, например, в высокоспециализированном онкологическом учреждении, обеспечивает лучшую профилактику местного рецидива рака по сравнению с аналогичной операцией, выполняемой без соблюдения указанных принципов. При этом дооперационное и послеоперационное противоопухолевое лекарственное и/или лучевое лечение, то есть то, что делает лечение комбинированным, направлено на улучшение показателей отдалённой выживаемости. Вопрос о назначении комбинированного лечения решается на совместном консилиуме хирурга-онколога, химиотерапевта, радиотерапевта.
После завершения лечения больной подлежит ежеквартальным контрольным обследованиям, включающим как инструментальное обследование (УЗИ, РКТ, МРТ, эндоскопическое исследование желудочно-кишечного тракта), так и исследование опухолевых маркёров в крови, если таковые были повышены до лечения.
Источник


