Реактивная поджелудочная железа лечение
После постановки диагноза реактивного панкреатита назначается комплексное патогенетическое лечение, способное облегчить состояние пациента и привести в длительную стадию ремиссии.
Спазмолитики
В лечении реактивного панкреатита обязательно применение спазмолитиков. Особенность фармакологического действия заключается в расслаблении закупоренного протока поджелудочной железы из-за выраженного спазма сфинктера Одди, пропускающего панкреатический сок в двенадцатиперстную кишку.
Для снятия болевого синдрома спазмолитики вводят внутривенно или внутримышечно, затем переходят на пероральный прием. Наиболее эффективными парентеральными спазмолитическими препаратами являются: Но-шпа (Дротаверин), Папаверин, Платифиллин, Баралгин. В таблетках и капсулах эффективен Дюспаталин (Мебеверин).

Важно! Эту группу лекарств с осторожностью назначают при конкрементах желчного пузыря, персональной непереносимости компонентов, неспецифическом язвенном колите и туберкулезе.
Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Обезболивающие
Обезболивающее лечение при реактивном панкреатите помогает устранить дискомфорт в эпигастральной области, опоясывающие подреберные боли, слабость, недомогание и общую гипертермию. Воспаление или травмирование железистого органа сводится к сильным болевым ощущениям, иногда они могут быть настолько выражены, что пациент погибает от болевого шока и интоксикации.
К обезболивающим можно отнести: Пенталгин, Баралгин, Ацитамифрен, Релафен. Блокируют передачу нервного импульса, расслабляют, воздействуют на ЦНС.

В качестве обезболивающего лечения реактивного панкреатита могут назначаться нестероидные противовоспалительные лекарственные средства, способные угнетать биологически активные ферменты, участвующих в синтезе простаноидов (простагландин, простациклин, тромбоксан): Ибупрофен, Напроксен, Ацетилсалициловая кислота.
Ветрогонные
На фоне реактивного панкреатита часто возникают жалобы: боли в животе, скопление газов, распирающее ощущение. Недостаточная функция железы и недостаточное выделение панкреатических ферментов приостанавливает полное расщепление поступившего химуса (пережеванная пища) в двенадцатиперстную кишку. Не переработанные частички еды подвергаются воздействию кишечных бактерий с массивным выделением кишечных газов.
Чрезмерное их скопление приводит к перерастяжению стенки кишки и сильнейшей боли. Наиболее эффективные ветрогонные: Эспумизан, Метеоспазмил, Дисфлатил, Саб Симплекс, Куплатон, Пепфиз.

Ферменты поджелудочной железы
Ферментные препараты благотворно воздействуют на работу самого органа и процессы пищеварения. Ферментативная недостаточность вследствие воспаления и отека структур компенсируется амилазой, липазой, желчными кислотами, входящими в состав медикаментов. Ликвидируется оседание химуса на стенке с последующим процессом брожения и гниения.
Ферменты при реактивном панкреатите: Креон, Панкреатин, Мезим, Панзинорм, Фестал. Принимают трижды в день во время еды.
Препараты для баланса кишечной микрофлоры
Прием антибактериальных средств, нарушение пищеварения, размножение патогенной микрофлоры является основой для формирования дисбактериоза. Сопутствуют неприятные ощущения в животе, диарея, спазмы кишечника, метеоризм.
При заболевании назначаются пребиотики, которые способствуют росту нормальной флоры и угнетению условно-патогенных и патогенных микроорганизмов, содержат специальные питательные вещества: Хилак-Форте, Лактулоза, средства Инулина.
Пробиотики содержат непосредственно полезные бактерии, которые заселяются в кишке, выполняя заместительную функцию: Линекс, Бифидумбактерин, Аципол, Бифиформ, Бификол, Ацилакт.
Фармакологические производители создали комбинированные средства для лечения реактивного панкреатита, включающие пребиотики и пробиотики – симбиотики. К ним относят: Бифидо-Бак, Ламинолакт, Нормофлорин.
Длительность устранения патологии составляет в среднем 1-4 недели.
Противорвотные
Рвота – еще один признак острого или обострения хронического панкреатита, обусловлена интоксикацией, дисфункцией верхних отделов желудочно-кишечного тракта.
Противорвотные препараты:
- Метоклопрамид (Церукал);
- Домперидон (Мотилиум);
- Торекан;
- Зофран.

При острой форме реактивного панкреатита вводят внутривенно и внутримышечно, затем переходят на прием внутрь.
Антибактериальные средства
В поджелудочной железе в момент развития реактивного панкреатита развивается асептический воспалительный процесс, вследствие нарушения оттока панкреатического сока и ауторазрушения железистых клеток.
В острой стадии оказывает превентивную меру для предупреждения тяжелых осложнений с выпотом серозного содержимого в брюшную полость, развития спаечного процесса, перитонита.
Антибиотики: Амоксициллин, Ампиокс, Цефтриаксон, Цефуроксим, Меропенем, Тиенам. Для усиления и потенцирования действия внутривенно противомикробные: Метронидазол.
Дезинтоксикационное лечение
Важно отметить! Потеря жидкости с рвотными и каловыми массами может привести к тяжелому течению – ацидозу, кроме того токсины, продуцируемые в кишечнике, ухудшают общее состояние.
Коррекция кислотно-основного баланса за счет солевых растворов: Трисоль, Дисоль, Трис-Буфер (Трисамин).
Устранение интоксикации с помощью Реосорбилакта, Гемодеза, Полиглюкина.
Пероральные сорбенты: Полисорб, Смекта, Неосмектин, Фосфалюгель, Энтеросгель, Атоксил.
Оперативное лечение реактивного панкреатита
В хирургической практике операции по поводу полного удаления поджелудочной железы проводятся достаточно редко, важно сохранение органа и поддержание его функционирования.
Важно запомнить! Помимо экзокринной функции (выделение панкреатических ферментов в 12ПК), выполняется и эндокринная регуляция по средствам активной работы островков Лангерганса и выброса гормона инсулина. Способствует регуляции уровня сахара крови.
Хирургическое вмешательство показано только в следующих ситуациях:
- Обширный панкреонекроз, изменение более 2/3 органа.
- Лечение реактивного панкреатита из-за тяжелых осложнений: свищевые ходы, абсцедирование, единичные и множественные кисты.
- Злокачественное новообразование головки, тела или хвоста.
- Проводится лапаротомический или лапароскопический оперативный доступ, что оговаривается в предоперационном периоде. Пациента переводят на постоянную заместительную терапию, отправляют на МСЭК для получения группы инвалидности.
Диетотерапия
Больным назначается диета стол №5 по Певзнеру.
Алгоритм диетотерапии:
- Количество приемов пищи 5-7 раз в день, малыми порциями.
- Приготовление на пару или воде, первые дни перетертые супы.
- Полный отказ от мучных изделий, жирных и жареных блюд, алкоголя.
- Исключить: кофе, какао, газированные напитки, насыщенные и кислые соки.
- Запрещены копчености, бобовые, консервы, бананы, виноград, инжир, шоколад, мороженое.
- Меню должно содержать большое количество белков и термически обработанных овощей, продуктов богатых железом, цинком, селеном, фтором, магнием и калием.
- Приветствуются супы на овощном бульоне, каши мясо кролика, индейки.
- Утром на завтрак можно подать омлет, приготовленный под крышкой, некрепкий чай, отвар шиповника, узвар.
Важный совет! Соблюдение диеты в сочетании с комплексной терапией снижает риск неблагоприятного прогноза.
Первая помощь при реактивном панкреатите
Первая доврачебная помощь заключается в создании благоприятных условий облегчающих боль, рвоту, тошноту и слабость:
- Отвлечь и успокоить заболевшего.
- Помочь принять вынужденную позу, чтоб боль стихла.
- Рекомендовать дышать поверхностно с кратковременной задержкой дыхания.
- Не давать кушать, разрешена только негазированная минеральная щелочная вода (Ессентуки, Поляна Квасова, Боржоми).
- Дать выпить Но-шпу 2 таблетки по 20 мг, Метоклопрамид – 1 таблетка (10 мг), спустя 30 минут можно дать еще 10 мг.
- Обязателен вызов кареты скорой помощи.
Уход за пациентом
После госпитализации в стационар больного укладывают в постель, медицинская сестра проводит дренирование желудочного и дуоденального содержимого, промывает щелочной водой. Выполняет врачебные манипуляции с капельным введением лекарств. В течение 3-4 дней абсолютный голод, затем разрешается теплый черный некрепкий чай, после переводят на диету стол №1. Спустя 1-2 дня разрешен диетстол №5.
Важное видео: полезные советы для лечения панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
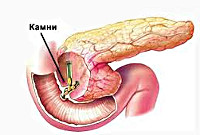
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
Реактивный панкреатит — патология воспалительного характера с острым течением, поражающая поджелудочную железу. Важная особенность, отличающаяся недуг от прочих панкреатитов в том, что реактивное воспаление всегда возникает на фоне других болезней органов пищеварения. Провоцируют развитие реактивного панкреатита дисфункции печени, желудка, кишечника, желчного пузыря. Возникновение болезни неожиданное, резкое, но после начала лечения симптомы быстро исчезают. В хроническую форму заболевание не переходит.
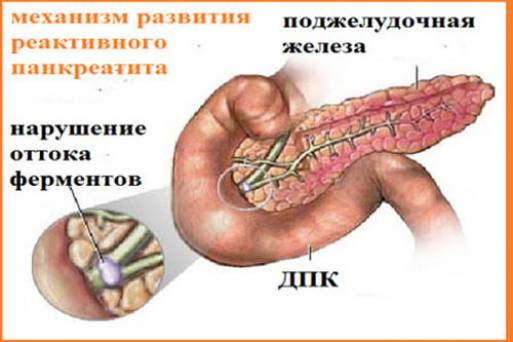
Патогенез
Поджелудочная железа играет важную роль среди прочих органов пищеварительной системы. Ее назначение заключается в секреции панкреатического сока, необходимого для полноценного переваривания пищи. Панкреатический сок с входящими в состав ферментами по протокам поступает в кишечник, где и начинает расщеплять пищу. При наличии причин, вызывающих заброс кишечного содержимого в протоки поджелудочной, происходит преждевременная активизация ферментов — железа переваривает саму себя, приводя к развитию процессов реактивной направленности.
Реактивный панкреатит в виде ответной реакции на сбои в работе ЖКТ возникает на фоне дисфункции протоков, отвечающих за поступление ферментов в двенадцатиперстную и тонкую кишку. Воспаление начинается после нарушения проходимости протоков (полного, частичного), или в результате заброса кишечных масс. Факторы, провоцирующие реактивное воспаление железы, многообразны, но первостепенное значение отводится болезням ЖКТ:
- хронические и инфекционные патологии желудка, включая гастриты, язвенную болезнь желудка и ДПК, острые кишечные инфекции;
- патологии печени — цирроз, вирусные гепатиты;
- дисфункции желчного пузыря и желчевыводящих путей — холецистит, ДЖВП, наличие камней.
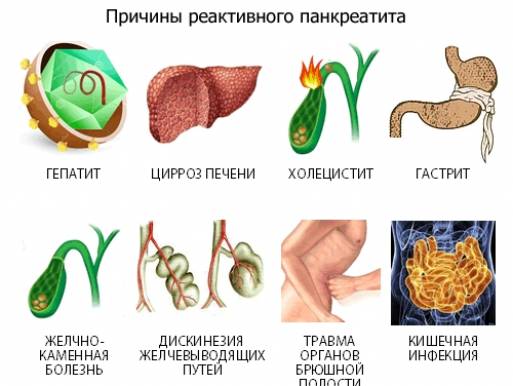
Прочие факторы риска:
- ожирение, лишний вес;
- регулярный прием спиртного;
- самолечение, длительное бесконтрольное употребление медикаментов;
- нерациональное питание с обилием пряной, жирной, жареной пищи;
- частые стрессы и переживания;
- травмы брюшной полости.
Клинические проявления
Симптомы реактивного панкреатита дают о себе знать через несколько часов после влияния негативного фактора. Начальный этап течения болезни включает совокупность признаков по характеру диспепсии: больного мучает вздутие и метеоризм, появляется отрыжка с неприятным привкусом, приступы тошноты и изжоги. По мере прогрессирования основной патологии усугубляется течение реактивного панкреатита — возникает болевой синдром.
Боль при реактивном воспалении сильная, по характеру опоясывающая. Место локализации — верхняя область живота с переходом в левое подреберье. Боль часто отдает в спину, лопатки. Точная локализация зависит от размера воспаленного участка поджелудочной железы. Для реактивного панкреатита характерно усиление болей после еды, что связано с избыточным выбросом ферментов.
При отсутствии лечения состояние больного резко ухудшается по причине попадания протеолитических ферментов в кровь — развиваются признаки отравления организма, повышается температура (субфебрильные показатели 37°-37,3°), падает артериальное давление, пульс учащается. Клинические проявления реактивного панкреатита могут дополняться совокупностью симптомов первичной патологии — резкие боли в правом боку при камнях в желчном, лихорадка и диарея при кишечной инфекции, увеличение печени при циррозе.
Течение патологии у детей
Реактивный панкреатит у детей может возникнуть в любом возрасте, включая грудничков до года. Причины разнообразны и банальны — обычные респираторные инфекции могут стать отправной точкой для реактивных процессов в поджелудочной железе. У грудных детей болезнь часто развивается из-за врожденных патологий строения органа и его протоков. Неправильное питание, ранее приобщение к взрослой пище, отсутствие режима провоцирует воспаление поджелудочной.
Течение недуга у детей по клинике напоминает реактивный панкреатит у взрослых — сильная боль, диспепсия, признаки интоксикации. Дополнительно у больного ребенка возникает:
- расстройство стула — запоры, диарея, кал становится желтым, появляется слизь, часто развивается стеаторея;
- урина становится насыщенно темного цвета;
- кожные покровы могут пожелтеть;
- у новорожденных и грудничков возникают периоды резкого плача и крика.

При малейших жалобах ребенка на боли в верхней части живота и левом боку, эпизодах ночного беспокойства (в период с 3 до 5 часов утра) родители должны обратиться к врачу. Течение реактивного панкреатита у детей тяжелое и требует неотложной помощи.
Диагностика
Обследование при подозрении на реактивный панкреатит комплексное. На первом этапе гастроэнтеролог проводит сбор анамнеза путем опроса относительно жалоб, наличия прочих болезней ЖКТ, образа жизни и характера питания. Визуальный осмотр больного основывается на изучении характерных признаков — бледная кожа и слизистые, частый пульс. При пальцевом исследовании — живот вздут, но не жесткий; болезненность в районе реберно-позвоночного угла слева (симптом Мейо-Робсона).
В перечень обязательных диагностических мероприятий входят:
- анализ крови на биохимию и иммунологию позволяет определить выраженность воспаления, у больных реактивным панкреатитом повышается лейкоцитоз, СОЭ, концентрация ферментов ПЖ;
- эхография органов брюшной полости — достоверный метод выявления патологии, позволяющий выявить отечность и увеличение органа, наличие камней в желчевыводящих протоках;
- проведение КТ и обзорной рентгенограммы брюшной полости — золотой стандарт в подтверждении диагноза; проведение процедур позволяет достоверно определить размеры и точную локализацию воспаленных участков;
- эндоскопическая холангиопанкреатография производится по строгим показаниям (подтвержденный факт закупорки протоков поджелудочной конкрементами);
- лапароскопия осуществляется при осложненном течении, когда проведение прочих методов затруднено в силу состояния больного.
После подтверждения диагноза к лечению реактивного панкреатита приступают незамедлительно.
Лечение
Тактика лечения зависит от интенсивности воспалительного процесса в поджелудочной железе. При незначительных проявлениях первостепенное значение в восстановлении органа отводится организации диетического питания. При умеренном и тяжелом течении лечение комплексное и направлено на снятие отечности, восстановление адекватной секреторной функции и ликвидацию признаков интоксикации.
Комплексная терапия при реактивном воспалении ПЖ:
- лечебное голодание на 24–48 часов показано всем больным в острой стадии, разрешается только вода и травяные чаи;
- заместительная терапия включает прием ферментов (панкреатина) в виде капсул и таблеток (Мезим, Креон);
- обезболивающие средства спазмолитического и анальгезирующего действия (Дротаверин, Найз);
- антибиотики (Гентамицин) показаны при вторичном присоединении инфекции;
- препараты с ветрогонным эффектом при вздутии (Эспумизан);
- строгая диета с минимальным количеством жира.
Питание для больных
Диета при реактивном панкреатите необходима с первых дней лечения. Главная цель диетического питания — снятие избыточной нагрузки с органа, снижение активности секреторных процессов. Для достижения цели используют принцип дробного питания — прием пищи малыми объемами через равные временные интервалы (3–3,5 часа). Обязателен прием большого количества жидкости.

Рацион питания при реактивном воспалении ПЖ включает:
- супы крупяные;
- отварное постное мясо, белая рыба, птица;
- белый хлеб в виде сухариков;
- протертые молочные каши;
- белковые паровые омлеты;
- овощи с малым содержанием клетчатки (картофель, брокколи, кабачок) в отварном, запеченном виде;
- масла — сливочное (до 15 г за сутки), подсолнечное (до 30 г);
- нежирная кисломолочная продукция;
- компот, чай, кисель без сахара.
Продолжительность диеты зависит от индивидуальных особенностей больного, степени поражения органа, общего самочувствия и основного диагноза. В определенных ситуациях диетическое питание требуется пожизненно. Алкоголь и курение для лиц, перенесших реактивный панкреатит, под строгим запретом.
Народная медицина против недуга
Существует масса народных способов борьбы с реактивным воспалением ПЖ. Терапия народными средствами направлена на купирование негативных симптомов и восстановление нормального функционирования органа. Но перед лечением народными рецептами консультация гастроэнтеролога необходима.
Популярные рецепты:
- фитосбор № 1 — перемешивают сырье ромашки, ягоды боярышника, лист мяты и семя укропа в пропорциях 1:2:3:3, 10 г сбора запаривают стаканом кипятка, подогревают на пару в течение 30 минут, оставляют до остывания, процеживают и пьют по 100 мл дважды в сутки, за час до приема пищи;
- фитосбор № 2 — перемешивают траву зверобоя, спорыша, лист березы и кукурузные рыльца в соотношении 1:1:2:2, 20 г фитосбора заливают 400 мл кипятка, держат на пару 25 минут, дают остыть и вливают нужное количество воды до первоначального объема; пьют по 100 мл 4 раза в день, до еды;
- сокотерапия — смесь из свежевыжатых соков моркови и картофеля в равных объемах смешивают с 5 мл оливкового масла, пьют сразу после приготовления, периодичность приема — до 4-х раз в день.
Продолжительность приема лечебных настоев и соков при реактивном панкреатите зависит от состояния больного. Если лечение народными средствами приносит облегчение, его можно периодически повторять в целях профилактики и поддержания адекватной работы ПЖ.
Реактивный панкреатит — заболевание, которое всегда указывает на неполадки в работе ЖКТ. При первых тревожных признаках (боль, ухудшение аппетита, ненормальный стул) важно сразу обращаться к врачу. Ранняя диагностика и адекватное лечение позволяют быстро побороть воспаление и полностью восстановить функции поджелудочной железы.
Источник


